Мастэктомия при доброкачественной опухоли
Удаление опухоли в молочной железе

Нужно ли избегать или стараться отложить операцию при раке груди?
Хирургическое лечение рака молочной железы, несомненно, является основным методом комплексного лечения. Его эффективность существенно возрастает при сочетании с химиотерапией, гормональной терапией и лучевой терапией.
Одним из основных принципов лечения рака молочной железы в Европейской онкологической клинике является проведение в основном органосохраняющих операций, так и операций полного удаления молочной железы (мастэктомия), с учетом индивидуальных показаний.
Суть органосохраняющей операции при раке молочной железы заключается в удалении только очага опухоли молочной железы с небольшим количеством окружающей здоровой ткани (лампэктомия и квадрантектомия). После такой операции обычно следует курс лучевой терапии на область оставшихся тканей молочной железы и регионарных зон.
Важно знать, что при инвазивном раке обе эти операции сочетаются с обязательным удалением подмышечных лимфатических узлов — лимфаденэктомией. При неинвазивных формах рака в настоящее время полного трехуровнего удаления лимфоузлов не производится, поскольку это резко ухудшает качество жизни пациенток — развивается отёк верхней конечности (лимфедема), нарушения подвижности в плечевом суставе, а также хронические боли.
Секторальная резекция молочной железы
Такую операцию делают при узловой мастопатии (сборный диагноз, включающий и ситуации с уплотнением в молочной железе неизвестной природы). Кожный разрез производят либо над уплотнением, либо по краю ареолы, либо по субмаммарной складке. Удаляется уплотнение, образовавшийся дефект ткани железы ушивается, накладывается внутрикожный шов.
Особая техника секторальной резекции применяется при внутрипротоковой папилломе (обычно это маленькая опухоль, расположенная в протоке и проявляющаяся выделениями из соска). В проток вводится красящее вещество. Кожный разрез делается по краю ареолы, за соском находят прокрашенный проток, в этом месте его пересекают, выделяют к периферии от соска с тем, чтобы была удалена папиллома. Ушивается ткань железы и кожа внутрикожным швом.

В Европейской онкологической клинике ведёт консультативный приём и выполняет операции известный российский хирург-маммолог, доктор медицинских наук Сергей Михайлович Портной (автор более 300 печатных работ, член правления Российского общества онкомаммологов, автор трех патентов на изобретения).
Сергей Михайлович выполняет весь объем оперативных вмешательств на молочной железе, включая органосохраняющие и реконструктивные пластические операции.
Центральная резекция молочной железы
Применяется при внутрипротоковой папилломе, когда её не удаётся локализовать, при множественных внутрипротоковых папилломах, располагающихся в центральных отделах протоков. Операция приемлема в тех случаях, когда не предвидится кормление грудью. После кожного разреза, выполненного по краю ареолы, за соском пересекают все протоки. Ткань железы с центральными отделами протоков выделяют на 2–3 см и удаляют. Дефект ткани железы ушивается, накладывается внутрикожный шов.
Резекция соска
Используется при аденоме соска, — редкой доброкачественной опухоли или как диагностический этап для морфологической диагностики рака Педжета. Клиновидно резецируется сосок, накладываются узловые швы тонким шовным материалом. Часть протоков при этом пересекаются, что может осложнить последующую лактацию.
Мастэктомия

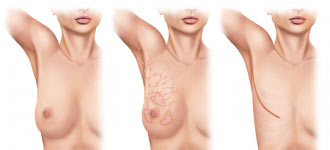
Радикальные мастэктомии
К недостаткам операции относится деформация грудной стенки. В настоящее время показаниями к радикальной мастэктомии по W. S. Halsted являются прорастание первичной опухолью большой грудной мышцы и поражение лимфатических узлов Роттера, а также выполнение паллиативных операций.
D. H. Patey и W. H. Dysonв 1948 г. предложили модифицированную методику радикальной мастэктомии, отличающуюся от операции W. S. Halsted сохранением большой грудной мышцы. В блок удаляемых тканей включается молочная железа, малая грудная мышца и лимфатические узлы 1–3 уровней. Операция в большинстве случаев не уступает по эффективности операции Холстеда, её преимуществом является меньшая травматичность и меньшая деформация грудной стенки. В то же время, не всё просто с остающейся большой грудной мышцей. При удалении малой грудной мышцы неизбежно пересекается 1–2 мелких нервных веточек (латеральный пекторальный нерв и ветвь медиального пекторального нерва), иннервирующих наружную часть большой грудной мышцы. Впоследствии, конечно, это приводит к атрофии наружной части большой грудной мышцы.
Модификация радикальной мастэктомии по J.L Madden предполагает сохранение обеих грудных мышц и удаление клетчатки I и II уровней.
Является вариантом модифицированной радикальной мастэктомии, разработанным в ФГБУ РОНЦ им. Н. Н. Блохина РАМН. Подразумевает удаление молочной железы, удаление клетчатки I–III уровней без удаления малой грудной мышцы в отличие от операции Patey & Dyson. Преимуществом операции является полное удаление клетчатки и сохранение мышц, и их иннервации.
Паллиативная мастэктомия
Оценка онкологического риска операций, включающих первичную реконструкцию
В нашей клинике выполняется широкая панель онкологических операций, включающих одновременную реконструкцию молочной железы. Возникает вопрос: это безопасно? Не провоцирует ли дополнительная операция быстрое развитие метастазов?
Для ответа на эти вопросы нами были проанализированы сведения о 503 больных РМЖ I — III стадий, получавших лечение в ФГБУ РОНЦ им. Н. Н. Блохина РАМН в 1992—2002 гг. В основную группу вошли 124 больные, средний возраст 41,5 года (24–67). Женщины были оперированы в объеме радикальной мастэктомии с сохранением грудных мышц в сочетании с первичной реконструкцией молочной железы: экспандером (n=14) или кожно-жировым лоскутом на широчайшей мышце спины с использованием эндопротеза (n=18), или поперечным ректоабдоминальным лоскутом на мышечной ножке (n=92). Контрольную группу составили 379 больных, средний возраст 40,1 года (26–79). 145 больным выполнены органосохраняющие операции, 234 — радикальная мастэктомия с сохранением грудных мышц. Группы были сопоставимы по основным факторам, оказывающим влияние на прогноз (стадия, возраст, проводимое лечение). Лекарственное и лучевое лечение проводились по общим принципам. Медиана длительности прослеженности 63,7 (20,4–140,5) месяца.
Частота местных рецидивов составила:
- в молочной железе после органосохраняющих операций — 4,1%;
- после модифицированной радикальной мастэктомии — 1,7%;
- после модифицированной радикальной мастэктомии с первичной реконструкцией — 1,6% (p>0,05).
За весь срок наблюдений рецидив болезни (то есть не только местно, а в любых органах и тканях) наблюдался в 18,6±3,5% в группе с реконструкцией молочной железы (у 23 больных) и в 18,2±2,0% в контрольной группе (у 69 больных, p>0,05). Кривые безрецидивной выживаемости и общей выживаемости в сравниваемых группах статистически не различаются.
По данным многофакторного анализа факт выполнения первичной реконструкции молочной железы не влияет на развитие рецидива болезни. Анализ факторов, влияющих на рецидив болезни, показывает преобладающее влияние таких известных факторов, как критерии T, N, возраст, проведение химиотерапии. Факт проведения первичной реконструкции не оказывал статистически значимого влияния на процесс рецидивирования опухоли. Таким образом, первичная реконструкция молочной железы может безопасно выполняться больным РМЖ.
Однако, чем больше объем операций, тем вероятнее осложнения их заживления, особенно у пациенток при сопутствующем сахарном диабете, ожирении и длительном курении. У них длительное заживление раны может отсрочить проведение адъювантной лучевой терапии, химиотерапии. Поэтому для больных с планируемой адъювантной химиотерапией или лучевой терапией, имеющих перечисленные факторы, ухудшающие заживление раны, предпочтительнее отказаться от первичной реконструкции.
Органосохраняющие операции при раке молочной железы
История развития органосохраняющих операций при раке молочной железы относительно коротка. Такие операции стали возможны благодаря сочетанию трёх основных факторов: 1) более раннему выявлению болезни; 2) осознанию того, что расширение объёма операции при ранних формах рака не приводит к улучшению выживаемости больных; 3) применению лучевого воздействия на сохранённую молочную железу как мощного средства снижения вероятности местного рецидива.
G.Crile Jr. в 1975 г. представил10-летние результаты рандомизированного исследования, сравнивающего органосохраняющую операцию частичную мастэктомию (partial mastectomy) с тотальной мастэктомией. В группах сравнения было по 42 больных первично операбельным раком. Смертность от рака за 10 лет составила 34% и 38% соответственно.
Лампэктомия

Минимальное по объёму удаляемой ткани молочной железы хирургическое вмешательство — лампэктомия (lump — глыба, кусок, комок), было разработано в ходе исследований Национального проекта дополнения операций на молочной железе и кишечнике (США, NSABBP).
В исследование входили больные с величиной опухоли не более 4 см. Сравнивались группы больных с разными видами лечения: лампэктомией (1-я группа), лампэктомией с лучевой терапией (2-я группа), модифицированной радикальной мастэктомией (3-я группа).
При 12-летнем наблюдении местный рецидив в молочной железе развился у больных 1-й группы в 35%, 2-й группы — в 10%. Достоверные различия общей выживаемости и выживаемости без отдалённых метастазов между сравниваемыми группами отсутствовали. Общий вывод о равной эффективности органосохраняющего лечения и радикальной мастэктомии подтвержден и при 20-летнем наблюдении. Частота местного рецидива после лампэктомии составила 39,2%, после лампэктомии с облучением — 14,3%.
Обретя собственный опыт в выполнении лампэктомии, мы пришли к необходимости её модифицировать. Модификация касается двух моментов: опухоль удаляется обязательно с запасом здоровых тканей вокруг неё, обязательно производится ушивание ткани железы. Для опухолей небольшого размера (до 1–2 см) лампэктомия остаётся лучшей операцией: нетравматичной и элегантной.
При больших размерах опухоли или при её центральной локализации для сохранения формы железы возникает необходимость в привлечении дополнительных усилий по перемещению тканей, и / или вмешательства на контралатеральной железе для сохранения симметрии, то есть необходимость в выполнении онкопластических резекций.
Онкопластические резекции
В настоящее время вариантов онкопластических резекций очень много, можно сказать, что их столько, сколько пациенток. Техника и ход операции диктуется онкологической ситуацией, формой молочных желёз, особенностями состояния тканей, излюбленными приёмами хирурга.
Органосохраняющие операции не являются автоматически адекватным видом лечения. Необходимо тщательное обследование пациенток, которым планируется такая операция. Лучше сделать мастэктомию, чем несоответствующую онкологическим критериям органосохраняющую операцию.
После операции по удалению рака груди: питание, прогноз, риск рецидива
Хирургия — наиболее радикальный метод лечения онкологических заболеваний. Но, даже если опухоль полностью удалена, и врач констатировал ремиссию, в будущем сохраняется риск рецидива. Каждая женщина, успешно прошедшая лечение, должна находиться под наблюдением у врача.
Посещать маммолога придется раз в несколько месяцев. Со временем врач будет приглашать на осмотры все реже, спустя 5 лет — примерно раз в год (если в течение этого времени не возникало рецидивов). Спустя 6–12 месяцев после хирургического вмешательства врач назначит маммографию, затем ее нужно будет проходить ежегодно. По отдельным показаниям назначают регулярные осмотры гинеколога, определение плотности костей и другие исследования.
Сколько живут после операции по поводу рака молочной железы?
Средняя продолжительность жизни после операции по удалению рака молочной железы оценивается по показателю пятилетней выживаемости. Он обозначает процент пациентов, которые остаются живы в течение пяти лет с того момента, когда был установлен диагноз. Пятилетняя выживаемость при раке молочной железы в первую очередь зависит от стадии, на которой начато лечение:
- I стадия — практически 100%.
- II стадия — 93%.
- III стадия — 72%.
- IV стадия — 22%.
Помимо стадии, играют роль и такие факторы, как возраст, общее состояние здоровья женщины, тип опухоли, образ жизни. Специальных рекомендаций, которые помогли бы существенно улучшить прогноз выживаемости после операции по поводу рака молочной железы, не существует. Нужно в целом вести здоровый образ жизни: правильно питаться, поддерживать физическую активность, следить за массой тела, избегать курения и алкоголя.
Правильное питание после операции по поводу рака молочной железы
После лечения организм восстанавливается, поэтому он должен получать достаточное количество белка. В ближайшее время после операции не стоит переживать о лишних калориях, даже если у вас есть избыточная масса тела. Сейчас важно восстановиться. Сбросить вес можно потом.

Некоторые вещества, которые содержатся в растительных продуктах, помогают укрепить здоровье и снизить риск рецидива:
- Фитоэстрогены, которые содержатся в сое, согласно результатам некоторых исследований, помогают снизить риск рецидива эстроген-позитивного рака. В ходе других исследований не было обнаружено такого эффекта.
- Антиоксиданты содержатся во многих фруктах и овощах, особенно много их в брокколи, чернике, моркови, манго. Они помогают защитить клетки от повреждения.
- Ликопин — один из антиоксидантов, который придает красный цвет томатам и розовый — грейпфруту.
- Бета-каротин придает оранжевый цвет моркови, абрикосам. Есть некоторые данные в пользу того, что он помогает предотвращать рак.
Стоит ли принимать биологически активные добавки? Диетологи считают, что рацион, богатый разнообразными свежими продуктами, намного лучше, чем БАДы.

ФО имеют тенденцию напоминать фиброаденомы, которые являются другим типом доброкачественной опухоли молочной железы, часто встречающейся у молодых женщин.
Филлоидные опухоли в основном доброкачественные, но все же требуют удаления, так как они, как правило, имеют высокую частоту рецидивов. Опухоли, которые являются злокачественными, могут потребовать более радикальных подходов, в зависимости от роста и стадии рака. Варианты лечения злокачественных поражений включают комбинацию люмпэктомии, мастэктомии, лучевой и/или химиотерапии.
Хирургическое удаление ФО
Лампэктомия относится к удалению филлоидных опухолей с захватом до 1 см здоровой ткани, особенно при пограничных или злокачественных поражениях. Опухоли, которые очень велики по отношению к размеру груди, могут потребовать удаления всей груди, также называемой мастэктомией.
Чтобы максимально снизить вероятность рецидива, все видимые опухоли должны быть полностью уничтожены. Это важно при возникновении возможных злокачественных опухолей, которые могут распространяться на близлежащие лимфатические узлы и соседние ткани, что требует рассечения этих структур.
Лучевая терапия и химиотерапия
Примерно у 10-15% пациентов с ФО развиваются отдаленные метастазы. В порядке частоты наиболее распространенными местами распространения являются легкие, кости и мозг. Сердце и печень поражаются редко. Метастатические опухоли имеют плохой прогноз с небольшим шансом на долгосрочное выживание. Эти пациенты являются кандидатами на адъювантную радиотерапию и химиотерапию.
Роль использования этих подходов, хотя и неопределенная в этой ситуации, обозначена некоторыми очень многообещающими результатами при других злокачественных опухолях мягких тканей (также называемых саркомами).
Несмотря на споры, использование адъювантной лучевой терапии у пациентов с объемными опухолями показало некоторую пользу. Радиотерапия использует высокоэнергетические лучи, которые нацелены на раковые клетки и разрушают их. Она может быть использована после операции, чтобы уменьшить вероятность рецидива опухоли.
Использование химиотерапевтических агентов, таких как цисплатин и антрациклины, упоминалось в нескольких исследованиях. Тем не менее они не показали никаких реальных преимуществ в отношении долгосрочного выживания. Химиотерапия не часто используется в управлении ФО, потому что они редко распространяются за пределы груди.
Если рак разросся, химиотерапия назначается в течение 4-6 месяцев, иногда в виде комбинации нескольких цитотоксических агентов.
Читайте также:
Встройте "Правду.Ру" в свой информационный поток, если хотите получать оперативные комментарии и новости:
Подпишитесь на наш канал в Яндекс.Дзен или в Яндекс.Чат
Добавьте "Правду.Ру" в свои источники в Яндекс.Новости или News.Google
Также будем рады вам в наших сообществах во ВКонтакте, Фейсбуке, Твиттере, Одноклассниках.
Опухоли молочных желез у женщин бывают доброкачественными и злокачественными. К доброкачественным относятся мастопатии – диффузная и узловая (локализованная). Узловые новообразования опасны возможностью озлокачествления.
Все типы рака молочной железы относят к злокачественным новообразованиям. Рак груди I cтепени излечим с вероятностью 90–95%, при этом проводится органосохраняющая операция. Однако на ранней стадии он протекает почти бессимптомно, поэтому часто болезнь диагностируют на последних стадиях, когда прогноз для жизни пациентки неблагоприятен.
Поэтому большое значение имеет ранняя диагностика и профилактика новообразований – регулярное самообследование молочной железы и ежегодный осмотр у маммолога или гинеколога, независимо от наличия жалоб.
Причины развития новообразований молочной железы
Согласно медицинским источникам, в репродуктивном возрасте признаки мастопатии имеют от 30 до 50% женщин, а в постклимактерический период около 25%.
Рак молочной железы занимает первое место по онкологическим заболеваниям среди женщин, и второе после рака легких среди обоих полов. Риск заболеть этим видом рака резко возрастает с приближением менопаузы.
Факт! Мужчины также болеют раком груди. Согласно статистике, на 99 больных женщин приходится 1 мужчина.
Каждая менструация – сильные колебания гормонального фона, а значит всплеск уровня эстрогенов. Под их действием молочная железа нагрубает, диаметр протоков увеличивается, ткани удерживают больше жидкости. Когда уровень эстрогена падает, все возвращаются в норму. Постепенно молочная железа сама по себе становится более грубой и плотной, разрастается фиброзная ткань, мелкие млечные протоки превращаются в кисты. Так развивается мастопатия. А с течением времени она может переродиться в рак.
Симптомы опухоли молочной железы, их терапия и прогноз зависят от вида новообразования, стадии процесса и формы его протекания.
Группы риска
Заболеет ли женщина тем или иным видом опухоли предугадать невозможно, однако есть определенные факторы, которые повышают эту вероятность:
- Наследственность. Особенно это актуально для онкологических заболеваний.
- Рано наступившая первая менструация или поздняя менопауза.
- Отсутствие беременности, родов и нормального грудного вскармливания.
- Первые роды после 35 лет.
- Эндокринные и гинекологические заболевания.
- Ожирение.
- Стрессы.
- Аборты.
- Заболевания печени и желчных протоков.
- Возраст после 40 лет.
- Курение.
- Длительное или бесконтрольное использование некоторых гормональных контрацептивов.
Устранение этих факторов, а также более тщательная профилактика снижает вероятность заболевания.
Диагностика
Врач выполняет визуальный осмотр молочной железы и пальпирует ее. При обнаружении новообразования назначается маммография или УЗИ. Выбор методики зависит от показаний и возраста женщины. Для пациенток до 40 лет более информативным является ультразвуковое исследование. Для более старшего возраста – рентгенологическое, что связано с плотностью структуры железистой ткани. Достоверность маммографии – около 90%, УЗИ – 70–80%.
Справка! Маммография – рентген молочной железы. Она позволяет обнаружить опухоль диаметром от 2 мм, что невозможно при пальпации (даже профессиональной). Поэтому так важно ее выполнять профилактически.
Рентгенологические и ультразвуковые методы могут подтвердить или опровергнуть наличие новообразования, указать на его размер и локализацию.
Материал может быть взят методом пункции (прокол в железе) или при оперативном удалении патологического участка.
По показаниям может быть выполнен цитологический анализ выделений из соска.
Справка! Цитологический анализ – изучение строения клетки под микроскопом. Гистологический – микроскопическое изучение структуры ткани.
Если было подтверждено наличие злокачественного процесса, назначают дополнительные рентгенологические и ультразвуковые исследования.
Для уточнения формы и глубины распространения опухоли может быть назначена КТ и МРТ молочной железы. Для выявления метастаз применяют рентген грудной клетки и УЗИ брюшной полости
Каждая женщина должна раз в году проходить профилактические осмотры у гинеколога или маммолога. Особенно это важно делать после 40 лет, когда резко возрастает риск заболеть раком груди.
В возрасте от 40 до 50 маммографию нужно делать раз в два года. После 50, а также, если вы в группе риска – раз в год. Женщинам до 40 лет нужно раз в два года проходить УЗИ молочной железы.
Доброкачественные опухоли молочных желез
К доброкачественным изменением молочной железы относятся все виды мастопатий, в том числе кисты, внутрипротоковая папиллома, фиброаденома.
Мастопатия – фиброзно-кистозные структурные изменения в ткани молочной железы. При этом недуге возникает неадекватное разрастание соединительной ткани, появление уплотнений, кист в структуре железы. Это гормонозависимое заболевание.
Мастопатии делятся на диффузные и узловые (локализованные). Диффузные изменения не имеют четко очерченной границы. Это наиболее часто встречающаяся форма мастопатии, которая составляет более половины всех доброкачественных заболеваний. Диффузная форма считается пограничным состоянием между нормой и патологией у молодых женщин, но расценивается как заболевание у пациенток после 40 лет.
Узловые мастопатии характерны локальным расположением измененного участка и четкими его границами. Именно они могут считаться опухолями молочной железы, и имеют большую склонность к злокачественному перерождению по сравнению с диффузными.
Локальные мастопатии делятся на такие типы:
- Узловая.
- Киста.
- Внутрипротоковая папиллома.
- Фиброаденома.
- Болезненность и напряженность молочных желез. Как правило зависит от месячного цикла. Боль может передаваться в руку, подмышку, лопатку.
- Отек молочной железы, чувство распирания.
- Выделения из соска.
- Депрессивное состояние.
Представляет собой плоское зернистое уплотнение, которое не исчезает в межменструальный период. Возможно его небольшое увеличение перед месячными.
Киста молочной железы – это полое подвижное образование в тканях или протоках, заполненное жидким содержимым.
Маленькие кисты, диаметром менее 1 см, как правило, безболезненны. Их может обнаружить врач при профилактическом осмотре или сама женщина при самообследовании.
Появление боли или неприятных ощущений говорит об осложненном течении болезни – развитии воспалительного или гнойно-воспалительного процесса, разрыве или озлокачествление кисты.
Характерное проявление – выделения из области соска.
Может наблюдаться и болевой синдром, особенно при надавливании на грудь.
Эта патология имеет высокий уровень онкогенности и считается предраком.
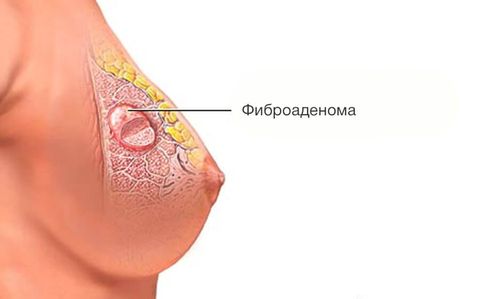
Это эластичное округлое новообразование из железистой и фиброзной ткани, имеющее более плотную по отношению к остальным тканям структуру. Образование не заключено в капсулу, подвижно и безболезненно даже при надавливании. Обычно располагается в верхней наружной четверти груди. Диаметр от нескольких миллиметров до пяти сантиметров.
Диффузную мастопатию лечат консервативно – в основном гормональными препаратами, а очаговую удаляют хирургически. Только маленькие кисты подлежат гормональной терапии, но в случае ее неэффективности удаляются тоже. В случае быстрого роста любые новообразования удаляют в срочном порядке.
В подавляющем большинстве случаев проводятся органосохраняющие операции. Гормональная терапия может быть применена вспомогательно – для выравнивания гормонального фона и облегчения состояния пациентки.
Рак молочной железы
На ранних стадиях онкологический процесс никак себя не проявляет.
На более поздних стадиях возможны следующие проявления:
На ранней стадии небольшая злокачественная опухоль может быть обнаружена при пальпации, проведении УЗИ или маммографии. Поэтому онкологи-маммологи не устают убеждать женщин в важности регулярного самообследования молочной железы и профилактических врачебных осмотров.
Злокачественная опухоль любой стадии требует немедленного хирургического удаления. Применение лучевой, химической, гормональной или таргетной терапии обязательно, но выбор методики будет зависеть от характера опухоли и выбранного типа операции – радикальной или органосохраняющей.
Радикальность хирургического вмешательства диктуется стадией процесса, видом опухоли и возрастом пациентки.
На I–II стадиях, как правило, выполняют органсохраняющую операцию. Удаляется только пораженный участок. При этом обязательно назначается лучевая терапия.
На III — выполняют радикальную мастэктомию вместе с удалением близлежащих лимфатических узлов.
ІV считается неоперабельной. Применяют химио- антигормональную и таргет-терапию. Операции выполняют для быстрого симптоматического облегчения состояния пациентки.
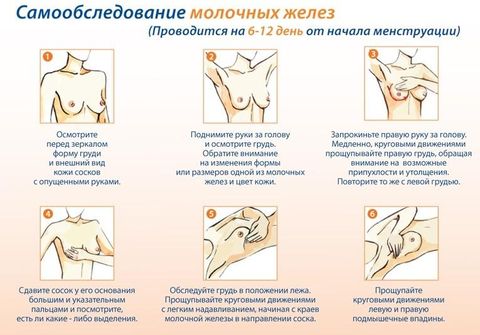
У женщин, практикующих самостоятельное обследование молочной железы, при обнаружении рака, выживаемость на 70% выше, чем у тех, кто этого не делает. Это происходит благодаря более раннему выявлению опухоли.
Делать это нужно ежемесячно в период от 5 по 12 день от начала цикла. Если у женщины менопауза, выбрать определенный календарный день. Желательно, чтобы это было одно и то же число.
Провести визуальный осмотр перед зеркалом. Осмотреть форму груди, внешний вид кожи. Левая и правая груди у части женщин асимметричны. Однако, если асимметрия усилилась или внезапно появилась – это является тревожным признаком.
Надавите на сосок – в норме он должен остаться сухим.
Дальше следует этап пальпации желез. Цель пальпации – выявление уплотненных или чересчур размягченных, а также болезненных участков.
Выполнять прощупывание молочной железы нужно подушечкам пальцев. Левой рукой осматриваем правую грудь, а правой – левую. Можно двигаться по спирали – от соска к основанию или наоборот. При выполнении осмотра стоя, нужно положить правую руку за голову при осмотре правой груди, и наоборот при осмотре левой.
Также существует сегментарный способ, когда железа делится на участки, и каждый тщательно прощупывается сверху вниз. Им удобнее пользоваться при обследовании в положении лежа.
Важно! Постоянное самообследование груди может приводить к повышенной тревожности женщины и страху заболеть раком молочной железы. Поэтому важно знать, что большее количество обнаруженных изменений железы говорят о наличие мастопатий. Которые, конечно, тоже требуют обращения к врачу.

Доброкачественная опухоль молочной железы формируется на фоне деления определенных клеток, при котором организм не способен контролировать данный процесс. При этом отсутствует метастаз в соседних тканях. Опухоль грудной железы редко рецидивирует.
Почему возникают новообразования

Для набухания молочных желез причины неизвестны. Но специалисты выделяют следующие факторы риска возникновения заболевания:
- возраст 55-65 лет;
- хроническая патология репродуктивной системы;
- травма груди;
- патология щитовидки;
- лишний вес;
- радиоактивное излучение;
- аборт.
Ученые доказали, что симптомы доброкачественного новообразования молочной железы выше у нерожавших женщин и рожениц, родивших одного ребенка. В данную группу опухолей относят следующие виды:
- Мастопатия.
- Киста.
- Фиброаденома.
- Липома.
- Папиллома.
Мастопатия — различные виды доброкачественной опухоли. Для большинства из них характерны схожие симптомы. Мастопатия развивается чаще у женщин репродуктивного возраста на фоне эндокринных нарушений. Некоторые формы патологии способны переходить в рак. Максимально высокий риск озлокачествления приходится на фиброзно-кистозную форму.
- узловая (киста, ангиома) — в тканях молочной железы формируется единичное узловое уплотнение;
- диффузная (аденоз, фиброз) — формирование множественных уплотнений;
- фиброзно-кистозная мастопатия — проявляется образованием кисты.
Течение опухоли молочной железы у женщин зависит от состояния гормонального баланса. К факторам риска относят грудное вскармливание. Мастопатия может развиваться на фоне избытка пролактина в крови, гипофиза. На ранних стадиях симптомы болезни отсутствуют. Перед менструацией появляется боль в груди. На поздних сроках болезни в молочной железе нащупываются уплотнения. Могут наблюдаться выделения из сосков.
Фиброаденома и киста
Новообразование чаще выявляется у женщин до 35 лет. Оно медленно растет, а при ощупывании фиброаденома имеет округлую форму. Фиброаденомы классифицируются на обычные и листовидные формы.
Киста возникает вследствие воспаления груди. Такие процессы наблюдаются в климактерическом периоде. Адипоциты — жировые клетки в молочной железе, которые участвуют в выработке женских половых гормонов. Самым активным адипоцитом считается эстрадиол. Нехватка гормона в менопаузе приводит к ослаблению иммунитета. При этом продолжается его выработка. Переизбыток эстрадиола приводит к опухоли груди. В группу риска входят женщины с избыточным весом.
При расширении альвеолы формируется киста (одиночная, множественная). Симптомы недуга:
- боль и отечность в груди;
- измененная форма и объем груди;
- изменение цвета кожи;
- нарушенная форма соска.
Простая киста оперативного лечения не требует. Сложное новообразование требует проведения экстренной операции.
Папилломы и липомы
Внутрипротоковая папиллома — узловая мастопатия, которая формируется у женщины в любом возрасте. Основные симптомы подобного новообразования:
- боль в груди;
- зеленая либо прозрачная жидкость из сосков.
Для диагностики болезни проводится рентген с контрастом. Лечение болезни только хирургическое. Липома — это распространенное заболевание груди у женщин после 40 лет. Она образуется из жировой ткани и может иметь разные размеры.
Если большая липома доставляет дискомфорт, требуется хирургическое удаление. В противном случае изменится форма груди. Давление, оказываемое на окружающие ткани, провоцирует тяжесть и отек руки.
Методы диагностики и терапии
Чтобы диагностировать любой вид доброкачественной опухоли, проводится внешний осмотр груди и ее пальпация. К эффективным диагностическим процедурам относят маммографию и рентген. С помощью гормонального анализа крови определяется уровень эстардиола в крови. Затем исследуются онкомаркеры СА 15-3.
К дополнительным методикам диагностики относят УЗИ малого таза и щитовидной железы, КТ. Прежде чем провести пункцию, вводится местная анестезия. С помощью такой диагностики дифференцируется опухоль, что позволяет назначить адекватное лечение.
Если новообразование не растет, при этом отсутствует дискомфорт, проводится консервативное лечение. Требуется постоянное медицинское наблюдение за динамикой развития новообразования. Пациентке назначают препараты растительного происхождения, которые положительно воздействуют на гормональный баланс. К дополнительным медикаментам относят витамин Е и йод.
Необходимо пересмотреть образ жизни пациентки, чтобы нормализовать ее вес. Особе внимание уделяется лечению сопутствующих заболеваний половой системы. Оперативное лечение показано в случае, когда опухоль растет, провоцируя патологическую симптоматику и признаки малигнизации.
При мастэктомии применяются различные методики (по Холстеду, Пейти, Маддену). При хирургическом лечении удаляется малая либо большая грудная мышца, которая участвует в движении руки. После удаления молочной железы у пациентки нарушается функция верхних конечностей. Операция по Холстеду применяется, если прорастает опухоль в большую мышцу груди.
Проведение оперативного вмешательства:
- под общим наркозом, который вводится внутривенно;
- под эндотрахеальным наркозом, который вводится через трубку.
Хирург делает 2 разреза, рассекая кожный покров, отделяя подкожную клетчатку от кожи. Затем удаляются лимфоузлы, в которых присутствует метастаз. Через кожу проводится резиновая трубка с вакуумом. Хирург накладывает швы, устанавливает дренаж.
По данной системе поступает лимфатическая жидкость с кровью. Система удаляется на 5 сутки после операции. Швы снимаются через 10 дней. К осложнениям оперативного вмешательства относят:
- кровотечение;
- обильное и постоянное скопление лимфатической жидкости;
- гной;
- нарушения в подвижности руки.
Мастэктомия обладает высокой эффективностью, но она не дает 100% гарантии на отсутствие повторного появления новообразования в будущем при наличии фактора риска.
Если фиброаденома не превышает 5-8 мм, тогда проводится консервативная терапия. При отсутствии положительной динамики назначается операция. Фиброаденома удаляется в следующих случаях:
- перед зачатием;
- во время грудного вскармливания.
Методы удаления фиброаденомы:
- секторальная — назначается при раке;
- энуклеация — удаляется только опухоль.
Операция длится 20-60 минут под внутренним либо местным наркозом. Пациентка находится в стационаре 2-24 часа. В послеоперационном периоде отсутствует дискомфорт. При этом проводится гистология, чтобы исключить рак и саркому. Если операция проведена правильно, тогда после удаления фиброаденомы не остаются следы на теле. Новая фиброаденома после операции может появиться в другом участке молочной железы.
Если выявлена большая киста, прокалывается грудь, откачивается жидкость. В полость новообразования вводится вещество, способствующее склеиванию кисты. Удаляется новообразование, если:
- есть злокачественная опухоль молочной железы;
- неэффективно проколота киста;
- рецидив.
Операция при папилломе минимизирует эстетический ущерб для молочных желез.
Профилактика заболевания направлена на нормализацию гормонального фона. К естественным профилактическим мерам относят беременность и грудное вскармливание. В период климакса рекомендуется следить за питанием и весом. Следует избегать абортов, ежегодно обследуясь у гинеколога.
Читайте также:

