Ложная киста поджелудочной железы клинические рекомендации
Версия: Справочник заболеваний MedElement
Общая информация
Образуется спустя 1-4 недель после начала острого панкреатита.


Классификация
Общепринятая классификация отсутствует.
При описании используются следующие параметры:
1. Локализация:
- в головке пожелудочной железы (15%);
- в теле и хвосте (85%).
2. Число:
- единичная;
- множественные.
3. Размер:
- малые;
- большие ;
- гигантские.
4. Осложнения (см. соответствующем разделе).
Этиология и патогенез
Клиническая картина
Следует предполагать наличие псевдокист при наличии следующих проявлений:
Диагностика
1. Факт наличия диагноза панкреатита.
3. Компьютерная топография более чувствительна по сравнению с УЗИ. КТ позволяет проводить дифференциальную диагностику псевдокист. Кроме этого возможна пункция и дренирование псевдокист под контролем КТ.
4. Магнитно-резонансная томография. Данных о применении МРТ в диагностике псевдокист мало, но они позволяют отнести метод к необходимым в ряде случаев острого панкреатита. Преимущество МРТ по сравнению с МДКТ (мультидетекторной компьютерной томографией) при оценке перипанкреатических жидкостных скоплений является то, что твердые включения могут быть более легко оценены именно с помощью МРТ. Это может помочь отличить вызванные панкреатитом накопления жидкости от других кистозных поражений, а также выбрать методы дренирования, которые будет использоваться. Еще одним преимуществом МРТ является то, что при этой методике не используется ионизирующее излучение.
При контрастировании использование Т2-взвешенных последовательностей может быть очень полезным в оценке поджелудочной железы, а также при наличии жидкости внутри паренхимы поджелудочной железы (данный факт позволяет предположить некроз).
Таким образом, МРТ предлагает диагностические возможности похожие на МдКТ, но с лучшим изображением камней и системы поджелудочных и желчных протоков.
К недостаткам МРТ можно отнести ее недоступность.
Лабораторная диагностика
1. Определение активности амилазы в динамике.
Обычно активность амилазы повышается через 2-12 часов после развития клинических проявлений и постепенно снижается спустя 3-5 суток. Стойкое повышение ее активности при разрешении острого панкреатита свидетельствует о наличии псевдокисты.
Повышение амилазы также может быть обусловлено другими поражениями. Например, заболеваниями слюнных желез, легких, фаллопиевых труб, желчного пузыря, тонкого кишечника, некоторых кист яичников; при опухолях легких, толстой кишки, яичников.
Повышение амилазы и липазы может развиваться в отсутствие клинических признаков острого панкреатита. К примеру, при всех заболеваниях, сопровождающихся повреждением стенки тонкой кишки (перфорация, инфаркт, непроходимость) или нарушением выведения ферментов с мочой (почечная недостаточность).
Макроамилаземия отмечается в случае соединения амилазы с IgA. Такие комплексы имеют крупный размер и не фильтруются почками, накапливаясь в крови. Таким образом, активность амилазы в крови остается высокой, а в моче - низкой. Также низким остается показатель клиренса амилазы относительно клиренса креатинина.
2. Лабораторной диагностике также подвергается жидкость, полученная при пункции псевдокисты. Определяются содержание белка, клеточных элементов (в т.ч. атипичных), проводится бакпосев.
Дифференциальный диагноз
Осложнения
1. Вторичные инфекции -10%. Визуализируются КТ по наличию пузырьков газа в полости псевдокисты в 30-40% случаев.
2. Разрыв -3 %. Имеет различные клинические проявления. Может протекать с клиникой острого живота. Встречаются также случаи безсимптомного вначале асцита или плеврального выпота.
3. Панкреатический асцит. Источник жидкости псевокиста в 70%, проток поджелудочной железы в 10-20%. Прилабораторном исследовании асцитической жидкости в ней обнаруживается большое количество амилазы и белка.
4. Свищи в основном являются следствием черезкожного дренирования псевдокисты. Как правило закрываются самостоятельно. При значительном отделяемом может понадобиться хирургическое вмешательство.
5. Обьструкция псевдокистой различных отделов ЖКТ, нижней полой вены, мочевых путей. Требуется экстренная операция.
6. Желтуха - 10%. Обусловлена обструкцией внепеченочных желчных путей, стенозом общего желчного протока, желчекаменной болезнью.
7. Псевдоаневризма -10%. Развивается вследствие кровоизлияния в псевдокисту, если она эррозирует сосуды собственной капсулы или прилежащие сосуды. Визуально псевдокиста резко увеличивается в размерах, появляются или усиливаются боли, появляются кровопотёдки на коже в области локализации псевдокисты, появляются клинические и лабораторные признаки кровотечения. Если псевдокиста соединяется с протоком поджелудочной железы, то кровотечение в него приводит к массивному желудочно-кишечному кровотечению с кровавой рвотой и/или меленой. При разрыве псевдоаневризмы развивается кровотечение в брюшную полость.
Лечение
Медикаментозное
1. Назначение окреотида при образовании свища (вопрос остается дискутабельным).
2. Восполнение объема циркулирующей крови и внутрисосудистой жидкости при кровотечениях.
Хирургическое
1. Чрескожное дренирование через катетер.
Показания:
- пациенты низкой группы риска (шкалы APACHE, GLSGO);
- незрелость псевдокисты;
- инфицирование псевдокисты;
- предшествующая четкая визуализация анатомических особенностей протоков с применением эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) или магнитно-резонансной холангиопанкреатографии (МРХПГ).
2. Эндоскопическое дренирование.
Показания:
- псевдокисты небольшого размера;
- локализация псевдокисты в головке поджелудочной железы.
3. Хирургичекое дренирование.
Показания:
- неэффективность чрескожного и эндоскопического дренирования;
- множественные псевдокисты;
- гигантские псевдокисты;
- другие осложнения острого панкреатита;
- подозрение на опухоль.
Показания: при панкреатическом асците .
Дренирование жидкостных образований, не оформившихся в кисту, обязательно не всегда. Подобные жидкостные скопления образуются более чем в половине случаев острого панкреатита с тяжестью выше средней. В большинстве случаев (65%) выпот рассасывается в течение 6 недель. Выпот, как правило, не связан с протоками поджелудочной железы, поэтому концентрация ферментов в нем относительно низкая.
Если образование (неоформленная псевдокиста) сохраняется более 6 недель и вызывает клинические проявления (боль, желтуху, температуру и прочие) следует подумать об осложнениях (обструкция, инфицирование) и выбирать тактику как при сформировавшейся псевдокисте.
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: K86,2 Киста поджелудочной железы.
K86.2 Киста поджелудочной железы
Описание
Киста поджелудочной железы. Ограниченное стенками образование в паренхиме органа, заполненное жидкостным содержимым, которое развивается вследствие травматического или воспалительного повреждения поджелудочной железы. Симптомы зависят от размеров, локализации и причины формирования кисты и варьируют от ощущения дискомфорта до выраженного болевого синдрома, сдавления соседних органов. Для оценки размеров, расположения кисты, ее связи с протоковым аппаратом и выбора тактики лечения проводится УЗИ, КТ, МРТ поджелудочной железы, ЭРХПГ. Лечение хирургическое: внутреннее или наружное дренирование, реже – резекция части железы с кистой.
Дополнительные факты
Киста поджелудочной железы – патология, распространенность которой в последние годы увеличилась в несколько раз, причем страдают преимущественно лица молодого возраста. Гастроэнтерологи причину этого видят в росте заболеваемости острыми и хроническими панкреатитами различной этиологии (алкогольной, билиарной, травматической). Киста поджелудочной железы является наиболее распространенным осложнением хронического панкреатита (до 80% случаев). Сложность данной патологии заключается в отсутствии единого представления о том, какие именно образования следует относить к панкреатическим кистам, общей классификации, отражающей этиологию и патогенез, а также стандартов оказания медицинской помощи.
Некоторые авторы к кистам поджелудочной железы относят образования, имеющие ограниченные стенки и заполненные панкреатическим соком, другие специалисты считают, что содержимым кисты может быть также некротизированная паренхима органа, кровь, воспалительный экссудат или гной. В любом случае, мнения сходятся в том, что для формирования кисты поджелудочной железы непременно должны быть следующие условия: повреждение паренхимы органа, затруднение оттока панкреатического секрета, а также локальное нарушение микроциркуляции.
K86.2 Киста поджелудочной железы
Причины
Наиболее частая причина развития кист поджелудочной железы – панкреатиты. Острое воспаление поджелудочной железы осложняется развитием кист в 5-20% случаев, при этом полость обычно формируется на третьей – четвертой неделе заболевания. При хроническом панкреатите постнекротические кисты поджелудочной железы образуются в 40-75% случаев. Чаще всего основным этиологическим фактором является алкогольная болезнь. Реже кисты образуются после травм поджелудочной железы, а также вследствие желчнокаменной болезни с нарушением оттока панкреатического сока, обструктивного хронического панкреатита с нарушением оттока по вирсунгову протоку, опухолей большого дуоденального соска, рубцового стеноза сфинктера Одди.
Формирование кисты поджелудочной железы при панкреатите происходит следующим образом. Повреждение ткани органа сопровождается локальным скоплением нейтрофилов и лимфоцитов, деструктивными процессами и воспалением. При этом область повреждения отграничена от окружающей паренхимы. В ней происходит разрастание соединительной ткани, формируются грануляции; тканевые элементы внутри очага постепенно разрушаются иммунными клетками, и на этом месте остается полость. Если киста поджелудочной железы сообщается с протоковой системой органа, в ней накапливается панкреатический сок, также возможно скопление тканевых некротических элементов, воспалительного экссудата, а при повреждении сосудов – крови.
При нарушении пассажа по общему панкреатическому протоку формируются кисты поджелудочной железы, имеющие эпителиальную выстилку, внутри которых накапливается панкреатический сок. Ключевым патогенетическим механизмом их образования является внутрипротоковая гипертензия. Доказано, что внутри полости кисты давление может в три раза превышать нормальные показатели внутри протоков.
Классификация
Условно все кисты поджелудочной железы по морфологическим признакам подразделяют на два типа: сформированные вследствие воспалительного процесса и не имеющие эпителиальной выстилки (некоторые авторы называют такие образования псевдокистами, другие не выделяют в отдельную группу) и образованные при обструкции протоков и имеющие эпителий (ретенционные).
Для характеристики кист поджелудочной железы, образовавшихся как осложнение острого панкреатита, наиболее часто используется Атлантская классификация, согласно которой выделяют острые, подострые жидкостные образования и абсцесс поджелудочной железы. Остро развившиеся образования не имеют окончательно сформированных собственных стенок, в их роли могут выступать как паренхима железы, так и протоки, парапанкреатическая клетчатка, даже стенки соседних органов. Хронические кисты поджелудочной железы характеризуются уже сформировавшимися из фиброзной и грануляционной ткани стенками. Абсцесс – это заполненная гноем полость, образовавшаяся при панкреонекрозе или нагноении кисты.
В зависимости от локализации различают кисты головки, тела и хвоста поджелудочной железы. Выделяют также неосложненные и осложненные (перфорацией, нагноением, свищами, кровотечением, перитонитом, малигнизацией) панкреатические кисты.
Симптомы
Диагностика
Лечение
Лечение кисты поджелудочной железы хирургическое. Не существует единой тактики ведения пациентов с этим заболеванием, и выбор операции зависит от причин формировании кисты, ее размеров, морфофункциональных изменений ткани органа, а также состояния протоковой системы.
Специалисты в области хирургической гастроэнтерологии выделяют три основных направления тактики при кисте поджелудочной железы: ее удаление, внутреннее и наружное дренирование. Удаление образования производится путем резекции части поджелудочной железы вместе с кистой, при этом объем определяется размерами кисты и состоянием паренхимы органа (может быть выполнена резекция головки железы, дистальная, панкреатодуоденальная резекция).
Внутренние дренирующие вмешательства могут проводиться путем наложения анастомоза между кистой и желудком (цистогастростомия), двенадцатиперстной (цистодуоденостомия) или тонкой кишкой (цистоэнтеростомия). Данные методы считаются наиболее физиологичными: они обеспечивают пассаж панкреатического секрета, устраняют болевой синдром, редко приводят к рецидивам.
Наружное дренирование кисты применяется реже. Такое вмешательство показано при нагноении полости, несформировавшихся кистах, обильной васкуляризации образования, а также тяжелом общем состоянии пациента. Подобные операции являются паллиативными, поскольку существует риск нагноения и рецидивирования кисты, формирования панкреатических свищей, которые очень плохо поддаются консервативному лечению и иногда требуют проведения технически намного более сложных вмешательств. Любой вид дренирующих операций проводится только после подтверждения неопухолевой этиологии образования.
В последнее время все большую распространенность приобретают малоинвазивные дренирующие оперативные вмешательства, которые используются как альтернативное лечение. Однако, несмотря на малую инвазивность и теоретическую перспективность таких методов лечения, очень часто развиваются осложнения в виде формирования наружных панкреатических свищей, сепсиса.
Консервативная терапия при кисте поджелудочной железы определяется основным заболеванием. В случае панкреатита обязательно назначается диета, направленная на максимальное снижение панкреатической секреции. Применяются замещающие препараты, анальгетики, проводится контроль уровня гликемии, при необходимости – ее коррекция.
Основные медуслуги по стандартам лечения
Клиники для лечения с лучшими ценами
| Цена | Всего: 631 в 34 городах |
Любые объемные процессы, которые располагаются во внутренних органах, приводят к стойкому нарушению их функции. Киста поджелудочной железы не является исключением. Она представляет собой полость, стенки которой образованы соединительной тканью.
По мере ее формирования, разрушается ткань органа, что приводит к снижению секреции ферментов и гормонов, необходимых для нормальной жизнедеятельности организма. Чтобы восстановить качество жизни пациента, необходимо своевременно обнаружить эту патологию и выбрать правильную тактику лечения.
Классификация
В национальных клинических рекомендациях по хирургии, выделено две классификации кист поджелудочной железы. Определяющий критерий первой — строение этого образования:
- Истинная киста — при наличии эпителиальной выстилки, кисту принято называть истинной. Это врожденный порок развития, который встречается крайне редко;
- Ложная киста — образование, развивающееся после перенесенного заболевания и не имеющее на своих стенках железистого эпителия, обозначается как ложное.
Вторая классификация определяет возможные положения кист в поджелудочной железе: 
- на головке (в полости сальниковой сумки) — о данным профессора Г.Д. Вилявина, такая локализация встречается в 16,8% случаев. Ее особенностью является возможность сдавления 12-перстной кишки;
- на теле — доля этих кист составляет 47%. Является наиболее частым вариантом расположения, при котором происходит смещение ободочной кишки и желудка;
- на хвосте — располагается в 38,2% случаев. Особенность положения (забрюшинное) заключается в крайне редком повреждении окружающих органов.
Так как частота встречаемости истинных кист крайне незначительна, а клиническая картина и принципы лечения во многом совпадают, в дальнейшем будут рассматриваться ложные формы.
Причины и предрасполагающие факторы
Кисты поджелудочной могут развиваться у пациентов любого возраста, быть различного размера и количества. У некоторых больных, особенно при врожденном происхождении кисты, может наблюдается системный поликистоз (поликистоз яичников, кисты почек, мозга, печени).
Ложная киста никогда не возникает в здоровом органе – этот процесс является следствием какого-либо заболевания. По данным профессора Курыгина А.А., наиболее распространенной причиной является:
- острый панкреатит — 84,3% от всех случаев (см. симптомы острого панкреатита)
- травмы поджелудочной железы – 14% в структуре заболевания, это второе место, по частоте встречаемости
- непродолжительное закрытие выводящего протока (камнем, пережатие сосудом) или выраженное нарушение его моторики -также может провоцировать образование кисты
гельминтозы — при цистицеркозе, эхинококкозе
результат опухолевого процесса в поджелудочной железе.
В настоящее время, Российское хирургическое общество выделяет пять основных предрасполагающих факторов. В ходе клинических исследований была доказана их значимость и процентно определен риск развития кисты поджелудочной железы:
- злоупотребление алкогольными напитками высокой крепости – 62,3%;
- желчнокаменная болезнь – 14%;
- ожирение — нарушение обмена липидов (лабораторно проявляется повышением бета-фракций липидов и холестерина) — 32,1%;
- наличие в прошлом операций на любом элементе пищеварительной системы;
- сахарный диабет (преимущественно второго типа) – 15,3%.
Наличие одного из вышеперечисленных состояний у больного при появлении симптомов поражения поджелудочной железы позволяет заподозрить образование кисты.
Симптомы кисты поджелудочной железы
Начало формирования кисты достаточно характерное. Практически у 90% пациентов оно имеет следующее течение:
Также у больного могут наблюдаться:
- субфебрильная температура
- общая слабость
- сильная тяжесть в области надчревья (чаще в левом подреберье)
- в 6% случаев развивается желтуха, которая проявляется окраской склер, слизистых рта и кожи.
К симптомам кисты поджелудочной железы также относится недостаточность выработки гормонов: Инсулина, Соматостатина, Глюкагона. Пациент будет жаловаться на:
- учащенное обильное мочеиспускание (до 15 литров в сутки)
- сухость во рту
- потери сознания (при развитии гипо-/гипергликемической комы).
При осмотре, в области эпигастрия (участок тела под грудиной) определяется выпячивание передней брюшной стенки. Этот признак непостоянный, так как он характерен только для кист головки железы, объемом не менее 200 мл. Он отмечается у 56% больных, по статистике профессора Курыгина.
Диагностика
Золотым стандартом обнаружения кист, в том числе в поджелудочной железе, является УЗИ (см. подготовка к УЗИ брюшной полости). В норме, поджелудочная железа определяется как эхогенное образование (черного цвета на мониторе) с бугристой поверхностью. При наличии такого объемного процесса, будет визуализироваться округлый объект на фоне железы, со сниженной эхогенностью (более светлый). Часто, ограниченный ровным контуром, который представляет собой стенку кисты. Поверхность железы в этом месте будет сглажена.
При затруднении с диагностикой, можно сделать КТ- или МРТграмму органа. Обычный рентген неинформативен. Лабораторные методы также не имеют диагностической ценности, единственное, что может насторожить врача в биохимическом анализе крови – это длительное повышение уровня амилазы.
Осложнения при крупных кистах
Длительно существующая киста крупных размеров кроме сдавления близлежащих органов может сопровождаться прочими осложнениями:
- разрывом
- формированием свищей
- нагноением или формированием абсцесса
- кровотечением из-за повреждения сосудов.
Консервативное лечение
Лечение кисты поджелудочной железы терапевтическими методами проводится если:
- патологический очаг четко ограничен;
- имеет небольшой объем и размеры (до 2 см в диаметре);
- образование только одно;
- нет симптомов механической желтухи и выраженного болевого синдрома.
Во всех остальных случаях прибегают к хирургическим методам лечения.
На первые 2-3 дня назначается голодная диета. В последующем необходимо ограничить прием жирной, жареной и соленой пищи, так как она стимулирует секрецию ферментов поджелудочной железы и усиливает разрушение тканей (см. что можно есть при хроническом панкреатите). Алкоголь и курение также следует исключить. Режим больного – постельный (7-10 дней).
Назначаются антибактериальные препараты тетрациклинового ряда или цефалоспорины, которые направлены на профилактику попадания бактериальной инфекции в полость кисты и заполнения ее гноем. В противном случае, возможно расплавление стенок и быстрое распространение процесса по железе и соседним тканям.
Если консервативное лечение неэффективно в течение 4-х недель, показано оперативное вмешательство.
Современные хирургические методы лечения
Более 92% всех больных с кистой поджелудочной железы лечатся в хирургическом стационаре. В настоящее время, существует около 7-ми вариантов операций, которые позволяют избавиться от этой патологии. Рекомендации российского хирургического общества отдают предпочтение малоинвазивным вмешательствам (когда кожный покров пациента практически не повреждается).
Наименьшее количество осложнений имеют чрескожные операции при кисте, которые обязательно проводятся одновременно с УЗИ. Они наиболее эффективны при локализации объемного процесса в головке или в теле. Принцип хирургической манипуляции достаточно прост – после обезболивания пациенту вводится инструмент (аспиратор или пункционная игла) через прокол в эпигастральной области. В зависимости от размеров образования, хирург может выполнить:
- Чрескожное пункционное дренирование кисты – после забора всей жидкости из полости устанавливают дренаж (тонкую резиновую трубку) для создания постоянного оттока. Его не убирают, пока полностью не прекратится выделение экссудата. Это необходимо для закрытия дефекта соединительной тканью. Операцию нельзя выполнять, если киста закрывает проток железы или имеет значительный объем (более 50-100 мл);
- Чрескожное склерозирование кисты – эта методика предусматривает введение химически-активного раствора в полость кисты, после ее опорожнения. Результат – санация (очищение) полости, разрастание соединительной ткани и закрытие дефекта.
Невозможность выполнение эндоскопических или чрескожных операций вынуждает прибегать к лапаротомическим вмешательствам (со вскрытием брюшной полости). Они требуют долгого реабилитационного периода, однако предоставляют возможность совершить любой объем хирургических действий. Выделяют следующие методики с открытым доступом:
- Открытая резекция части железы;
- Иссечение и наружное дренирование кисты;
- Марсупилизация кисты – эта операция впервые была опробована в 70-х годах прошлого века и до настоящего времени не утратила своей актуальности. Техника ее достаточно оригинальна – производится вскрытие и санация кисты, с последующим подшиванием стенок образования к краям разреза. После этого – послойно ушивают операционную рану. Таким образом, достигается закрытие патологического очага. Недостатком способа является частое образование свищевых ходов на переднюю брюшную стенку.
Кисты поджелудочной железы – достаточно редкая патология. Частота ее встречаемости, по данным профессора В.В. Виноградова составляет 0,006% в мире. Однако выраженные симптомы, снижающие качество жизни пациента, требуют проведения своевременной диагностики и лечения. В настоящее время, врачи могут успешно справиться с этим заболеванием. Для этого, пациенту необходимо только воспользоваться квалифицированной медицинской помощью.
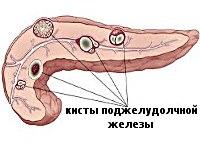
Поджелудочная железа (ПЖ) один из органов, ответственных за нормальный процесс пищеварения в организме. Она синтезирует ферменты, расщепляющие питательные вещества на более простые элементы, а также инсулин, отвечающий за уровень глюкозы в организме. Структура поджелудочной железы способствует образованию в ней кистозных полостей.
Киста ПЖ образование в паренхиме, ограниченное стенками, внутри которого находится жидкость. Формироваться кистозные образования могут под воздействием разных факторов (травм, воспалений). Клинические проявления кисты поджелудочной железы могут отличаться, в зависимости от ее расположения, размера, степени сдавливания близлежащих органов. Чтобы оценить характер кисты, необходимо провести тщательную диагностику и определить план дальнейшего лечения.
Общая информация

Киста поджелудочной железы достаточно распространенное явление в последние годы. Чаще ее выявляют у людей молодого возраста. Причиной увеличения роста заболеваемости специалисты считают участившиеся случаи острого и хронического панкреатита. Киста ПЖ бывает осложнением воспаления органа (80% случаев). Код заболевания по МКБ 10 K86.2
Единого мнения о том, какие именно образования относить к кистам, нет. Поэтому единых стандартов классификации заболевания нет. Некоторые специалисты к кистам относят не только ограниченные стенками и заполненные жидкостью, но и образования, содержащие внутри некротические частички ткани, гной, кровь и другие примеси.
Общими характеристиками при наличии любых кист ПЖ являются:
- повреждение паренхимы,
- плохая микроциркуляция крови в органе,
- затруднение оттока панкреатического сока.
На какой день цикла делать маммографию и что показывают результаты исследования? У нас есть ответ!
О том, как снизить кортизол у женщин при повышенных показателях уровня гормона прочтите по этому адресу.
По морфологическим признакам условно кисты разделяют на:
- образованные на фоне воспаления (псевдокисты), которые не имеют эпителиальной выстилки,
- образованные вследствие врожденного закупоривания протоков, имеющие эпителий (истинные кисты).
Исходя из локализации патологии, бывают кисты головки (15% случаев), тела и хвоста ПЖ (85%). Образования бывают неосложненными и осложненными.
Причины возникновения

Чаще всего причиной образования кист в поджелудочной становятся перенесенные панкреатиты. При развитии острого воспаления риск появления кисты составляет 5-20%. Формирование кистозной полости может начаться уже через несколько недель после начала воспаления поджелудочной железы.
В случае хронического панкреатита вероятность образования кисты составляет более 40%. Основным этиологическим фактором развития патологии считается алкоголизм. Редко диагностируют кисты, вызванные травмой железы, желчнокаменной болезнью.
Ткань поджелудочной железы начинает скапливать на себе лимфоциты, нейтрофилы, в ней развиваются деструктивные процессы. Поврежденная область при этом разграничена с паренхимой, где и начинает происходить процесс разрастания соединительной ткани и грануляции. Иммунные клетки внутри поражения начинают разрушать ткани, оставляя полое образование. Если киста ПЖ соединена с протоком органа, внутри ее начинает собираться панкреатическая жидкость, а также некротические компоненты тканей, кровь, воспалительный экссудат.
Если нарушен пассаж протока, возникают кисты с выстилкой эпителия, внутри которых скапливается жидкость (истинные). Главным фактором их патогенеза становится внутрипротоковая гипертензия. Давление в кисте может быть намного выше нормальных показателей в протоках.
Первые признаки и симптомы
Кисты крупных размеров вызывают болевые ощущения в области правого или левого подреберья. Временное улучшение характерно после перенесения острого панкреатита или травмы. Иногда боль фиксируется в районе пупка, её характер может быть разным (опоясывающая, приступообразная боль).
Наличие кисты приводит к развитию признаков панкреатической недостаточности:
- вздутие живота,
- тошнота,
- диарея,
- фрагменты не переваренной пищи в кале,
- потеря веса.
Большой размер кисты мешает нормальному оттоку желчи. Образование купирует проток, что вызывает развитие желтухи и сильный зуд. Моча становится темной, кал светлым.
Если в кисте развивается инфекционный процесс, может подняться температура, организм ослабевает. При разрыве образования жидкость попадает в брюшную полость, возникает кровотечение.
На заметку! Проявления кистозных опухолей в ПЖ могут быть разными, в зависимости от расположения, размеров и причин их появления.
Диагностика

При подозрении на кисту ПЖ нужно обратиться к гастроэнтерологу. Если образование больших размеров, врач может прощупать его во время осмотра.
После осмотра назначаются инструментальные методы диагностики:
- УЗИ,
- КТ, МРТ,
- ретроградная холангиопанкреатография,
- сцинтиграфия.
Такие исследования дают возможность выяснить размеры кисты, выявить признаки осложнений. Наличие гноя УЗИ определяет неравномерным эхосигналом в полости кисты. КТ и МРТ более точно определяют ее локализацию, размеры. ЭРХПГ детально описывает связь образования с протоками железы. Данное исследование проводят только в случае окончательного решения делать операцию, поскольку оно сопряжено высоким риском инфицирования.
Эффективные методы лечения
На определение тактики лечения влияет несколько факторов:
- стадия развития кисты,
- связь с протоком железы,
- наличие осложнений.
Если образование на больше 5 см в диаметре и нет признаков осложнений, прибегают к консервативной терапии, включающей прием симптоматических средств (спазмолитики, анестетики, противорвотные), а также лечебное питание. Чтобы компенсировать внешнесекреторную недостаточность ПЖ, назначают пищеварительные ферменты. В течение 6 недель больной должен находиться под постоянным наблюдением врача. Если роста кисты не наблюдается, рекомендуется продолжить диету и проводить 2 раза в год контрольное УЗИ.

Питание при кисте ПЖ имеет свои особенности. Пища должна быть приготовлена на пару, отварная, измельченная. Приемов еды в день должно быть 6-7, есть маленькими порциями. Блюда должны быть теплыми, но не холодными и не горячими. Нужно ограничить кислые продукты, клетчатку.
Разрешенные продукты:
- нежирное мясо, птица,
- нежирная рыба,
- сухарики,
- крупы,
- отварные яйца,
- нежирные молочные продукты,
- овощные супы, отварные овощи,
- немного сливочного и растительного масла,
- запеченные яблоки,
- некислые фрукты,
- отвар шиповника, компот из сухофруктов.
Узнайте о признаках и симптомах дисфункции яичников, а также о методах лечения патологии.
О том, как лечить хронический двухсторонний оофорит и избежать рецидивов заболевания написано на этой странице.
Псевдокисты размером более 6 см обычно удаляют хирургическим путем. Они имеют тенденцию к росту с развитием осложнений (разрыв, абсцесс).
Операция, в первую очередь, должна обеспечить выведение жидкости из полости образования (дренирование). Для этих целей больше подходит малоинвазирный метод лапароскопическое дренирование. Необходимое оборудование вводят в область поражения через небольшие отверстия в брюшной стенке. Методику не используют при наличии нагноений.
При воспалительном процессе в кисте и наличии гноя лучше прибегнуть к лапаротомическому (полостному) вскрытию кисты. После этого проводят чрезжелудочное или транспапиллярное дренирование.
Если из-за образования купируется проток железы, нужна полостная цистоэнтеростомия. Полость кисты сначала разрезают, удаляют из нее жидкость, обрабатывают антисептиком и зашивают место разреза. Удаление кисты вместе с частью поджелудочной железы проводят при множественных образованиях и при подозрении на злокачественный процесс.
Полезные рекомендации

Поскольку кисты поджелудочной железы в большинстве случаев становятся осложнением острого и хронического панкреатита, то большое внимание нужно уделить профилактике недуга. Важную роль здесь играет образ жизни и питание.
Рекомендации по профилактике кисты ПЖ:
- минимизировать употребление жирной пищи, углеводов, жареных, острых блюд,
- увеличить в рационе овощи и фрукты,
- употреблять пищу маленькими порциями, 5-6 раз в день,
- исключить употребление алкоголя,
- принимать лекарства только по назначению врача,
- избегать стрессов.
Киста поджелудочной железы образование, которое даже при отсутствии выраженных симптомов присутствия сопряжено риском серьезных осложнений. Большинство кист склонны к воспалению, увеличению в размерах. Важно своевременно выявить патологию и предпринять меры для ее удаления.
Больше полезной информации об особенностях лечения кисты поджелудочной железы узнайте после просмотра следующего видео:
Читайте также:



