Лимфоидная ткань название опухоли
Злокачественное поражение лимфатической системы относится к сравнительно благоприятным видам новообразований. Болезнь Ходжкина при своевременной диагностике и правильном подходе к терапии можно вылечить. К важным прогностическим факторам относятся поражение внутренних органов и риск сопутствующих инфекций.
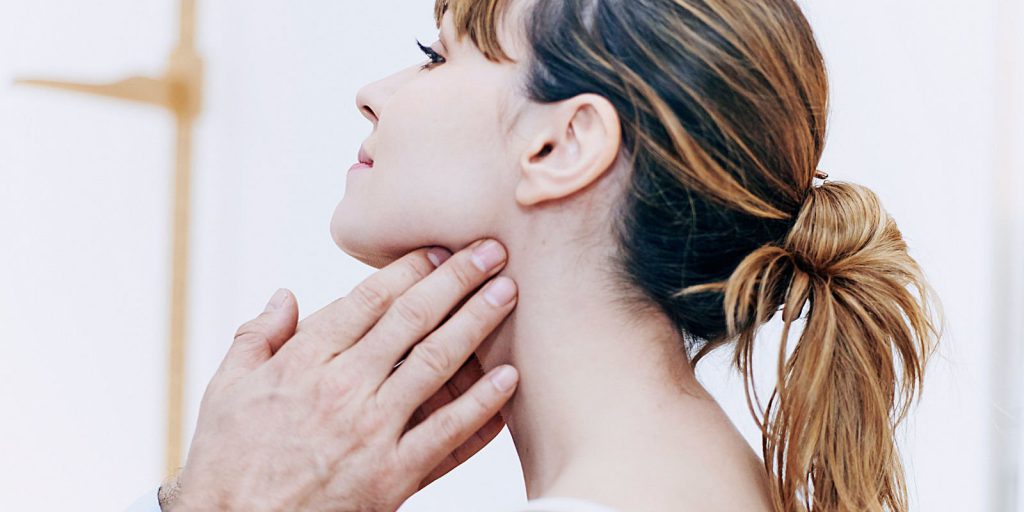
Увеличение лимфоузлов указывает на риск патологии
Болезнь Ходжкина
Лимфоидная ткань имеется в любом месте человеческого организма. Опухоль, связанная с этой системой вне костного мозга, называется лимфома (поражение лимфоидной системы костного мозга – это лейкоз). Самый частый вариант новообразования – болезнь Ходжкина, у которой имеются альтернативные названия:
- лимфогранулематоз;
- лимфома Ходжкина;
- злокачественная гранулема.
Началом заболевания является поражение опухолью лимфоузлов в любом месте организма. По мере прогрессирования онкопроцесса происходят изменения во внутренних органах (печень, селезенка, почки и легкие), что является прогностически неблагоприятным фактором. Стандартное время обнаружения опухоли – в возрасте 20-30 лет и после 55.
Причины патологии лимфоидной системы
Важнейшими причинами, запускающими болезнь Ходжкина, являются следующие факторы:
- наследственная предрасположенность (генетические мутации, полученные от родителей);
- инфицирование вирусом Эпштейна-Барр;
- наличие выраженного иммунодефицита любого происхождения (ВИЧ, прием иммунодепрессантов, лучевая терапия, терапия после трансплантации);
- действие химических канцерогенов.
В большинстве случаев крайне сложно подтвердить значимость какого-либо фактора: при наличии предрасположенности к опухоли все остальные факторы провоцируют или способствуют злокачественному росту.
Гистологические варианты
Объективным и доказательным методом обследования любой опухоли является микроскопия гистологического материала. Главный признак при болезни Ходжкина – наличие больших клеток Рида-Штернберга в биопсийном материале, взятом из лимфоузла больного человека. Дополнительно врач-гистолог заметит наличие следующих признаков в лимфоидной ткани:
- клетки Ходжкина;
- мелкие по размерам Т-лимфоциты;
- множество В-лимфоцитов.
В зависимости от соотношения клеточных структур и прогноза злокачественности выделяют 4 вида лимфом:
- Лимфогистиоцитарный;
- Узловой склероз;
- Смешанный;
- Истощение или полное подавление лимфоидной ткани.
Первые 3 варианта являются сравнительно благоприятными (шансы на выздоровление достаточно велики), при отсутствии в гистологическом материале нормальной лимфоидной ткани прогноз неблагоприятен.
Стадии опухолевого процесса
Распространение лимфогранулематоза по организму человека разделяется на 4 стадии:
- Изменения в одной локализованной группе лимфоузлов;
- Поражение лимфоидной системы с одной стороны от диафрагмы (верхняя часть тела или нижняя, разделяемые на уровне груди);
- Опухолевый рост по обе стороны диафрагмы;
- Патологические изменения во внутренних органах (печень, почки, легкие, селезенка, кишечник, костный мозг).
Оптимально выявить и лечить в 1-2 стадию, когда шансы на полное выздоровление наилучшие.
Симптомы заболевания
- шейные лимфатические узлы;
- подчелюстные;
- надключичные;
- подмышечные;
- паховые.
При поражении глубоко расположенных лимфоузлов в области груди и поясницы возникают следующие симптомы:
- необъяснимый кашель;
- одышка;
- боль в спине, неподдающаяся стандартным методам лечения;
- нарушения дефекации (понос);
- суставная боль.
Из общих симптомов, указывающих на риск опасной патологии, возможны следующие проявления:
- температурная реакция в виде необъяснимой лихорадки;
- выраженная потливость;
- снижение массы тела;
- рецидивирующая пневмония.
При любых проблемах со здоровьем важно не медлить – вовремя проведенные диагностические исследования помогут поставить точный диагноз и начать эффективную терапию.

Врач-гистолог в биоптате обнаружит специфические клетки, что будет подтверждением диагноза
Методы диагностики
Единственный точный вариант обследования – хирургическая или аспирационная биопсия увеличенного лимфатического узла. Болезнь Ходжкина – это наличие клеток Рида-Штернберга в биоптате. Необходимыми методами обследования являются:
- общеклинические анализы;
- рентген грудной клетки;
- ультразвуковое сканирование внутренних органов;
- компьютерная томография;
- лапароскопия (при необходимости).
Тактика лечения
Основа успешной терапии – комбинированное лечение с применением курсового лучевого воздействия и использованием химиотерапевтических препаратов с цитостатическим действием. Врач для каждого пациента подбирает индивидуальную схему терапии. Наблюдение в врача-онколога пожизненное.
Прогноз благоприятен при 1-2 стадии – полная ремиссия возможна у подавляющего большинства пациентов (до 96%). При осложнениях и 3-4 стадии шансов на выздоровление значительно меньше (до 50-55%). Лучшие результаты лечения бывают у молодых людей (до 30 лет) и при отсутствии серьезных проблем с иммунитетом.
Лимфоидные клетки — гетерогенная популяция с разнообразными иммунофенотипическими и функциональными характеристиками. Основу гистогенетической классификации составляет определение набора поверхностных антигенов — кластеров дифференцировки.
Особенность лимфопоэза — способность клеток к опухолевой трансформации практически на всём пути клеточной дифференцировки. Это определяет многообразие лимфопролиферативных заболеваний. В большинстве случаев опухолевые лимфоидные клетки имеют нормальные клеточные аналоги. Лимфоидные новообразования — моноклональные. В процессе дифференцировки T- и B-лимфоцитов происходит преобразование их генов, кодирующих рецепторы к антигенам, в результате каждый лимфоцит приобретает уникальный рецептор к антигену. При опухолевой прогрессии происходит воспроизведение этого рецептора у дочерних клеток. Это явление помогает отличать моноклональную опухолевую прогрессию от поликлоновых лейкемоидных реакций.
По месту первичного возникновения опухолей лимфоидной ткани выделяют две группы.
● Лимфоидные лейкозы. Опухолевая трансформация лимфоидной клетки происходит в костном мозге.
● Лимфомы (лимфосаркомы) первоначально имеют преимущественно внекостномозговую локализацию (лимфатические узлы, селезёнка, кожа, лимфоидная ткань слизистой желудка и др.). Рост опухоли может вызывать инфильтрацию костного мозга и лейкемизацию.
В настоящее время признано биологическое единство лейкозов и лимфом одной линии (например, острый лимфобластный лейкоз и лимфобластная лимфома) независимо от того, поражён ли костный мозг первоначально или вовлечён в процесс вторично, на фоне существования локальной опухоли. Несмотря на гистогенетическое сходство, эти заболевания различны.
Первичная локализация злокачественных лимфом чрезвычайно широка. Любой орган, имеющий немного лимфоидной ткани, может быть поражён такой опухолью. Большинство лимфом возникает из первичных или вторичных органов лимфоретикулярной системы, особенно лимфатических узлов. Со временем возможно вовлечение в опухолевый процесс новых групп лимфатических узлов, селезёнки, печени, костного мозга. Типичные признаки — выраженная лимфаденопатия и спленомегалия. Практически все лимфомы способны к диссеминации (метастазированию). Иногда при прогрессировании лимфом опухолевые клетки могут попадать в кровь (лейкозная или лейкемическая фаза) и инфильтрировать разные органы. В этом случае грань между лимфомой и лейкозом стёрта.
Для диагностики обязательно установление линейной принадлежности опухолевых лимфоидных клеток, степени их дифференцировки, степени распространённости опухоли (стадии заболевания, выявление молекулярно-генетических изменений.
Лимфомы делят на болезнь Ходжкина и неходжкинские лимфомы.По цитогенезу различают следующие виды:
лимфогранулематоз (болезнь Ходжкина);
новообразования, возникающие из T- и NK-клеток.
T- и B-клеточные опухоли имеют следующие разновидности.
● Опухоли из клеток-предшественников (лимфобластные) — острые лимфобластные лейкозы и лимфобластные лимфомы.
● Опухоли из зрелых (периферических) B- и T-клеток:
преимущественно диссеминированные (лейкемические) — аналоги хронических лимфоидных лейкозов;
преимущественное поражение лимфатических узлов;
первично экстранодальные опухоли.
Большинство лимфоидных новообразований (до 80%) происходит из B-клеток. Опухоли из T- и B-клеток построены из клеточных элементов, как бы остановившихся на определённых стадиях дифференцировки и созревания. Маркёры T-клеточной дифференцировки — CD2, CD3, CD4, CD7, CD8. Маркёры B-клеточной дифференцировки — CD10, CD19, CD20, поверхностный Ig (SIg). Маркёры естественных киллеров — CD16 и CD56. Незрелые T- и B-клетки (лимфобласты) экспрессируют фермент ДНК-полимеразную терминальную дезокситрансферазу, что отличает их от незрелых миелоидных клеток (миелобластов) и зрелых лимфоцитов. Экспрессия маркёров CD13, CD14, CD15, CD64 происходит только на миелоидных клетках, это позволяет различать миелоидные и лимфоидные новообразования. Экспрессия CD34 на полипотентной стволовой клетке характерна для ранних предшественников лимфоидных и миелоидных клеток.
Опухоли могут быть построены из довольно зрелых B-лимфоцитов, их фолликулярная структура напоминает строение нормального лимфатического узла (фолликулярные лимфомы). Лимфомы, не образующие фолликулов, называют диффузными. Они имеют B-клеточное, T-клеточное или гистиоцитарное происхождение.
Поскольку лимфоидная ткань — компонент иммунной системы, при лимфоидных опухолях, как правило, происходит нарушение иммунитета — возникает иммунодефицит или аутоиммунизация. У больных с врождёнными или приобретёнными иммунодефицитами возрастает риск развития лимфом, особенно ассоциированных с вирусом Эпстайна–Барр.
Первые классификации лимфоидных новообразований были основаны на клинических и морфологических особенностях, но затем этих критериев стало недостаточно. В настоящее время необходимо учитывать также иммунофенотип и цитогенетику опухолевых клеток. Чтобы объединить все критерии, в 1994 г. Международная группа по изучению лимфом создала новую классификацию — REAL (а Revised European-American classification of Lymphoid neoplasms). На её основе ВОЗ в 2000 г. утвердила Международную классификацию лимфоидных опухолей.
Международная классификация новообразований лимфоидной ткани
I. B-клеточные опухоли.
◊ Из предшественников B-клеток — B-лимфобластная лимфома/ лейкоз из клеток-предшественников.
◊ B-клеточные опухоли из зрелых (периферических) клеток:
B-клеточный хронический лимфолейкоз/ лимфома из малых лимфоцитов;
B-клеточный пролимфоцитарный лейкоз;
лимфома маргинальной зоны селезёнки;
плазмоклеточная миелома/ плазмоцитома;
нодальная B-клеточная лимфома маргинальной зоны (+/- моноцитоидные B-клетки);
экстранодальная мукозоассоциированная B-клеточная лимфома маргинальной зоны (МАLТ-лимфома);
лимфома из клеток мантийной зоны;
диффузная крупноклеточная лимфома (медиастинальная диффузная B-крупноклеточная лимфома, лимфома с первичным поражением серозных оболочек);
лимфома (лейкоз) Беркитта.
II. T-клеточные и NK-клеточные опухоли.
◊ Из предшественников T-клеток (T-лимфобластная лимфома/ лейкоз из клеток-предшественников).
◊ T-клеточные лимфомы из зрелых (периферических) клеток:
T-клеточный пролимфоцитарный лейкоз;
T-клеточный лейкоз из больших гранулярных лимфоцитов;
агрессивный NK-клеточный лейкоз;
T-клеточная лимфома / лейкоз взрослых (НТLV-1 + );
экстранодальная NK/T-клеточная лимфома, назальный тип;
T-клеточная лимфома, ассоциированная с энтеропатией;
гепатолиенальная γ-δ-T-клеточная лимфома;
T-клеточная панникулитоподобная лимфома подкожной клетчатки;
грибовидный микоз (синдром Сезари);
анапластическая крупноклеточная лимфома, Т0-клеточная с первичным поражением кожи;
периферическая T-клеточная лимфома, неуточнённая;
ангиоиммунобластная T-клеточная лимфома;
анапластическая крупноклеточная лимфома, Т0-клеточная с первичным системным поражением.
III. Болезнь Ходжкина.
◊ IIIа. Нодулярный вариант болезни Ходжкина с лимфоидным преобладанием.
◊ IIIб. Классические варианты болезни Ходжкина:
лимфоидное преобладание (преобладание лимфоидной ткани);
лимфоидное истощение (истощение лимфоидной ткани).
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Лимфомы в настоящее время рассматривают как опухоли иммунной системы. К ним относятся болезнь Ходжкина и лимфоцитарные опухоли. Лимфомы развиваются в лимфатических узлах или в лимфоидной ткани паренхиматозных органов. У 90 % лиц с болезнью Ходжкина первично поражаются лимфатические узлы, у 10 % источником заболевания являются внеузловые очаги. При лимфоцитарных лимфомах 60 % опухолей происходят из лимфатических узлов и 40 % — из опухолевых очагов другой локализации.
Первичные лимфомы средостения локализуются преимущественно в переднем средостении и классифицируются как ходжкинская и неходжкинская лимфомы.
Ходжкинская лимфома — лимфогранулематоз (болезнь Ходжкина) является злокачественной опухолью, исходящей из Т-, реже В-лимфоцитов, наблюдается в 20—30-летнем возрасте и после 50 лет. В противоположность этому частота неходжкинских лимфом значительно увеличивается с возрастом. Ходжкинская лимфома протекает либо бессиптомно, проявляясь лишь появлением безболезненных увеличенных лимфатических узлов, не спаянных между собой, либо сопровождается лихорадочным состоянием, проливными ночными потами, значительным похуданием, иногда кожным зудом. Болезнь медленно прогрессирует, захватывает смежные поля лимфатических узлов средостения и надключичных лимфатических узлов. Стадию развития ходжкинской лимфомы определяют на основе количества областей тела с пораженными лимфатическими узлами. При I стадии болезнь поражает только один регион лимфатических узлов, при II стадии — два и более региона по одну сторону диафрагмы, при III стадии поражаются лимфатические узлы по обе стороны диафрагмы (выше и ниже), селезенка и экстралимфатические органы, к IV стадии относят диссеминированные формы.
Медиастинальные лимфомы проявляются различными симптомами сдавления органов средостения. При быстро растущих опухолях возникают кашель, одышка, затруднение дыхания, боль в груди, стридор, синдром верхней полой вены. Общими симптомами болезни являются лихорадка, потеря массы тела, потрясающие ночные поты. В диагностике ведущая роль отводится компьютерной томографии, медиастиноскопии, тонкоигольной аспирационной биопсии и парастернальной медиастинотомии (биопсия лимфатического узла). В трудных случаях при необходимости проведения указанных исследований прибегают к диагностической торакотомии.
Характерным признаком лимфогранулематоза являются клетки Рида-Березовского—Штернберга. Основной способ лечения лимфогранулематоза — химио- и лучевая терапия. Для химиотерапии используют доксорубицин, блеомицин, винбластин и дакарбазин. Известно несколько схем химиотерапии. Если планируется лучевое лечение, то необходимо точно установить стадию болезни, чтобы обоснованно выбрать поля для лучевого воздействия. В IV стадии применяют преимущественно химиотерапию. Лишь в исключительно редких случаях на начальных стадиях изолированного медиастинального лимфогранулематоза возможно оперативное удаление опухоли. В основном роль хирурга при лечении этого заболевания сводится к выполнению инвазивных диагностических мероприятий для получения биопсийного материала. Прогноз заболевания зависит от стадии заболевания. На ранних стадиях комплексное лечение приводит к излечению или длительной ремиссии более чем у 80 % больных. Улиц с запущенными формами показатель 5-летней переживаемости составляет около 50—60 %.
Неходжкинская лимфома объединяет большой спектр злокачественных лимфобластических опухолей, которые делят на неактивные и агрессивные формы. К неходжкинским лимфомам относят ретикулосаркому, лимфосаркому и гигантоклеточную лимфому, они характеризуются диффузным ростом с тенденцией к диссеминации, реже локализуются в средостении, однако, поскольку заболеваемость неходжкинекой лимфомой в 6 раз выше по сравнению с ходжкинской, они составляют почти две трети лимфом средостения.
Неходжкинские лимфомы отличаются значительно более агрессивным клиническим течением, быстрой инвазией опухоли в окружающие органы и ткани, развитием у большинства больных компрессионного синдрома. Оперативное лечение применяется лишь на ранних стадиях опухолевого процесса. Традиционный способ лечения — полихимиотерапия и лучевое лечение. Прогноз неблагоприятный.
Лимфомы в настоящее время рассматривают как опухоли иммунной системы. К ним относятся болезнь Ходжкина и лимфоцитарные опухоли. Лимфомы развиваются в лимфатических узлах или в лимфоидной ткани паренхиматозных органов. У 90 % лиц с болезнью Ходжкина первично поражаются лимфатические узлы, у 10 % источником заболевания являются внеузловые очаги. При лимфоцитарных лимфомах 60 % опухолей происходят из лимфатических узлов и 40 % — из опухолевых очагов другой локализации.
Первичные лимфомы средостения локализуются преимущественно в переднем средостении и классифицируются как ходжкинская и неходжкинская лимфомы.
Ходжкинская лимфома — лимфогранулематоз (болезнь Ходжкина) является злокачественной опухолью, исходящей из Т-, реже В-лимфоцитов, наблюдается в 20—30-летнем возрасте и после 50 лет. В противоположность этому частота неходжкинских лимфом значительно увеличивается с возрастом. Ходжкинская лимфома протекает либо бессиптомно, проявляясь лишь появлением безболезненных увеличенных лимфатических узлов, не спаянных между собой, либо сопровождается лихорадочным состоянием, проливными ночными потами, значительным похуданием, иногда кожным зудом. Болезнь медленно прогрессирует, захватывает смежные поля лимфатических узлов средостения и надключичных лимфатических узлов. Стадию развития ходжкинской лимфомы определяют на основе количества областей тела с пораженными лимфатическими узлами. При I стадии болезнь поражает только один регион лимфатических узлов, при II стадии — два и более региона по одну сторону диафрагмы, при III стадии поражаются лимфатические узлы по обе стороны диафрагмы (выше и ниже), селезенка и экстралимфатические органы, к IV стадии относят диссеминированные формы.
Медиастинальные лимфомы проявляются различными симптомами сдавления органов средостения. При быстро растущих опухолях возникают кашель, одышка, затруднение дыхания, боль в груди, стридор, синдром верхней полой вены. Общими симптомами болезни являются лихорадка, потеря массы тела, потрясающие ночные поты. В диагностике ведущая роль отводится компьютерной томографии, медиастиноскопии, тонкоигольной аспирационной биопсии и парастернальной медиастинотомии (биопсия лимфатического узла). В трудных случаях при необходимости проведения указанных исследований прибегают к диагностической торакотомии.
Характерным признаком лимфогранулематоза являются клетки Рида-Березовского—Штернберга. Основной способ лечения лимфогранулематоза — химио- и лучевая терапия. Для химиотерапии используют доксорубицин, блеомицин, винбластин и дакарбазин. Известно несколько схем химиотерапии. Если планируется лучевое лечение, то необходимо точно установить стадию болезни, чтобы обоснованно выбрать поля для лучевого воздействия. В IV стадии применяют преимущественно химиотерапию. Лишь в исключительно редких случаях на начальных стадиях изолированного медиастинального лимфогранулематоза возможно оперативное удаление опухоли. В основном роль хирурга при лечении этого заболевания сводится к выполнению инвазивных диагностических мероприятий для получения биопсийного материала. Прогноз заболевания зависит от стадии заболевания. На ранних стадиях комплексное лечение приводит к излечению или длительной ремиссии более чем у 80 % больных. Улиц с запущенными формами показатель 5-летней переживаемости составляет около 50—60 %.
Неходжкинская лимфома объединяет большой спектр злокачественных лимфобластических опухолей, которые делят на неактивные и агрессивные формы. К неходжкинским лимфомам относят ретикулосаркому, лимфосаркому и гигантоклеточную лимфому, они характеризуются диффузным ростом с тенденцией к диссеминации, реже локализуются в средостении, однако, поскольку заболеваемость неходжкинекой лимфомой в 6 раз выше по сравнению с ходжкинской, они составляют почти две трети лимфом средостения.
Неходжкинские лимфомы отличаются значительно более агрессивным клиническим течением, быстрой инвазией опухоли в окружающие органы и ткани, развитием у большинства больных компрессионного синдрома. Оперативное лечение применяется лишь на ранних стадиях опухолевого процесса. Традиционный способ лечения — полихимиотерапия и лучевое лечение. Прогноз неблагоприятный.
Добавить в "Мою ленту"
Здоровая лимфатическая система – надёжное свидетельство нормального функционирования большинства систем организма пациента. Но у современных жителей больших городов с лимфосистемой всё, к сожалению, далеко не так безоблачно.
Статистически рак лимфосистемы не самый распространённый вид онкопатологий, но число пациентов, попадающих в группу риска, год от года только растёт. Поэтому сегодня мы с вами поговорим о том:
Разновидности рака лимфоузлов
Рак лимфатической системы провоцирует вырождение лимфоцитов: вместо выполнения защитной функции иммунитета клетки-бойцы наносят повреждения тканям и свободно распространяют по лимфатическим протокам метастазы.

Главная угроза – именно в активном распространении раковых клеток по органам и системам. По тому, выходит ли раковый процесс за пределы лимфосистемы или ограничивается ею, онкопатологии лимфосистемы подразделяют на две группы:
- лимфома Ходжкина (остаётся в пределах лимфосистемы);
- неходжскинские лимфомы (около 30 разновидностей рака, которые развиваются в лимфоузлах, но поражают не только их).
- разрастание и уплотнение узлов без изменения цвета кожных покровов, рост лимфоузлов грудной клетки → дискомфорт, одышка, затруднённое дыхание;
- нарушение венозного оттока → увеличение шейных вен, отёки лица и груди, головные боли, шумы и тяжесть в голове на фоне артериальной гипертензии;
- увеличение лимфоузлов вокруг аорты;
- поражение тканей лёгких и суставов → боли;
- ночные боли и спазмы в области поясницы.

- фолликулярные лимфомы,
- волосатоклеточный лейкоз
- лимфоцитарная лейкемия,
- макроглобулинемия Вальденстрема,
- множественные миеломы, плазмоцитомы и нек. др.
Причиной МКЛ считается генная мутация, а единственное радикальное лечение – трансплантация гемопоэтических (кроветворных) стволовых клеток костного мозга.
Лимфобластная лимфома (ЛБЛ) – разновидность Т-клеточного (реже B- и NK-клеточного) рака лимфосистемы, при котором лимфоциты перестают созревать и выполнять свои функции. Вместо этого запускается механизм хаотичной пролиферации, дефективные клетки-клоны накапливаются и формируют опухоль.
Причиной развития данного заболевания является накопление генетических ошибок, которое приводит к нарушению механизма клеточного роста, отбора и уничтожения.
Лимфома Бёркитта – одна из разновидностей B-клеточных лимфом с высоким уровнем злокачественности и тенденцией к распространению за пределы лимфосистемы и поражения внутренних органов, ЦНС и костного мозга. Чаще поражает челюстные лимфоузлы, но может затрагивать желудок, поджелудочную железу, женские и мужские половые железы, оболочки и вещество головного мозга, другие органы и ткани.
Развитие этой формы рака лимфосистемы провоцируют низкий уровень иммунитета, вирусная инфекция Эпштейна-Барр, радиация и контакт с канцерогенными веществами.

Самое опасное в динамике рака лимфосистемы в том, что ранние симптомы редко обращают на себя внимание пациента и даже врача. Развитие опухоли часто начинается с лимфаденита или лимфаденопатии, но без лечения приводит к образованию опухоли, метастазирующей как в соседние, так и в отдалённые части организма.
Во многих случаях развитие рака лимфосистемы провоцирует бактериальная или вирусная инфекция, пролеченная неправильно или перенесённая без лечения. Скрытые хронические воспаления – серьёзный фактор риска, а значит, оценка состояния и поддержание здоровья лимфосистемы должны стать нормой жизни современного человека.
Чтобы не доводить дело до онколога, заболевания лимфосистемы, в том числе раковые, необходимо грамотно профилактировать: проводить разгрузки и очищение лимфосистемы. Лучше всего – под контролем врача-терапевта или лимфолога.
Обучение бесплатное: пройти его можно уже сегодня. Перейдите на сайт, чтобы зарегистрироваться и получить доступ к обучающей платформе.
Симптомы заболеваний лимфосистемы: не упустить рак
Большинство раковых заболеваний лимфосистемы является возраст-ассоциированным. Однако в последние десятилетия наблюдается тенденция к увеличению процента заболевших среди пациентов молодого и даже детского возраста.
Ранние симптомы рака лимфосистемы неспецифичны, и основой диагностики заболеваний лимфопролиферативной природы были и остаются морфологическое и иммуногистохимическое исследования биопсийного материала.

Но залог успешного лечения любой патологии – ранее обнаружение (чем, к сожалению, статистика ведения больных раком лимфосистемы похвастаться не может).
В каких случаях врачу общей практики и самому пациенту стоит заподозрить неладное? Прежде всего, определимся с группами риска. Подверженность раку лимфосистемы выше при следующих критериях.
- Возраст старше 50 лет.
- Принадлежность к европеоидной расе.
- Нарушения работы иммунной системы.
- Мужской пол.
- У женщин – поздние и/или тяжёлые роды.
- Лимфатические онкопатологии в семейном анамнезе.
- Другие онкопатологии среди близких родственников.
- Установленная генетическая предрасположенность.
- Воздействие радиации и канцерогенов.
Первые неспецифические симптомы рака в лимфоузлах таковы:
- увеличение лимфоузлов (как правило, без болезненных ощущений),
- ощущение давления органов и сдавливания кровяной сосудистой системы,
- расширение вен, рост новых кровеносных сосудов,
- усиление отёчности лица, шеи, рук, грудного отдела,
- одышка, затруднённое дыхание и глотание.
Причина увеличения – в бесконтрольном росте опухолевых клеток. Пытаясь справиться с ним, организм, как может, увеличивает приток крови к месту опухоли; этим вызван рост кровеносных сосудов, который для взрослого организма не является нормальным.
Частая мишень для рака лимфосистемы – шейные и подчелюстные лимфоузлы. Причина – в частых респираторных заболеваниях, глазных и ЛОР-инфекциях, а также запущенных стоматологических проблемах.
Рот и горло являются зоной обширного контакта с агрессивной внешней средой через слизистые оболочки. При известной неаккуратности пациента это повышает нагрузку на лимфосистему, провоцирует длительно увеличенное состояние лимфоузлов и может катализировать онкопроцесс.
Когда это происходит и опухоль формируется в области лица или шеи, по мере роста она начинает давить на дыхательные пути и пищевод, а кроме того ухудшает циркуляцию жидкость, провоцируя её накопление в тканях (пастозность, отёки).

Также практически при всех формах рака лимфосистемы на начальных стадиях наблюдается повышение температуры в вечерние и ночные часы без очевидной пациенту причины, быстрая утомляемость, частая слабость, усиленное потоотделение, снижение массы тела и аппетита, реже – кожный зуд.
Дополнительные симптомы, которые могут косвенно указывать на раннее развитие рака лимфосистемы:
- помутнение сознания (дезориентация, галлюцинации, психомоторная гиперактивность и др.),
- сонливость при регулярном высыпании суточной нормы 7-8 часов,
- частые головокружения,
- хроническая внутренняя отечность носа, носовые кровотечения,
- голубоватый оттенок кожи лица или купероз.
Рак лимфосистемы никак не может быть диагностирован пациентом самостоятельно. Скорее всего, его сразу не диагностирует и врач-терапевт. Но внимание к первичным симптомам, умение наблюдать и делать выводы на основе динамики клинической картины позволяет грамотному специалисту вовремя заподозрить проблему и назначить обследование, а пациенту – задать лечащему врачу правильные вопросы.
Когда следует их задавать?
- Когда противовирусная терапия или антибиотикотерапия не дала улучшений при увеличении лимфоузлов → значит, возможно, увеличение вызвано не инфекцией, а раком.
- Когда увеличиваются не только соседние лимфоузлы, но и отдалённые от первично увеличенных → значит, проблема распространяется.
- Когда увеличению лимфоузла не предшествовали инфекционные заболевания → возможно, процесс не был спровоцирован появлением патогенов.
- Когда при пальпации края увеличенных лимфоузлов неровные или увеличенный лимфоузел становится заметным глазу выступающим бугорком без изменения цвета кожного покрова → это очень тревожный симптом, который редко бывает единственным и означает одно: немедленно к врачу!
Если лимфоузлы беспокоят, ни в коем случае не нужно греть их, охлаждать, мять или проводить иные манипуляции: это опасно. Обращение к терапевту обязательно, если вы не хотите, чтобы лимфаденит перешёл в злокачественный процесс.
После того, как доктор помог вам устранить причину увеличения лимфоузлов, для полной уверенности вы можете провести грамотную, мягкую детоксикацию организма, тем самым разрузив лимфосистему, облегчив её работу. Это не будет лишним и здоровым пациентам – в целях общей иммунопрофилактики.

Профилактика раковых заболеваний лимфосистемы
Увеличенные лимфоузлы – далеко не всегда признак рака. Но в 100% случаев – повод обратить внимание на состояние лимфосистемы и выяснить причину лимфаденита (лимфаденопатии). То, что было симптомом воспаления, может стать причиной рака лимфосистемы, поэтому разговор о ранних методах диагностики и регулярных мерах профилактики – более чем резонный.
Онкологические процессы часто длительное время протекают бессимптомно. Выживаемость на I и II стадии рака лимфосистемы составляет 80%, но на более поздних стадиях прогнозы в 99,9% случаев неблагоприятны, так как атипичные клетки присутствуют уже во многих (если не во всех) лимфоузлах пациента.
Онкологические процессы часто длительное время протекают бессимптомно. Выживаемость на I и II стадии рака лимфосистемы составляет 80%, но на более поздних стадиях прогнозы в 99,9% случаев неблагоприятны, так как атипичные клетки присутствуют уже во многих (если не во всех) лимфоузлах пациента.
Если онкологический процесс уже присутствует, профилактикой заниматься поздно. Поэтому мы будем говорить о профилактике у здоровых людей, которые могут находиться в группе риска, и у тех пациентов, кто хочет усилить естественную защиту организма путём общих и направленных онкопротекторных мероприятий. Что необходимо сделать?
Но начать следует с главного. Профилактика проводится исходя из индивидуальных особенностей состояния здоровья каждого пациента. Профилактика по лимфосистеме противопоказана:
- беременным женщинам,
- пациентам с обострением хронических заболеваний,
- пациентам с острым респираторным или вирусным заболеванием,
- пациентам, которые перенесли операцию менее 6 месяцев назад..
Список показаний к очищению лимфосистемы значительно шире и включает признаки, которые, на первый взгляд, едва ли имеют отношение к току лимфы в организме. Однако имеют. Это:
- индекс массы тела выше 27,
- отёчность и целлюлит,
- белый/серый/жёлтый налёт на языке по утрам,
- нарушение подвижности суставов,
- системные кожные проблемы (прыщи, сыпи, акне),
- проблемы с пищеварительным трактом и мочеполовой системой,
- недавняя антибиотикотерапия,
- гиподинамия, лень, прокрастинация,
- отсутствие аппетита по утрам и регулярные ночные атаки на холодильник.
Поддержка нормального функционирования лимфосистемы – основа профилактики раковых заболеваний лимфоузлов. Полезно проводить детоксикации 3 раза в год: весной, осенью и в зимний период после новогодних праздников. Биоритмически наш организм также предрасположен к сезонным разгрузкам именно в эти периоды.
Основа подготовки к очищению – восстановление водного баланса, нормализация питьевого режима. Следует убедиться, что вы выпиваете каждый день жидкость в объёме
3% от массы вашего тела. При этом не менее 2-х литров должно приходиться на чистую воду, а не чай-кофе и другие напитки.
Организм человека не любит рывки. Любое резкое воздействие вызывает перегрузки и провоцирует проблемы: будь то физическая нагрузка, нагрузка лекарственными препаратами, нагрузка тяжёлой пищей, нагрузка агрессивными методами активации лимфотока…
Лучшее, что можно сделать для здоровья лимфосистемы в целях профилактики раковых поражений лимфоузлов, – выработать образ жизни, при котором риски возникновения онкологических процессов минимальны.

Раковые клетки возникают в организме каждого человека, однако в норме иммунитет с ними справляется. Чтобы так происходило и дальше, следует придерживаться элементарных правил.
- Соблюдать личную гигиену, исключив тем самым лишнюю нагрузку на лимфосистему: невымытые руки, нечищенные зубы, нерегулярные водные процедуры способствуют накоплению ядов, которые могли бы в принципе не попасть в наш организм.
- Поддерживать себя в хорошей физической форме, соблюдая водный баланс – для нормального обмена веществ и вывода токсинов из организма.
- Избегать употребления продуктов, которые содержат канцерогены, вызывают аллергическую реакцию или реакции скрытой иммунной гиперчувствительности.
Следует принять за норму две вещи.
Но совсем не норма – это застои лимфы, которые приводят к чрезмерному накоплению токсинов и иммуногенного мусора, а впоследствии – развитию раковых заболеваний лимфосистемы.
Если вы обнаружили у себя 3 и более совпадения со списком показаний выше, вы уже столкнулись с проблемой перегрузки лимфосистемы, и она остро нуждается в вашем внимании. Занимайтесь собой. Следите за состоянием вашего здоровья и не болейте!
Читайте также:

