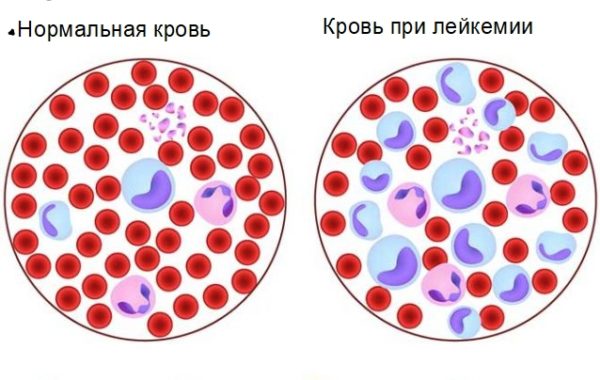
Лейкозы по степени нарушения дифференцировки клеток бывают
По патогенетическому принципу, исходя из особенностей морфологической характеристики лейкозных клеток, лейкозы подразделяют на острые и хронические. К острым лейкозам относят опухоли с полной остановкой дифференцировки родоначальных кроветворных клеток на каком-то уровне созревания;субстрат опухоли составляют клетки II, ΙΙΙ и IV классов по современной схеме кроветворения. В группу хронических лейкозов входят опухоли с частичной задержкой созревания клеток и накоплением клеток определенной степени зрелости.
Острые лейкозы.Гематологическая картина в развернутой стадии заболевания характеризуется классической триадой:
· изменением содержания лейкоцитов (общее число лейкоцитов снижено, повышено или остается нормальным);
· появлением в крови большого числа бластных клеток;
Уже на ранних стадиях болезни отмечаются нормохромная анемия и тромбоцитопения, развитие которых обусловлено угнетением нормального гемопоэза вследствие продукции лейкозным клоном цитокинов, угнетающих пролиферацию нормальных стволовых клеток.
Составляющие субстрат опухоли бластные клетки при различных вариантах острого лейкоза морфологически трудно различимы, но могут быть дифференцированы с помощью цитохимических методов по разнице в содержании ферментов. Исходя из особенностей цитохимических свойств лейкозных клеток, острые лейкозы (упрощенно) подразделяют на:
Выделенные нозологические формы различаются также по клиническим признакам и, что особенно важно, по ответу на цитостатическую медикаментозную терапию.
Окончательный диагноз острого лейкоза (особенно в тех случаях, когда лейкемические клетки не выходят в периферическую кровь) должен ставиться на основании исследования пунктата костного мозга. При этом основным диагностическим признаком является мономорфная картина костного мозга с преобладанием однотипных бластных клеток. Морфологические критерии последних очень изменчивы; как и все опухолевые клетки, лейкемические бласты атипичны, отличаются прогрессирующей анаплазией. По мере прогрессирования заболевания вследствие опухолевой прогрессии и под влиянием цитостатической терапии бластные клетки могут до неузнаваемости изменять свою морфологию, утрачивать ферментную специфичность.
Хронические лейкозы.Несколько упрощенно классификацию хронических лейкозов можно представить в следующем виде:
Патогенез лейкозов
Согласно мутационно-клоновой теории происхождения лейкозов лейкозогенный фактор (ионизирующая радиация, химическое вещество, вирус и др.) вызывает мутацию (повреждение ДНК, нарушение генетического кода) одной из клеток-предшественниц гемопоэза ΙΙ-Ш классов. В результате нарушается информация деления и дифференцировки клеток, наблюдается выход их из-под контроля регулирующих систем организма. Это приводит к безудержному размножению определенной разновидности клеток. Таким образом, составляющие субстрат опухоли лейкозные клетки представляют собой моноклональное потомство первоначально мутировавшей клетки и сохраняют все присущие ей признаки. В моноклоновой стадии опухолевые клетки чувствительны к химиотерапии.
Убедительным подтверждением клонового происхождения лейкозов является обнаружение у подавляющего большинства людей, больных хроническим миелолейкозом (в 80-90% случаев) аномальной (с укороченным длинным плечом) так называемой филадельфийской (Ph') хромосомы во всех миелоидных клетках, включая гранулоцитарный, эритроидный и мегакариоцитарный ростки, возможно за исключением Т-лимфоцитов. Этот факт является неоспоримым доказательством происхождения хронического миелолейкоза из одного патологического клона, родоначальницей которого является плюрипотентная стволовая клетка-предшественница миелопоэза (КОЕ-ГЭММ).
В процессе развития лейкоза (опухолевая прогрессия)происходят качественные изменения составляющих субстрат опухоли клеток, обусловленные нестабильностью их генетического аппарата. Изменение генетической программы клетки по одному или нескольким свойствам наследуется дочерними клетками. Нарастающая опухолевая прогрессия создает неравнозначные условия для всех дочерних клеток. Часть из них лучше приспосабливается к меняющимся условиям, они интенсивно размножаются, передавая новые свойства своим потомкам. Лейкозы превращаются из моноклоновых в поликлоновые, причем преобладают менее дифференцированные и более злокачественные клеточные элементы.
В процессе опухолевой прогрессии формируется атипизм гемобластозов. Появляются существенные отличия бластоматозных клеток (в обменных процессах, энергетике, росте, структуре и функции) от нормально функционирующих. Трансформированный костный мозг начинает интенсивно продуцировать лейкозные клетки разной степени зрелости. По мере усиления пролиферативных процессов, нарастания массы опухолевой ткани в кровь начинает выбрасываться все большее количество лейкоцитов, их бластных, незрелых форм. Повышается содержание молодых форм гранулоцитарных клеток – базофилов, эозинофилов и особенно нейтрофилов, лимфобластов, пролимфоцитов. Функциональная активность этих клеток извращена или полностью подавлена со всеми вытекающими отсюда последствиями.
Отдельные клоны опухолевых клеток выходят из-под контроля регулирующих систем организма, становятся устойчивыми к проводящейся цитостатической терапии, метастазируют в органы и ткани, в норме в гемопоэзе не участвующие, образуя очаги экстрамедуллярного кроветворения.
| | | следующая лекция ==> | |
| Типовые формы патологии системы лейкоцитов | | | Локальная форма уравнений |
Дата добавления: 2018-06-28 ; просмотров: 486 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
папиллома • аденома, фиброаденома, цистаденома, аденоматозный полип • неинвазивная карцинома • базалиома • плоскоклеточный рак • аденокарцинома • коллоидный рак • солидный рак • мелкоклеточный рак • фиброзный рак • медуллярный рак • саркома • карцинома
Гены опухолевой супрессии • Онкоген • Стадирование • Градации • Канцерогенез • Метастазирование • Канцероген • Исследования • Паранеопластические феномены • МКБ-О • Список онкологических терминов
Wikimedia Foundation . 2010 .
- Лейкино (Смоленская область)
- Лейкопения
ЛЕЙКОЗ — (лейкемия белокровие), опухолевые заболевания кроветворной ткани с поражением костного мозга и вытеснением нормальных ростков кроветворения, увеличением лимфатических узлов и селезенки, изменениями в картине крови и другими проявлениями.… … Большой Энциклопедический словарь
Лейкоз — * лейкоз * leukosis … Генетика. Энциклопедический словарь
ЛЕЙКОЗ — ЛЕЙКОЗ, а, муж. Опухолевое заболевание кроветворной ткани. | прил. лейкозный, ая, ое. Толковый словарь Ожегова. С.И. Ожегов, Н.Ю. Шведова. 1949 1992 … Толковый словарь Ожегова
лейкоз — сущ., кол во синонимов: 10 • алейкемия (2) • белокровие (4) • болезнь (995) • … Словарь синонимов
Лейкоз — болезнь кроветворной системы, характеризующаяся изменением строения, свойств и соотношения элементов крови, обусловленная злокачественными новообразованиями лимфатической и кроветворной тканей. Источник: Приказ Ростехнадзора от 14.07.2010 N 605 … Официальная терминология
лейкоз — а, м. leucose f. спец. Заболевание кроветворных органов; лейкемия. БАС 1. Прогностическое изучение болезней выявило с довольно значительной степенью точности болезни безусловно неизлечимые, как например, лейкозы. 1962. БМЭ 26. Лекс. БСЭ 2:… … Исторический словарь галлицизмов русского языка
ЛЕЙКОЗ — мед. Лейкоз (лейкемия) системное заболевание крови, характеризующееся замещением нормального костномозгового кроветворения пролиферацией менее дифференцированных и функционально активных клеток ранних предшественников клеток лейкоцитарного ряда.… … Справочник по болезням
лейкоз — а; м. [от греч. leukos белый] Мед. = Лейкемия. Больной лейкозом. Л. излечим. ◁ Лейкозный, ая, ое. Л. больной. * * * лейкоз (лейкемия, белокровие), опухолевые заболевания кроветворной ткани с поражением костного мозга и вытеснением нормальных… … Энциклопедический словарь
Лейкоз — (от греч. leukós белый) лейкемия, белокровие, опухолевое системное заболевание кроветворной ткани. При Л. происходит нарушение кроветворения (См. Кроветворение), выражающееся в разрастании незрелых патологических клеточных элементов как в … Большая советская энциклопедия
лейкоз — прогрессирующее размножение патологически измененных (незрелых) лейкоцитов, обнаруживаемых в повышенном количестве в кроветворной ткани, других органах и циркулирующей крови; классифицируют в зависимости от преобладающего типа клеток и по… … Медицинские термины
Онкологическими и другими патологическими процессами в организме человека занимается патанатомия. Патофизиология изучает причины возникновения, течение и исход патологического состояния организма. Лейкемия или лейкоз – это злокачественный процесс в костном мозге, нарушающий произведение и деление лейкоцитов. Недозревшая клетка беспорядочно делится и распространяется, при этом заменяет здоровую. По организму расходятся лейкемические инфильтраты.
При лейкозе развивается систёмное поражение организма. Страдают кровеносная, кроветворная и лимфатическая системы, печень, селезёнка и центральная нервная система. Заболевание характеризуют слабость, потеря веса, боли и ломота в теле, присоединение острых инфекционных процессов и т.д. Диагноз подтверждается с помощью лабораторно-инструментальных исследований. Лечение проводят курсами химиотерапии или при помощи трансплантации костного мозга. Болезнь чаще встречается у детей, чем у взрослых. В основном поражает лиц сильного пола.
Аномальные клетки отличаются продолжительной жизнью и активным делением, при этом они не могут быть дифференцированы. Бласты заменяют места других клеток крови.
Причины возникновения болезни
Этиология заболевания заключается в генетических нарушениях человеческого организма, основная причина которых – межхромосомные и внутрихромосомные отклонения. Лейкемия может развиваться на любой стадии кроветворения как первичное моноклоновое заболевание или как вторичное вследствие бесконтрольного разрастания нестабильного клона лейкоза.
Лейкемическая болезнь обычно развивается на фоне других генетических заболеваний, к примеру, при синдроме Дауна или первичном иммунодефиците. Опухолевый процесс может встречаться у людей, чьи близкие родственники имеют в анамнезе онкологическое заболевание.
Состав крови меняется при воздействии на человека радиации, электромагнитных полей, канцерогенных веществ, лучевой и химиотерапии во время лечения других патологий. Механизм развития лейкемии заключается в нарушении нуклеопротеидного обмена. Патогенез обусловлен внедрением в костный мозг опухолевой ткани, которая изменяет нормальный состав крови. Развиваются цитопении, лежащие в основе неясных кровотечений и снижения защитных функций организма.
Классификация лейкозов
Формы лейкоза бывают хронического и острого течения. Острые патологии от лейкозов хронического характера отличает активный рост и деление кроветворных недоразвитых клеток с малой дифференцировкой. В соответствии с цитогенезом выделяют следующие разновидности лейкемии.
Типы острых лейкозов:
- Лимфобластная лейкемия диагностируется у детей в 85% случаев. Состоит из недоразвитых лимфоцитов пролиферативного ростка.
- Миелобластный лейкоз представлен миелобластами и другими видами бластных клеток. Выражен частыми простудными заболеваниями и процессами инфекционного характера.
- Моноцитарная лейкемия основана на предшественниках моноцитов.
- Основа миеломонобластного лейкоза – предшественники моноцитов и гранулоцитов.
- Эритромиелобластный лейкоз представлен повышенным уровнем эритробластов.
- Мегакариобластная форма рака развивается благодаря предшественникам тромбоцитов.
- Недифференцированная опухоль выражена клетками-предшественниками, не имеющими опознавательных признаков, основа которых стволовые и полустволовые клетки.
Виды хронических патологий:
Классификация лейкозов проводится по количеству лейкоцитов и бластов в крови:
- Лейкемический;
- Сублейкемический;
- Лейкопенический;
- Алейкемический.
По гистогенезу выделяют такие виды рака:
- Недифференцированная лейкемия;
- Миелобластный рак;
- Лимфобластная опухоль;
- Монбластный лейкоз;
- Хроническая миелоидная форма рака;
- Лимфолейкоз;
- Парапротеинемическая лейкемия.
Лейкемия имеет следующую классификацию по ВОЗ:
- Миелопролиферативная опухоль;
- Миелоидная/лимфоидная опухоль с эозинофилией и перестройкой определённых генов;
- Миелодиспластический синдром;
- Острый миелоидный лейкоз (ОМЛ) и родственные опухоли;
- Измененный ОМЛ вследствие миелодисплазии;
- Миелоидные терапевтические опухоли;
- Неуточнённые ОМЛ;
- Саркома миелоидная;
- Миелоидные новообразования на фоне синдрома Дауна;
- Острые лейкозы неопределённого происхождения;
- В-клеточная лимфома;
- Т-клеточная лимфома.
По международной классификации ФАБ рак крови бывает:
- Острый лимфобластный;
- Острый миелоидный;
- Острый недифференцированный.
По Боброву Н.Н. определяется 5 видов лейкемии:
- Нейтрофильно-эозинопеническая, при которой развиваются воспалительные и гнойные процессы.
- Нейтрофильно-эозинофильная наблюдается при скарлатине, туберкулезе и узелковом периартериите.
- Нейтропеническая фаза угнетения встречается при вирусных инфекциях.
- Протозойная форма диагностировалась при малярии.
- Моноцитарно-лимфоцитарный рак характеризует инфекционные заболевания, к примеру, мононуклеоз и лимфоцитоз.
Патогенетическая классификация связывает рак крови с дисгемопоэтической и гемолитической анемией.
Незлокачественные процессы кроветворения
Лейкемоидные реакции при анализе крови имеют схожие результаты с лейкемией. В сыворотке крови возникают незрелые клетки. Отличия в том, что этот процесс носит непостоянный характер. Развернутая картина заболевания указывает на перенесенные воспалительные процессы или отравления.
Стадии развития злокачественного процесса
Этапы развития болезни состоят из 7 пунктов:
- Стадия зарождения онкологии;
- Проявление симптомов;
- Вхождение в ремиссию;
- Период отсутствия болезни;
- Вторичный рак;
- Терминальная стадия.
При остром течении болезни больной отмечает слабость, высокую температуру тела, лихорадку, ломоту в костях и суставах, судороги, кровоточивость десен, носовые кровотечения, розовую сыпь, увеличение селезёнки, резкое похудение.
Симптомы проявляются в зависимости от степени поражения организма и наличия вторичных очагов.
По мере развития болезни отмечается воспаление лимфатических узлов на шее, в паху и в подмышечных впадинах, увеличение слюнных желез. Для болезни характерны воспалительные процессы ротовой полости, к примеру, стоматиты и гингивиты, которые не поддаются классическому лечению. Язвы на слизистой оболочке могут увеличиваться и предоставлять больному дискомфорт и боль при приёме пищи.
Последняя стадия рака представлена рвотой, ухудшением зрения, отсутствием речи, болями в суставах и костях, головокружениями, обмороками. У пациента нарушается память, путается сознание, развивается паралич. Злокачественный процесс поражает сердце, головной мозг, лёгкие, органы желудочно-кишечного тракта, почки, органы мочеполовой системы и кожу.

Хроническая форма может развиваться от 4 до 12 лет. Симптомы отсутствуют или слабо выражены. Пик появления признаков приходится на развернутую и терминальную стадии. Атипичные клетки выходят за пределы костного мозга и метастазируют во все органы тела. Больной резко теряет килограммы, внутренние органы увеличиваются, отмечается болевой синдром. Лимфоузлы выпирают над поверхностью кожи. Гнойничковая сыпь распространяется по кожным покровам.
Для миеломы характерно поражение и разрушение костной ткани позвоночника, бедра, рёбер и черепа. Пациент испытывает ломоту и боль в пораженной области. Возникают патологические переломы и кровотечения.
Пациент может скончаться на любом этапе развития болезни, потому что есть риск развития кровотечения внутренних органов, острой сердечной недостаточности или сепсиса.
Лечение проводят с помощью введения в кровоток пациента химиопрепаратов. Интенсивность и продолжительность курсов зависит от стадии и формы заболевания. Для достижения максимального эффекта рекомендовано проведение трансплантации костного мозга.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лейкозы являются злокачественными опухолями лейкоцитарного ростка с вовлечением в патологический процесс костного мозга, циркулирующих лейкоцитов и органов, например селезенки и лимфатических узлов.

[1], [2], [3], [4], [5], [6], [7]
Код по МКБ-10
Причина и патофизиология лейкоза
Злокачественная трансформация, как правило, происходит на уровне плюрипо-тентных стволовых клеток, хотя иногда трансформация встречается в коммити-рованных стволовых клетках с более ограниченной способностью к дифферен-цировке. Аномальная пролиферация, клональная экспансия и угнетение апоп-тоза (программируемой клеточной смерти) приводит к замещению нормальных клеточных элементов крови злокачественными клетками.
Риск развития большинства лейкозов повышается при наличии в анамнезе воздействия ионизирующего излучения (например, после атомной бомбардировки в городах Нагасаки и Хиросима), химических соединений (например, бензол); лечения некоторыми противоопухолевыми препаратами, в частности прокарбазином, производными нитрозомочевины (циклофосфамид, мелфалан) и эпиподофиллотоксинами (этопозид, тенипозид); инфицирования вирусами (например, человеческий Т-лимфотропный вирус типов 1 и 2, вирус Эпштейна-Барр); хромосомных транслокаций; ряда заболеваний, таких как иммунодефицитные состояния, хронические миелопролиферативные заболевания, хромосомные болезни (например, анемия Фанкони, синдром Блума, атаксия-телеангиэктазия, синдром Дауна, инфантильная Х-сцепленная агаммаглобулинемия).
Клинические проявления лейкоза обусловлены угнетением механизмов формирования нормальных клеточных элементов и инфильтрацией органов лейкозными клетками. Лейкозные клетки продуцируют ингибиторы и замещают в костном мозге нормальные клеточные элементы, что приводит к угнетению нормального гемопоэза с развитием анемии, тромбоцитопении и гранулоцитопении. Инфильтрация органов приводит к увеличению печени, селезенки, лимфоузлов, иногда поражаются почки и гонады. Инфильтрация мозговых оболочек приводит к клиническим проявлениям, которые обусловлены повышением внутричерепного давления (например, паралич краниальных нервов).
Классификация лейкоза
Миелодиспластические синдромы включают в себя состояния с прогрессирующей недостаточностью костного мозга, но с недостаточной долей бластных клеток ( 30 000/мкл), продуцируемый нормальным костным мозгом в ответ на системную инфекцию или рак. Хотя она не является неопластическим расстройством, при лейкемоидной реакции с очень высоким лейкоцитозом может потребоваться дифференциальная диагностика с хроническим миелолейкозом.
Франко-американо-британская классификация острых лейкозов (ФАБ-классификация)
Острый лимфобластный лейкоз
Мономорфные лимфобласты с округлой формой ядер и небольшим объемом цитоплазмы
Полиморфные лимфобласты с ядрами разнообразной формы и большим объемом цитоплазмы, чем при L1
Лимфобласты с мелкими частицами хроматина в ядре и голубой или темно-голубой цитоплазмой с вакуолизацией
Острый миелобластный лейкоз
Недифференцированный миелобластный лейкоз; гранулы в цитоплазме отсутствуют
Миелобластный лейкоз с дифференцировкой клеток; скудная грануляция может регистрироваться как в отдельных клетках, так и в большом их количестве
Промиелоцитарный лейкоз; гранулы по характеру типичны для промиелоцитов
Миеломонобластный лейкоз; смешанная миелобластная и моноцитоидная морфология
Монобластный лейкоз, моно-бластная морфология
Эритролейкоз; морфология преимущественно незрелых эритробластов, иногда встречаются мегалобласты
Мегакариобластный лейкоз; клетки с отростками, может отмечаться почкование

[8], [9], [10], [11], [12], [13], [14], [15], [16], [17], [18]
В соответствии с цитогенезом
Эта классификация основывается на представлениях о кроветворении.
**Острые лейкозы по цитогенезу подразделяются на:
**Хронические лейкозы представлены лейкозами:
хронический миелоцитарный лейкоз,
хронический нейтрофильный лейкоз,
хронический эозинофильный лейкоз,
хронический базофильный лейкоз,
первичная макроглобулинемия Вальденстрема,
болезнь тяжелых цепей Франклина,
лимфоматоз кожи — болезнь Сезари,
хронический моноцитарный лейкоз,
хронический миеломоноцитарный лейкоз,
На основе иммунного фенотипа опухолевых клеток
В настоящее время стало возможным проводить более точное типирование опухолевых клеток в зависимости от их иммунного фенотипа по экспрессии CD19, CD20, CD5, легких цепей иммуноглобулинов и других антигенных маркеров.
По общему числу лейкоцитов и наличию бластных клеток в периферической крови
лейкемические (более 50—80×10 9 /л лейкоцитов, в том числе бласты),
сублейкемические (50—80×10 9 /л лейкоцитов, в том числе бласты),
лейкопенические (содержание лейкоцитов в периферической крови ниже нормы, но есть бласты),
алейкемические (содержание лейкоцитов в периферической крови ниже нормы, бласты отсутствуют).
10. Острые лейкозы(ОЛ)– гетерогенная группа опухолевых заболеваний системы крови – гемобластозов, которые характеризуются первичным поражением костного мозга морфологически незрелыми кроветворными клетками с вытеснением ими нормальных элементов и инфильтрацией различных тканей и органов.
Острый лейкоз- злокачественное заболевание системы крови, морфологическим субстратом которого являются бластные клетки.
ОЛ составляют 3% злокачественных опухолей человека, однако среди гемобластозов занимают одно из первых мест по частоте встречаемости. Заболеваемость ОЛ составляет в среднем 5 случаев на 100000 населения в год, 75% заболевших – взрослые; среднее соотношение острых миелоидных (ОМЛ) и лимфоидных (ОЛЛ) лейкозов составляет 6:1.
Впервые лейкемия была выделена в самостоятельную нозологическую форму К. Вирховым в 1845 году.
Классификация.
Наиболее распространенной морфологической классификацией ОЛ остается предложенная франко-американо-британской группой в 1976 г. классификация FAB, пересмотренная и дополненная в 1991 г., согласно которой выделяют следующие формы ОЛ.
Острые лимфобластные лейкозы (ОЛЛ):
L1 (микролимфобластный вариант, ОЛЛ без созревания) является преобладающим у детей (70% случаев среди всех детских ОЛЛ). У взрослых на его долю приходится не более 20-25%.
L2 - ОЛЛ с созреванием, наиболее вариабелен, чаще встречается у взрослых (около 70% случаев среди всех ОЛЛ) (рис. 1).
L3 - Беркиттоподобный лимфобластный лейкоз - достаточно редкий вариант ОЛЛ (менее 5% случаев).
Самым благоприятным в прогностическом отношении является L1 -ОЛЛ (наиболее высокие показатели частоты получаемых ремиссий и длительной безрецидивной выживаемости)
Острые нелимфобластные лейкозы (ОНЛЛ)
М0 - острый миелобластный недифференцированный лейкоз (рис. 2).
М1 - острый миелобластный лейкоз без созревания.
М2 - острый миелобластный лейкоз с созреванием.
МЗ - острый промиелоцитарный лейкоз.
М4 - острый миеломонобластный лейкоз.
М5 - острый монобластный лейкоз.
М6 - острый эритробластный лейкоз (эритромиелоз).
М7 - острый мегакариобластный лейкоз.
Клиническая классификациястадий острого лейкоза преследует сугубо тактические цели - терапевтическую тактику и прогноз:
1. Первый острый период (развернутая стадия болезни).
2. Полная (неполная) ремиссия.
4. Рецидив (с указанием, первый или повторный).
5. Терминальная стадия.
Принципы диагностики.
Диагностика ОЛ базируется на оценке морфологических особенностей клеток костного мозга и периферической крови.
Диагноз острого лейкоза может быть установлен только морфологически по обнаружению бластных опухолевых клеток в костном мозге (более 20%). При обнаружении в костном мозге менее 20% бластных клеток, а в периферической крови - более 20%, также устанавливается диагноз ОЛ.
Хранение первичных препаратов костного мозга, на основании которых установлен диагноз, обязательно в течение не менее 5 лет.
Картина крови характеризуется следующими признаками:
1. появлением бластных клеток;
2. анемией, чаще нормоцитарной и нормохромной;
4. лейкопенией или лейкоцитозом;
5. наличием лейкемического провала (отсутствие промежуточных форм между бластными клетками и зрелыми нейтрофилами);
6. отсутствием в лейкоцитарной формуле эозинофилов и базофилов (эозинофильно-базофильная диссоциация);
7) ускорением СОЭ.
Оценка морфологических особенностей клеток костного мозга включает:
- определение принадлежности опухолевых клеток к миелоидной или лимфоидной линии кроветворения;
Иммунофенотипированиестало принципиально важным диагностическим методом именно для ОЛЛ, поскольку программы лечения при разных подтипах ОЛЛ существенно различаются.
Задачи иммунофенотипирования: подтверждение диагноза; установление варианта ОЛ в том случае, когда цитоморфологический метод недостаточно информативен (например, при установлении диагноза ОМЛ с минимальной дифференцировкой - вариант М0); определение бифенотипических (экспрессия принципиально значимых маркеров как лимфоидных, так и миелоидных, оцениваемых по специальной шкале в баллах) и билинейных вариантов ОЛ (существование двух популяций бластных клеток, иммунофенотипически принадлежащих к разным линиям кроветворения); характеристика аберрантного иммунофенотипа в дебюте заболевания с целью дальнейшего мониторинга минимальной остаточной популяции клеток в период ремиссии ОЛ; выделение прогностических групп. Каждый из CD-антигенов с помощью моноклональных антител выявляется на нормальных гемопоэтических клетках соответствующей линейной принадлежности и на определенных стадиях дифференцировки. Бластные клетки считают позитивными по экспрессии того или иного антигена, если 20%из них и более экспрессируют его. К антигенам, определяемым на клетках лимфоидной принадлежности, относят:CD1,CD2,CD3,CD4,CD5,CD7,CD8,CD9,CD10,CD19,CD20,CD22,CD23,CD56,CD57;CD79a, миелоидной -CD11,CD13,CD14,CD15,CD33,CD36,CD41,CD42,CD65,HLA-DR. Антигеном ранних клеток-предшественниц являетсяCD34. Позитивными по экспрессии этого маркера считаются лейкозы, при которых его экспрессируют 15% бластных клеток.
Для ОМЛ иммунофенотипирование не является принципиальным методом, оно только подтверждает диагноз ОЛ, и лишь при вариантах М0 (CD33, CD34) и М7(CD41,CD42b) иммунофенотипирование позволяет достоверно установить диагноз.
Цитохимическая характеристика вариантов ОНЛЛ определяется по результатам реакций с миелопероксидазой, суданом черным В (окраска на липиды), хлорацетатэстеразой, a-нафтилэстеразой, фторидом натрия, гликогенположительным материалом в гранулярной или диффузной форме.Цитохимически все ОЛЛ являются негативными на миелопероксидазу, судан черный, хлорацетатэстеразу и a-нафтилэстеразу. Наиболее характерной для ОЛЛ является выраженная реакция на гликоген в виде концентрических скоплений вокруг ядра лимфобласта его грубых гранул (PAS-peакция в глыбчатой или гранулярной форме).
Цитогенетическая характеристика.У 90% больных ОЛ находят генетические поломки, характеризующиеся различными дефектами хромосом (транслокации, делеции, инверсии, гиперплоидия, исчезновение одной из пар хромосом ит. д.). Например, t(15,17) – типичный цитогенетический маркер острого промиелоцитарного лейкоза.
Молекулярно-биологический и культуральный методы исследования используются для определения минимальной остаточной болезни.
11.Миелопролиферативные заболевания/Нарушения деятельности стволовых клеток, характеризующиеся автономной пролиферацией одного или более ростков гемопоэза (эритроидного, миелоидного, мегакариоцитарного) в костном мозге; результатом чего является избыточное количество клеток в периферической крови и, в некоторых случаях, печени и селезенке (экстрамедуллярный гемопоэз). Различают четыре типа нарушений.
Хронический миелоидный (гранулоцитарный) лейкоз (ХМЛ)
Характеризуется спленомегалией и лейкоцитозом (в типичных случаях число лейкоцитов равно 50 000-200 000) с широким спектром как предшественников гра-нулоцитов, так и зрелых гранулоцитов в крови. Сочетается с характерной хромосомной аномалией (Филадельфийская хромосома, а 9;22 транслокация). Различают две фазы заболевания — хроническая, относительно безболезненная, длится 2— 3 года, впоследствии переходит в властную фазу, напоминающую острый лейкоз, обычно быстро завершающуюся летальным исходом.
Лечение.В хронической фазе терапия цитостатиками (бусульфан, гидроксимо-чевина) и (или) интерфероном может регулировать количество гранулоцитов, однако не является радикальной; трансплантация костного мозга излечивает некоторых больных.
истинная полицитемия - нарушение, проявляющееся избыточным образованием эритроидных клеток и ведущее к повышению гемоглобина и гематокрита в крови. Чрезмерную продукцию лейкоцитов и тромбоцитов также наблюдают более чем у '/2 больных. Увеличение эритроцитарной массы ведет к повышению объема и вязкости крови.
Клинические проявлениязуд, плетора лица, ретинальная венозная гиперемия, ухудшение мозгового кровообращения (головная боль, шум в ушах, головокружение, расстройства зрения, транзиторные ишемические эпизоды). Характерно ускоренное развитиеатеросклеротических и тромботических заболеваний (инсульт, инфаркт миокарда, поражение периферических сосудов; не характерны тромбоз ме-зентериальных и печеночных вен);кровотечения (носовые, из ЖКТ); спленомегалия У 75% больных.
Диагнозустанавливают, исключая вторичные причины увеличения эритроцит-ной массы (хроническая гипоксемия, избыток карбоксигемоглобина, эритропоэтин-продуцирующие опухоли).
Лечение.Цель-уменьшение эритроцитной массы до нормального уровня, обычно с помощью повторных флеботомий, 32 Р-радиотерапии. У 20 % больных заболевание прогрессирует до миелофиброза, у 5 % развивается лейкоз (чаще у больных, которых лечили алкилирующими препаратами; их длительное применение не рекомендуют).
Миелофиброз (миелоидная метаплазия)
Фиброз костного мозга и экстрамедуллярный гемопоэз (миелоидная метаплазия), поражающие селезенку и печень (спленомегалия во всех случаях; гепатомегалия — у половины больных).
Клинические проявления:увеличение частоты тромбозов, кровотечение не характерно.
Лечениеподдерживающее, средний период выживания составляет около 4 лет.
Эссенциальный тронбоцитоз (тромбоцитения)
Чрезмерная пролиферация мегакариоцитов, приводящая к тромбоцитозу; количество тромбоцитов более 800 000/мкл. Характерна вторичная (железодефицитная) анемия, развивающаяся в результате кровопотери.
Клинические проявлениятакие же, как при polycythemia vera: рецидивирующие кровотечения и тромбоз.
Диагноз.В мазке крови наблюдают увеличение количества тромбоцитов и аномальные их формы (гигантские тромбоциты), необходимо исключить вторичные причины тромбоцитоза (гл. 138).
Лечение.Его цель — снижение количества тромбоцитов (алкилируюшие средства, гидроксимочевина, 32 Р). Острое уменьшение количества тромбоцитов посредством тромбоцитафереза показано у больных с периодически возникающими тяжелыми кровотечениями. Применение антитромбоцитарных средств (аспирин, дипи-ридамол) показано больным с рецидивирующими тромбозами.
Читайте также:

