Лейкоз рак лимфатических узлов
Раком лимфоузлов в народе называют лимфомы — злокачественные опухоли лимфатической системы.
- Причины рака лимфоузов
- Симптомы рака лимфоузлов
- Классификация рака лимфоузлов
- Стадии рака лимфоузлов
- Диагностика рака лимфоузлов
- Лечение рака лимфатической системы
- Возможные осложнения
- Прогноз
- Профилактика
Причины рака лимфоузов
До сих пор до конца не ясно, почему возникает рак лимфоузлов. На сегодняшний день известно, что у таких больных имеются определенные мутации, при которых начинается бесконтрольный рост и размножение лимфоцитов — клеток иммунной системы. Хотя есть множество людей, у которых такие мутации обнаружены, но у них никогда не развивается рак лимфоузлов. Очевидно, должны быть какие-то дополнительные причины.
Установлено, что риск развития лимфом увеличивается при наличии следующих факторов риска:
- Иммунодефицитные состояния, причем как врожденные, так и приобретенные. Из врожденных иммунодефицитов отмечают синдром Вискота-Олдрича, Луи-Бара и др. Приобретенные иммунодефициты возникают при СПИДе, лечение цитостатиками и высокими дозами глюкокортикостероидов. Искусственный иммунодефицит создается после трансплантации органов, чтобы не было реакции отторжения.
- Некоторые вирусные инфекции, например вирус Эпштейна-Барр, который вызывает такое распространенное среди детей заболевание как мононуклеоз, тот же ВИЧ, вирус гепатита С и Т-лимфотропный вирус.
- Воздействие промышленных и бытовых канцерогенов, в том числе гербициды, инсектициды и др.
- Некоторые аутоиммунные патологии. Например, ревматоидный артрит, системная красная волчанка и др.
- Воздействие ионизирующего излучения. Большое количество заболеваний раком лимфатической системы отмечалось у ликвидаторов последствий катастрофы на ЧАЭС и после бомбардировки Хиросимы и Нагасаки. В настоящее время одним из факторов риска является получение лучевой терапии по поводу других злокачественных новообразований.
Симптомы рака лимфоузлов
Симптомы рака лимфатической системы весьма разнообразны, но все их можно объединить в три большие группы:
- Увеличение лимфатических узлов, или лимфаденопатия. Лимфоузлы увеличиваются постепенно и безболезненно. Если они располагаются близко к поверхности кожи, например, в области шеи, в подмышечной впадине или в паху, они легко визуализируются или пальпируются. Нередко пациенты сами обращаются к врачу, обнаружив у себя такую проблему. Если заболевание начинается с поражения внутренних лимфоузлов, могут быть симптомы, связанные со сдавлением внутренних органов, например, боли, кашель и др. Однако эти признаки появляются, когда рак достигает достаточно большого размера, чтобы вызвать компрессию органов.
- В-симптомы. Это триада признаков — стойкое повышение температуры, не связанное с инфекцией, ночные поты и снижение веса. Наличие В-симптомов при раке лимфатической системы имеет большое значение для определения стадии заболевания и влияет на выбор метода лечения.
- Симптомы, которые развиваются, когда рак переходит с лимфоузлов на внутренние органы. Здесь симптоматика может быть самой разнообразной. Часто поражаются оболочки головного мозга, кости, селезенка. Соответственно, возникают неврологические проявления (боли в голове, рвота, нарушение зрения), боли в костях, снижение мозгового кроветворения и др.
Классификация рака лимфоузлов
Лимфомы делятся на две большие группы — ходжкинские и неходжкинские. Отличить один вид от другого можно только с помощью специального лабораторного обследования.
Ходжкинская лимфома названа в честь врача, который впервые описал ее и предложил выделить это заболевание в отдельную группу. Основным диагностическим критерием для постановки такого диагноза служит обнаружение при морфологическом исследовании лимфоузла клеток Березовского-Штернберга.
Второй вид рака лимфоузлов — это неходжкинские лимфомы. Это очень обширная группа заболеваний, имеющая сложную классификацию. В зависимости от пораженного пула клеток, выделяют В-клеточные лимфомы, которые развиваются из В-лимфоцитов, и Т-клеточные лимфомы, которые развиваются из Т-лимфоцитов (лимфоцитов тимуса или вилочковой железы). Каждая из этих групп делится на подгруппы.
Также в зависимости от быстроты течения выделяют индолентные, агрессивные и высокоагрессивные формы. Индолентные формы рака лимфоузлов протекают медленно и относительно благоприятно. При отсутствии лечения, средняя продолжительность жизни составляет 7-10 лет. Однако радикального излечения в этом случае добиться сложно — опухоль склонна к многократному рецидивированию, даже после высокодозной химиотерапии и трансплантации стволовых клеток. Агрессивные и высокоагрессивные лимфомы при отсутствии лечения приводят к гибели больного в течение 1-2 лет. Однако при применении терапии, есть высокие шансы на полное выздоровление.
Стадии рака лимфоузлов
Стадия рака лимфоузлов определяется исходя из клинической картины и распространенности опухолевого поражения. Для этого используется классификация Ann Arbor:
1 стадия — поражены лимфоузлы только одной лимфатической зоны.
2 стадия — поражены лимфоузлы 2 и более зон по одну сторону диафрагмы.
3 стадия — поражены лимфоузлы по обе стороны диафрагмы.
4 стадия — рак выходит за пределы лимфатической системы и поражает другие органы и ткани, например, печень, костный мозг.
Эта классификация дополняется модификацией Cotswold:
- А — В-симптомы отсутствуют.
- В — имеется хотя бы 1 В-симптом.
- Е — обнаруживаются очаги внеузлового поражения.
- S — имеется поражение селезенки.
- X — массивное раковое поражение тканей и внутренних органов.
Диагностика рака лимфоузлов
В рамках диагностики рака лимфатической системы требуется комплексный подход, который направлен на подтверждение диагноза и на определение его стадии.
Диагноз выставляется только после патоморфологического исследования фрагмента пораженного лимфоузла. С этой целью необходимо произвести биопсию. Полученный материал заливают парафином и делают из него препараты, нарезая опухоль тонким слоем, чтобы ее можно было исследовать под микроскопом. Также применяют дополнительные лабораторные методы диагностики, например, иммуногистохимическое окрашивание, молекулярно-генетические тесты и др.
Для определения стадии заболевания используют лучевые методы диагностики:
- ПЭТ-КТ.
- КТ.
- МРТ.
- УЗИ.
- Сцинтиграфию.
С их помощью визуализируют пораженные лимфоузлы и внелимфатические очаги.
Лечение рака лимфатической системы
Лечение рака лимфоузлов будет зависеть от гистологического варианта опухоли, стадии заболевания, возраста больного и его общего состояния. Для каждого вида лимфом разработаны свои протоколы лечения с учетом перечисленных факторов. В целом используются следующие методы:
- Химиотерапия.
- Лучевая терапия.
- Хирургическое вмешательство.
- Таргетная терапия.
- Другие методы лечения.
Химиотерапия является основным методом лечения подавляющего большинства видов рака лимфатической системы. Лечение состоит из нескольких блоков, например, индукции ремиссии, консолидации ремиссии и поддерживающей терапии. В ряде случаев, когда опухоль очень агрессивна, или имеются рецидивы, применяется высокодозная полихимиотерапия с последующей трансплантацией стволовых клеток.
Химиопрепараты могут вводиться системно (перорально или внутривенно) или локально, в частности в спинномозговой канал. Это необходимо в случаях, когда есть высокий риск поражения оболочек головного и спинного мозга.
Как самостоятельный метод лечения рака лимфатической системы, лучевая терапия применяется редко, например, при локализованных поражениях относительно доброкачественных лимфом.
Также лучевая терапия используется в качестве паллиативного лечения для уменьшения симптомов заболевания. Например, для купирования костных болей, уменьшения объема опухолевой массы при компрессии внутренних органов и др.
Хирургические вмешательства при раке лимфоузлов выполняются с паллиативной целью, для устранения жизнеугрожающих состояний. Например, при перфорации органов ЖКТ, при развитии механической желтухи и др. Как основной метод лечения, хирургия используется при изолированном поражении внутренних органов, например, желудочно-кишечного тракта, но в этом случае все равно необходимо назначение химиотерапии.
В схемы лечения многих видов лимфом включено применение таргетных препаратов, иммунотерапии, моноклональных антител и др. Такие методы позволяют добиться ремиссии у большего количества пациентов, улучшают результаты лечения при развитии рецидивов и увеличивают общую продолжительность жизни.
Возможные осложнения
При раке лимфоузлов можно ожидать следующие виды осложнений:
- Сдавление опухолевыми массами внутренних органов с развитием соответствующей симптоматики. В ряде случаев оно может носить жизнеугрожающее состояние. Например, увеличенные медиастинальные лимфоузлы могут приводить к компрессии пищевода или крупных кровеносных сосудов данной области. Увеличенные внутрибрюшные и забрюшинные лимфоузлы могут сдавливать кишечник, мочеточники или желчевыводящие протоки с развитием таких серьезных осложнений как кишечная непроходимость, острая задержка мочи, механическая желтуха.
- Если опухоль прорастает стенки кишечника или желудка, может произойти перфорация органа с выходом его содержимого в брюшную полость. Это неизбежно приводит к развитию перитонита.
- Еще одним серьезным осложнением рака лимфоузлов является глубокий иммунодефицит, который приводит к развитию смертельно опасных инфекций.
- Агрессивные виды лимфом склонны к быстрому распространению с вовлечением в процесс костного мозга, головного и спинного мозга. Это приводит к нарушению кроветворения, которое провоцирует развитие тяжелых анемий и тромбоцитопений с кровотечениями. Помимо этого, еще больше усугубляется иммунодефицит. При вовлечении в процесс центральной нервной системы, могут отмечаться судороги, потеря сознания, парезы, параличи и другая неврологическая симптоматика.
Прогноз
Прогноз рака лимфоузлов зависит от многих факторов. Ключевыми моментами здесь является:
- Вид лимфомы.
- Распространенность процесса.
- Возраст пациента.
- Общее состояние пациента на момент постановки диагноза.
- Возможность проведения радикального лечения.
В целом при лечении лимфом 1-2 стадии удается добиться полной 5-летней ремиссии более чем в 80% случаев. Неблагоприятными прогностическими признаками является: возраст старше 60 лет, вовлечение в процесс косного мозга и наличие внелимфатических очагов поражения.
Профилактика
В рамках профилактики рекомендуется избегать воздействия факторов риска, вызывающих рак лимфоузлов, если это возможно. Лицам, которые относятся к группе риска, рекомендуется проходить регулярные медицинские обследования.
Отвечаем на самые важные вопросы про лейкоз
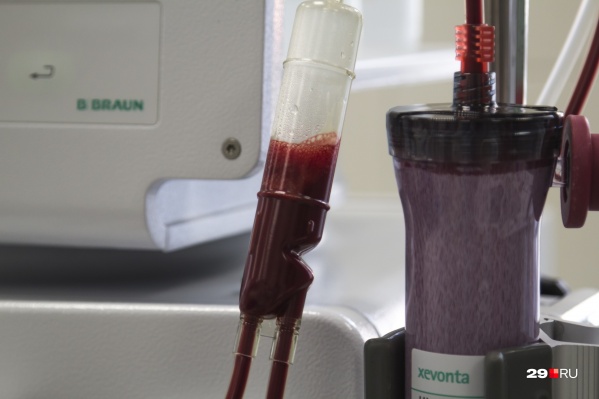
" title="Показать лейкоз может исследование периферической крови
" itemprop="contentUrl">
Показать лейкоз может исследование периферической крови
Фото: Сергей Яковлев
В сентябре мы познакомились с архангелогородкой Вероникой Рожновской, жизнь которой изменилась, когда у её дочери Даши диагностировали лейкоз. Девочка в тот момент училась в пятом классе, а на недомогания врачи не обращали должного внимания. Специалисты отмечают, что рак крови действует тем агрессивнее, чем моложе организм, который поражает болезнь. На другие важные вопросы об этом раке отвечают профессор кафедры онкологии и медицинской радиологии Уральского государственного медицинского университета Сергей Берзин и гематолог из Уфы Нэлли Янтурина.
Лейкоз — опухолевое заболевание клеток крови. При лейкозе происходит патологическая трансформация лейкоцитов и их бесконтрольное деление. В итоге они замещают собой нормальные клетки костного мозга, из которых образуются циркулирующие в крови лейкоциты, эритроциты и тромбоциты.
При хронических лейкозах деление клеток идёт медленнее, и клиника тоже развивается с меньшей скоростью. Лейкозный клон током крови разносится по всей кроветворной ткани. Органами-мишенями, где откладываются метастазы, становятся почки и кости. Оседая в костной ткани, эти клетки, по-другому они называются миеломные, нарушают ее структуру. Это может проявляться частыми переломами, болью в позвоночнике, ребрах. Хронические лейкозы могут годами протекать без каких-либо явных отклонений в самочувствии, тогда выявить их можно только при исследовании крови.
Начало заболевания нередко протекает без выраженных симптомов. Больные отмечают общую слабость, утомляемость, неопределенную боль в костях, непостоянную температуру по вечерам в пределах 37,1–38 градусов. Но уже в этот период у некоторых больных можно обнаружить небольшое увеличение лимфатических узлов, селезенки. В анализе крови тоже будут изменения — повышение или снижение количества лейкоцитов, анемия.
Лейкоз может проявляться разнообразными симптомами. При острой форме пациенты могут жаловаться, что стали часто простывать, у них возникли инфекционные осложнения или синяки на теле, а кого-то будет беспокоить резкая потеря веса, появление шишек на теле или увеличение лимфоузлов.
Симптомы лейкоза неспецифичны, они таковы:
- слабость;
- головокружения;
- высокая температура без явных на то причин;
- боли в руках и ногах;
- кровотечения.
При замещении патологически размножающимися лейкоцитами других клеток крови на первое место выходят анемии и кровотечения из-за уменьшения числа других клеток крови — эритроцитов и тромбоцитов. Из-за накопления лейкоцитов в лимфоузлах, печени или селезёнке эти органы могут увеличиться, но обнаружить эти симптомы уже может только врач.
При лейкозе субстратом опухоли является костный мозг, который находится во всех трубчатых и плоских костях. Здесь же развиваются предшественники крови: эритроциты, лейкоциты и тромбоциты. Когда в ткани начинают развиваться опухолевые клетки, места для нормальных здоровых клеток крови просто не остается. Если в случае с раком желудка пораженный участок можно удалить, вовремя провести химиотерапию и добиться длительной ремиссии, то при раке крови такая тактика не приемлема.
Есть формы острого лейкоза, которые могут развиваться с первых дней жизни человека. Хроническим формам лейкоза подвержены люди старшего возраста. Чем моложе возраст, тем агрессивнее протекает болезнь, но при современных методиках лечения больной может жить до 5–7 лет. На течение хронического миелолейкоза (и это научно доказано) большое влияние оказывает состояние нервной системы больного — если есть стрессы, депрессии, люди сгорают буквально на глазах.
Лечение лейкоза — это достаточно длительный процесс. В среднем на достижение ремиссии при острых лейкозах уходит от 3 месяцев до 2–3 лет.
Первый и самый сложный этап в лечении острого лейкоза — это интенсивная химиотерапия, с помощью которой мы должны убить опухолевые клетки. Пациенты должны находиться в специальном асептическом блоке, в котором созданы стерильные условия, чтобы исключить их контакт с любой инфекцией. Больные в этот момент не имеют никаких собственных факторов защиты, потому что кроветворение у них пострадало от самой болезни и применяемых химиопрепаратов. Для закрепления результатов терапии после этапа восстановления (или поддержки ремиссии) принимается решение о необходимости трансплантации костного мозга.
Пересадку можно делать, если пациента ввели в ремиссию. Она бывает двух видов: аутотрансплантация, когда пересаживается костный мозг самого больного, и аллотрансплантация, в этом случае ткани забирают у донора.
В первом случае у пациента из вены берется периферическая кровь, из нее при помощи сепаратора извлекают стволовые клетки, консервируют и передают на хранение в банк. Затем пациенту проводят сильнейшую химиотерапию, а следом проводят пересадку — так же, через вену, вводят стволовые клетки, и они начинают творить новое потомство. Технически это выглядит как переливание крови. Пересадка может быть сделана и при хроническом лейкозе.
Аллотрансплантация дает хорошие результаты, если доноры — родные сестра или брат, у них самый близкий фенотип. Пересадка даже от двоюродных родственников не всегда бывает столь успешна, но все равно это шанс на то, что человек будет жить.
Лучшие доноры костного мозга — это мужчины в возрасте 30–40 лет, семейные, имеющие постоянное место работы. Желательно — на промышленном производстве, на заводах. Практика показывает, что именно такие люди относятся к донорству с наибольшей ответственностью.
Женщина тоже может стать донором костного мозга. Но здесь важно учесть, что после родов и беременностей в крови у женщин циркулируют антитела, и их лейкоциты уже настроены бороться с чужеродными антигенами. Поэтому результат пересадки может оказаться хуже.

Что такое лимфолейкоз, или рак лимфатической системы — еще недавно подобный вопрос не затрагивал бездетных людей, они просто не сталкивались с этой проблемой вплотную. Считалось, что злокачественное поражение лимфатических тканей — это заболевание детское. Однако ситуация изменилась, и рак лимфоузлов стал все чаще встречаться у взрослых людей. В связи с этим появилась необходимость как можно шире осветить эту проблему, ставшую весьма актуальной. Итак, лимфолейкоз: что это такое?
Описание болезни
Раковые опухоли — это клетки-мутанты, образовавшиеся в тканях человека. Они очень быстро делятся, образуя опухоль и распространяются не только на орган, в котором появились, но и на близлежащие путем метастазирования.

Лимфолейкоз поражает лимфоидную ткань, из которой состоят лимфатические узлы, а также печень, костный мозг, селезенку и другие органы в которых присутствуют клетки лимфы. Статистические данные показывают, что лимфолейкоз более всего наблюдается у людей европеоидной расы, мужчины болеют чаще женщин. Кроме того, лейкемия чаще поражает людей среднего и старшего возраста. Обнаружено, что причины рака лимфатических узлов зачастую кроются в наследственной предрасположенности.
Современная наука разделяет патологию на 2 формы — острый лимфобластный лейкоз и хронический лимфоцитарный. Они различаются формами протекания и некоторыми симптомами.
Острый лимфобластный лейкоз: симптомы
Острый лимфобластный лейкоз (ОЛЛ) отличается наличием характерных бласт в анализах периферической крови и в мазке. Подобный рак лимфоузлов симптомы имеет следующие:
- У пациента наблюдается быстрая утомляемость, слабость.
- Пропадает аппетит.
- Больной стремительно худеет.
- Наблюдаются скачки температуры тела.
- Кожа больного бледного цвета.
- Появляется сухой кашель, одышка.
- Возникают сильные боли в области желудка.
- Больного тошнит.
- Возникают головные боли.
- У пациента присутствуют все признаки общей интоксикации. Кроме этого, наблюдается тахикардия и аритмия.
- На фоне нарушений функций центральной нервной системы могут появиться галлюцинации, головокружение, пропадает острота зрения.
- Возникает боль в позвоночнике, в руках и ногах.
- Увеличиваются периферические лимфатические узлы.
- На коже больного могут появиться петехии — это кровоизлияния, возникающие при геморрагическом синдроме. Размеры их различны от 2 до 10 мм в диаметре.
- Если поражаются центральная нервная система, то развивается нейролейкемия.
- В редких случаях (1 из 100) могут увеличиться в размерах яички.
Лимфоликоз хронический: симптомы
Эта форма заболевания отличается от острой скоростью своего прогрессирования. Функция кроветворения нарушается на самой поздней стадии заболевания.
- На начальной стадии незначительно увеличивается размер лимфатических узлов. В течение продолжительного периода времени показатели лейкоцитоза не изменяются. У больного не наблюдается тяжелых проявлений заболевания, лечение не проводится, однако пациенты находятся под наблюдением специалиста.
- При развернутой стадии все лимфатические узлы в организме максимально увеличены, характерны различные инфекции. На этом этапе заболевания начинается интенсивная терапия.
- Развивается анемия и тромбоцитопения.
При хронической форме лейкоза увеличиваются в размерах не только лимфатические узлы, могут увеличиться селезенка и печень.
Хотя патология и развивается медленно, но все же она имеет ярко выраженные симптомы:
- Слабость и общее недомогание.
- В левом подреберье больной чувствует сильную тяжесть.
- Наблюдается потеря массы тела.
- Лимфатические узлы увеличиваются.
- Организм становится чувствителен к различным инфекциям.
- У больного отмечается повышенное выделение пота.
- Пропадает аппетит.
- Увеличивается печень и селезенка.
- Развивается анемия.
- При нагрузках возникает одышка.
- Развивается тромбоцитопения — снижение количества тромбоцитов в крови.
- В организме возникает нейтропения — это явление характерно снижением нейтрофильных гранулоцитов. Эти клетки уничтожают инородные агенты в крови и снижают их уровень,что, в свою очередь, угнетает защитные функции организма, и больного поражают различные инфекции.
- Аллергические реакции.
Формы хронического лимфолейкоза
Для наиболее эффективного лечения лимфолекоз различается по клиническим и морфологическим признакам:
- Доброкачественный лимфолейкоз — медленно развивающийся в течение нескольких лет лимфоцитоз. Этот вид заболевания может длиться несколько десятилетий, никак себя не проявляя и не влияя на состояние пациента. Медикаментозное лечение при этой форме лимфолейкоза не нужно, иногда даже до глубокой старости человека. Единственный вред, который может причинить заболевание — психологическое осознание того, что в организме человека медленно развивается серьезная болезнь.
- Классический лимфолейкоз — протекает так же, как и доброкачественный, правда, с прогрессией лимфоцитоза. Лимфатические узлы мягкие и незначительно увеличены. Терапия при этой форме заболевания назначается при явной прогрессии лимфоцитоза и резком увеличении лимфатических узлов.
- Опухолевый лимфолейкоз — при этой форме заболевания у больного незначительно увеличивается селезенка и заметно увеличиваются лимфатические узлы. Однако лейкоцитоз держится на почти нормальном уровне. Организм больного не испытывает интоксикации.
- Костномозговой лимфолейкоз — при этой форме заболевания панцетопения резко прогрессирующая. Селезенка, печень и лимфатические узлы не увеличены. Заболевание сказывается лишь на состоянии крови. Без надлежащего лечения прогноз неутешительный — смерть пациента наступает через 2-3 года.
- Полимфоцитарный лимфолейкоз — отличается от других форм лимфолейкоза морфологией лейкоцитов. Развивается заболевание очень быстро, селезенка при этом сильно увеличена, а лимфатические узлы — нет.
- Волосатоклеточный лимфолейкоз — этот тип отражается структурой лимфоцитов, давшей название самой форме заболевания. Селезенка увеличена, лимфатические узлы в норме. Иногда протекает бессимптомно до самой смерти пациента по естественным причинам. Но в других случаях заболевание приводит к летальному исходу от развившейся инфекции.
- Т-клеточный лимфолейкоз — самая редкая форма заболевания. Поражается в данном случае кожный покров человека. Лейкоцитоз выражен неярко, отмечается анемия.
- Известны также крайне редкие формы заболевания, которые встречаются менее, чем у 5% больных — это спленомегалический лимфолейкоз (увеличена селезенка) и лимфолейкоз, осложненный цитолизом.
Лимфосаркома средостения — самая распространенная опухоль, вызываемая практически любым из представленных лейкозов. Данная опухоль очень заметна и имеет прослойку, состоящую из соединительной ткани.
Диагностика патологии
Диагностика — это довольно обширный и трудоемкий процесс. От точности определения формы заболевания зависит эффективность лечения и дальнейший прогноз для пациента. Для этого используются следующие мероприятия:
- Для начала врач собирает полный анамнез. Изучаются не только жалобы на появления слабости, головокружений, болей в районе сердца и под ребрами, но и врач узнает от больного особенности его образа жизни. Учитывается все — наследственность, наличие хронических заболеваний, вредных привычек, имеются ли у больного опухоли, не имел ли он контактов с отравляющими веществами.
- Далее пациент внимательно осматривается специалистом на предмет цвета кожного покрова, (определяется анемия, кровоизлияния) с помощью пальпации устанавливается размер лимфатических узлов. Измеряется пульс и артериальное давление. Кроме того, врач, простукивая брюшную полость, определяет, не увеличена ли у пациента печень и селезенка.
- По анализам крови определяется уровень эритроцитов и гемоглобина, уровень лимфоцитов, тромбоцитов и лейкоцитов.
- По анализу мочи устанавливается наличие или отсутствие кровотечений в мочевыводящей системе больного.
- Делается биохимия крови, по которой врач определяет уровень гормонов, электролитов, глюкозы и мочевой кислоты.
- Больному делается пункция костного мозга, чтобы определить уровень кроветворящей функции организма. Обычно образец берется из грудной кости. Из подвздошной кости на анализ извлекается костный мозг, поскольку анализ этого образца наиболее точен.
- Лимфатические узлы подробно исследуются двум способами. В первом случае изучается пункция, полученная с помощью шприца, во втором — лимфатический узел вырезается хирургическим путем и поступает на подробное исследование, как образец.
- С помощью цитохимической реакции определяется вид клеток.
- Люмбальная пункция помогает определить степень поражения опухолью центральной нервной системы.
- Внутренние органы изучаются с помощью ультразвукового исследования. Оно показывает реальные размеры печени, почек и селезенки.
- Состояние сердца, легких, и грудных лимфатических узлов определяется с помощью рентгенографии.
- Наиболее полную картину расположения опухоли, ее формы и размера можно получить с помощью магнитно-резонансной томографии. Этот метод применяется почти всегда, если в больнице есть соответствующее оборудование.
- Электрокардиограмма дает почти полную картину работы сердечных мышц и клапанов.
Лечение лимфолейкоза
Если заболевание протекает в закрытой, легкой форме и не имеет никаких проявлений, не мешает человеку жить, и он чувствует себя при этом хорошо, то медикаментозное лечение не проводится.
Терапия начинается в том случае, если лимфатические узлы значительно увеличились, и патология начала стремительно прогрессировать. При этом увеличилась селезенка или печень, присутствует сильная интоксикация и повышенная потливость.
Основным способом лечения является химиотерапия. Интенсивность этого метода зависит от состояния больного и тяжести заболевания. Если был применен курс интенсивной химиотерапии, то человеку после этого делается пересадка донорского костного мозга, так как его собственный полностью утрачивает функцию кроветворения.
Для устранения обнаруженных опухолей применяется лучевая терапия, с помощью которой можно убить образование, но это не приносит полного излечения. Поэтому это, скорее, вспомогательная терапия. Если селезенка увеличена слишком сильно, то орган удаляется хирургическим путем.
Добавить в "Мою ленту"
Здоровая лимфатическая система – надёжное свидетельство нормального функционирования большинства систем организма пациента. Но у современных жителей больших городов с лимфосистемой всё, к сожалению, далеко не так безоблачно.
Статистически рак лимфосистемы не самый распространённый вид онкопатологий, но число пациентов, попадающих в группу риска, год от года только растёт. Поэтому сегодня мы с вами поговорим о том:
Разновидности рака лимфоузлов
Рак лимфатической системы провоцирует вырождение лимфоцитов: вместо выполнения защитной функции иммунитета клетки-бойцы наносят повреждения тканям и свободно распространяют по лимфатическим протокам метастазы.

Главная угроза – именно в активном распространении раковых клеток по органам и системам. По тому, выходит ли раковый процесс за пределы лимфосистемы или ограничивается ею, онкопатологии лимфосистемы подразделяют на две группы:
- лимфома Ходжкина (остаётся в пределах лимфосистемы);
- неходжскинские лимфомы (около 30 разновидностей рака, которые развиваются в лимфоузлах, но поражают не только их).
- разрастание и уплотнение узлов без изменения цвета кожных покровов, рост лимфоузлов грудной клетки → дискомфорт, одышка, затруднённое дыхание;
- нарушение венозного оттока → увеличение шейных вен, отёки лица и груди, головные боли, шумы и тяжесть в голове на фоне артериальной гипертензии;
- увеличение лимфоузлов вокруг аорты;
- поражение тканей лёгких и суставов → боли;
- ночные боли и спазмы в области поясницы.

- фолликулярные лимфомы,
- волосатоклеточный лейкоз
- лимфоцитарная лейкемия,
- макроглобулинемия Вальденстрема,
- множественные миеломы, плазмоцитомы и нек. др.
Причиной МКЛ считается генная мутация, а единственное радикальное лечение – трансплантация гемопоэтических (кроветворных) стволовых клеток костного мозга.
Лимфобластная лимфома (ЛБЛ) – разновидность Т-клеточного (реже B- и NK-клеточного) рака лимфосистемы, при котором лимфоциты перестают созревать и выполнять свои функции. Вместо этого запускается механизм хаотичной пролиферации, дефективные клетки-клоны накапливаются и формируют опухоль.
Причиной развития данного заболевания является накопление генетических ошибок, которое приводит к нарушению механизма клеточного роста, отбора и уничтожения.
Лимфома Бёркитта – одна из разновидностей B-клеточных лимфом с высоким уровнем злокачественности и тенденцией к распространению за пределы лимфосистемы и поражения внутренних органов, ЦНС и костного мозга. Чаще поражает челюстные лимфоузлы, но может затрагивать желудок, поджелудочную железу, женские и мужские половые железы, оболочки и вещество головного мозга, другие органы и ткани.
Развитие этой формы рака лимфосистемы провоцируют низкий уровень иммунитета, вирусная инфекция Эпштейна-Барр, радиация и контакт с канцерогенными веществами.

Самое опасное в динамике рака лимфосистемы в том, что ранние симптомы редко обращают на себя внимание пациента и даже врача. Развитие опухоли часто начинается с лимфаденита или лимфаденопатии, но без лечения приводит к образованию опухоли, метастазирующей как в соседние, так и в отдалённые части организма.
Во многих случаях развитие рака лимфосистемы провоцирует бактериальная или вирусная инфекция, пролеченная неправильно или перенесённая без лечения. Скрытые хронические воспаления – серьёзный фактор риска, а значит, оценка состояния и поддержание здоровья лимфосистемы должны стать нормой жизни современного человека.
Чтобы не доводить дело до онколога, заболевания лимфосистемы, в том числе раковые, необходимо грамотно профилактировать: проводить разгрузки и очищение лимфосистемы. Лучше всего – под контролем врача-терапевта или лимфолога.
Обучение бесплатное: пройти его можно уже сегодня. Перейдите на сайт, чтобы зарегистрироваться и получить доступ к обучающей платформе.
Симптомы заболеваний лимфосистемы: не упустить рак
Большинство раковых заболеваний лимфосистемы является возраст-ассоциированным. Однако в последние десятилетия наблюдается тенденция к увеличению процента заболевших среди пациентов молодого и даже детского возраста.
Ранние симптомы рака лимфосистемы неспецифичны, и основой диагностики заболеваний лимфопролиферативной природы были и остаются морфологическое и иммуногистохимическое исследования биопсийного материала.

Но залог успешного лечения любой патологии – ранее обнаружение (чем, к сожалению, статистика ведения больных раком лимфосистемы похвастаться не может).
В каких случаях врачу общей практики и самому пациенту стоит заподозрить неладное? Прежде всего, определимся с группами риска. Подверженность раку лимфосистемы выше при следующих критериях.
- Возраст старше 50 лет.
- Принадлежность к европеоидной расе.
- Нарушения работы иммунной системы.
- Мужской пол.
- У женщин – поздние и/или тяжёлые роды.
- Лимфатические онкопатологии в семейном анамнезе.
- Другие онкопатологии среди близких родственников.
- Установленная генетическая предрасположенность.
- Воздействие радиации и канцерогенов.
Первые неспецифические симптомы рака в лимфоузлах таковы:
- увеличение лимфоузлов (как правило, без болезненных ощущений),
- ощущение давления органов и сдавливания кровяной сосудистой системы,
- расширение вен, рост новых кровеносных сосудов,
- усиление отёчности лица, шеи, рук, грудного отдела,
- одышка, затруднённое дыхание и глотание.
Причина увеличения – в бесконтрольном росте опухолевых клеток. Пытаясь справиться с ним, организм, как может, увеличивает приток крови к месту опухоли; этим вызван рост кровеносных сосудов, который для взрослого организма не является нормальным.
Частая мишень для рака лимфосистемы – шейные и подчелюстные лимфоузлы. Причина – в частых респираторных заболеваниях, глазных и ЛОР-инфекциях, а также запущенных стоматологических проблемах.
Рот и горло являются зоной обширного контакта с агрессивной внешней средой через слизистые оболочки. При известной неаккуратности пациента это повышает нагрузку на лимфосистему, провоцирует длительно увеличенное состояние лимфоузлов и может катализировать онкопроцесс.
Когда это происходит и опухоль формируется в области лица или шеи, по мере роста она начинает давить на дыхательные пути и пищевод, а кроме того ухудшает циркуляцию жидкость, провоцируя её накопление в тканях (пастозность, отёки).

Также практически при всех формах рака лимфосистемы на начальных стадиях наблюдается повышение температуры в вечерние и ночные часы без очевидной пациенту причины, быстрая утомляемость, частая слабость, усиленное потоотделение, снижение массы тела и аппетита, реже – кожный зуд.
Дополнительные симптомы, которые могут косвенно указывать на раннее развитие рака лимфосистемы:
- помутнение сознания (дезориентация, галлюцинации, психомоторная гиперактивность и др.),
- сонливость при регулярном высыпании суточной нормы 7-8 часов,
- частые головокружения,
- хроническая внутренняя отечность носа, носовые кровотечения,
- голубоватый оттенок кожи лица или купероз.
Рак лимфосистемы никак не может быть диагностирован пациентом самостоятельно. Скорее всего, его сразу не диагностирует и врач-терапевт. Но внимание к первичным симптомам, умение наблюдать и делать выводы на основе динамики клинической картины позволяет грамотному специалисту вовремя заподозрить проблему и назначить обследование, а пациенту – задать лечащему врачу правильные вопросы.
Когда следует их задавать?
- Когда противовирусная терапия или антибиотикотерапия не дала улучшений при увеличении лимфоузлов → значит, возможно, увеличение вызвано не инфекцией, а раком.
- Когда увеличиваются не только соседние лимфоузлы, но и отдалённые от первично увеличенных → значит, проблема распространяется.
- Когда увеличению лимфоузла не предшествовали инфекционные заболевания → возможно, процесс не был спровоцирован появлением патогенов.
- Когда при пальпации края увеличенных лимфоузлов неровные или увеличенный лимфоузел становится заметным глазу выступающим бугорком без изменения цвета кожного покрова → это очень тревожный симптом, который редко бывает единственным и означает одно: немедленно к врачу!
Если лимфоузлы беспокоят, ни в коем случае не нужно греть их, охлаждать, мять или проводить иные манипуляции: это опасно. Обращение к терапевту обязательно, если вы не хотите, чтобы лимфаденит перешёл в злокачественный процесс.
После того, как доктор помог вам устранить причину увеличения лимфоузлов, для полной уверенности вы можете провести грамотную, мягкую детоксикацию организма, тем самым разрузив лимфосистему, облегчив её работу. Это не будет лишним и здоровым пациентам – в целях общей иммунопрофилактики.

Профилактика раковых заболеваний лимфосистемы
Увеличенные лимфоузлы – далеко не всегда признак рака. Но в 100% случаев – повод обратить внимание на состояние лимфосистемы и выяснить причину лимфаденита (лимфаденопатии). То, что было симптомом воспаления, может стать причиной рака лимфосистемы, поэтому разговор о ранних методах диагностики и регулярных мерах профилактики – более чем резонный.
Онкологические процессы часто длительное время протекают бессимптомно. Выживаемость на I и II стадии рака лимфосистемы составляет 80%, но на более поздних стадиях прогнозы в 99,9% случаев неблагоприятны, так как атипичные клетки присутствуют уже во многих (если не во всех) лимфоузлах пациента.
Онкологические процессы часто длительное время протекают бессимптомно. Выживаемость на I и II стадии рака лимфосистемы составляет 80%, но на более поздних стадиях прогнозы в 99,9% случаев неблагоприятны, так как атипичные клетки присутствуют уже во многих (если не во всех) лимфоузлах пациента.
Если онкологический процесс уже присутствует, профилактикой заниматься поздно. Поэтому мы будем говорить о профилактике у здоровых людей, которые могут находиться в группе риска, и у тех пациентов, кто хочет усилить естественную защиту организма путём общих и направленных онкопротекторных мероприятий. Что необходимо сделать?
Но начать следует с главного. Профилактика проводится исходя из индивидуальных особенностей состояния здоровья каждого пациента. Профилактика по лимфосистеме противопоказана:
- беременным женщинам,
- пациентам с обострением хронических заболеваний,
- пациентам с острым респираторным или вирусным заболеванием,
- пациентам, которые перенесли операцию менее 6 месяцев назад..
Список показаний к очищению лимфосистемы значительно шире и включает признаки, которые, на первый взгляд, едва ли имеют отношение к току лимфы в организме. Однако имеют. Это:
- индекс массы тела выше 27,
- отёчность и целлюлит,
- белый/серый/жёлтый налёт на языке по утрам,
- нарушение подвижности суставов,
- системные кожные проблемы (прыщи, сыпи, акне),
- проблемы с пищеварительным трактом и мочеполовой системой,
- недавняя антибиотикотерапия,
- гиподинамия, лень, прокрастинация,
- отсутствие аппетита по утрам и регулярные ночные атаки на холодильник.
Поддержка нормального функционирования лимфосистемы – основа профилактики раковых заболеваний лимфоузлов. Полезно проводить детоксикации 3 раза в год: весной, осенью и в зимний период после новогодних праздников. Биоритмически наш организм также предрасположен к сезонным разгрузкам именно в эти периоды.
Основа подготовки к очищению – восстановление водного баланса, нормализация питьевого режима. Следует убедиться, что вы выпиваете каждый день жидкость в объёме
3% от массы вашего тела. При этом не менее 2-х литров должно приходиться на чистую воду, а не чай-кофе и другие напитки.
Организм человека не любит рывки. Любое резкое воздействие вызывает перегрузки и провоцирует проблемы: будь то физическая нагрузка, нагрузка лекарственными препаратами, нагрузка тяжёлой пищей, нагрузка агрессивными методами активации лимфотока…
Лучшее, что можно сделать для здоровья лимфосистемы в целях профилактики раковых поражений лимфоузлов, – выработать образ жизни, при котором риски возникновения онкологических процессов минимальны.

Раковые клетки возникают в организме каждого человека, однако в норме иммунитет с ними справляется. Чтобы так происходило и дальше, следует придерживаться элементарных правил.
- Соблюдать личную гигиену, исключив тем самым лишнюю нагрузку на лимфосистему: невымытые руки, нечищенные зубы, нерегулярные водные процедуры способствуют накоплению ядов, которые могли бы в принципе не попасть в наш организм.
- Поддерживать себя в хорошей физической форме, соблюдая водный баланс – для нормального обмена веществ и вывода токсинов из организма.
- Избегать употребления продуктов, которые содержат канцерогены, вызывают аллергическую реакцию или реакции скрытой иммунной гиперчувствительности.
Следует принять за норму две вещи.
Но совсем не норма – это застои лимфы, которые приводят к чрезмерному накоплению токсинов и иммуногенного мусора, а впоследствии – развитию раковых заболеваний лимфосистемы.
Если вы обнаружили у себя 3 и более совпадения со списком показаний выше, вы уже столкнулись с проблемой перегрузки лимфосистемы, и она остро нуждается в вашем внимании. Занимайтесь собой. Следите за состоянием вашего здоровья и не болейте!
Читайте также:

