Кровотечения при злокачественных образованиях
Диагностика раковых опухолей – комплексное обследование с использованием специфических инструментальных и лабораторных методов. Проводится она по показаниям, среди которых находятся и выявленные стандартным клиническим анализом крови нарушения.
Злокачественные новообразования растут очень интенсивно, потребляя при этом витамины и микроэлементы, а также выделяя в кровь продукты своей жизнедеятельности, приводят к значительной интоксикации организма. Питательные вещества берутся из крови, туда же попадают продукты их переработки, что и влияет на ее состав. Поэтому зачастую именно в ходе плановых осмотров и лабораторных исследований обнаруживаются признаки опасного заболевания.
- 1 Какие анализы крови показывают онкологию
- 1.1 Можно ли по общему анализу крови определить онкологию (рак)
- 1.2 Биохимическое исследование
- 1.3 Основной анализ
- 1.4 Может ли при раке быть хороший анализ крови
- 1.5 Какие показатели крови показывают онкологию у женщин
- 2 Когда необходим анализ на онкомаркеры?
- 3 Как подготовиться к сдаче анализа на онкомаркеры
Какие анализы крови показывают онкологию
Заподозрить рак можно по результатам стандартных и специальных исследований. При патологических процессах в организме изменения состава и свойств крови отражаются в:
- общем анализе крови;
- биохимическом исследовании;
- анализе на онкомаркеры.
Однако достоверно определить рак по анализу крови нельзя. Отклонения любых показателей могут вызываться заболеваниями, с онкологией никак не связанными. Даже специфический и наиболее информативный анализ на онкомаркеры не дает 100% гарантию наличия или отсутствия заболевания и нуждается в подтверждении.
Этот вид лабораторного исследования дает представление о количестве основных форменных элементов, которые отвечают за функции крови. Уменьшение или увеличение каких-либо показателей – сигнал о неблагополучии, в том числе и о наличии новообразований. Берется проба из пальца (иногда из вены) в первой половине дня, натощак. В таблице ниже представлены основные категории общего или клинического анализа крови и их нормальные значения.
При трактовке анализов необходимо учитывать, что в зависимости от пола и возраста показатели могут различаться, также существуют физиологические причины повышения или снижения значений.
Практически все эти показатели крови при онкологии изменяются в сторону уменьшения или увеличения. На что именно обращает внимание врач при изучении результатов анализа:
- СОЭ. Скорость оседания в плазме эритроцитов выше нормы. Физиологически это может объясняться менструацией у женщин, повышенной физической активностью, стрессами и т.д. Однако, если превышение значительное и сопровождается симптомами общей слабости и субфебрильной температурой, можно заподозрить рак.
- Нейтрофилы. Их количество увеличено. Особенно опасно появление новых, незрелых клеток (миелоцитов и метамиелоцитов) в периферической крови, характерное для нейробластом и других онкозаболеваний.
- Лимфоциты. Эти показатели ОАК при онкологии выше нормы, поскольку именно этот элемент крови отвечает за иммунитет и борется с раковыми клетками.
- Гемоглобин. Уменьшается, если имеются опухолевые процессы внутренних органов. Объясняется это тем, что продукты жизнедеятельности клеток опухоли повреждают эритроциты, снижая их количество.
- Лейкоциты. Численность белых кровяных телец, как показывают анализы при онкологии всегда снижается, если метастазами поражен костный мозг. Лейкоцитарная формула при этом сдвигается влево. Новообразования другой локализации приводят к повышению.
Следует учитывать, что снижение гемоглобина и количество эритроцитов характерно для обычной анемии, вызванной недостатком железа. Повышение СОЭ наблюдается при воспалительных процессах. Поэтому такие признаки онкологии по анализу крови считаются косвенными и нуждаются в подтверждении.
Назначение этого анализа, проводимого ежегодно – получение информации об обмене веществ, работе различных внутренних органов, балансе витаминов и микроэлементов. Биохимический анализ крови при онкологии тоже информативен, поскольку изменение определенных значений позволяет делать выводы о наличии раковых опухолей. Из таблицы можно узнать, какие показатели должны быть в норме.
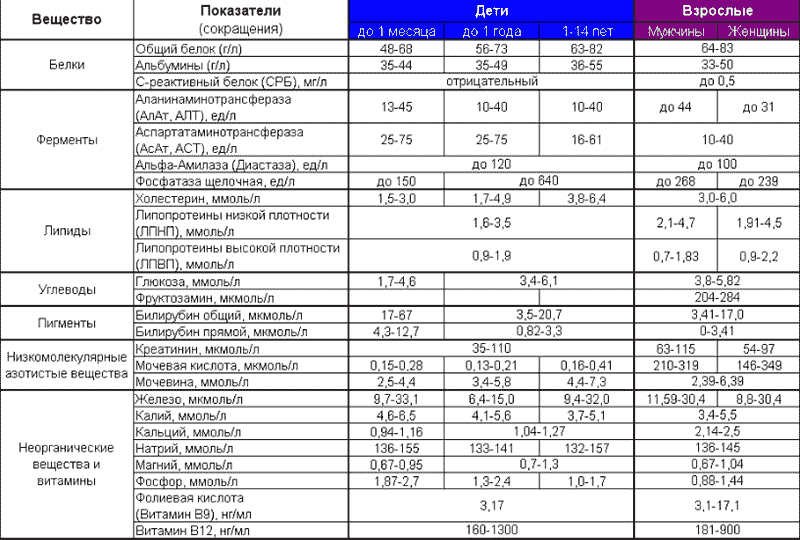
Заподозрить рак биохимический анализ крови возможно в том случае, когда следующие значения не соответствуют норме:
- Альбумин и общий белок. Они характеризуют общее количество протеинов в сыворотке крови и содержание основного из них. Развивающееся новообразование активно потребляет белок, поэтому данный показатель существенно снижается. Если поражена печень, то даже при полноценном питании наблюдается дефицит.
- Глюкоза. Рак репродуктивной (особенно женской) системы, печени, легких влияет на синтез инсулина, тормозя его. В результате появляются симптомы сахарного диабета, что и отражает биохимический анализ крови при раке (уровень сахара растет).
- Щелочная фосфатаза. Повышается, прежде всего, при опухолях костей или метастазах в них. Может также свидетельствовать об онкологии желчного пузыря, печени.
- Мочевина. Этот критерий позволяет оценить работу почек, и если он повышен – имеется патология органа либо идет интенсивный распад белка в организме. Последнее явление характерно для опухолевой интоксикации.
- Билирубин и аланинаминотрансфераза (АлАТ). Повышение количества этих соединений информирует о поражении печени, в том числе раковой опухолью.
Если есть подозрение на рак, биохимический анализ крови не может использоваться как подтверждение диагноза. Даже если наблюдаются совпадения по всем пунктам, потребуется сделать дополнительные лабораторные исследования. Что касается непосредственно сдачи крови, то берется она из вены с утра, а есть и пить (разрешено употреблять кипяченую воду) нельзя уже с предыдущего вечера.
Если биохимический и общий анализ крови при онкологии дают только общее представление о наличии патологического процесса, то исследование на онкомаркеры позволяет даже определить местоположение злокачественного новообразования. Именно так называется анализ крови на рак, при котором выявляются специфические соединения, вырабатываемые самой опухолью или организмом в ответ на ее присутствие.
Всего известно около 200 онкомаркеров, но для диагностики используется чуть больше двадцати. Некоторые из них являются специфичными, то есть свидетельствуют о поражении конкретного органа, а другие могут выявляться при разных видах рака. Например, альфа-фетопротеин – это общий онкомаркер на онкологию, он обнаруживается почти у 70% больных. То же относится и к РЭА (раково-эмбриональному антигену). Поэтому для определения разновидности опухоли кровь исследуется на комбинации общих и специфичных онкомаркеров:
- Белок S-100, НСЕ – мозг;
- СА-15-3, СА-72-4, РЭА – поражена молочная железа;
- SCC, альфа-фетопротеин – шейка матки;
- АФП, СА-125, ХГЧ – яичники;
- CYFRA 21–1, РЭА, НСЕ, SCC – легкие;
- АФП, СА 19-9, СА-125 – печень;
- СА 19-9, РЭА, СА 242 – желудок и поджелудочная;
- СА-72-4, РЭА – кишечник;
- PSA – предстательная железа;
- ХГЧ, АФП – яички;
- Белок S-100 – кожа.
Но при всей точности и информативности, диагностика онкологии по анализу крови на онкомаркеры носит предварительный характер. Наличие антигенов может быть признаком воспалительных процессов и других заболеваний, а РЭА всегда повышен у курильщиков. Поэтому без подтверждения инструментальными исследованиями диагноз не ставится.
Этот вопрос закономерен. Если плохие результаты не являются подтверждением онкологии, то может ли быть наоборот? Да, это возможно. На результат анализа может повлиять малый размер опухоли или прием лекарственных средств (учитывая, что для каждого онкомаркера существует специфический перечень препаратов, прием которых может привести к получению ложноположительных или ложноотрицательных результатов, лечащий врач и сотрудники лаборатории должны быть уведомлены о препаратах, принимаемых пациентом).
Даже если анализы крови хорошие и инструментальная диагностика результата не дала, но есть субъективные жалобы на боли, речь может идти о внеорганной опухоли. Например, ее забрюшинная разновидность выявляется уже на 4 стадии, до этого практически никак не давая знать о себе. Возрастной фактор тоже имеет значение, поскольку метаболизм с годами замедляется, и в кровь антигены поступают тоже медленно.
Опасность заболеть раком приблизительно одинакова у обоих полов, но у прекрасной половины человечества есть дополнительное уязвимое место. Женская репродуктивная система подвергается высокому риску онкозаболеваний, особенно молочные железы, что выводит рак груди на 2 место по частоте встречаемости, среди всех злокачественных новообразований. Эпителий шейки матки тоже склонен к злокачественному перерождению, поэтому женщины должны ответственно относиться к обследованиям и обращать внимание на следующие результаты анализов:
- ОАК при онкологии показывает снижение уровня эритроцитов и гемоглобина, а также повышении СОЭ.
- Биохимический анализ – здесь поводом для беспокойства является увеличение количества глюкозы. Такие симптомы сахарного диабета особенно опасны для женщин, поскольку нередко становятся предвестниками рака молочных желез и матки.
- При исследовании на онкомаркеры одновременное присутствие антигенов SCC и альфа-фетопротеина свидетельствует о риске поражения шейки матки. Гликопротеин СА 125 – угроза рака эндометрия, АФП, СА-125, ХГЧ – яичников, а комбинация СА-15-3, СА-72-4, РЭА говорит о том, что опухоль может быть локализована в молочных железах.
Если что-то настораживает в анализах и имеются характерные признаки онкологии в начальной стадии, визит к врачу откладывать нельзя. Кроме того, гинеколога посещать надо не реже раза в год, а грудь регулярно обследовать самостоятельно. Эти простые меры профилактики часто помогают выявить рак на ранних стадиях.
Когда необходим анализ на онкомаркеры?
Пройти обследование следует при продолжительном ухудшении самочувствия в виде слабости, постоянной невысокой температуры, утомляемости, потере веса, анемии неясного генеза, увеличении лимфатических узлов, появлении уплотнений в молочных железах, изменении цвета и размера родинок , нарушениях работы ЖКТ, сопровождающихся отхождением крови после дефекации, навязчивом кашле без признаков инфекции и т.д.
Дополнительным причинами являются:
- возраст за 40;
- онкология в семейном анамнезе;
- выход за пределы нормы показателей биохимического анализа и ОАК;
- боли или продолжительное нарушение функций каких-либо органов или систем даже в незначительной степени.
Анализ не занимает много времени, помогая при этом вовремя выявить угрожающее жизни заболевание и вылечить его наименее травматичными способами. Кроме того, такие обследования должны стать регулярными (не реже раза в год) для тех, кто имеет родственников с онкологией или перешагнул сорокалетний возрастной рубеж.
Как подготовиться к сдаче анализа на онкомаркеры
Кровь для исследований на антигены сдается из вены, утром. Результаты выдаются в течение 1-3 дней, а чтобы они получились достоверными, необходимо выполнить определенные рекомендации:
- не завтракать;
- не принимать накануне какие-либо медикаменты и витамины;
- за трое суток до того, как делать диагностику рака по анализу крови, исключить алкоголь;
- не принимать накануне жирную и жареную пищу;
- за сутки до исследования исключить тяжелые физические нагрузки;
- в день сдачи не курить с утра (курение повышает РЭА);
- чтобы сторонние факторы не исказили показатели, сначала вылечить все инфекции.
После получения результатов на руки не следует делать какие-либо самостоятельные выводы и ставить диагнозы. Стопроцентной достоверностью этот анализ крови при раке не обладает и требует инструментального подтверждения.
Распад опухоли — это закономерное следствие слишком активного роста ракового узла по периферии или осложнение избыточно высокой реакции распространённого злокачественного процесса на химиотерапию.
Не каждому пациенту доводится столкнуться с тяжелой проблемой распада ракового процесса, но при любой интенсивности клинических проявлений инициируемое распадом злокачественной опухоли состояние непосредственно угрожает жизни и радикально меняет терапевтическую стратегию.

Распад опухоли: что это такое?
Распад — это разрушение злокачественного новообразования, казалось бы, что именно к распаду необходимо стремиться в процессе противоопухолевой терапии. В действительности при химиотерапии происходит уничтожение раковых клеток, только убийство органичное и не массовое, а единичных клеток и небольших клеточных колоний — без гибели большого массива ткани с выбросами в кровь из распадающихся клеток токсичного содержимого.
Под действием химиотерапии клетки рака приходят не к распаду, а к процессу апоптоза — программной смерти. Останки раковых клеток активно утилизируются фагоцитами и уносятся прочь от материнского образования, а на месте погибших возникает нормальная рубцовая ткань, очень часто визуально не определяющаяся.
Регрессия злокачественного новообразования в форме апоптоза происходит медленно, если наблюдать за новообразованием с перерывами в несколько дней, то заметно, как по периферии раковый узел замещается совершенно нормальной тканью и сжимается в размере.
При распаде раковый конгломерат не замещается здоровыми клетками соединительной ткани, мертвые клеточные пласты формируются в очаг некроза, отграничивающийся от остальной раковой опухоли мощным воспалительным валом. Внутри злокачественного новообразования некроз не способен организоваться и заместиться рубцом, он только увеличивается, захватывая новые участки ракового узла, походя разрушая опухолевую сосудистую сеть. Из мертвого очага в кровь поступают продукты клеточного гниения, вызывая интоксикацию.
Массированный выброс клеточного субстрата становится причиной тяжелейшей интоксикации, способной привести к смерти.
Причины распада злокачественной опухоли
Инициируют распад ракового образования всего только две причины: сама жизнедеятельность клеток злокачественной опухоли и химиотерапия.
Первая причина спонтанного — самопроизвольного распада характерна для солидных новообразований, то есть рака, сарком, злокачественных опухолей головного мозга и меланомы. Вторая причина распада типична для онкогематологических заболеваний — лейкозов и лимфом, при онкологических процессах встречается чрезвычайно редко.

Второй вариант распада, типичный для онкогематологических заболеваний, можно констатировать по клиническим симптомам тяжелейшей интоксикации с осложнениями — тумор-лизис-синдрому (СОЛ) и биохимическим анализам крови, где резко повышена концентрация мочевой кислоты, калия и фосфора, но существенно снижен кальций. Конкретная побудительная причина для развития СОЛ — обширное злокачественное поражение с очень высокой чувствительностью к химиотерапии.
При онкологических процессах — раках, саркомах, меланоме реакция на цитостатики преимущественно умеренная и не столь стремительная, поэтому СОЛ принципиально возможен только в исключительных случаях мелкоклеточного, недифференцированного или анаплазированного злокачественного процесса.
Симптомы распада злокачественной опухоли
Клиническим итогом спонтанного распада раковой опухоли становится хроническая интоксикация, нередко сочетающаяся с симптомами генерализованного воспаления вследствие образования гнойного очага. Симптомы разнообразны, но у большинства отмечается прогрессивно нарастающая слабость, повышение температуры от субфебрильной до лихорадки, сердцебиение и даже аритмии, изменение сознания — оглушенность, нарушение аппетита и быстрая потеря веса.
Локальные проявления спонтанного разрушения раковой опухоли определяются её локализацией:
- рак молочной железы, меланома и карцинома кожи, опухоли ротовой полости — гнойная, обильно секретирующая открытая язва с грубыми подрытыми краями, часто источающая гнилостный запах;
- распадающаяся карцинома легкого — при прободении некротической полости в крупный бронх возникает приступообразный кашель с гнойной мокротой, нередко с прожилками крови, иногда случается обильное легочное кровотечение;
- разрушение новообразования органов желудочно-кишечного тракта — развитие локального перитонита при прободении ракового конгломерата в брюшную полость, кровотечение с чёрным стулом и рвотой кофейной гущей;
- распадающаяся карцинома матки — интенсивные боли внизу живота, нарушение мочеиспускания и дефекации при образование гнойных свищей.
Синдром опухолевого лизиса при лейкозах и лимфомах потенциально смертельное состояние, приводящее:
- в первую, очередь к осаждению кристаллов мочевой кислоты в почечных канальцах с выключением функции и острой почечной недостаточностью;
- дополнительно повреждает почки быстрое закисление крови — лактатацидоз;
- снижение уровня кальция и повышение фосфатов инициирует судорожный синдром, дополняемый неврологическими проявлениями вследствие выброса цитокинов;
- повышения калия негативно отражается на сердечной деятельности;
- выброс биологически-активных веществ из клеток приводит к повышению проницаемости мелких кровеносных сосудов, что снижает уровень белков и натрия крови, уменьшает объем циркулирующей плазмы, клинические проявляется падением давления и усугублением поражения почек;
- обширные и глубокие нарушения метаболизма во всех системах органов с исходом в полиорганную недостаточность.
Лечение распада опухоли
Формально при распадающейся опухоли невозможна радикальная операция, зачастую заболевание считается неоперабельным, но химиотерапия и облучение исключаются из программы, потому что способны усугубить некроз. Отчаянное положение пациента и вероятность массированного кровотечения из изъеденного раком крупного сосуда оправдывает выполнение паллиативной операции, основная цель которой — удаление очага хронического воспаления и интоксикации.
Синдром лизиса опухоли лечится многочасовыми капельными вливаниями при усиленном диурезе — выведении мочи, связыванием мочевой кислоты специальными лекарствами. Одновременно поддерживается работа сердечно-сосудистой системы, купируется интоксикация и воспаление. При развитии острой почечной недостаточности проводится гемодиализ.
Синдром лизиса опухоли сложно лечить, но можно предотвратить или хотя бы уменьшить его проявления. Профилактика начинается за несколько дней до курса химиотерапии и продолжается не менее трёх суток после завершения цикла. Кроме специальных препаратов, выводящих мочевую кислоту, назначаются продолжительные капельницы, вводятся недостающие микроэлементы, а избыточные выводятся или связываются другими лекарствами.
Профилактика лизиса опухоли стала стандартом лечения онкогематологических больных, чего нельзя сказать об онкологических пациентах с распадающимися злокачественными процессами, которым очень сложно найти хирурга, готового выполнить паллиативную операцию. Во вмешательстве по санитарным показаниям отказывают из-за сложности выхаживания тяжелого больного после обширного хирургического вмешательства. В нашей клинике никому не отказывают в помощи.
Все из вышеперечисленных кровотечений , возникающих при онкологии , в зависимости от локализации опухоли и распространения раковых тканей , несут собой непосредственную угрозу жизни онкобольного , так как могут возникнуть в любой момент и даже привести к летальному исходу .
Исходя из этого , каждый человек , как здоровый , так и больные раком , обязаны знать и понимать как проявляется кровотечение при раке ( в зависимости от вида онкологии ), чтобы суметь вовремя распознать угрозу , обратиться за медицинской помощью и предотвратить возможные последствия.
Кровотечение при раке матки
Кровотечение при раке тела / шейки матки может стать причиной серьезной кровопотери и необратимых последствий для жизни женщины , так как может возникать спонтанно . Такая патология чаще всего наблюдается у представительниц старшей возрастной категории ( за 40 лет ), хотя рак матки может поражать и молодых женщин . К тому же , в последнее время значительно увеличилась тенденция диагностирования злокачественных новообразований и поражений тканей матки среди девочек подросткового возраста .
При прогрессировании разрастания раковых тканей и увеличении в размерах злокачественного новообразования , кровотечение при раке матки приобретает постоянную тенденцию , так как в процессе злокачественного деления раковых клеток и роста опухоли происходит разрушение стенок кровеносных сосудов , что вскоре может приводить к обильным , спонтанным внутриматочным кровоизлияниям.
Симптомы приближающегося кровотечения при раке матки :
- тянущие боли внизу живота на протяжении длительного периода времени;
- появление внезапной режущей боли внизу живота;
- бледность;
- диарея;
- тошнота;
- головокружение;
- наблюдение кровянистых выделений на протяжении длительного периода;
- увеличение температуры тела;
- лихорадка;
- предварительное наличие обильных выделений гнойной консистенции с характерным специфическим неприятным запахом.
Что нужно делать :
Женщинам , страдающим онкологией тела или шейки матки , при выявлении у себя хотя – бы одного из вышеуказанных симптомов , рекомендуется немедленно сообщить об этом своему лечащему онкологу и пройти соответствующие , назначенные врачом , обследования и лечение .
Кровотечение при раке желудка
Кровотечение при раке желудка может быть спровоцировано раздражающим действием сока желудка на опухолевые ткани . Вдобавок , кровотечения при раке желудка не редко наблюдаются при распаде раковой опухоли ( данный процесс распада чаще всего активируется при значительных площадях раковых поражений тканей желудка ).
Симптомы и признаки приближающегося кровотечения при раке желудка :
Что нужно делать :
При появлении вышеуказанных симптомов необходимо срочно вызвать скорую помощь . До прибытия врачей больному лучше лечь , также на живот можно приложить холодную грелку ( к подложечной области ). Если кровотечение при раке желудка подтвердилось , онкобольного госпитализируют в хирургическое отделение для немедленного проведения хирургического лечения .
Кровотечение при раке прямой кишки
Кровотечение является одним их наиболее распространенных признаков наличия у человека рака прямой кишки . Так , кровотечение при раке прямой кишки встречается практически у 90 % больных данным видом онкологии . В большинстве случаев кровотечение возникает после акта дефекации .
Причины кровотечения при раке прямой кишки :
- Увеличение размеров опухоли и раздражение ее тканей каловыми массами .
- Изъязвление опухоли , вследствие разрушения стенок новообразования и стенок входящих в него сосудов .
Признаки кровотечения при раке прямой кишки :
- к ровь в каловых массах;
- г оловокружение;
- с лабость;
- т ошнота;
- р вота.
Что нужно делать :
При подозрении на кровотечение при онкологии прямой кишки , необходимо немедленно обратиться в клинику ! Если у онкобольного возникло обильное кровотечение из прямой кишки , первоначально следует вызвать скорую помощь ! Лечение кровотечений при онкологии прямой кишки проводится хирургическим путем , устраняя главную причину появления кровотечения – опухоль .
- Лечь на кровать и успокоиться .
- Ни в коем случае не принимать пищу .
- К области промежности или малого таза приложить компресс со льдом или грелку с холодной водой . Это поможет частично уменьшить интенсивность кровопотери .
Кровотечение при раке легких
Рак легкого считается одним из наиболее распространенных видов среди раковых заболеваний . Кровотечение при раке легких – это кровоизлияние в просвет легкого вследствие повреждения стенок сосудов , питающих раковую опухоль . Кроме этого , кровотечение при раке легких может возникать в результате распада клеток опухоли .
- с ильный приступ кашля;
- к ашель с кровью;
- кровохарканье;
- о дышка;
- с лабость;
- п овышение температуры тела;
- р вота.
Что нужно делать :
При возникновении одного или нескольких из вышеперечисленных симптомов , больному на рак легких нужно немедленно вызвать бригаду скорой помощи . До приезда врачей на грудную область рекомендуется приложить холодную грелку и находиться в состоянии покоя .
Опухоли желудка занимают третье место среди острых ЖКК, составляя 4,3% всех кровотечений. Из них доброкачественные опухоли отмечаются от 1,4 до 13,5 %, а злокачественные более 86,5 %. Кровоточащий рак желудка в 4,615,9 % является непосредственной причиной смерти [В.П. Петров с соавт., 1987; В.Д. Братусь с соавт., 2007; Y. Jawasa, 2004; V.P. Khatri, D.O. Harold, 2004]. Обычно кровотечение бывает незначительным хроническим, но по мере роста опухоли у части больных может стать и массивным профузным.
Если эта совокупность признаков имеет прогридиентное течение, т.е. тенденцию к постепенному нарастанию, несмотря на назначаемую терапию, которая дает только временное улучшение, врач просто обязан принять решение о необходимости обследования пациента с целью исключения у него онкологической патологии, используя все доступные ему методы исследования (анализ крови общий, анализ кала на скрытую кровь, эндоскопию, рентгеновское и другие исследования).
С ростом опухоли и соответствующего наростания раковой интоксикации клинические проявления становятся более выраженным:
1. Снижается масса тела до кахексии;
2. Кожа приобретает желтушно-землистый оттенок;
3. У значительной части больных появляется болевой синдром за счет поражения желудка;
4. Могут обнаруживаться периферические метастазы;
5. У части больных пальпируется опухолевидное образование;
6. Нарастает анемия.
Последовательность развития симптомов может быть у каждого больного различной. А такие провления как болевой синдром и пальпаторное определение опухоли у некоторых лиц могут отсутствовать даже в финальной стадии болезни.
Иногда признаки ЖКК являются первым симптомом, который побуждает больного обратиться к врачу. По данным клиники Мейо, из 11000 больных, госпитализированных по поводу рака желудка, у 52 % из них первыми жалобами были диспептические явления, у 27,8 % - признаки язвы, у 8 % -истощение, у 1,3 % - кровотечения и у 10,9 % больных прочие признаки [В.П. Петров с соавт., 1987].
В постановке диагноза опухоли желудка решающими методами исследования являются эндоскопия и рентгеноскопия желудка. Последняя позволяет обнаружить признаки опухоли (неровность контуров желудка, утолщение его стенки с отсутствием на этом участке перистальтических сокращений, дефект накопления и др.), ее размеры и локализацию.
Эндоскопическое исследование позволяет взять биоптат и установить характер опухоли увидеть кровоточащий сосуд, определить не только тяжесть кровотечения, но и установить прогноз возможности рецидива после его остановки. Обязательным является ультразвуковое исследование на предмет выявления метастазов в печени, поджелудочной железе, парааортальных лимфоузлах и др.
Кровотечение при раке желудка редко бывает профузным, и в большинстве случаев остановить его удается консервативным лечением, применяя гемостатики в комбинации с эндоскопическими методами. Временную остановку профузного кровотечения можно достичь эндоскопическим введением интратуморально 5-фторурацила, предварительно подогретого до 600, а паратуморально - лаферона. Эту методику можно применить больным в тяжелом состоянии, с сопутствующей патологией, в преклонном возрасте, которым выполнение радикальной операции противопоказано [А.Е. Мартынюк, 2001].
При невозможности остановки кровотечения терапевтическими и эндоскопическими методами выполняют срочное оперативное лапоротомное вмешательство. Однако, операции на высоте кровотечения у больных раком желудка выполняется редко, так как они сопровождаются высокой летальностью и высоким уровнем осложнений. Поэтому при опухолевых ЖКК максимально применяют консервативные методы остановки кровотечения, включая максимальное использование эндоскопических методов гемостаза, с целью выиграть время на подготовку больных в течении 3-6 дней к максимально радикальной операции.
В.Д. Братусь с соавт. (2007) считает, что 48% больным с остро возникшим профузным ЖКК целесообразно выполнить расширенные и комбинированные операции большого объема с лимфодисекцией. В последние годы внимание хирургов сосредоточено на радикальных операциях с использованием новых способов субтотальной резекции (субкардиальная), реконструктивных операциях, которые улучшают функциональные результаты вмешательств, включая операции, которые направлены на образование тонкокишечных резервуаров, которые восстанавливает функцию удаленного желудка [Б.О.Мясоедов с соавт., 2005; П.Д.Фомин с соавт., 2005; Е.Н.Шепетько с соавт., 2005; I. Iwasa, 2004; V.P.
Khatri, D.O. Harold, 2004].
Доброкачественные образования (лейомиомы, ангиономы, невриномы) в желудке встречаются крайне редко. Чаще (до 1,4% всех опухолевых образований желудка) находят полипы в разных участках желудка. Клинические проявления их очень скудные, не имеют специфических симптомов, иногда сопровождаются диспептическими расстройствами характерными для хронического гастрита с секреторной недостаточностью. Они редко (9 %) дают острые кровотечения.
Диагностика основана на использовании ФГДС, а рентгеновское исследование применяется как дополнительная методика. Поводом к исследованию чаще является обнаружение в кале крови.
Выявленные полипы на узкой ножке подлежат удалению при помощи малоинвазивной эндоскопической электрорезекции. Полипы размером более 5 мм в диаметре также подлежат эндоскопическому удалению. Если при гистологическом исследовании обнаруживаются элементы озлокачествления, проводится повторная эндоскопическая биопсия из культи удаленного полипа и при обнаружении раковых клеток пациенту предлагается радикальная операция.
При отсутствии таковых изменений - проводятся контрольные исследования через каждые 5 месяцев в течении двух лет. В случаях полипоза желудка, т.е. наличия множественных полипов радикальным решением считается только резекция желудка, выполненная как при раке желудка.
Степанов Ю.В., Залевский В.И., Косинский А.В.
Читайте также:

