Кровь из заднего прохода при раке шейки матки
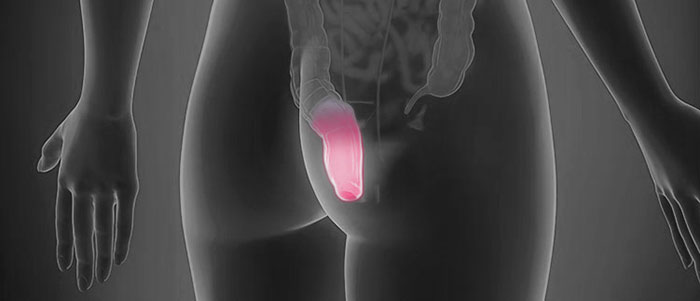
Анусом называется отверстие, через которое прямую кишку покидают каловые массы. В анусе выделяют устье (собственно отверстие) и анальный канал — небольшой участок, который находится ниже прямой кишки. Злокачественные опухоли в этой области встречаются редко.
- Причины и факторы риска рака ануса
- Классификация рака ануса
- Стадии рака ануса
- Симптомы
- Методы диагностики
- Лечение рака ануса
- Лучевая терапия при раке ануса
- Химиотерапия
- Прогноз выживаемости
Причины и факторы риска рака ануса
Есть некоторые факторы риска — они повышают вероятность развития рака ануса:
- Один из главных факторов риска — папилломавирусная инфекция. Вирус папилломы человека (ВПЧ) обнаруживается во многих злокачественных опухолях ануса.
- Возраст. Основной контингент больных — люди старше 50 лет.
- Анальный секс. Хроническое раздражение и воспаление может привести к изменениям в слизистой оболочке. Кроме того, при незащищенных анальных половых контактах есть риск передачи ВПЧ.
- Курение. Вредная привычка повышает риск многих типов рака, не только в легких.
- Отягощенный анамнез. Рак ануса с большей вероятностью развивается у женщин, которые проходили лечение по поводу рака шейки матки.
- Снижение иммунитета из-за приема иммунодепрессантов, ВИЧ-инфекции.
Основные меры профилактики рака ануса: безопасный секс, вакцинация против ВПЧ и отказ от курения.
Классификация рака ануса
В зависимости от строения опухолевой ткани под микроскопом, выделяют следующие разновидности рака ануса:
- Плоскоклеточные карциномы (плоскоклеточный рак) встречаются чаще всего — примерно в 9 из 10 случаев. Они могут развиваться из клеток слизистой оболочки устья, анального канала. Иногда плоскоклеточный рак возникает на коже в области ануса.
- Аденокарциномы происходят из железистых клеток в верхней части анального канала.
- Болезнь Педжета — разновидность аденокарциномы, развивается из клеток потовых желез кожи в области ануса.
- Базальноклеточная карцинома (базальноклеточный рак) — злокачественная опухоль кожи. Она может возникать в области ануса, но для нее это необычная локализация. Чаще всего такие опухоли находятся там, где кожа постоянно подвергается воздействию солнечных лучей.
- Меланома — не рак, эта злокачественная опухоль развивается из пигментных клеток, вырабатывающих меланин. Иногда ее обнаруживают в области ануса — на коже или слизистой оболочке.
В некоторых случаях плоскоклеточный рак ануса развивается на фоне предракового состояния — анальной интраэпителиальной неоплазии. Из-за папилломавирусной инфекции клетки утрачивают нормальные черты и начинают слишком быстро размножаться.
Стадии рака ануса
- I стадия. Новообразование менее 2 см в диаметре.
- II стадия. Диаметр опухоли составляет 2–5 (подстадия IIA) или более 5 см (подстадия IIB).
- III стадия. Раковые клетки распространились в лимфоузлы, которые находятся вблизи прямой кишки, либо опухоль проросла в соседние органы: влагалище, предстательную железу, мочеиспускательный канал, мочевой пузырь.
- IV стадия. Рак ануса с метастазами.
Симптомы
Методы диагностики
При подозрении на рак ануса врач проводит осмотр, пальцевое исследование, затем эндоскопическое исследование: аноскопию или ректороманоскопию. Если на слизистой оболочке обнаружено патологическое образование, доктор проведет биопсию: удалит фрагмент подозрительной ткани и отправит в лабораторию для гистологического, цитологического исследования.
Для оценки стадии рака прибегают к дополнительным методам диагностики: ультразвуковому исследованию, МРТ, КТ, ПЭТ-сканированию, рентгенографии грудной клетки (для поиска метастазов в легких).
Можно ли обнаружить рак ануса на ранней стадии? Есть скрининговые исследования, но они рекомендованы только для людей из группы повышенного риска:
- при предраковых изменениях в анусе;
- у гомосексуалистов;
- при анальных бородавках (ВПЧ);
- у женщин, которые перенесли рак вульвы, шейки матки;
- у ВИЧ-инфицированных и после трансплантации органов.
Обнаружить злокачественную опухоль на ранних стадиях помогает пальцевое исследование прямой кишки, цитологический анализ.
Иногда новообразование обнаруживают случайно, когда изначально пациента лечили от геморроя. Рак ануса редко метастазирует, чаще всего с ним можно успешно бороться.
Лечение рака ануса
Если возле края ануса находится небольшая опухоль, которая не прорастает в окружающие ткани, можно провести локальную резекцию. Удаляют только новообразование и небольшой участок здоровой ткани вокруг. При этом сохраняется целостность сфинктера (мышечного жома), способность к дефекации.
Раньше при раке ануса часто выполняли абдоминальную резекцию. Через два разреза — на животе и в области заднего прохода — полностью удаляли прямую кишку, иногда вместе с близлежащими лимфатическими узлами. Для отхождения стула накладывали колостому: из толстой кишки выводили отверстие на кожу.
В настоящее время при раке ануса, как правило, прибегают к химиотерапии и лучевой терапии. Доказано, что эти методы лечения работают так же хорошо, как хирургическое вмешательство.
Лучевая терапия при раке ануса
Обычно сеансы лучевой терапии проводят 5 дней в неделю, курс лечения продолжается около пяти недель. Важно правильно направить излучение на область опухоли, чтобы оно минимально затронуло здоровые ткани. Перед началом облучения проводят тщательное планирование, в этом помогает МРТ, ПЭТ/КТ. В настоящее время применяются такие современные методики, как 3D-конформная лучевая терапия и интенсивно-модулированная лучевая терапия.
Если опухоль слабо реагирует на лучевую терапию, лечение дополняют брахитерапией — миниатюрный источник излучения помещают внутрь опухоли или рядом с ней. Это помогает подвести большую дозу без риска повредить здоровые ткани.
Основные показания к лучевой терапии при раке ануса:
- В качестве основного лечения, в сочетании с химиотерапией.
- Рецидив опухоли в лимфатических узлах после перенесенного лечения.
- После операции, чтобы предотвратить риск рецидива.
- В рамках паллиативного лечения при раке с метастазами.
Химиотерапия
Показания к химиотерапии при раке ануса те же, что и для лучевой терапии: в качестве основного лечения, после операции, в паллиативных целях. Чаще всего пациент получает комбинацию из двух химиопрепаратов, как правило, 5-фторурацила и митомицина. Иногда вместо митомицина применяют цисплатин.
Прогноз выживаемости
Рак ануса характеризуется достаточно высокими показателями пятилетней выживаемости. Если лечение начато на первой стадии, в течение 5 лет остается в живых 71–77% пациентов, на второй стадии — 59–67%, на третьей — 35–58%. Метастазы обнаруживаются редко, но если они есть, прогноз резко ухудшается. Такой рак плохо поддается лечению. Пятилетняя выживаемость среди таких пациентов составляет 7–15%.
Анусом называется отверстие, через которое прямую кишку покидают каловые массы. В анусе выделяют устье (собственно отверстие) и анальный канал — небольшой участок, который находится ниже прямой кишки. Злокачественные опухоли в этой области встречаются редко.
Причины и факторы риска рака ануса
Есть некоторые факторы риска — они повышают вероятность развития рака ануса:
- Один из главных факторов риска — папилломавирусная инфекция. Вирус папилломы человека (ВПЧ) обнаруживается во многих злокачественных опухолях ануса.
- Возраст. Основной контингент больных — люди старше 50 лет.
- Анальный секс. Хроническое раздражение и воспаление может привести к изменениям в слизистой оболочке. Кроме того, при незащищенных анальных половых контактах есть риск передачи ВПЧ.
- Курение. Вредная привычка повышает риск многих типов рака, не только в легких.
- Отягощенный анамнез. Рак ануса с большей вероятностью развивается у женщин, которые проходили лечение по поводу рака шейки матки.
- Снижение иммунитета из-за приема иммунодепрессантов, ВИЧ-инфекции.
Основные меры профилактики рака ануса: безопасный секс, вакцинация против ВПЧ и отказ от курения.
Классификация рака ануса
В зависимости от строения опухолевой ткани под микроскопом, выделяют следующие разновидности рака ануса:
- Плоскоклеточные карциномы (плоскоклеточный рак) встречаются чаще всего — примерно в 9 из 10 случаев. Они могут развиваться из клеток слизистой оболочки устья, анального канала. Иногда плоскоклеточный рак возникает на коже в области ануса.
- Аденокарциномы происходят из железистых клеток в верхней части анального канала.
- Болезнь Педжета — разновидность аденокарциномы, развивается из клеток потовых желез кожи в области ануса.
- Базальноклеточная карцинома (базальноклеточный рак) — злокачественная опухоль кожи. Она может возникать в области ануса, но для нее это необычная локализация. Чаще всего такие опухоли находятся там, где кожа постоянно подвергается воздействию солнечных лучей.
- Меланома — не рак, эта злокачественная опухоль развивается из пигментных клеток, вырабатывающих меланин. Иногда ее обнаруживают в области ануса — на коже или слизистой оболочке.
В некоторых случаях плоскоклеточный рак ануса развивается на фоне предракового состояния — анальной интраэпителиальной неоплазии. Из-за папилломавирусной инфекции клетки утрачивают нормальные черты и начинают слишком быстро размножаться.
Стадии рака ануса
- I стадия. Новообразование менее 2 см в диаметре.
- II стадия. Диаметр опухоли составляет 2–5 (подстадия IIA) или более 5 см (подстадия IIB).
- III стадия. Раковые клетки распространились в лимфоузлы, которые находятся вблизи прямой кишки, либо опухоль проросла в соседние органы: влагалище, предстательную железу, мочеиспускательный канал, мочевой пузырь.
- IV стадия. Рак ануса с метастазами.
Симптомы
Методы диагностики
При подозрении на рак ануса врач проводит осмотр, пальцевое исследование, затем эндоскопическое исследование: аноскопию или ректороманоскопию. Если на слизистой оболочке обнаружено патологическое образование, доктор проведет биопсию: удалит фрагмент подозрительной ткани и отправит в лабораторию для гистологического, цитологического исследования.
Для оценки стадии рака прибегают к дополнительным методам диагностики: ультразвуковому исследованию, МРТ, КТ, ПЭТ-сканированию, рентгенографии грудной клетки (для поиска метастазов в легких).
Можно ли обнаружить рак ануса на ранней стадии? Есть скрининговые исследования, но они рекомендованы только для людей из группы повышенного риска:
- при предраковых изменениях в анусе;
- у гомосексуалистов;
- при анальных бородавках (ВПЧ);
- у женщин, которые перенесли рак вульвы, шейки матки;
- у ВИЧ-инфицированных и после трансплантации органов.
Обнаружить злокачественную опухоль на ранних стадиях помогает пальцевое исследование прямой кишки, цитологический анализ.
Иногда новообразование обнаруживают случайно, когда изначально пациента лечили от геморроя. Рак ануса редко метастазирует, чаще всего с ним можно успешно бороться.
Лечение рака ануса
Если возле края ануса находится небольшая опухоль, которая не прорастает в окружающие ткани, можно провести локальную резекцию. Удаляют только новообразование и небольшой участок здоровой ткани вокруг. При этом сохраняется целостность сфинктера (мышечного жома), способность к дефекации.
Раньше при раке ануса часто выполняли абдоминальную резекцию. Через два разреза — на животе и в области заднего прохода — полностью удаляли прямую кишку, иногда вместе с близлежащими лимфатическими узлами. Для отхождения стула накладывали колостому: из толстой кишки выводили отверстие на кожу.
В настоящее время при раке ануса, как правило, прибегают к химиотерапии и лучевой терапии. Доказано, что эти методы лечения работают так же хорошо, как хирургическое вмешательство.
Лучевая терапия при раке ануса
Обычно сеансы лучевой терапии проводят 5 дней в неделю, курс лечения продолжается около пяти недель. Важно правильно направить излучение на область опухоли, чтобы оно минимально затронуло здоровые ткани. Перед началом облучения проводят тщательное планирование, в этом помогает МРТ, ПЭТ/КТ. В настоящее время применяются такие современные методики, как 3D-конформная лучевая терапия и интенсивно-модулированная лучевая терапия.
Если опухоль слабо реагирует на лучевую терапию, лечение дополняют брахитерапией — миниатюрный источник излучения помещают внутрь опухоли или рядом с ней. Это помогает подвести большую дозу без риска повредить здоровые ткани.
Основные показания к лучевой терапии при раке ануса:
- В качестве основного лечения, в сочетании с химиотерапией.
- Рецидив опухоли в лимфатических узлах после перенесенного лечения.
- После операции, чтобы предотвратить риск рецидива.
- В рамках паллиативного лечения при раке с метастазами.
Химиотерапия
Показания к химиотерапии при раке ануса те же, что и для лучевой терапии: в качестве основного лечения, после операции, в паллиативных целях. Чаще всего пациент получает комбинацию из двух химиопрепаратов, как правило, 5-фторурацила и митомицина. Иногда вместо митомицина применяют цисплатин.
Прогноз выживаемости
Рак ануса характеризуется достаточно высокими показателями пятилетней выживаемости. Если лечение начато на первой стадии, в течение 5 лет остается в живых 71–77% пациентов, на второй стадии — 59–67%, на третьей — 35–58%. Метастазы обнаруживаются редко, но если они есть, прогноз резко ухудшается. Такой рак плохо поддается лечению. Пятилетняя выживаемость среди таких пациентов составляет 7–15%.
Рак ануса – это злокачественное новообразование заднепроходного канала. Симптомами патологии могут быть кровяные выделения из заднего прохода, боль при дефекации, нарушение стула, анальный зуд. Диагностика основана на результатах пальцевого исследования, ректороманоскопии, PAP–мазка, биопсии подозрительного образования. В большинстве случаев лечение анального рака на различных стадиях включает комбинированную химиолучевую терапию, радикальную операцию — экстирпацию прямой кишки с установкой постоянной колостомы.
МКБ-10
Общие сведения
Злокачественное поражение ануса составляет 1-2% от всех случаев рака толстой кишки, т. е. 1 случай на 100 000 населения. Чаще рак ануса наблюдается в возрастной группе старше 50 лет, преимущественно у мужчин. Гомосексуальные половые связи повышают распространенность рака ануса среди мужчин в 35 раз, ВИЧ-инфекция – в 2 раза.
Причины
Достоверные причины, приводящие к развитию рака ануса, неизвестны, однако можно выделить некоторые факторы риска, повышающие вероятность его возникновения. Инфицированность ВПЧ (особенно высокой степени онкогенности) приводит к появлению генитальных бородавок (кондилом) вокруг ануса и на шейке матки у женщин, что в дальнейшем может провоцировать развитие рака в этих зонах. Состояние иммунодефицита при ВИЧ-инфекции, после трансплантации органов, лечения иммуносупрессивными средствами создает условия для онкологического процесса в области ануса.
Частоту возникновения рака увеличивает постоянное раздражение и воспаление ануса при хронических заболеваниях (трещинах заднего прохода, аноректальных свищах, полипах, геморрое, проктите, лейкоплакии), анальных половых контактах. Вредные химические вещества, вдыхаемые при табакокурении, повышают риск развития рака ануса у курящего в 9 раз. Вызвать рак ануса и анального канала может проведение лучевой терапии при лечении рака шейки матки, предстательной железы, прямой кишки, мочевого пузыря. Возраст старше 50 лет является рискованным в отношении злокачественной трансформации клеток и тканей ануса.
Классификация
Рак ануса включает в себя широкий спектр гистологических форм, что обусловлено сложным строением анальной области и разнообразием типов эпителия, из которых она состоит (многослойный плоский, переходный, цилиндрический в прямой кишке и железистый в анальных железах).
Наиболее частой формой является эпидермоидный (плоскоклеточный) рак ануса (55% случаев), развивающийся дистальнее ректально-анальной линии из наружных тканей заднепроходного канала, склонный в дальнейшем к изъязвлению. Клоакогенный (базалоидный) рак ануса (25-30% случаев) возникает проксимальнее ректально-анальной линии, в зоне перехода цилиндрического эпителия в плоский. Аденогенный рак ануса (аденокарцинома) развивается из клеток железистого эпителия анальных желез. Возможно появление сочетанного железисто-плоскоклеточного рака ануса (например, мукоэпидермоидного). Меланома может возникать из клеток кожи и слизистой, что обусловливает темный цвет опухоли.
Симптомы рака ануса
На ранних стадиях патология сопровождается появлением неспецифических клинических симптомов. Наиболее частой жалобой при раке ануса является наличие примеси крови в кале или анального кровотечения. Также отмечаются боли в области заднего прохода, сначала незначительные при дефекации, затем более выраженные и постоянные, с иррадиацией в низ живота, половые органы, бедро. При инвазии рака ануса в задний свод влагалища возникает ректовагинальный свищ; при прорастании в предстательную железу и уретру у мужчин развиваются явления дизурии; при деструктивных процессах в анальном сфинктере отмечается недержание каловых масс.
Многих пациентов беспокоит давление и ощущение инородного тела в области заднего прохода, сопровождаемое постоянным или периодически появляющимся анальным зудом. Болевой синдром и зуд при раке ануса обусловлены богатой иннервацией анальной зоны, сильным спазмом мышц и раздражением слизистой оболочки заднего прохода слизистыми или гнойными выделениями из патологического очага.
Развитие рака ануса приводит к нарушению стула (чаще к запорам), необходимости натуживания при дефекации, увеличению перианальных и паховых лимфатических узлов. Могут появляться незаживающие язвочки в анальном канале и вокруг ануса. При запущенных формах рака ануса наблюдается слабость, снижение аппетита, потеря веса.
Диагностика
Правильная ранняя диагностика рака ануса затруднена в связи с отсутствием характерных признаков и широким спектром местных и общих симптомов. При подозрительных проявлениях показано комплексное обследование — общий физикальный осмотр больного, пальцевое, эндоскопическое, ультразвуковое, цитологическое и гистологическое исследования.
Обязательно выполнение ректороманоскопии (аноскопии, проктоскопии) с одновременным проведением прицельной биопсии подозрительных участков. Ректороманоскопия позволяет уточнить локализацию, размер и тип новообразования. Выполняют цитологическое исследование анального мазка – PAP-тест, при необходимости – пунктата паховых лимфоузлов, а также гистологическое исследование тканей, взятых при эндоскопической биопсии.
При подтверждении диагноза рака ануса для определения распространения (стадии) опухолевого процесса проводится дополнительное обследование, включающее колоноскопию и ирригоскопию, трансректальную ультрасонографию, УЗИ, МРТ или КТ органов брюшной полости, лимфатических узлов, рентгенографию грудной клетки. Рак ануса следует дифференцировать от других заболеваний кишечника, таких как геморрой, полипы, аноректальные трещины и др.
Лечение рака ануса
В лечении заболевания применяют различные методы: хирургические, лучевую (радиационную) терапию, химиотерапию, выбор которых зависит от локализации и размера опухоли, стадии заболевания, сопутствующей патологии, результатов первичного лечения (наличия рецидивов).
В настоящее время стандартом лечения анального рака является комбинированная химиолучевая терапия. Плоскоклеточный рак ануса имеет относительно высокую радиочувствительность, что позволяет с помощью ионизирующего излучения достичь устранения опухоли и при этом сохранить запирательную функцию анального сфинктера. Применяют дистанционную радиотерапию переднезадних и промежностного полей, а также внутриполостную и внутритканевую брахитерапия радиоиглами с 60Со. Облучению также подвергают паховые лимфоузлы. Для усиления радиационного воздействия на опухоль используют местную гипертермию (разогрев опухоли до 42–43°С с помощью внутриполостного облучения сверхвысокой частоты).
Химиотерапия оральными или внутривенными препаратами усиливает лечебный эффект радиотерапии, воздействуя одновременно на опухоль и метастазы в регионарных лимфоузлах, но имеет побочное действие. В комбинированном лечении рака ануса применяют сочетание низкодозированной дистанционной лучевой терапии и химиотерапии митомицином C и 5-фторурацилом, позволяющее при небольших размерах опухоли в большинстве случаев добиться полного излечения и провести эффективную предоперационную подготовку.
Эффективность консервативного комбинированного лечения рака ануса делает его альтернативой оперативного вмешательства — брюшно-промежностной экстирпации прямой кишки с формированием постоянной колостомы. При данной радикальной хирургической операции проводится широкое иссечение опухоли и прилегающих к ней тканей кишечника, анального сфинктера, иногда и перианальной области. При выявлении метастазов рака ануса в паховых лимфоузлах необходимо выполнение паховой лимфаденэктомии. Показанием для радикальной хирургической операции является появление рецидивов опухоли после проведенной химиолучевой терапии и развитии гнойно-некротических осложнений.
Прогноз и профилактика
В зависимости от стадии рака ануса хирургическое лечение может помочь достичь длительной ремиссии: 5-летняя выживаемость после операции при отсутствии регионарных метастазов составляет 55-70%, при их наличии – около 20%. Комбинированное химиолучевое лечение позволяет излечить рак ануса у 80% пациентов, с опухолью диаметром менее 3 см. Рецидивы при этом возникают менее чем в 10% случаев. Для оценки результатов проведенного лечения рака ануса и предупреждения рецидива заболевания необходимы регулярные осмотры проктолога.
Мерами профилактики рака ануса и снижения риска ВИЧ и ВПЧ-инфекции служит использование презервативов при случайных половых контактах, наличие постоянного полового партнера, отказ от курения, регулярные скрининговые обследования (PAP-тест и аноскопия).
Карцинома победила. Рак шейки матки 4 стадии относится к прогностически неблагоприятным видам злокачественных опухолей: еще не финиш, но шансы на выживание минимальны.
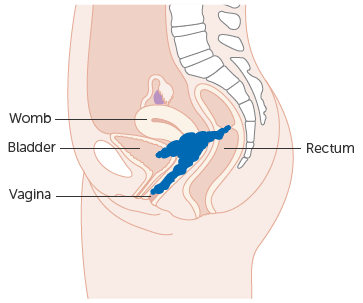
Прорастание в соседние органы
Рак шейки матки 4 стадии
Опухоль стремительно распространяется, поглощая близлежащие ткани и захватывая новые отдаленные территории. Рак шейки матки 4 стадии – это практически всегда наличие метастатического поражения. Карцинома последней степени развития разделяется на следующие варианты:
- Опухоль покидает границы костного таза, добираясь до слизистых оболочек соседних органов (мочевой пузырь, мочеточники, прямая кишка);
- Прорастание внутрь смежных органов;
- Наличие отдаленных метастазов.
Метастатический рак при исходной цервикальной опухоли формируется по 4-м направлениям:
- Вагинальное (своды и стенки влагалища);
- Маточное (мышечная стенка органа);
- Параметральное (клетчатка вокруг матки);
- Лимфатическое (подвздошные лимфоузлы).
Из отдаленных органов чаще всего метастазы обнаруживаются в следующих структурах:
- Печень;
- Почки;
- Кости;
- Легкие.
Обнаружение метастатических очагов – это всегда цервикальная карцинома 4 стадии, даже если размер первичного очага соответствует опухолевому очагу на 1 стадии (до 2 см).
Как проявляется последняя стадия
- Кровь в моче;
- Нарушение мочевыделения разной степени выраженности;
- Кровь в стуле;
- Запоры или поносы;
- Боли в пояснице или в животе.
Кроме этого, обязательно будут симптомы общей интоксикации, характерные для активно растущей злокачественной опухоли любой локализации.
Лечение и прогноз
К сожалению, хирургическая операция бессмысленна – можно удалить первичный очаг, но это ничего не изменит (карцинома распространилась по организму). Основными задачами лечения являются:
- Устранение опасных и дискомфортных симптомов;
- Максимально возможное продление жизни.
Гарантированно вылечить цервикальный рак последней стадии невозможно. Из основных методик применяются:
- Наружная лучевая терапия;
- Симптоматические средства.
Необходимо устранить кровотечение из влагалища, убрать болевой синдром и улучшить качество жизни пациентки. По сути, все это паллиативное лечение рака. Печально, но пока у официальной медицины нет никаких других вариантов. Альтернативные методы лечения онкологии предлагают терапию при любых стадиях, но следует понимать – там тоже нет никаких гарантий выздоровления.
Прогноз для жизни неблагоприятен. Рак шейки матки 4 стадии – это обратный отсчет, величиной от нескольких месяцев до нескольких лет. По статистике до 1 года с момента выявления запущенной формы карциномы доживают 40% пациенток, 5-летний рубеж преодолеют только 11%.
Все из вышеперечисленных кровотечений , возникающих при онкологии , в зависимости от локализации опухоли и распространения раковых тканей , несут собой непосредственную угрозу жизни онкобольного , так как могут возникнуть в любой момент и даже привести к летальному исходу .
Исходя из этого , каждый человек , как здоровый , так и больные раком , обязаны знать и понимать как проявляется кровотечение при раке ( в зависимости от вида онкологии ), чтобы суметь вовремя распознать угрозу , обратиться за медицинской помощью и предотвратить возможные последствия.
Кровотечение при раке матки
Кровотечение при раке тела / шейки матки может стать причиной серьезной кровопотери и необратимых последствий для жизни женщины , так как может возникать спонтанно . Такая патология чаще всего наблюдается у представительниц старшей возрастной категории ( за 40 лет ), хотя рак матки может поражать и молодых женщин . К тому же , в последнее время значительно увеличилась тенденция диагностирования злокачественных новообразований и поражений тканей матки среди девочек подросткового возраста .
При прогрессировании разрастания раковых тканей и увеличении в размерах злокачественного новообразования , кровотечение при раке матки приобретает постоянную тенденцию , так как в процессе злокачественного деления раковых клеток и роста опухоли происходит разрушение стенок кровеносных сосудов , что вскоре может приводить к обильным , спонтанным внутриматочным кровоизлияниям.
Симптомы приближающегося кровотечения при раке матки :
- тянущие боли внизу живота на протяжении длительного периода времени;
- появление внезапной режущей боли внизу живота;
- бледность;
- диарея;
- тошнота;
- головокружение;
- наблюдение кровянистых выделений на протяжении длительного периода;
- увеличение температуры тела;
- лихорадка;
- предварительное наличие обильных выделений гнойной консистенции с характерным специфическим неприятным запахом.
Что нужно делать :
Женщинам , страдающим онкологией тела или шейки матки , при выявлении у себя хотя – бы одного из вышеуказанных симптомов , рекомендуется немедленно сообщить об этом своему лечащему онкологу и пройти соответствующие , назначенные врачом , обследования и лечение .
Кровотечение при раке желудка
Кровотечение при раке желудка может быть спровоцировано раздражающим действием сока желудка на опухолевые ткани . Вдобавок , кровотечения при раке желудка не редко наблюдаются при распаде раковой опухоли ( данный процесс распада чаще всего активируется при значительных площадях раковых поражений тканей желудка ).
Симптомы и признаки приближающегося кровотечения при раке желудка :
Что нужно делать :
При появлении вышеуказанных симптомов необходимо срочно вызвать скорую помощь . До прибытия врачей больному лучше лечь , также на живот можно приложить холодную грелку ( к подложечной области ). Если кровотечение при раке желудка подтвердилось , онкобольного госпитализируют в хирургическое отделение для немедленного проведения хирургического лечения .
Кровотечение при раке прямой кишки
Кровотечение является одним их наиболее распространенных признаков наличия у человека рака прямой кишки . Так , кровотечение при раке прямой кишки встречается практически у 90 % больных данным видом онкологии . В большинстве случаев кровотечение возникает после акта дефекации .
Причины кровотечения при раке прямой кишки :
- Увеличение размеров опухоли и раздражение ее тканей каловыми массами .
- Изъязвление опухоли , вследствие разрушения стенок новообразования и стенок входящих в него сосудов .
Признаки кровотечения при раке прямой кишки :
- к ровь в каловых массах;
- г оловокружение;
- с лабость;
- т ошнота;
- р вота.
Что нужно делать :
При подозрении на кровотечение при онкологии прямой кишки , необходимо немедленно обратиться в клинику ! Если у онкобольного возникло обильное кровотечение из прямой кишки , первоначально следует вызвать скорую помощь ! Лечение кровотечений при онкологии прямой кишки проводится хирургическим путем , устраняя главную причину появления кровотечения – опухоль .
- Лечь на кровать и успокоиться .
- Ни в коем случае не принимать пищу .
- К области промежности или малого таза приложить компресс со льдом или грелку с холодной водой . Это поможет частично уменьшить интенсивность кровопотери .
Кровотечение при раке легких
Рак легкого считается одним из наиболее распространенных видов среди раковых заболеваний . Кровотечение при раке легких – это кровоизлияние в просвет легкого вследствие повреждения стенок сосудов , питающих раковую опухоль . Кроме этого , кровотечение при раке легких может возникать в результате распада клеток опухоли .
- с ильный приступ кашля;
- к ашель с кровью;
- кровохарканье;
- о дышка;
- с лабость;
- п овышение температуры тела;
- р вота.
Что нужно делать :
При возникновении одного или нескольких из вышеперечисленных симптомов , больному на рак легких нужно немедленно вызвать бригаду скорой помощи . До приезда врачей на грудную область рекомендуется приложить холодную грелку и находиться в состоянии покоя .
Читайте также:

