Красное пятно на коже саркома
Саркома кожи – это злокачественное образование, образующееся вследствие аномального деления клеток в соединительной ткани, располагается на поверхности эпителия. Она опасна, поскольку развивается очень стремительно. Как следствие, при ускоренном росте новообразования метастазы появляются довольно быстро. Внешне выглядит непривлекательно, напоминая в разрезе мясо рыбы. Это редкий вид опухоли, по статистике составляет 1% от раковых кожных образований.
Локализуется на разных участках тела, появляется на ноге или руке человека, в области груди и живота. Внешний вид и симптомы позволяют определить раковую болезнь кожи.
Соединительный слой ткани играет важную роль в организме человека – защищает от механических повреждений и опасных веществ. Патология в соединительной ткани приводит к развитию болезней.
Разновидности
Саркома – злокачественный процесс соединительной ткани с разными проявлениями и симптомами. Поражает кожу и кости. Но затрагивает и лёгкие, и желудок, и сосуды, и лимфоузлы. Часто страдают дети. Необходимо знать о проявлениях болезни и о причинах, которые могут спровоцировать её. Выявлены следующие разновидности болезни кожи:
Развивается в глубоких слоях кожи медленно и чаще проявляется в области живота. Внешних изъявлений нет. Метастазы проникают и поражают дыхательные пути. По лимфе не происходит метастазирования. Относится к распространённым видам опухоли.
При липосаркоме болезнь развивается в мезенхимальных тканях кожи – в эмбриональном зачатке соединительной ткани. Чаще страдают мужчины в зрелом возрасте. Опухоль напоминает скопление элементов клеток, крови и лимфы в форме узлов.
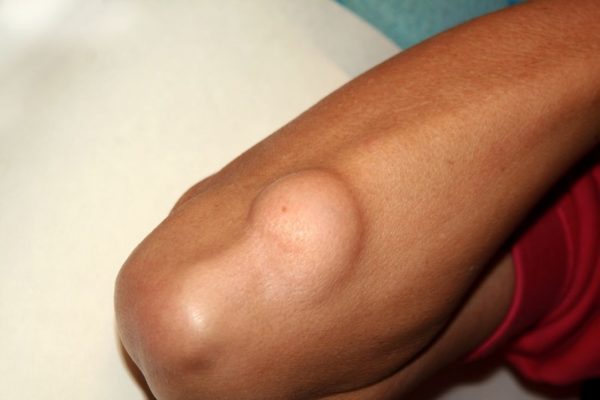
Опухоль образуется из клеток сосудов крови и лимфы. Внешне напоминает гематому, которая часто кровоточит. Появляется на лице человека, на коже головы в единственном числе.
Это образование развивается из клеток мышц, носит единичный характер и развивается у пожилых людей. Злокачественная. Несмотря на лечение, чаще больных спасти не удаётся.
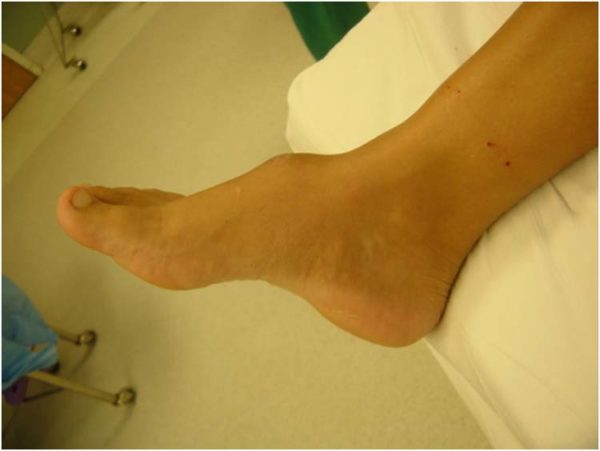
Опухолевый процесс поражает и кожные покровы, и органы, и ткани. Формируется единично, по организму не разносится. Болезнь иногда провоцирует острый лейкоз. Первые симптомы саркомы проявляются в виде отёка и припухлости на кожном покрове.
В этом случае поражение кожи выглядит в виде множества злокачественных образований. Мужчины подвержены болезни чаще в 8 раз, чем женщины. Подвержены ВИЧ-инфицированные, люди преклонного возраста и аборигены-африканцы, генетически расположенные к болезни. Саркома Капоши метастазирует чаще. Причиной развития считается инфекция – герпесный вирус. Вирус попадает в организм половым путём, через кровь и слюну.
Выбухающая дерматофибросаркома встречается редко, поражает поверхность кожи. Не болезненна. Метастазы появляются в 1-4% случаев. Растёт медленно, но проникает вглубь кожи агрессивно. Часто случаются рецидивы, после которых появляются метастазы в мышцах, костях, хрящах и костном мозге.
Злокачественное новообразование кожи составляет 0,1% от раковых болезней человека. Поражает как мужчин, так и женщин 20-50 лет. У детей и пожилых встречается реже. Чаще подвержены люди с тёмной кожей.
Этот рак образуется из пигментных клеток. Вид агрессивный. Развивается как самостоятельно, так и маскируясь на фоне родинок. Раковая родинка провоцирует развитие болезни. Меланома развивается стремительно, метастазы быстро проникают в лимфоузлы, а затем и во все органы. Часто поражает молодых людей.
Причины
Спровоцировать развитие кожной саркомы могут следующие факторы:
- незаживающие хронические заболевания кожи, подвергающиеся частым микротравмам;
- шрамы, раны;
- инфекционные воспаления поверхности кожи;
- доброкачественные опухоли, к примеру, фибромы;
- наследственность, предрасположенная к онкологии;
- заболевания генетического характера;
- раны и ожоги при травмировании;
- частый контакт с химикатами и радиоактивными веществами;
- волчанка;
- хроническая интоксикация организма на фоне вредных привычек человека;
- вирусы папилломы и герпеса;
- гормональное расстройство организма;
- слабый иммунитет;
- травмы с повреждением кожи инородными телами.
Симптомы
Заболевание начинается с плотного узелка, похожего внешне поначалу на синяк. Это первый симптом. Далее узелок увеличивается в размерах, темнеет по цвету и приобретает размытый вид. В дальнейшем опухоль проникает в слои кожи и внешне напоминает гриб, поверхность которого сплошь покрыта язвами.
Симптомы болезни зависят от типа саркомы. Она растёт по-разному – как медленно, так и быстро, с ранним метастазированием.
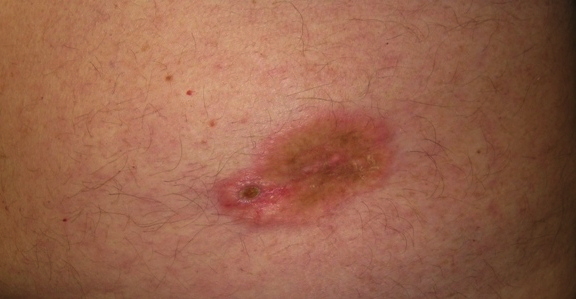
По мере роста опухоли проявляются симптомы болезни следующим образом:
- Появляется язвочка, которая кровоточит. Разрастаясь, превращается в кровоточащую язву, появляется боль.
- Инфицирование язвы вызывает воспаление близлежащих участков кожи.
- Цвет опухоли алый либо синюшный, увеличивается в размерах.
- Поражаются лимфатические узлы.
- Со временем процесс проникает глубже и затрагивает нервные ткани, мышцы, кости, проникает в сосуды. Боль усиливается.
При появлении метастазов в других органах, как правило, в лёгких и в лимфатических узлах появляются специфические симптомы.
Заниматься постановкой диагноза самим не надо, самолечение также не допускается.
Диагностика
С увеличением симптомов человек обращается к специалисту. Признаки в виде боли, кровоточивости, тёмного цвета образования, метастазов подтверждают наличие опухолевого процесса. В первую очередь после осмотра больного врачом назначается диагностика для определения вида, характера опухоли.
Диагностика заключается в следующих процедурах:
- Биопсия;
- Гистология;
- Иммунологическое исследование;
- Анализы крови.
Обязательное исследование – биопсия. Назначается для взятия биоматериала из очага образования с целью гистологического исследования.
Гистология позволит определить тип саркомы и степень злокачественности.
Иммунологическое исследование выявляет сбои иммунной системы. По полученным результатам выясняется, есть ли необходимость в восстановлении иммунитета и назначении терапии.

Анализ крови помогает узнать о наличии анемии, о количестве лейкоцитов. Проводят обследование крови на ВИЧ, поскольку эта инфекция является частой причиной опухолевого процесса.
Назначают дополнительно при необходимости КТ, МРТ и тесты на онкомаркеры. Компьютерная и магниторезонансная томографии помогут определить, насколько поражены кожные покровы, присутствуют ли метастазы.
Стадии
Различают 4 стадии заболевания:
- На I стадии появляется небольшое по размерам уплотнение, выглядит как плотный узелок. Возвышается над кожей. Симптомы отсутствуют, нет никакого дискомфорта. Метастазов нет. Это начальная стадия болезни и предполагает хороший прогноз.
- На II стадии заболевания опухоль продолжает расти на коже. Не затрагивает ни мышечные ткани, ни кости больного. Растёт по-разному. Иногда поражаются лимфоузлы. Это встречается редко, возможны единичные случаи.
- На III стадии болезни в опухолевый процесс вовлечены наиболее глубокие кожные слои, происходит метастазирование лимфоузлов и соседних структур кожи. Состояние больного ухудшается. Прогноз неутешительный.
- IV стадия характерна тем, что опухоль, разрастаясь, проникает вглубь. Поражаются уже и мышцы, и сосуды, и костные ткани. Обнаруживаются метастазы в отдалённых органах. Прогноз плохой. Вероятность смерти высока.
Лечение и прогнозы
После постановки диагноза врачом-онкологом и с учётом вида саркомы, стадии развития процесса выбирается способ лечения онкобольного. Лечение заболевания проводится традиционными способами:
- хирургическим путём;
- с помощью химиотерапии;
- с помощью лучевой терапии.
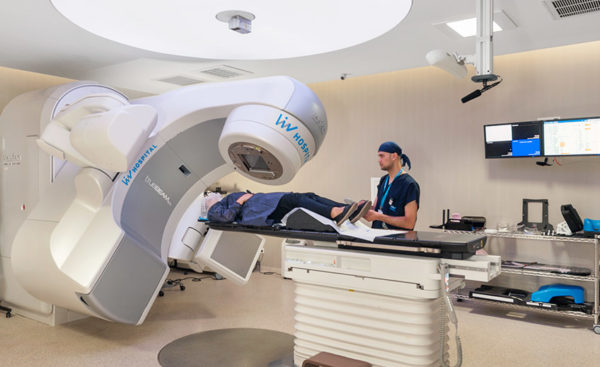
На ранней стадии, пока ещё отсутствуют метастазы, опухоль удаляется хирургическим путём, другие виды лечения не применяются. Существует 3 вида хирургического лечения: микрохирургия, щадящая операция, широкое иссечение.
- Микрохирургия применяется в начале процесса. Удаляются различимые под микроскопом очаги болезни.
- При щадящей операции удаляют образование обычным способом. Используются дополнительно другие виды лечения.
- Широкое иссечение предполагает удаление поражённой конечности.
Также хирургически удаляют лимфатические узлы с метастазами.
Целью операции является удаление больных раковых клеток, способных выйти за границы злокачественного образования, чтобы исключить в дальнейшем развитие нового образования. Приходится удалять и близлежащую здоровую ткань.
Химиотерапия очень важна при лечении онкологических заболеваний. К ней прибегают после оперативного вмешательства. Цель – остановить метастазирование и уничтожить больные клетки. При необходимости проводится до операции, чтобы уменьшить размеры опухоли. Этот способ лечит с помощью медицинских препаратов. Большой недостаток заключается в том, что лечение тяжёлое, с большим количеством осложнений и побочных действий. У больных выпадают волосы, мучают рвота и тошнота, снижается количество лейкоцитов в крови. Поэтому необходимая схема для лечения и применения препаратов составляется опытным онкологом. На эффективность лечения влияет тот факт, насколько достоверны сведения о природе раковых клеток.
Механизм действия препаратов при химиотерапии таков: расстраивается синтез ДНК, клетки прекращают делиться, процесс приостанавливается. Химиотерапия проводится курсом в течение месяца. Затем для повышения эффективности препараты заменяют новыми. Процедура внутривенная. Доза введения препаратов строго индивидуальна. Учитываются вес больного, форма опухоли и т.д.
Таргетная терапия – направленная химиотерапия. Лекарства действуют избирательно только на нездоровые раковые клетки. Этот вид химиотерапии не действует на здоровые клетки.
При лечении противоопухолевыми цитостатическими препаратами повреждается ядро раковых клеток, они отмирают, размеры опухоли уменьшаются. Препараты для лечения вводятся как внутривенно, так и используется внутримышечное введение. Процедура проводится ежедневно либо через день по индивидуальной схеме.
Лучевую терапию используют как дополнительное лечение в виде ионизирующих лучей. Применяется как до операции, так и после неё. Зависит от размера опухоли. В основном применяют среднюю дозу облучения, что составляет 50 грей. Больше всего подобной терапии поддаётся саркома Капоши.
Чаще всего прибегают к комбинированному виду лечения. Для результативной терапии и максимального эффекта хирургическое вмешательство, химиотерапию и лучевую терапию комбинируют. Благодаря этому повышается выживаемость с 30% до 70%, реже встречаются рецидивы болезни. Лечение по продолжительности составляет 1 год.
При вовремя начатом лечении саркомы 1-й и 2-й стадий прогноз благоприятный – излечение достигают в 90-95% случаях. Рецидивы всё-таки возможны в течение первых трёх лет после лечения.
При раке кожи с метастазами только 25% пациентов перешагивают пятилетний рубеж жизни.
Профилактика играет очень важную роль. Существуют некоторые правила, которым необходимо следовать:
- минимум ультрафиолетовых лучей;
- лечение повреждений кожи своевременно;
- отказ от самолечения и самодиагностики;
- правильный образ жизни: борьба с вредными привычками, сбалансированное питание, повышение иммунитета.
Правильная реакция на подозрительные симптомы болезни, грамотная консультация онколога – положительный прогноз будет обеспечен.
Саркома кожи – это достаточно редкое злокачественное новообразование, располагающееся на поверхности кожных покровов, образующееся из-за аномального деления клеток соединительной ткани. Саркомы кожи берут свое начало из различных соединительнотканных элементов собственно кожи и ее придатков и соответственно этому носят различные названия: саркомы, лимфомы или лимфаденомы, злокачественные мезенхимные меланомы, эндотелиомы и миогенные саркомы кожи.
В целом, опухоли наблюдаются примерно одинаково у обоих полов.
Хотя причина сарком кожи с точностью не установлена, все же известны факторы риска, связанные с заболеванием. К ним относятся генетически детерминированные синдромы, облучение и воздействие химических агентов (например, гербицидов и хлорфенолов).
Классификация и симптомы сарком кожи
Первичные саркомы кожи встречаются значительно чаще, чем кожные метастазы при саркомах других органов, и разделяются на две большие группы – солитарные и множественные саркомы. Как те, так и другие могут быть дермальными и гиподермальными. К дермальным саркомам относится множественный геморрагический саркоматоз Капоши. Значительно чаще под кожей наблюдаются метастатические узлы из других органов. Помимо круглых и веретенообразных клеток, чаще встречающихся в саркомах кожи, отмечаются полиморфные, реже гигантские клетки и клетки со слизистым перерождением (миксосаркома).
Стенки кровеносных сосудов сарком образованы из элементов опухоли и представляют, таким образом, своеобразные лакунарные пространства кровеносных сосудов, которые служат (чаще, чем лимфатические) путем для распространения метастазов. Различают круглоклеточные, веретенообразноклеточные саркомы, фибросаркомы и более редкие формы – атипичные саркомы с полиморфными клетками, гигантоклеточные опухоли, лимфоаденомы и эндотелиомы. Различные гистологические формы могут давать и различные клинические картины.
Круглоклеточная саркома поражает чаще всего людей в возрасте от 40 до 60 лет и может проявиться на любом месте тела, сначала в виде одиночной, обычно подкожной опухоли с подвижной над ней кожей, которая приобретает лиловую окраску, прежде чем она сама будет охвачена процессом. Через несколько месяцев к начальной опухоли присоединяются вторичные узлы, располагающиеся в коже, сначала в той же области, где появилась начальная опухоль, а затем и дальше по туловищу, конечностям, голове, редко распространяясь на кисти и стопы.
Вторичные опухоли, меняя окраску от розового до фиолетового цвета, спустя некоторое время некротизируются и изъязвляются. Появляются лихорадка, поносы, кровоизлияния, больные обычно погибают от кахексии по истечении 1-4 лет. Изредка бывают метастазы в легкие, печень и почти никогда – в ближайшие лимфатические узлы. В крови наблюдается лейкоцитоз (20-40 тыс. лейкоцитов с преобладанием полинуклеаров).
Веретенообразноклеточная саркома составляет наиболее частую форму среди других сарком кожи. Первичные опухоли могут возникать на всей поверхности кожи и достигать величины головы ребенка. Клинически веретенообразноклеточная саркома имеет вид подкожно-кожной опухоли, плотной и, вследствие расположенных телеангиоэктазий, темно-красного или фиолетового цвета. Растет медленно, заканчиваясь изъявлениями поверхности. Редко дает метастазы во внутренние органы, но быстро рецидивирует после хирургического удаления. Эти опухоли состоят из веретенообразных клеток, снабженных отростками. Клетки бывают различной величины с единичными и множественными ядрами, богатыми хроматином, и с большим количеством митозов.
Среди веретенообразноклеточных сарком имеются две основные формы: одна – клинически более злокачественная, характеризуется богатством клеток с тонковолокнистым межклеточным веществом и обильными митозами, вторая форма – несколько менее злокачественная, отличается большим развитием межклеточного волокнистого вещества, приобретающего к тому же коллагенный характер. Первая форма веретенообразноклеточной саркомы наблюдается у лиц более молодого возраста, тогда как вторая – у более пожилых. Между этими двумя основными формами веретенообразноклеточных сарком имеются переходные формы.
Атипичные саркомы с полиморфными клетками наблюдаются у обоих полов и располагаются преимущественно по соседству с естественными отверстиями тела. Сначала появляется маленький розовый внутрикожный плотный узелок, который растет больше в ширину, чем в глубину, и быстро образует большую шаровидную или плоскую опухоль, изъязвляющуюся, но долго остающуюся одиночной. Метастазы в лимфатических узлах появляются довольно рано и иногда также изъязвляются, чего не отмечается при других кожных саркомах. Довольно поздно по соседству развиваются вторичные узелки, которые распространяются по лимфатическим путям.
Гистологически эти опухоли также несколько отличаются от типичных сарком кожи прежде всего своеобразным альвеолярным строением и тем, что клеточные элементы, располагающиеся в этих альвеолах или петлях, очень полиморфны: они могут быть круглыми, веретенообразными и звездчатыми, иногда многоядерными. Среди них в случае изъязвлений встречаются плазмоциты и масса многоядерных лейкоцитов. Кровеносные сосуды полиморфных сарком имеют вполне сформированные стенки, но без эластических волокон, тогда как в других саркомах строение сосудистых стенок обычно лакунарное.
В 1924 г. Дарье описал отдельные, относительно доброкачественные, но прогрессирующие и рецидивирующие опухоли кожи под названием прогрессивных и рецидивирующих дерматофибром и фибросарком кожи. Располагаются эти опухоли в коже живота, реже в паху и грудной области и наиболее редко на конечностях и стопе. Возраст больных – 20-46 лет, средняя продолжительность заболевания – 16 лет.
Плотные, безболезненные, большей частью одиночные, а иногда и множественные узелки постепенно увеличиваются и растут очень медленно в виде плоского пятна с широким основанием или в виде быстро увеличивающихся, неравномерно возвышающихся образований, похожих на цветную капусту. Опухоль состоит из плотных веретенообразных клеток, расположенных тяжами и пучками; по своему строению напоминает веретенообразноклеточную саркому.
Прогноз менее тяжел, чем при других саркомах кожи, но все же достаточно серьезен, чтобы такого рода опухоли подлежали удалению как можно раньше и более радикально. Неполное иссечение опухоли электроножом при оставлении небольших пальцевидных прорастаний в подкожную ткань влечет за собой рецидив.
Множественный геморрагический саркоматоз имеет несколько названий: его называют пигментным идиопатическим или телеангиэктатическим саркоматозом, или акросаркоматозом Капоши. Локализуется он по преимуществу на периферии конечностей – на кистях и стопах, часто симметрично, иногда же появляется в виде одиночной опухоли вскоре после местной травмы. Распространение опухолей идет затем постепенно от периферии конечностей к центру: после голени и предплечья появляются опухоли на бедре, половых органах и плече, туловище, лице и, наконец, на внутренних органах. Начинается это заболевание или в виде маленьких, с горошину опухолей, расположенных в коже или выступающих над ней и сидящих на ножке группами, или же эти опухоли имеют вид отечных, зудящих, плоских, плохо отграниченных уплотнений, расположенных то на здоровой, то на инфильтрированной коже, от голубого до фиолетового и черного цвета, с геморрагическими пятнами. Хотя ни опухоли, ни инфильтраты не достигают больших размеров, однако стеснение движений в суставах конечностей, ввиду многочисленности опухолей, бывает значительным. Лимфатические узлы обычно не поражаются. Метастазы отмечаются в легких и по пищеварительному тракту. Общее состояние остается хорошим до распространения опухоли на слизистые оболочки; после этого наступают генерализация, кахексия, кровотечения и смерть. Болезнь длится 2-3 года и более и поражает чаще мужчин в возрасте 40-50 лет, но встречается и у детей.
Помимо только что описанной геморрагической формы болезни Капоши, различают еще пигментную форму, которая характеризуется пятнами и возвышениями на туловище и на конечностях, часто в виде омозолелых уплотнений на выступах суставов.
Гистологическими особенностями опухоли Капоши является периваскулярное расположение по различным участкам опухоли то веретенообразных, то круглых клеток, группирующихся параллельно новообразованным кровеносным сосудам и расширенным лимфатическим капиллярам.
Гигантоклеточные опухоли, встречающиеся в коже, имеют, по-видимому, вторичное происхождение и появляются первично в мягких тканях, расположенных под кожей, в сухожильных влагалищах, фасциях и апоневрозах. Затем они прорастают в кожу. Во всяком случае, если и встречаются первичные кожные мезенхимные опухоли с гигантскими клетками, то они, кроме морфологического сходства самих клеток, не имеют ничего общего с гигантоклеточными опухолями сухожилий и костей.
Из лимфаденоидных элементов кожи могут происходить опухоли, напоминающие ткани лимфатических узлов. Наблюдаются лимфаденомы редко. Опухоли появляются в коже шеи и в верхней трети бедра. Клинически опухоль представляется вначале в виде ограниченного плотного, подвижного, несколько распластанного в коже узла. Гистологически опухолевая ткань содержит клетки, похожие на лимфоциты. В дальнейшем эти опухоли могут давать метастазы как в ближайшие регионарные лимфатические узлы, так и во внутренние органы.
Вторичные мезенхимные опухоли в коже наблюдаются нечасто как метастазы после опухолей ретикулярного происхождения, так называемых ретикулоцитом, в виде множественных плотных, расположенных в коже узлов различной величины, цвета и формы. Изъязвления этих узлов наступают в последней стадии их развития. Как первичные опухоли, так и метастатические узлы весьма чувствительны к лучевой терапии.
Клиническое течение
В начальной стадии саркомы кожи долгое время мало или совсем не беспокоят больного, лишь большие размеры или изъязвление опухоли заставляют больных обратиться к врачу. Рост саркомы кожи происходит преимущественно кнаружи. Опухоли, возвышаясь иногда весьма значительно над уровнем кожи, распространяются по поверхности в виде отдельных, более мелких гнезд или тяжей, идущих непосредственно от основного очага. Обычно они прорастают собственно кожу и подкожную клетчатку. Весьма редко, и то при значительном развитии опухоли, она прорастает мышцы. Этим и объясняется значительная подвижность этих опухолей, существующая до тех пор, пока они не прорастают мышцы.
Опухолевая инфильтрация только кожи и подкожной клетчатки, подвижность опухоли вместе с кожей, ограничений рост ее в виде одиночной опухоли, боли – характеризуют умеренные темпы опухолевого роста. Такие опухоли дают лучший прогноз, чем опухоли меньшего размера, но уже с ограниченной подвижностью и начальным прорастанием глубжележащей мышцы.
Клиническое течение саркомы кожи также находится в зависимости от гистологической структуры и локализации опухоли. Медленно растущие опухоли обычно бывают фибросаркомами, а быстро растущие – веретенообразноклеточными и другими, более редкими формами сарком кожи.
В то время как фибросаркомы не дают метастазов, а если они и рецидивируют, то все же не требуют больших калечащих операций, веретенообразноклеточные саркомы сопровождаются рецидивами, метастазами, дающими значительную смертность (около 30%).
Дифференциальная диагностика
Разнообразие кожных и подкожных сарком и неясность их клинической картины сильно затрудняют дифференциальный диагноз сарком. Все кожные и подкожные узлы, гуммы, так называемые саркоиды, доброкачественные подкожные и кожные опухоли, адениты, а иногда и хронические флегмоны должны быть приняты во внимание при дифференциальном диагнозе типичных дермальных и гиподермальных сарком. Значительно труднее дифференцировать саркомы от схожих с ними по клинической картине злокачественных новообразований – вторичных раков кожи, меланомы, а также и от близких по течению заболеваний с невыясненной этиологией, как, например, грибовидный микоз, а также от лейкемических кожных опухолей.
Полиморфные саркомы трудно отличить от эпителиом, а также от некоторых форм туберкулеза кожи.
Геморрагическая саркома Капоши весьма схожа по клинической картине с меланомой, склеродермией, а во время расцвета болезни – с третичными сифилидами, волчанкой и иногда с проказой.
Дифференциальный диагноз между кожными и мышечными саркомами в запущенных случаях клинически, а порой и гистологически, невозможен. Одним из источников для суждения о характере опухоли в таких случаях служит анамнез. Если в нем имеется указание на существование в начале болезни небольшой, в виде горошины или в виде плоской бляшки опухоли, которая свободно двигалась во все стороны вместе с кожей, то в этом случае можно заподозрить саркому кожи. Если же этого нет, а есть указания на опухоль, появившуюся в глубине тканей и довольно быстро ставшую ограниченно подвижной или подвижной вместе с захваченной мышцей, то следует думать о мышечной саркоме.
Лечение саркомы кожи
Само собой разумеется, что основные способы лечения сарком (оперативное и лучевое) могут оказать максимальное воздействие только при отсутствии генерализации процесса.
Оперативное удаление опухоли должно быть как можно более ранним и радикальным, т. е. опухоль иссекают далеко в пределах здоровых тканей. При наличии метастазов в лимфатических узлах их предварительно подвергают лучевому лечению и затем после иррадиации удаляют вместе с окружающей клетчаткой. Изъязвившиеся формы сарком кожи с инфильтратом подвергают предварительному облучению рентгеновыми или радиевыми лучами с последующей электроэксцизией опухоли.
Также, например как при саркоме Капоши, возможны инъекции в опухоль химиотерапевтических препаратов, интерферона альфа и др.
Лучевая терапия при саркомах кожи может быть полезна при круглоклеточных и гигантоклеточных формах, и притом не только как предварительный метод лечения, но и самостоятельно, особенно в тех случаях множественных сарком, когда оперативное лечение, ввиду большого числа далеко друг от друга отстоящих узлов, не представляется возможным. У таких больных могут быть применены массивные дозы рентгеновых лучей на каждый конгломерат опухолей в отдельности или иррадиация лучами радия при помощи наружного его приложения с небольшой дистанцией. В некоторых случаях, при небольшом конгломерате опухолей, рекомендуется наружное приложение радия или обкалывание опухоли иглами с эманацией радия. Веретеноклеточные саркомы и особенно фибросаркомы не чувствительны к лучевой терапии.
Что такое Саркома Капоши (СК)?
Саркома Капоши (Kaposi sarcoma, ангиосаркома Капоши, множественный геморрагический саркоматоз или просто СК) — онкодерматологическое заболевание, характеризующееся множественными злокачественными новообразованиями на поверхности дермы и в полости рта.
Поражения кожи образуются из-за разрастания внутренней оболочки лимфатических и кровеносных сосудов – эндотелия, они меняют свою структуру и истончаются.
Клетки сосудов становятся веретенообразными, что подтверждает диагноз Саркомы Капоши по гистологическому маркеру.
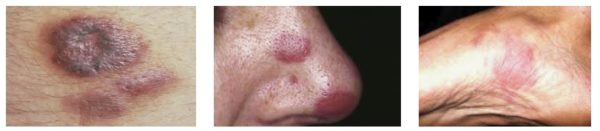
Обратить внимание на то, что это за болезнь Капоши саркома можно по наличию у пациентов синюшно-красноватых, ярко-красных, темно-красных или коричневатых пятен на кожных покровах (см. фото ниже), превращающихся потом в образования диаметром 5 мм.

Диагностика включает в себя анализ крови на ВИЧ, проведение биопсии для взятия образца на гистологию, исследование иммунной системы человека.
На начальной стадии образования безболезненные, но с прогрессированием процесса появляются боли.
Причины возникновения
Выделить ряд конкретных причин саркомы Капоши до сих пор невозможно. Но есть болезни и патологии, сопутствующие развитию множественного геморрагического саркоматоза:
- грибовидный микоз;
- миеломная болезнь;
- лимфосаркома;
- синдром Гарднера;
- нейрофиброматоз;
- синдром Вернера;
- болезнь Ходжкина (лимфогранулематоз).
Люди, подвергшиеся воздействию радиации, имеют предрасположенность к развитию саркомы кожи, так риск появления патологии увеличивается в 30-50 раз.
Множественная геморрагическая саркома может развиться при механическом повреждении тканей, быстром гормональном росте, наличии в организме инородных тел или онкогенных вирусов.
Трансплантация органов и, как следствие, полихимиотерапия и иммуносупрессивная терапия при этом повышает риск возникновения саркомы Капоши у мужчин на 10-15%, намного реже у женщин. По статистике в 75% случаев после проведенной операции у пациента диагностируется идиопатическая множественная геморрагическая саркома.
Ангиосаркома обнаруживается зачастую параллельно с ВИЧ-инфекцией в организме пациента.
Медики сходятся во мнении, что провоцирующим фактором саркомы Капоши является вирус герпеса 8 типа (Human Herpes Virus 8 type), который активизируется при понижении иммунитета.
Вирус выявляют у трети исследуемых пациентов, большая часть из которых бисексуалы и геи.
Предрасположенность к геморрагическому саркоматозу выявлена у пожилых мужчин, преимущественно из Средиземноморья и Центральной Африки, геев, бисексуалов и реципиентов, живущих с трансплантированными им органами.
Симптомы Саркомы Капоши (фото больных)

Основные симптомы Саркомы Капоши:
- Образования на коже в виде пятен, бляшек, везикул, узелков размером до 5 мм (см. фото выше). Цвет опухолей синюшный темный, но может быть красноватого или фиолетового оттенков, коричневого, не меняет цвет при надавливании. Бляшки блестящие и гладкие на ощупь, в редких случаях могут шелушиться. Опухоли могут сливаться в одну, приобретая зеленый оттенок. Саркома кожи проявляется глубокими язвочками сине-багрового цвета с некротическим налетом и неприятным запахом выделяемого.

- Множественные опухоли образуют отек окружающих тканей, иногда возникает жжение, зуд. Пациента беспокоят боли, тяжесть в одной или обеих конечностях, может развиться слоновость.

- Поражение слизистых оболочек, при которых наблюдается болезненность при жевании, диарея и кровотечения в желудке и кишечнике. Сопровождается болезнь одышкой, кашлем, кровавой мокротой. Саркома Капоши во рту представляет собой фиолетово-красные узелки, увеличивающиеся постепенно в размере.

- Воспаление лимфоузлов в одиночном порядке или группами.
- Поражения печени, ЖКТ и нервной системы, костной ткани, которые легко спутать с другими патологиями. В данном случае без пятен и бляшек на коже багрового цвета Саркома Капоши у пациента может быть диагностирована не сразу.
Медленно прогрессирующая болезнь перерастает в кишечную и легочную форму патологии, что может угрожать жизни.
Классификация (типы саркомы)
Ангиоэндотелиома кожи классифицируется на четыре типа:
1) Классический тип. Идеопатическая саркома поражает пожилых людей, локализуясь на ступнях и в виде пятен или бляшек синеватого, буро-коричневого оттенка.
Новообразования часто покрыты бородавками, участки вокруг них пигментированы (см. фото выше).
Постепенно поражаются другие области кожных покровов, в последнюю очередь могут быть затронуты половые и внутренние органы. Различают 3 стадии: 1. пятнистая 2. папулезная 3. опухолевая:
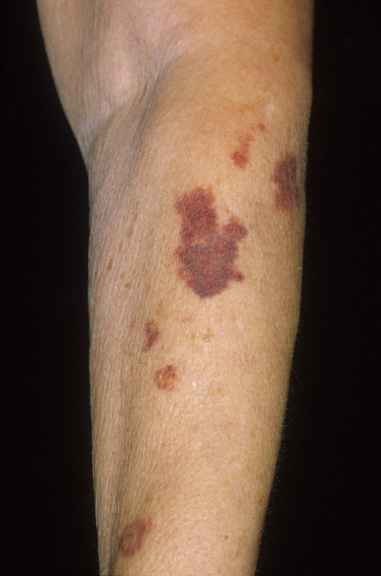
- Пятнистая. Саркома Капоши начальной стадии, когда дерма покрыта синюшными, фиолетовыми, багровыми пятнами. Диаметр пятен разрастается до 5 см, поверхность их гладкая. Прогрессирование болезни характерно слиянием множественных пятен в сплошную поверхность, которая чешется и жжет.
- Папулезная. При ней образуются узелковые образования, круглой или полукруглой формы, плотные. Одиночные папулы могут разрастаться до 10 мм, приобретают синюшный или коричнево-багровый окрас, а их поверхность напоминает апельсиновую корку. При слиянии нескольких образований появляется бляшка темно бурого оттенка или фиолетового.
- Опухолевая. Узлы и опухоли на данной стадии образуются в единичном порядке или группами. Образования имеют бурый или синюшный цвет и достигают 5 см в длину. При объединении нескольких образований в одно возникают язвы, которые кровоточат.
На каждой стадии опухолевидные образования могут провоцировать возникновение пурпуры или подкожных гематом.
2) Эндемическая ангиосаркома наиболее распространена в Центральной Африке. По статистике чаще всего заболеванию подвержены дети до года, где смертность наступает уже через пару лет.
3) Эпидемическая ангиосаркома, существующая параллельно со СПИДом, встречается у молодых людей до 30 лет.
Патологию легко узнать по пятнам на кончике носа или твердом небе, а также по ярким вкраплениям розового цвета по телу. Лимфатические узлы и внутренние органы быстро поражаются, а узлы становятся болезненными, кровоточащими.
4) Иммуносупрессивная саркома основана на лечении пациентов иммуносупрессивной терапией после трансплантации органов или при наличии онкозаболевания.
Тип болезни характерен для населения среднего возраста, преимущественно у мужчин. Патологию трудно диагностировать на ранней стадии, так как визуальных симптомов может почти не быть.
Диагностика
Первые признаки в виде пятен и бляшек синюшного и бурого цвета на коже, состояние иммунодефицита и наличие у пациента ВИЧ-инфекции дают практически всегда точный диагноз саркомы Капоши.
Сначала проводится лабораторная диагностика для определения наличия вируса герпеса 8 типа. Для этого происходит выделение возбудителя из пораженной опухолью ткани, и после обнаружения вируса находят к нему антитела.
Методы выявления поражения слизистых оболочек:
- Бронхоскопия.
- Рентгенография легких.
- Гастроскопия.
- Колоноскопия.
Диагностика пациента на наличие Саркомы Капоши включает этапы:
- осмотр слизистых оболочек, которые видны;
- проведение иммунограммы;
- анализ крови на наличие половых инфекций;
- УЗИ органов брюшной полости и рентген органов грудной клетки;
- эзофагогастродуоденоскопия;
- КТ почек и МРТ надпочечников.
Лечение ангиосаркомы Капоши

Лечение саркомы Капоши начинается с терапии по повышению иммунитета, после чего уже назначается комплекс мер по устранению симптомов болезни.
Такое лечение как полихимиотерапия активно используется при саркоме Капоши, но при взаимодействии препаратов для лечения ВИЧ-инфекции, оказывается негативное воздействие на костный мозг.
Применение высокоактивной антиретровирусной терапии может полностью подавить жизнедеятельность одного из вирусов герпеса, который является возбудителем синдрома Капоши.
Такая химиотерапия длится год и способствует повышению иммунитета.
Терапия препаратами интерферона для поднятия иммунитета дает эффект, если проводить ее длительными курсами. Помимо этого, используется криотерапия, местная химиотерапия и радиационное облучение.
В настоящее время болезнь саркомы Капоши считается в большинстве случаев неизлечимой, а медикаменты могут только временно убрать симптомы и временно улучшить состояние больного.
Наиболее популярные препараты:
- Винкристин (применяется однократно раз в неделю по 1,4 мг/кг внутримышечно);
- Винбластин (схема применения сначала раз в неделю, затем перерыв, после чего еженедельная доза инъекции составляет 0,1 мг/кг);
- Доксорубицин (применяется раз в три недели по 60-70 мг/кг, но при необходимости дозу можно разделить на три приема раз в неделю);
- Проспидин (вводится раз в день внутривенно или внутримышечно, минимальная доза может составлять 0,05 мг/кг, максимальная 0,15 мг/кг);
- Блеомицин;
- Бендамустин;
- Циклофосфан.
На начальной стадии болезни сразу не назначаются противоопухолевые препараты, перед этим принимают общеукрепляющие средства.
Интерфероны применяются для усиления действия лекарств основной терапии.
Если саркома Капоши присутствует совместно с ВИЧ-инфекцией, назначается терапия сразу 3-4 препаратами.
Сильные побочные эффекты от противоопухолевых лекарств компенсируются проведением гормональной терапии.
Хирургия
Использовать хирургическое вмешательство при саркоме Капоши можно, при поверхностных поражениях, если они безболезненны. Но при заболевании более уместны коагуляция и облучение электронами.
При бездействии лучевой терапии используется хирургическое вмешательство, но при удалении одной опухоли возможно распространение пораженных клеток по организму с кровью.
В таких случаях иссечение очага болезни проводится совместно с химиотерапией или облучением, что дает шанс на длительную ремиссию у 30% пациентов.
Альтернативные методы лечения в домашних условиях

К альтернативным методам лечения ангиосаркомы Капоши относятся:
- Питание и добавки к пище.
- Травяные настойки и бальзамы.
Рацион питания должен быть богат витаминами для повышения устойчивости иммунной системы, также следует употреблять легкоусвояемые белки для создания антител.
Клетчатка в продуктах питания будет способствовать опорожнению кишечника и выведению токсинов.
В борьбе с заболеванием в ежедневное меню можно добавить ягоды брусники и абрикосы с косточками.
Чтобы блокировать образование метастаз следует употреблять в пищу:
- чеснок;
- морскую рыбу, такую как сардина, форель, лосось;
- зеленые и желтые овощи.
Исключить из рациона при ангиосаркоме следует копчености, кислые ягоды и цитрусовые, алкогольные напитки, продукты, содержащие большое количество танина, который провоцирует тромбообразование.
Рецепты травяных настоек и бальзамов:
- Настойка на основе алоэ. Для этого необходимо измельчить четыре листа алоэ и залить их 0,5 литрами водки. После настаивания в течение двух недель, лекарство принимать по 1 столовой ложке трижды в сутки перед едой.
- Настойка на основе зверобоя и виноградной водки, которая настаивается две недели и принимается трижды в день по 30-40 капель.
- Бальзам из листьев подорожника. 100 грамм измельченных листьев подорожника следует смешать со 100 граммами сахарного песка, после чего бальзам будет давать сок в течение двух недель. Пить жидкий бальзам следует трижды в день перед едой.
Профилактические меры
Первые профилактические меры при саркоме Капоши заключаются в обнаружении людей, находящихся в группе риска.
Пациенты, использующие иммуносупрессивную терапию должны быть проверены одними из первых, на наличие больных с вирусом герпеса 8 типа.
Дальнейшая профилактика сводится за контролем над больными с целью преждевременного появления рецидива болезни.
К профилактическим мерам относят:
- предотвращение сексуальных контактов без презервативов;
- ежегодные медицинские осмотры стоматолога, хирурга, осмотра слизистых;
- исключение табачных изделий из повседневной жизни;
- запрет на использование кортикостероидов;
- укрепление иммунной системы;
- ограничение пребывания на солнце в летнее время;
- профилактика ВИЧ, СПИД.
Наличие ангиосаркомы у родственника – это повод задуматься и пройти обследование на наличие патологии, так как велика вероятность передачи заболевания по наследству.
Прогноз при ангиосаркоме
Спрогнозировать жизнь пациента при ангиосаркоме можно в зависимости от остроты течения болезни. При прогрессирующем процессе заболевания и молниеносно распространяющихся симптомах пациент может прожить от двух месяцев до двух лет.
Подострая форма саркомы может в некоторых случаях дать возможность прожить пациенту еще три года. Если форма заболевания хроническая и прогрессирует медленно, то при соответствующей терапии жизнь пациента можно продлить на 5-10 лет.
Важным фактором является состояние иммунитета пациента, так при глубоком иммунодефиците в сочетании со СПИДом летальный исход может наступить в течении нескольких месяцев, о регрессировании болезни речи быть не может.
При диагностировании саркомы Капоши сначала проводится курс иммунотерапии, а после этого назначаются основные препараты для лечения. Болезнь в сочетании со СПИДом в большинстве случаев быстро заканчивается летальным исходом, так как процесс быстро прогрессирует. При появлении первых признаков патологии важно ежегодно контролировать наличие пятен и узелков на коже.
Видеозаписи по теме
Читайте также:

