Компрессия позвоночника из-за опухоли
Существует две общие клинические ситуации, которые требуют срочного рассмотрения радиотерапевтом или клиническим онкологом. К ним относятся острая компрессия спинного мозга и обструкция верхней полой вены (SVCO).
Острая компрессия спинного мозга или конского хвоста (cauda equina) происходит из-за давления на спинной мозг, обычно в результате разрастания опухоли из позвоночного тела до того, что она начинает сжимать спинной мозг из эпидурального пространства. Иногда компрессия возникает в результате прямого расширения из медиастинальной опухоли или конского хвоста (cauda equina) из ретроперитонеальной опухоли. Если позвоночник ослаблен, компрессионный перелом может ускорить сжатие спинного мозга.
Очень редко острую компрессию спинного мозга изнутри вызывают внутримедуллярные метастазы. Компрессия спинного мозга наиболее часто случается при болезнях с часто возникающими костными метастазами (особенно позвоночными метастазами). Наиболее распрстранены из них миелома и карцинома простаты, легких и молочной железы (особенно мелкоклеточная карцинома).
К ним же относится грудной отдел позвоночника (концы спинного мозга от L1). Компрессия спи-нального венозного дренажа быстро приводит к отеку и ишемии спинного мозга.
Атака может быть острой или постепенной. Чаще всего пациент жалуется на боль в спине обычно с корешковыми болями, слабостью в ногах, слюнявостью, нерешительностью, недержанием мочи и вялой работой кишечника. В большинстве случаев будут присутствовать только один или два из этих симптомов. Слабость конечностей и дисфункция мочевого пузыря — более поздние симптомы, но у многих пациентов они появятся только за 48 ч до того, как произойдет параплегия.

Повреждения верхних частей на хорде также будут сопровождаться симптомами и проявлениями в верхних конечностях.
Синдром конского хвоста, где компрессия случается ниже нижнего уровня спинного мозга L1 или L2, часто сложно диагностировать. Симптомы включают слабость ног, крестцовую анестезию, задержку мочи и неспособность выпрямляться. Клинический диагноз особенно важен, так как при этом синдроме радиологические тесты, включая миелографию, часто не способны продемонстрировать какое-либо определенное отклонение.
Внимательное неврологическое исследование может показать потерю крестцовой чувствительности (седловая анестезия), которую можно обнаружить только при проверке перианальной чувствительности булавкой, а тонус анального сфинктера можно оценить при ректальном тестировании.
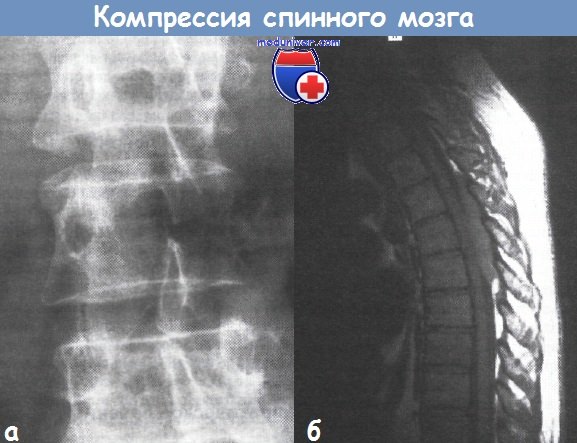
а - рентгенограмма поясничного участка позвоночника, показывающая эрозию левой ножки L3
б - скан МРТ, показывающий острую компрессию спинного мозга. Большая постериорная масса, покрывающая свыше 3 позвонков, сжимает спинной мозг.
Компрессия спинного мозга изредка случается в более чем одном месте, вызывая рост неврологических симптомов (например, сочетание слабости верхних и нижних моторных нейронов), которую иначе будет сложно объяснить на основании единичного повреждения.
Исследование должно включить обзорную рентгенограмму позвоночника, которая может показать наличие множественных костных метастазов, параспинальную массу, раздавленный перелом в области боли, или менее очевидные изменения, такие как эрозия ножки. Обычный рентген делают не часто. Наиболее полезна в исследовании МРТ, она показывает пораженные места с высокой точностью и обычно дает ясный вид степени разрушения (объема опухоли внутри и снаружи от спинного мозга) и присутствия множественных повреждений. При недоступности МРТ надежной альтернативой служит КТ в комбинации с миелографией.
Компрессия хорды относится к неотложным медицинским состояниям, при которых лечение должно начаться в течение часов, а не дней. Любой пациент с раком, у которого развивается серьезная боль в спине с корешковыми болями, подвержен высокому риску и должен быть исследован немедленно.
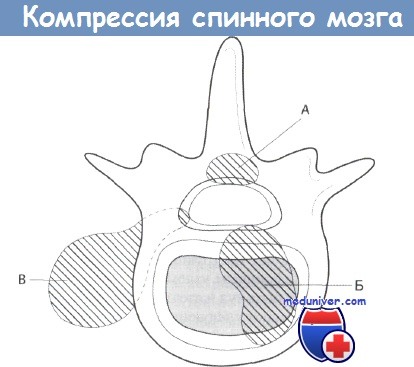
Эпидуральная компрессия спинного мозга может быть вызвана метастазами из тела позвоночника (А и Б) или из-за проникновения околопозвоночных метастазов через межпозвоночное отверстие (В).
Тело позвоночника — наиболее частое место.
Лечение компрессии спинного мозга проходит с помощью радиационной терапии, операции или комбинации и того, и другого. Для чувствительных к облучению опухолей (миелома, лимфома, SCLC, рак молочной железы) обычно назначается радиотерапия. Дексаметазон дают перед облучением и в течение облучения, и он настоятельно рекомендуется в качестве начального лечения перед радиотерапией, организация и выполнение которой могут занять много часов. Если существуют свидетельства неврологического ухудшения на любой стадии, необходимость операции должна быть переоценена еще раз.
Для опухолей, нечувствительных к облучению, операция может быть предпочтительным начальным лечением, особенно для единичных повреждений. Если опухоль спереди, то способы декомпрессии технически сложнее, но они сейчас более широко используются. Задние повреждения лечатся при декомпресивной ламинэктомии. Послеоперационные осложнения нередки, и нестабильность позвоночника встречается в 10%.
Прогноз для пациентов с компрессией спинного мозга зависит от степени неврологического повреждения до лечения и от вида вызвавшего его рака. Запоздалый диагноз приведет к плохому результату. В данном случае необходимо быстрое и эффективное лечение. Если состояние пациента прогрессирует до параплегии еще до лечения, шанс, что он или она будет ходить после лечения, ниже 5%. Раннее диагностирование необходимо, так как с менее серьезными повреждениями в 50% случаев пациент будет способен ходить.
Если опухоль повсеместна и устойчива к облучению (например, меланома), то прогноз плохой. Химиотерапия не играет роли в начальном лечении компрессии спинного мозга.
Компрессия спинного мозга (код по МКБ-10 — G95) – это сдавливание структуры позвоночника каким-либо новообразованием. Опасность состояния в том, что при отсутствии лечения оно приводит к полному параличу конечностей. Поэтому при подозрении на патологию нужно сразу начинать терапию.
Почему возникает компрессия
Сдавливание спинномозгового канала может произойти по различным причинам, определить которые помогает магнитно-резонансная томография и другие диагностические мероприятия. Это могут быть состояния, связанные непосредственно с мозгом, однако чаще компрессия вызвана факторами, воздействующими извне.
Исходя из провоцирующего фактора, сдавливание может быть острым, подострым и хроническим. В первом случае компрессия спинномозгового канала происходит за считанные минуты после воздействия провокатора.
- Травма – тяжелый перелом позвоночного тела, который дополняется смещением отломков в сторону спинномозгового канала, дисковое грыжевое выпячивание, имеющее большой размер, обширная гематома позвоночника, например, обусловленная травмой костей или связок спины.
- Онкология или распространение метастазов во внутренние структуры позвоночника.
Реже источником компрессии спинного мозга становится абсцесс, в исключительных случаях причина – спонтанная эпидуральная гематома.
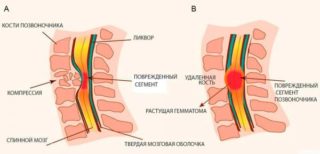
Развитие подострой компрессии спинномозговых структур происходит на протяжении нескольких дней или недель после воздействия провоцирующего фактора. Это может быть:
- метастатическая экстрамедуллярная опухоль;
- субдуральный или эпидуральный абсцесс, гематома;
- грыжа межпозвонкового пространства.
Хроническая компрессия спинного мозга возникает в течение 2-3 месяцев или лет после действия провокатора. Наиболее распространенная причина – остеофиты (костные наросты на позвонках), которые направлены в сторону спинномозгового канала.
Новообразования, которые вызывают сдавливание спинного мозга, также могут пережимать нервные отростки и сосуды, за счет чего нарушается кровообращение в данном отделе, замедляется кровоток и доставка полезных веществ. Повышается риск развития инфаркта спинного мозга.
Клиническая картина
Так как дискогенная компрессия спинного мозга в большинстве случаев вызывает пережатие нервных корешков и кровеносных сосудов, у больных возникает корешковый синдром. Основной его симптом и сдавливания спинного мозга в целом – боль, на которую не всегда обращают внимание, списывая на неудачное движение и переутомление. Кроме того, дискомфорт в области зажатия сосудистых и нервных ветвей может отдавать в рядом расположенные отделы:
- при компрессии в шейном отделе: в руки, плечи, голову;
- при компрессии в грудном отделе: в лопатки, поясницу;
- при компрессии в поясничном отделе: в ягодицы, заднюю поверхность бедер, голени, стопы.
Если передавлен спинной мозг, боль усиливается при постукивании и ощупывании области поверх патологического процесса.

Также клиника синдрома дополняется нарушением сенсорных, двигательных, рефлекторных функций:
- частичным или полным выпадением чувствительности верхних или нижних конечностей, области с синдромом;
- парапарезом и тетрапарезом ног или рук;
- ослаблением мышечных структур;
- снижением координации движений.
В патологический процесс вовлекаются рядом расположенные внутренние органы. Нарушается работа сфинктеров кишечника и мочевого канала, что выражается в снижении или полном отсутствии контроля мочеиспускания и дефекации.
Если произошло поражение центральных и двигательных нейронов коры головного и спинного мозга, нарушается процесс сгибания и разгибания кистей, стоп.
Наиболее неблагоприятный прогноз имеет компрессия спинного мозга в поясничном отделе. Здесь чаще происходит вовлечение в патологический процесс внутренних органов. Компрессия грудного отдела спинномозгового канала встречается редко.
Диагностика патологии
При подозрении на сдавливание спинного мозга нужно обратиться к терапевту, который направит к профильному специалисту (артрологу, неврологу, хирургу, ревматологу, онкологу).
Перед тем как проводить лечение, нужно выяснить причину компрессии. Для этого проводится спиральная компьютерная томография, магнитно-резонансная томография, миелография.
Для исключения инфекционной этиологии проводится диагностика биологических жидкостей (мочи и крови), по результатам которых выявляют признаки воспалительного процесса.
Как лечить компрессию
Если не предпринимать никаких действий, последствия компрессии спинного мозга, например, th10-11, могут быть достаточно опасными. Кроме того, не нужно полагаться на консервативное лечение, которое в большинстве случаев неэффективно. Так как сдавливание спинного мозга чаще происходит новообразованиями, требуется хирургическое вмешательство по их удалению.
Освобождение компрессионного участка в первую очередь требуется, если у человека присутствуют стойкие неврологические симптомы, двигательное расстройство, которое прогрессирует. Если в поражение вовлечены позвонки, проще произвести их удаление. На их место устанавливают имплантаты.
При наличии костных наростов (остеофитов), которые вызвали сдавливание спинномозгового канала, или грыжи межпозвоночного диска проводится удаление новообразований. Также хирургическое вмешательство назначается при наличии опухоли в позвоночнике.
В последнем случае в комплексе проводится лучевая терапия. Показания к такому лечению:
- радиочувствительная опухоль, к которой относят миелому, нейробластому и некоторые другие виды онкологических новообразований;
- многочисленные очаги компрессии спинного мозга;
- невозможность проведения хирургического лечения.
Лучевая терапия помогает снизить прогрессию роста метастатических клеток.
Так как компрессия спинномозгового канала может быть острой, часто практикуют введение глюкокортикоидов, например, Дексаметазона. Препарат уменьшает отечность тканей. В комплексе назначают мочегонные средства, составы, улучшающие кровоток в сосудах.
Профилактика состояния
Чтобы не терять время на лечение патологии и снизить риск негативных последствий, нужно соблюдать превентивные мероприятия:
- Вести подвижный образ жизни: заниматься физкультурой, посещать тренажерный зал, совершать ежедневные пешие прогулки, выполнять утреннюю гимнастику и т.д. Это позволяет укрепить мышечный корсет спины, развить гибкость позвоночного столба.
- Исключить вредные привычки: табакокурение, распитие спиртных напитков, прием наркотиков.
- Соблюдать сбалансированный рацион, включать овощи и фрукты, рыбу, мясо, кисломолочную продукцию.
- Спать на матрасе средней жесткости, такой же подушке, сидеть на кресле с высокой спинкой, не сутулиться, правильно переносить и поднимать тяжести.
Компрессия спинного мозга требует длительного лечения и восстановления. Поэтому лучше соблюдать правила профилактики, чем бороться с патологией и ее негативными последствиями.

Одним из тяжёлых осложнений метастатического поражения позвоночника является синдром компрессии спинного мозга. Отказ от проведения специфического лечения ведёт к инвалидизации больного, вследствие развития нарушений чувствительной и двигательной функций конечностей, функции тазовых органов, выраженного болевого синдрома, которые могут быть предупреждены своевременным проведением лучевой терапии в самостоятельном режиме или составе комплексной терапии. Восстановление нервной проводимости спинного мозга в области развития его компрессии позволяет значительно улучшить качество жизни пациента, а также возобновить проведение специфического лечения, которое часто прекращается ввиду тяжести состояния больного.
Введение
Метастатическое поражение костей скелета развивается в 50-70% случаев при диссеминации злокачественных опухолей и чаще всего наблюдается у больных раком молочной железы, предстательной железы, лёгкого, щитовидной железы, почки (37-84% всех случаев всех костных метастазов) [1]. При раке молочной железы наиболее частая локализация метастазов — поясничные позвонки (59%) и грудные позвонки (57%) [2]. Синдром компрессии спинного мозга развивается у 8% больных с метастатическим поражением костной ткани [3] и возникает вследствие компрессии и/или образования экстрадурального мягкотканного компонента при метастатическом поражении позвонков: грудных (70%), пояснично-крестцовых (20%) и шейных (10%) [4]. Клиническая картина характеризуется развитием неврологического дефицита различной степени выраженности. Наличие этих симптомов свидетельствует о компрессии спинного мозга [5].
Пациентам, столкнувшимся с развитием синдрома компрессии спинного мозга, показано немедленное назначение дегидратационной терапии и проведение хирургического вмешательства или курса дистанционной лучевой терапии для достижения регрессии клинических проявлений. В случае развившегося пареза раннее начало лечения позволяет надеяться на полное восстановление двигательной функции конечностей, поэтому хирургическое лечение или курс лучевой терапии должны проводиться в максимально ранние сроки от появления и развития синдрома сдавления спинного мозга, несмотря на эффективность применения глюкокортикостироидов. Существует целый ряд правил и рекомендаций, указывающих на преимущества проведения хирургического вмешательства или лучевого воздействия в каждом клиническом случае. Кандидатами на хирургическое вмешательство являются соматически не отягощённые пациенты, имеющие хорошие показатели индекса Карновского и ECOG, чья ожидаемая продолжительность жизни превышает 3 месяца. Учитывается также наличие висцеральных метастазов, количество поражённых позвонков, степень злокачественности опухоли [6], её предполагаемая радиорезистентность [7]. Применение комбинированного лечения (хирургического вмешательства с последующим курсом дистанционной лучевой терапии) может иметь преимущество в сравнении с лучевой терапии в монорежиме [8]. Тем не менее, дистанционная лучевая терапия или комплексное консервативное лечение (комбинация лучевой терапии и лекарственной терапии) играет большую роль в лечении таких пациентов. Подведение достаточной дозы, помимо обезболивающего эффекта, даёт возможность достижения регрессии мягкотканного экстрадурального компонента, полной или частичной репарации поражённых позвонков и восстановления костной ткани.
В статье приведены два клинических наблюдения пациентов, получивших лечение в радиологическом отделении ФГБНУ РОНЦ имени Н.Н. Блохина: больной раком молочной железы и больного аденокарциномой предстательной железы с метастазами в кости и патологическим переломом позвонков, приведших к нижней параплегии.
Пациентка Л., 48 лет.
Диагноз: рак левой молочной железы, множественное метастатическое поражение лёгких, печени, костей скелета, T4N3M1, IV стадия.
Считает себя больной с января 2013 года, когда появились жалобы на боли в спине. В конце марта 2013 возникли и постепенно нарастали явления нижнего парапареза и нарушений функции тазовых органов, в течение 5-6 дней развилась параплегия.
Гистологическое исследование: инфильтративный протоковый рак II степени злокачественности с раковыми эмболами в лимфатических щелях. РЭ — 0 баллов; РП — 2 балла из 8; Her 2/neu — (+++); Ki67=35%.
По данным маммографии и УЗИ от 03.04.13 в левой молочной железе определяется опухоль до 7,8×4,5 см; в левой аксиллярной области — метастатически поражённые лимфатические узлы до 2,0 см, в левой надключичной — до 0,8 см.
По данным сцинтиграфии скелета от 04.04.13 определяются очаги повышенного накопления РФП в области позвонков Th6 и Th8-9, правой подвздошной кости, переднего отрезка V ребра слева, проксимальных отделов бедренных костей.
По данным КТ органов грудной клетки от 14.03.13 определяются деструктивные изменения позвонков Th6- 9 с формированием мягкотканного компонента и стенозом данным компонентом позвоночного канала на данном уровне (рисунок № 1). Также определяются множественные метастатические очаги до 0,5 см в обоих лёгких, метастатические очаги в печени.
Консультация невролога от 15.04.13: клиническая картина компрессии спинного мозга на уровне Th6. Объективно: нижняя центральная параплегия с проводниковыми нарушениями всех видов чувствительности с уровня Th6-8 дерматомов. Симптом Бабинского с двух сторон. Нарушения функций тазовых органов.
В связи с общим распространением опухолевого процесса (большая первичная опухоль, метастазы в лёгких, печени, костях скелета), требующим как можно более раннего начала системной терапии, и потенциальной эффективности консервативных методов лечения (в том числе таргетной терапии) было принято решение о проведении лечения в объёме комбинации химиотерапии и таргетной терапии с одновременным облучением метастатически пораженных грудных позвонков.
С 18.04.13 по 20.05.13 проведены два курса химиотерапии доксорубицином (25 мг/м2) в комбинации с введениями герцептина.
Лучевая терапия:
Одновременно с началом химиотерапии с 18.04.13 по 30.04.13 проведён паллиативный курс конформной дистанционной лучевой терапии под контролем визуализации (IGRT) на ускорителе электронов Varian Clinac 2300iX фотонами энергией 6 МэВ с применением трёхмерного планирования (3D CRT), многолепесткового коллиматора Milenium 120 и динамических клиновидных фильтров.
- позвонки Th4-9 с применением технологии RapidArc (АТОМИ), РОД 4 Гр, 5 раз в неделю, СОД 36 Гр (рисунок № 2).
Курс дистанционной лучевой терапии проведён в комбинации с лекарственной терапией доксорубицином и герцептином на фоне дегидратационной терапии дексаметазоном (16 мг в/м утром + 8 мг в/м вечером).
Из негативных побочных эффектов проведённого лечения отмечались явления острого лучевого эзофагита I-II степени.
В процессе проведения курса дистанционной лучевой терапии стало отмечаться появление произвольных движений в пальцах нижних конечностях. 31.12.13 пациентка сообщила о полном восстановлении функций тазовых органов и силы в нижних конечностях. 17.05.14 пациентка сообщила о способности к самостоятельному передвижению с помощью опоры.
Пациент Х., 74 года.
Диагноз: рак предстательной железы, метастатическое поражение лёгких, костей скелета, TхNхM1, IV стадия.
В мае 2014 года начали беспокоить боли в поясничной области. В августе верифицирован рак предстательной железы, ПСА — 152 нг/мл.
С 25.08.14 начата гормональная терапия касодексом (150 мг в сутки ежедневно) и золадексом (3,6 мг 1 раз в 28 дней).
Несмотря на проведение гормональной терапии, с 28.08.14 стала отмечаться и нарастать слабость в нижних конечностях, 05.09.14 установлен нижний парапарез (мышечная сила в нижних конечностях — 1 балл), однако функции органов таза были сохранены, чувствительность в нижних конечностях сохранена частично. Также усилились боли в пояснице, костях таза.
Гистологическое исследование: ацинарная аденокарцинома, индекс Глисона 4+4=8.
По данным КТ от 10.09.14 в обоих лёгких определяются очаги от 0,4-0,7 см, в S6 левого лёгкого субплеврально — до 1,7 см. Также определяются метастазы в задних отрезках V ребра слева и VI ребра справа, в рукоятке грудины, телах Th1, 8, L1, 2, боковых массах крестца, телах подвздошных костей. Также отмечаются метастатическое поражение левого бокового и остистого отростков позвонка L1, а также деформация тела L2 позвонка — вероятно, проявление патологического перелома.
По данным МРТ органов малого таза от 10.09.14 предстательная железа увеличена в размерах до 5,2×3,8×4,2 см, преимущественно за счёт левой доли. Отмечается распространение опухоли за пределы капсулы на семенные пузырьки. В структуре видимых отделов пояснично-крестцового отдела позвоночника, костей таза и бедренных костей определяются метастазы от 0,2 до 5,0 см.
По данным МРТ пояснично-крестцового отдела позвоночника от 14.09.14 в позвонках Th11-S1 визуализируются множественные метастазы различных размеров (вплоть до тотального поражения позвонка). Данные изменения распространяются на дужку и отростки L1 позвонка с их расширением и деформацией, с выраженным перифокальным отёком паравертебральных мягких тканей и муфтообразным сужением позвоночного канала на данном уровне на 79% — до 0,3 см. Элементы конского хвоста компремированы и деформированы на данном уровне (рисунок № 3).
В связи с множественным метастатическим поражением костей скелета, болевым синдромом в поясничном отделе позвоночника и костях таза и потенциальной эффективности консервативных методов лечения было принято решение о проведении облучения поясничного отдела позвоночника и областей метастатического поражения костей таза в комбинации с уже проводимой гормональной терапией в объёме МАБ.
Лучевая терапия:
С 15.09.14 по 25.09.14 проведён паллиативный курс конформной дистанционной лучевой терапии под контролем визуализации (IGRT) на ускорителе электронов Varian Clinac 2300iX фотонами энергией 18 МэВ с применением трёхмерного планирования (3D CRT), многолепесткового коллиматора Milenium 120 и динамических клиновидных фильтров.
- позвонки L1-L5, РОД 4 Гр, 5 раз в неделю, СОД 24 Гр; затем:
- локально позвонок L1, РОД 4 Гр, 5 раз в неделю, СОД 8 Гр (рисунок № 4).
Кроме того, последовательно были облучены правая половина таза с крестцом и левая половина таза с исключением из объёма облучения значительных объёмов крыльев подвздошных костей.
В процессе проведения курса дистанционной лучевой терапии стал отмечать появление сначала спонтанных движений в нижних конечностях, затем — сознательных. С 29.09.14 стал опираться на ноги с посторонней помощью, 03.10.14 совершил первый самостоятельный шаг под наблюдением медицинского персонала. При контрольных обследованиях от 18 и 31.10.14 сообщил, что передвигается по дому с ходунками, отмечает планомерное увеличение силы в нижних конечностях и уверенности походки.
По данным МРТ от 06.12.14 в сравнении с данными исследования от 14.09.14 отмечается уменьшение размеров внекостного компонента в области L1 позвонка и уменьшение степени стеноза позвоночного канала на этом уровне (просвет спинномозгового канала увеличился с 0,3 до 0,6 см). Участки поражения в позвонках приобрели более чёткие контуры, в их структуре нарос компонент с низким сигналом во всех режимах исследования (пластический компонент — частичная репарация), уменьшилась интенсивность перифокального отёка костного мозга и паравертебральных мягких тканей на уровне L1 позвонка (рисунок № 4).
При контакте с родственниками больного 13 мая 2018 года, они сообщили о контроле уровня ПСА в пределах нормы в течение периода наблюдения (гормональная терапия на момент контакта не проводилась уже более двух лет), отсутствии признаков прогрессирования метастатического процесса (по данным регулярно выполняемой сцинтиграфии костей скелета), отсутствии значимых жалоб на проявления онкологического заболевания и последствия проведённого лечения (в том числе: по данным клинического и биохимического анализов крови в период наблюдения не отмечается значимых отклонений от нормы, несмотря на суммарный объём облучения, включавший не только поясничный отдел позвоночника, но и обе половины таза с крестцом с исключением части крыльев подвздошных костей). В течение периода времени, прошедшего с момента лечения, пациент был активен, много двигался (не менее 3 км в день), однако после травмы колена и последовавшего в период реабилитации после неё увеличения массы тела, в настоящее время ведёт малоподвижный образ жизни и при отсутствии ограничений к самостоятельному передвижению предпочитает ходить, пользуясь опорой (сам пациент объясняет это боязнью получить новую травму).
Заключение
Самостоятельная и комбинированная с лекарственным лечением лучевая терапия является эффективным методом лечения больных, столкнувшихся с развитием синдрома компрессии спинного мозга, позволяющим восстановить чувствительность и двигательные функции нижних конечностей и функцию тазовых органов.
Лечение в нашей клинике:
- Бесплатная консультация врача
- Быстрое устранение болевого синдрома;
- Наша цель: полное восстановление и улучшение нарушенных функций;
- Видимые улучшения после 1-2 сеанса; Безопасные безоперационные методы.
-
Прием ведут врачи
- Методы лечения
- О клинике
- Услуги и цены
- Отзывы

Компрессия позвонков – это патологическое состояние, при котором на костную ткань оказывается избыточное механическое и амортизационное давление. Чаще всего в молодом возрасте провоцируется протрузией (снижением высоты) межпозвоночного диска. В старшем возрасте может быть обусловлено остеомаляцией или остеопорозом. При отсутствии своевременной медицинской помощи компрессия позвонков приводит к переломам и нарушению иннервации, зачастую с параличом той или иной части тела.
Хроническая компрессия тела позвонка является осложнением длительно протекающего остеохондроза. Для понимания патологических изменений, происходящих в результате развития данного заболевания, стоит ознакомиться с анатомией и физиологией позвоночного столба.
Позвоночник человека – это:
- полое структурное образование, внутри которого располагается спинной мозг, отвечающий за иннервацию и функционирование всего тела;
- сочленение тел позвонков и межпозвоночных хрящевых дисков, соединённых между собой с помощью унковертебральных, фасеточных и дугоотросчатых суставов;
- две продольные длинные связки и множество коротких поперечных;
- несколько физиологических изгибов, обеспечивающих равномерное распределение амортизационной нагрузки.
Между телами позвонков и межпозвоночными дисками располагаются замыкательные платины. В их толще находятся многочисленные кровеносные сосуды, обеспечивающие питание как фиброзному кольцу межпозвоночного диска, так и костным трабекулам тела позвонка.
При остеохондрозе происходят следующие патологические изменения:
- на фоне нарушения диффузного питания происходит обезвоживание фиброзного кольца межпозвоночного диска;
- его поверхность при амортизационной нагрузке растрескивается и покрывается отложениями солей кальция – утрачивается способность получать жидкость при диффузном обмене с окружающими мышечными волокнами и тканями замыкательной пластинки;
- фиброзное кольцо начинает забирать жидкость из расположенного внутри него пульпозного ядра, отвечающего за распределение амортизационной нагрузки и поддержание определённой высоты межпозвоночного диска;
- диск начинает утрачивать свою форму, он выходит за пределы тела позвонка и оказывает давление на окружающие мягкие ткани, возникает болевой синдром;
- при снижении высоты межпозвоночного диска начинается процесс травматического поражения замыкательной пластинки;
- её кровеносные сосуды подвергаются склерозированию и начинается процесс вторичной ишемической реакции;
- в котные трабекулы тела позвонка перестают в полном объеме поступать питательные вещества и минералы;
- начинается процесс деминерализации костной ткани – она утрачивает свою плотность, становится хрупкой и подверженной компрессионным переломам.
Если на этом этапе не начать проводить комплексное лечение остеохондроза, то в скором времени у пациента появятся многочисленные межпозвоночные грыжи и начнет разрушаться костная ткань позвоночника. При любой, даже незначительной, травме возрастает риск компрессионного перелома тела позвонка. Эта травма в ряде случаев приводит к обездвиженности тела человека и стойкой инвалидности, требующей длительного периода реабилитации.
Если у вас присутствует остеохондроз и вы не хотите допустить хронической компрессии тела позвонка, то рекомендуем вам прямо сейчас записаться на бесплатный прием к вертебрологу или неврологу в нашей клинике мануальной терапии в Москве. Здесь ведут прием опытные специалисты. Они проведут осмотр и дадут индивидуальные рекомендации по проведению полноценного безопасного лечения. Записаться на бесплатный прием можно с помощью регистрационной формы, расположенной внизу страницы.
Причины компрессии позвонков
Основная причина компрессии позвонков описана выше – это остеохондроз, в результате длительного развития которого полностью нарушается питание костной ткани и она начинает разрушаться. Но это не единственный фактор негативного влияния. Существует еще много потенциальных причин, приводящих к подобной проблеме со здоровьем опорно-двигательного аппарата.
Рассмотрим самые распространенные причины:
- обездвиженность тела или ведение малоподвижного образа жизни при котором начинают подвергаться дистрофии и атрофии хрящевые ткан межпозвоночных дисков;
- дистрофия и снижение тонуса мышечного каркас спины, поддерживающего позвоночный столб в вертикальном положении и защищающий его частично от травматического компрессионного воздействия;
- курение и употребление алкогольных напитков на регулярной основе – влечет за собой изменение тонуса мелких кровеносных сосудов, что негативно сказывается на питании всех тканей позвоночного столба;
- искривление позвоночника и нарушение осанки с усилением или сглаживанием естественных изгибов – нарушает весь процесс распределения амортизационной и механической нагрузки на тела позвонков в процессе совершения движений телом человека;
- неправильная постановка стопы при ходьбе и беге в виде плоскостопия или косолапости;
- неправильный выбор обуви для повседневной носки и занятий спортом;
- расхождение или перекос костей таза;
- синдром короткой конечности и разрушение крупных суставов (тазобедренного, коленного или голеностопного);
- травматические поражения;
- подъем экстремальных тяжестей;
- падение с высоты или ДТП.
Очень часто компрессия тел позвонков связана с остеопорозом или остеомаляцией. Это системные патологические изменения в организме человека, которые связаны с нарушением усвоения кальция и магния. В результате эти минералы начинают вымываться из костной ткани, ослабляя её и делая подверженной травматическому нарушению целостности. Остеопороз может начинаться довольно поздно – в период после наступления климакса, в 60 – 70 лет. Также известны случаи остеопороза в молодом возрасте. Они в основном связаны с неудачной беременностью у женщин, дефицитом солнечных лучей и недостаточностью витамина D в крови человека, нарушением процесса всасывания кальция и магния в кишечнике.
Еще одна распространённая проблема, в большинстве случаев приводящая к компрессии тел позвонков – болезнь Бехтерева или англизирующий спондилит. При этом ревматоидном процессе происходит утрата позвоночным столбом гибкости. Позвонки жёстко фиксируются в одном положении и подвергаются колоссальным амортизационным и физическим нагрузкам.
Степени компрессии тел позвонков
Компрессия тел позвонков может быть острой или хронической. В первом случае на фоне травматического воздействия наступает одномоментное нарушение целостности костной ткани и появляются выраженные клинические симптомы. При хроническом процессе наблюдается проседание высоты тела позвонка. Клинические симптомы в этом случае во многом зависят от степени поражения.
Вертебрологи выделяют три степени компрессии позвонков:
- снижение высоты менее чем на 30 % - первая;
- снижение высоты от 30 до 49 % - вторая;
- снижение высоты тела позвонка более, чем на 50 % - третья.
При остеохондрозе часто наблюдается 1-2 степени компрессии тел позвонков, при которых происходит постепенное уменьшение высоты этих структурных частей позвоночного столба. Постепенно, с возрастом, происходит уменьшение роста человека. Это обусловлено именно постепенной хронической компрессией костной ткани тел позвонков. Также сокращается высота межпозвоночных дисков.
Третья степень часто диагностируется у пациентов, перенесших травматическое воздействие. Это полноценный компрессионный перелом, при котором требуется экстренная хирургическая помощь. В ходе операции врач восстанавливает целостность поврежденного позвонка.
Компрессия позвонков шейного отдела
Любая компрессия шейных позвонков – это опасное для жизни человека состояние. В большинстве случаев компрессия позвонков шейного отдела приводит к полному параличу тела за счет сдавливания структур спинного мозга. Если патология развивается на фоне остеохондроза, то стоит обратить внимание на следующие характерные клинические симптомы:
- головные боли и ощущение распирания в затылочной части головы;
- ощущение давления на глазные яблоки изнутри (говорит о повышении уровня внутричерепного давления);
- головокружение, тошноту и частые позывы на рвоту;
- часто возникающие предобморочные состояния;
- нарушение сердечного ритма за счет поражения блуждающего нерва.
Для постановки точного диагноза достаточно сделать рентгенографический снимок. На нем будет видно нарушение целостности костной структуры того или иного шейного позвонка.
Компрессия позвонков грудного отдела позвоночника
Острая компрессия грудного позвонка может быть только травматической этиологии. Наиболее часто компрессия позвонков грудного отдела возникает у лиц, попавших в ДТП с экстренным торможением. Инерция движения приводит к тому, что оказывается колоссальная нагрузка на позвоночник. Также компрессия позвонков грудного отдела позвоночника может быть следствием разрушения реберно-позвоночных суставов, развития остеохондроза и сколиоза. Но эти причины встречаются реже.
Основные клинические симптомы:
- затруднение дыхания, ощущение невозможности совершить полноценный вдох;
- сухой надрывный кашель без отделения мокроты и не приносящий облегчения;
- перебои в работе сердца, нарушение сердечного ритма;
- бледность кожных покровов и синюшность носогубного треугольника;
- выраженная слабость в верхних и нижних конечностях;
- может произойти непроизвольное мочеиспускание и опорожнение кишечника;
- острая боль в области грудного отдела позвоночника;
- невозможность самостоятельно сидеть или стоять.
Необходима экстренная хирургическая помощью самостоятельно передвигаться пострадавшему нельзя. Единственная мера оказания первой неотложной помощи до приезда бригады скорой помощи – уложить пострадавшего на ровную жёсткую поверхность на спину.
Компрессия позвонков поясничного отдела
Хроническая компрессия поясничных позвонков часто наблюдается у лиц, занятых тяжелым физическим трудом. Это грузчики, строители, маляры, сталевары, шахтеры и т.д. Эта патология может развиваться у водителей большегрузных автомобилей. Подвержены ей и лица, занимающиеся травмоопасными видами спорта, такими как вольная борьба, тяжелая атлетика, бокс и т.д.
Хроническая компрессия позвонков поясничного отдела наблюдается у людей, страдающих от остеохондроза, спондилоартроза и ретролистеза поясничных позвонков. Перелом может случиться при резком подъеме тяжести, падении на ягодичную область или при повороте туловища. В этот момент возникает острая нестерпимая боль. Буквально тут же появляется выраженная слабость в ногах. Пострадавший может даже упасть, после чего не сможет подняться на ноги. Могут произойти непроизвольная дефекация и мочеиспускание. При болевом шоке пациент может потерять сознание. Необходимо срочно вызвать бригаду скорой медицинской помощи.
Лечение компрессии тел позвонков
Начинать лечение компрессии тел позвонков стоит с оказания неотложной медицинской помощи. В зависимости от степени поражения может применяться хирургическое или консервативное лечение. Костная мозоль формируется в течение 4 – 5 недель. После этого нужно проводить реабилитацию
В ходе реабилитации устраняется потенциальная причина, которая привела к разрушению костной ткани позвонка. В нашей клинике мануальной терапии для лечения применяются следующие методы воздействия:
- массаж и остеопатия помогают восстановить процесс микроциркуляции крови и лимфатической жидкости в очаге поражения;
- лечебная гимнастика и кинезиотерапия повышают тонус мышц и позволяют человеку вновь активно пользоваться верхними и нижними конечностями;
- рефлексотерапия запускает процессы регенерации поврежденных тканей за счет использования скрытых резервов человеческого тела;
- физиотерапия улучшает обмен веществ, ускоряет процесс клеточной регенерации;
- электромиостимуляция, лазерное воздействие и многое другое позволяет ускорить процесс полного восстановления двигательной активности пациента.
Если вам требуется пройти курс реабилитации после перенесенной компрессии тела позвонка, то запишитесь на бесплатный прием к вертебрологу в нашей клинике мануальной терапии в Москве. Врач проведет осмотр, ознакомиться с медицинской документацией и расскажет про перспективы проведения лечения в вашем индивидуальном случае.
Помните! Самолечение может быть опасно! Обратитесь ко врачу
Читайте также:

