Когда направляют к лор онкологу
Среди всех больных с онкологией доля пациентов с раком ЛОР-органов составляет 23% при этом наиболее распространенной разновидностью такого рака является рак гортани, который встречается у 55% пациентов.
Диагностируется рак ЛОР-органов обычно уже на довольно запущенных стадиях развития. Очень часто ставится ошибочный диагноз, например, при диагностике рака полости носа процент ошибочных диагнозов составляет 74%.
Раковые заболевания ЛОР-органов это целая группа онкологических заболеваний, которую можно разделить в зависимости от локализации злокачественной опухоли. В эту группу входит рак ротоглотки, носоглотки, гортани, носа и околоносовых пазух, наружного и среднего уха.
Успех лечения напрямую зависит от стадии, на которой выявлен рак ЛОР-органов. Так, например, при выявлении рака гортани на первой стадии развития пятилетняя выживаемость пациентов составляет 83-98%, а на второй стадии уже колеблется от 70% до 76%. Тем не менее, процент пациентов, обратившихся к врачу на начальных стадиях заболевания, составляет всего 14%.
Основной сложностью диагностики рака ЛОР-органов является сильное сходство его проявлений с симптомами прочих заболеваний. Поэтому при диагностике нельзя полностью полагаться на результаты визуального осмотра опухоли и степень распространенности процесса. Кроме того еще одной серьезной причиной поздней диагностики является недостаток настороженности врачей ввиду нехватки диагностических навыков и онкологического опыта.
Диагностика рака носоглотки
- визуальный осмотр, при котором врач прощупывает шейные лимфоузлы и, используя небольшое зеркальце, осматривает глотку;
- риноскопия, требующая введения риноскопа в нос пациента. Прибор представляет собой трубковидный тонкий инструмент с линзой и светом. Иногда на риноскопе может находиться специальное приспособление, позволяющее взять часть ткани для последующего микроскопического исследования;
- обследование груди и черепа при помощи рентгеноборудования;
- ПЭТ позволяет выявить злокачественные клетки при помощи введения в вену пациента радиоактивной глюкозы в небольшом количестве. В процессе данной процедуры сканер, вращаясь вокруг пациента, выявляет места наибольшего скопления сахара, т.е. места скопления злокачественных клеток;
- неврологическое обследование представляет собой обследование нервов, а так же спинного и головного мозга;
- МРТ позволяет получить детальное изображение выбранной области тела пациента, используя магнитное поле;
- КТ при помощи рентгена позволяет получить детальное изображение выбранной области тела. В некоторых случаях пациентам может быть введен контраст для получения наиболее точных результатов;
- лабораторные исследование такие, как анализ мочи, крови и т.п.
- Биопсия по-прежнему является наиболее точным способом диагностировать рак.
Диагностика рака ротоглотки
При диагностике рака ротоглотки в первую очередь проводится визуальный осмотр при помощи лампы, зеркала и эндоскопа. Самым точным способом поставить диагноз является биопсия, в ходе которой врач производит забор части пораженной ткани для микроскопического обследования на предмет наличия раковых клеток.
К прочим методам диагностики относится МРТ, рентген грудной клетки, КТ, а так же сканирование костей, которое дает возможность обнаружить какие-либо патологические новообразования в костях. Для оценки общего состояния пациента производят анализ крови.
Диагностика рака носа и околоносовых пазух
При диагностике рака носа и околоносовых пазух врач производит первичный осмотр и составляет анамнез, в ходе которого выясняет наличие факторов риска и жалобы пациента. Во время осмотра врач прощупывает лимфоузлы и околоносовые пазухи. Далее производится риноскопия, т. е. осмотр полости носа, требующий введения риноскопа в каждую ноздрю для расширения области осмотра.
В случае необходимости еще более детального осмотра возможно применение эндоскопа с лампой и видеокамерой. Изображение, получаемое при его помощи, высвечивается на экране монитора. Так же эндоскоп нередко применяют для проведения биопсии.
Помимо этого возможно проведение КТ, МРТ и рентгенографии.
Диагностика рака гортани
Диагностика рака гортани так же начинается со сбора анамнеза и выяснения жалоб пациента. Далее проводится осмотр, особое внимание, во время которого уделяется области лимфатических узлов, при помощи шпателя осматривается горло.
Далее производится ларингоскопия, которая подразделяется на два вида: прямая и непрямая. В последнем случае в горло пациента вводится небольшое зеркало, язык врач отодвигает шпателем. При прямой ларингоскопии, так же называемой фиброларингоскопией, производится осмотр гортани с помощью гибкого ларингоскопа через нос. Данная процедура позволяет осмотреть голосовые связки и стенки гортани.
Биопсия, как основной метод диагностики рака, позволяет выявить патологические клетки в ткани, взятой для исследования во время ларингоскопии.
Диагностика рака наружного и среднего уха
Поставить диагноз рака наружного уха порой возможно уже при визуальном осмотре пациента, тем не менее в некоторых случаях данное заболевание может быть спутано с такими болезнями, как, например, хронический гнойный средний отит. Наиболее распознаваемыми злокачественными опухолями в данном случае являются опухоли ушной раковины. Однако, поставить окончательный диагноз можно только после гистологического обследования.
В диагностике наружного и среднего уха одно из основных значений имеет дифференциальная диагностика с такими заболеваниями, как специфические гранулемы, доброкачественные опухоли, экзема, псориаз, отморожения, язвы, дискератоз.

Промывание лакун небных миндалин
Рекомендуется врачами при хроническом тонзиллите, в том числе для профилактики обострений заболевания. Может проводиться шприцем со специальной насадкой — канюлей или вакуумным методом.
Небные миндалины представляют собой скопления лимфоидной ткани в глотке, их важной анатомической особенностью являются крипты. Крипты — это ветвящиеся углубления в миндалинах, благодаря которым увеличивается площадь соприкосновения лимфоидной ткани с инфекционными агентами и, как следствие, быстрее осуществляется иммунный ответ.
В криптах также образуются тонзиллолиты — казеозные пробки, представляющие собой плотные образования, состоящие из слущенного эпителия и остатков пищи. Обычно пробки мелкие и выводятся сами, для человека этот процесс протекает незаметно. В ряде случаев пробки задерживаются в криптах, а когда к ним присоединяются бактерии и лейкоциты, они увеличиваются в размерах и становятся более плотными. С наличием тонзиллолитов связывают ощущение дискомфорта в горле, першение, рефлекторный кашель и очень редко, лишь в 3% случаев — галитоз (неприятный запах изо рта). Среди нормальной микрофлоры крипт отдельно выделяются анаэробы, вырабатывающие летучие соединения серы, именно из-за них пробка приобретает характерный неприятный запах.
Считается, что у казеозных пробок нет негативного влияния на здоровье, а значит опасности они не представляют. Только в России и на постсоветском пространстве выявление пробок ассоциировано с наличием хронического тонзиллита. В других странах это заболевание классифицируют как стойкое воспаление и отек в горле, сопровождаемые болевым синдромом, в ряде случаев требующие назначения системной антибактериальной терапии.
Зарубежные врачи предлагают пациентам удалять пробки самостоятельно самыми различными способами. Не доказано, что курсовое промывание миндалин уменьшает частоту образования тонзиллолитов. Если казеозные пробки доставляют человеку выраженный дискомфорт, или его беспокоит неприятный запах изо рта, предлагается обсудить с лечащим врачом возможность тонзиллэктомии (удаления миндалин). Иногда, увы, это единственный способ избавления от пробок. Допускается разовое промывание миндалин для удаления тонзиллолитов (не в период обострения хронического тонзиллита!), если они доставляют сильный дискомфорт, в том числе психологический, а у пациента не получается это сделать самостоятельно.
Лечебный эффект промывания небных миндалин при профилактике обострений хронического тонзиллита не доказан. Четких рекомендаций, определяющих количество процедур, тоже нет.
Важно знать: промывание лакун миндалин — не лечебная и не профилактическая процедура.
Метод, разработанный американским оториноларингологом Артуром Проетцом более века назад. Много лет использовался ЛОР-врачами для лечения острых заболеваний носа и околоносовых пазух.
Доказано, что промывание носа с положительным давлением (баллон Долфин, Нети пот) более действенно. Такие промывания особенно эффективны при аллергическом рините и хроническом синусите.
Важно знать: при остром бактериальном синусите имеет смысл обсуждать применение только оральных антибиотиков. Ни местные антибиотики, ни местные антисептики не показаны, даже в качестве дополнения к лечению.
Пункция верхнечелюстной пазухи
Пункции при бактериальном процессе в верхнечелюстных пазухах в основном показаны, если нужен посев содержимого пазухи — как правило при неэффективности 1-2 курсов антибактериальной терапии.
Очень редко такие пункции проводят с диагностической целью, когда нет возможности выполнить рентгенографию или компьютерную томографию околоносовых пазух. Еще одним показанием является выраженный болевой синдром, связанный с давлением содержимого на стенки пазухи. Пункция при этом делается однократно на фоне основного лечения. Несколько пункций показаны только в случае нестихающего бактериального процесса при двух и более курсах антибиотиков, при этом возможности провести эндоскопическое хирургическое вмешательство на пазухах нет.
Доказано — пункция верхнечелюстной пазухи не ускоряет процесса выздоровления.
Важно знать: пункция, как и любой инвазивный метод, может иметь осложнения, среди них — травма медиальной стенки орбиты, носослезного канала, мягких тканей щеки, носовое кровотечение.
Эндоларингеальные вливания
Рекомендуются при остром ларингите, наравне с небулайзерами, муколитиками и многим другим.
Причиной острого ларингита в большинстве случаев является вирусная инфекция. Поэтому основное лечение здесь — время. Применение антибиотиков не показано даже при легких бактериальных инфекциях в гортани, которые встречаются существенно реже, чем вирусные.
Для вливаний в гортань используются антибиотики, которые при местном применении не обладают бактерицидным эффектом. Могут использоваться масляные растворы, положительный эффект от которых легко заменяется домашним увлажнителем и проветриванием. Эффект от применения гормональных средств (дексаметазона или гидрокортизона) очень кратковременный. При этом в экстренных ситуациях, например, у певцов перед концертом, предпочтение стоит отдать системному применению гормональной терапии. Применение гормонов приводит к быстрому исчезновению воспаления голосовых складок и улучшению качества голоса, но приходится мириться с возможными побочными эффектами данной группы лекарств, поэтому в стандартных ситуациях потенциальный риск при их использовании превышает возможную пользу.
В ряде исследований было доказано, что голос восстанавливается в равные сроки — при лечении антибиотиками и при приеме плацебо.
Важно знать: вирусный ларингит длится обычно 7-10 дней и проходит самостоятельно.
Мазки на флору (из носа, зева, ушей)
В подавляющем большинстве случаев в них нет необходимости. По каждому заболеванию известны наиболее частые возбудители, и эмпирическая терапия хорошо справляется со своими задачами.
Острые тонзиллиты. Рекомендованы два исследования. Стрептатест — экспресс-диагностика на β-гемолитический стрептококк группы А (БГСА). И, если он отрицательный, — мазок из зева непосредственно на БГСА. Только при БГСА-тонзиллите есть абсолютные показания к проведению антибактериальной терапии, потому что только в этом случае есть риск развития острой ревматической лихорадки, ведущей к грозным осложнениям.
Острый наружный или средний отиты. Мазок показан при тяжелом течении, неэффективности назначенного лечения через 48-72 часа, частых рецидивах отита, иммунодефиците, при воспалении после хирургического вмешательства на ухе.
В подавляющем большинстве случаев в мазках на флору нет необходимости.
Важно знать: бактериологическое исследование показано только при неэффективности базового лечения, осложненном течении заболевания, нетипичной клинической картине болезни.

Слово – главному внештатному оториноларингологу Минздрава РФ, первому заместителю председателя комиссии Общественной палаты РФ по охране здоровья граждан и развитию здравоохранения, директору Федерального научно-клинического центра оториноларингологии ФМБА России, профессору, члену-корреспонденту РАН Николаю Дайхесу.
Есть контакт!
Николай Дайхес: Сегодня во всём мире оториноларингология развивается как междисциплинарная специальность – хирургия головы и шеи. И, естественно, мы в этом отношении не должны отставать. Конечно, это стало возможным только после того, как был открыт новый Федеральный научно-клинический центр оториноларингологии. Это крупнейший центр не только в России, но и в мире. Здесь на одной площадке мы оказываем все виды высокотехнологичной медицинской помощи, связанные с болезнями уха, горла и носа как у взрослых, так и у детей, лечим пациентов, нуждающихся в помощи онкологов, челюстно-лицевых и пластических хирургов, офтальмологов, профпатологов, и многое другое, связанное с патологией головы и шеи.

– Но ведь онкология – это отдельная область медицины?
– Действительно, так было в течение долгих лет. К сожалению, в конце 80‑х – начале 90‑х годов клиницистов узких специальностей исключили из структуры оказания онкологической помощи. Это привело к нелучшим результатам. Например, в настоящее время наблюдается рост онкологических заболеваний лор-органов не только в России, но и во всём мире, что составляет около 15–20% в общей структуре онкологических заболеваний, а это достаточно высокий процент. Например, 60–70% впервые обратившихся за помощью больных раком гортани уже имеют третью-четвёртую стадию заболевания. Чем можно объяснить такую статистику? Причин несколько. Во‑первых, это низкая онконастороженность врачей, ведущих первичный приём в поликлиниках, когда назначают неадекватное лечение и болезнь приобретает запущенный характер. Важно, чтобы в первую очередь узкий специалист всегда помнил о возможности скрытого онкологического процесса. Я всегда напоминаю оториноларингологам поликлинического звена: обследуйте пациента и убедитесь в отсутствии онкологической проблемы, потом проводите лечение воспалительной или другой патологии. Ведь злокачественным опухолям, как правило, всегда предшествуют фоновые или предопухолевые состояния.
Но это не всегда только вина врачей-неонкологов, так как в процессе получения последипломного медицинского образования их не обучают онкологии должным образом. И, наоборот, клиницисты-онкологи недостаточно обучаются навыкам той или иной узкой специальности. Вследствие этого не всегда имеется возможность проведения щадящей онкохирургии, позволяющей сохранить функциональность жизненно важного органа.

– Что же делать, чтобы наладить контакт между онкологами и врачами других специальностей?
– Сейчас в Минздраве России есть понимание, что такое взаимодействие необходимо, – уточняются разработки совместных клинических рекомендаций для онкологов и врачей других специальностей, образовательные программы последипломного образования врачей, направленных на повышение квалификации в онкологии. Многие руководители ведущих онкоцентров готовы к сотрудничеству с медицинскими центрами других направлений. Я надеюсь, что будет создана междисциплинарная рабочая группа, которая будет заниматься проблемами онкологии по всем направлениям.
Борьба за пациентов
– Сделать сложную операцию возможно не везде. Как увеличить доступность высокотехнологичной медицинской помощи?
– Одним из направлений развития и доступности получения высокотехнологичной медицинской помощи является создание филиалов ведущих институтов. У нас, например, есть филиалы в Хабаровске и Астрахани. Кроме того, за последние полтора года мы объехали 50 регионов страны для подписания договоров, предусматривающих возможность напрямую направлять больных на лечение в наш центр по системе ОМС высоких технологий.

– Много ли надо приложить усилий пациенту, чтобы выбить направление на высокотехнологичную операцию? Существует ли здесь конкуренция между лечебными учреждениями?
– Высокотехнологичная медицинская помощь в Российской Федерации состоит из двух частей – базовой программы ОМС высоких технологий (ВТ ОМС) и внебазовой, или федеральной, программы высокотехнологичной медицинской помощи (ВМП).
Разница между ними состоит в способах финансирования, объёмах помощи и структуре тарифов на оказание услуг. ВМП де-факто – это прямая государственная инвестиция, которая даёт определённой клинике гарантированный объём больных. Вопрос в другом.

Я считаю, что для сохранения баланса необходимо расширить возможность оказания ВМП в рамках ОМС базовой программы и унифицировать тарифы базовой ВТ ОМС и внебазовой программы ВМП ОМС.
Это позволит создать для пациентов реальные возможности самостоятельного выбора лечебного учреждения для получения высокотехнологичной помощи, обеспечит конкуренцию между медицинскими учреждениями, а значит, повысит качество медицинской помощи.
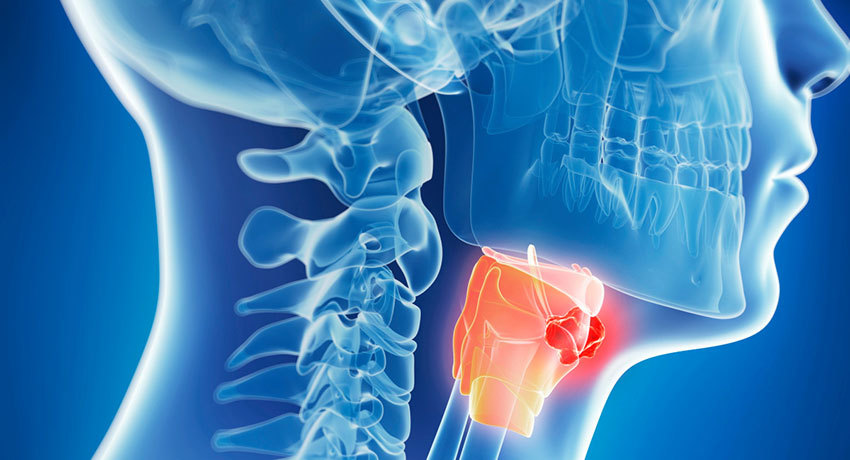
— это врач, который одновременно специализируется в сфере онкологии и отоларингологии. Он занимается диагностикой и лечением злокачественных опухолей головы и шеи. В эту группу, в частности, входит рак ротовой полости, носа и его придаточных пазух, глотки, гортани, слюнных желез.
Если вы ищете хорошего в Москве, обратитесь к экспертам в клинике Медицина 24/7. Наши специалисты оказывают пациентам все виды помощи:
- Ведут первичный прием.
- Составляют программу обследования, которое помогает уточнить диагноз.
- Выполняют необходимые диагностические процедуры с применением современного оборудования.
- Выполняют хирургические вмешательства любой сложности в отлично оснащенной операционной.
- Составляют схемы химиотерапии в соответствии с современными протоколами.
- Проводят паллиативную терапию, которая помогает справиться с мучительными симптомами и продлить жизнь пациента.

С какими симптомами обращаются к этому врачу?
К приходят на прием люди с симптомами, которые могут свидетельствовать о злокачественных опухолях :
- Рак ротовой полости: пятно на слизистой оболочке, языке красного или белого цвета, отек челюсти (люди, которые носят съемные зубные протезы, могут замечать, что их стало сложнее надевать, возникает дискомфорт), боли, кровотечения во рту.
- Рак глотки: боль и затруднения во время глотания, проблемы с речью, дыханием, боль в шее или горле, которая долго не проходит, головные боли, шум в ушах, ухудшение слуха.
- Рак гортани: боль в горле во время глотания, боль в ухе.
- Рак слизистой оболочки носа и околоносовых пазух: хронический насморк, частые инфекции, против которых почти неэффективны антибиотики, носовые кровотечения, частые головные боли, отеки, припухлость на лице, боль в верхних зубах, проблемы с ношением зубных протезов.
- Рак слюнных желез: хронические боли в области лица, шеи, подбородка, отек в области нижней челюсти, онемение лица, нарушение функций мимических мышц.
Как правило, если у человека возникают похожие проявления, первым делом он обращается к обычному или стоматологу. Если имеется подозрение на онкологическое заболевание, доктор направляет пациента к специалисту в области онкологии.
Важно понимать, что ни один из перечисленных симптомов не является специфическим, то есть не свидетельствует однозначно о том, что у человека рак. Чаще всего, такие проявления встречаются при патологиях, не имеющих отношения к онкологии, например, воспалительных процессах, инфекциях. Но посетить врача и провериться нужно в любом случае, причем, как можно быстрее. Если все же окажется, что симптомы вызваны злокачественной опухолью, лечение должно быть начато как можно раньше, от этого зависит прогноз.
Как проходит прием у врача?
Во время первичного приема расспрашивает пациента о его жалобах, уточняет, когда они появились, как менялись со временем. Затем врач осматривает полость носа, рта, язык, горло, ощупывает шею, чтобы выявить возможные узлы, уплотнения, увеличенные лимфатические узлы.
Для более детального осмотра патологических образований в отоларингологии широко применяют эндоскопию. Процедуры будут называться , в зависимости от исследуемого органа: фарингоскопия (глотка), ларингоскопия (гортань), назофарингоскопия (носоглотка). Эндоскопия, во время которой исследуют разные , называется панэндоскопией.
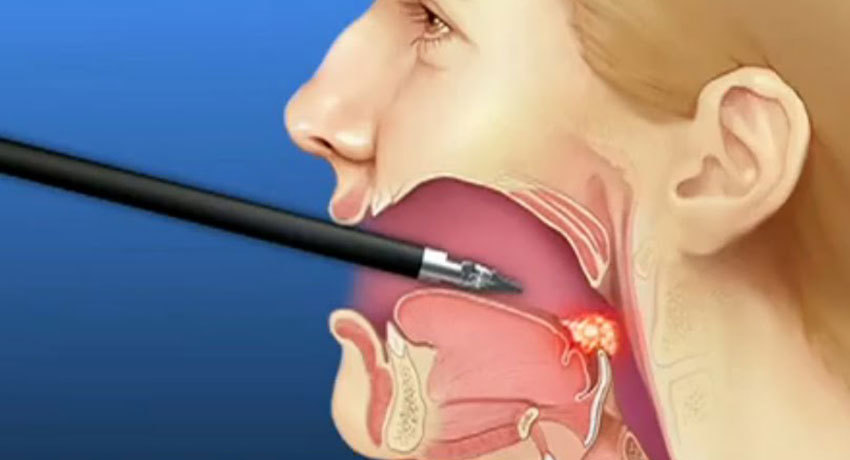
Для того чтобы подтвердить диагноз или достоверно исключить злокачественное новообразование, проводят биопсию, нередко прямо во время эндоскопии. Врач удаляет фрагмент опухолевой ткани и отправляет в лабораторию, где ее изучают под микроскопом. Зачастую, при подозрении на рак выполняют аспирационную биопсию: в новообразование или увеличенный лимфатический узел вводят полую иглу и буквально высасывают образец ткани с помощью шприца.
Если по результатам биопсии в образце ткани обнаружены раковые клетки, диагноз злокачественной опухоли не вызывает сомнений. Но для того чтобы назначить правильное лечение, этого мало. Нужно оценить стадию опухоли, проверить, насколько сильно она распространилась в организме. В этом помогают дополнительные виды диагностики:
- Панорамная рентгенография верхней и нижней челюстей.
- Ультразвуковое исследование области шеи.
- Компьютерная томография.
- томография.
- Рентгенография костей (для диагностики костных метастазов).
- томография () — одно из самых информативных исследований, которое помогает обнаруживать отдаленные метастазы. Во время процедуры в организм пациента вводят радиофармпрепарат — специальное слабое радиоактивное соединение, которое накапливается в раковых клетках.
- Затем делают снимки с помощью , и на них хорошо видны все опухолевые очаги. Для большей информативности ПЭТ выполняют параллельно с компьютерной томографией и совмещают снимки — такое исследование называется .
Методы лечения опухолей
Программу лечения опухолей всегда составляет команда специалистов, в которую могут входить: , клинический онколог, хирурги, химиотерапевт, врач лучевой терапии (радиотерапевт) и др.
В зависимости от локализации, типа, стадии злокачественной опухоли и некоторых других факторов, применяются различные виды лечения, нередко в комбинациях друг с другом:
- Хирургическое удаление опухоли зачастую является основным методом лечения, если рак диагностирован на ранней стадии и является операбельным. Некоторым пациентам показаны паллиативные операции, например, при нарушении прохождения воздуха, пищи.
- Химиотерапия может применяться как дополнение к хирургическому удалению опухоли или в качестве самостоятельного, основного метода при запущенном неоперабельном раке.
- Лучевая терапия также может дополнять операцию или применяться отдельно.
- Таргетные препараты прицельно воздействуют на определенные , которые помогают опухолевым клеткам бесконтрольно размножаться, поддерживать жизнедеятельность.
- Иммунотерапия — наиболее современное и перспективное направление в лечении злокачественных опухолей.
- Иммунопрепараты из группы ингибиторов контрольных точек блокируют молекулы, которые снижают активность иммунной системы, мешают ей обнаруживать и уничтожать опухолевые клетки. Лекарство заставляет бороться с раком собственный иммунитет человека. Ценность ингибиторов контрольных точек особенно высока на поздних стадиях рака . Они могут быть эффективны, если было неуспешным лечение другими противоопухолевыми препаратами.
- Паллиативное и поддерживающее лечение: борьба с болью, нарушением глотания, дыхания и другими симптомами, контроль и коррекция нутритивного статуса, реабилитационные мероприятия и пр.
По данным Московского горонкодиспансера, число ЛОР-онкологических больных за последние 5 лет увеличилось и данная тенденция сохраняется. В 79-84% наблюдений заболевание диагностируется в III-IV стадиях, что неблагоприятно отражается на результатах лечения. Авторы анализируют некоторые причины поздней диагностики опухолевых заболеваний ЛОР-органов, обращают внимание на необходимость формирования онконастороженности у врачей поликлинического звена. Представлены современные методы ранней диагностики онкологических заболеваний.
Ключевые слова: онкологические заболевания ЛОР-органов, онконастороженность, ранняя диагностика.
Как и любая болезнь, на ранних стадиях онкологическое заболевание трудно распознается, но успешно лечится; напротив, диагностировать опухоль на поздней стадии гораздо проще, но эффективность лечения при этом резко снижается и прогноз становится значительно менее благоприятным.
По данным отделения опухолей головы и шеи при Московском городском онкодиспансере, за период 2000-2006 гг. ежегодно выявлялось 800-1190 первичных больных со злокачественными новообразованиями головы и шеи различной локализации, причем неуклонно сохраняется тенденция к росту этого показателя. К сожалению, все чаще онкологические заболевания ЛОР-органов диагностируются на поздних стадиях: в 79-84% случаев больные направляются к специалистам онкодиспансера в III-IV стадиях процесса (см. таблицу). Наиболее частая локализация поражения - гортань, гортаноглотка, ротоглотка; несколько реже отмечаются опухоли различных отделов языка, дна полости рта, верхней челюсти, носоглотки, редко - уха [1, 4, 5, 7].
Неудовлетворительное состояние ранней диагностики существенным образом отражается на отдаленных результатах лечения. Так, по данным института им. П.А. Герцена, при I стадии рака гортани клиническое излечение без рецидивов и метастазов продолжительностью свыше 5 лет после проведенного лучевого лечения достигается у 83-95% больных, при II стадии - у 70-76%, 5-летняя выживаемость при Т3N0M0 после комбинированного лечения составляет 60%, при Т4 - 34,0% [9]. Однако только 14% больных, впервые обратившихся по поводу злокачественного новообразования, имели ранние формы опухолей.
Следует помнить, что ранняя диагностика злокачественных новообразований представляет определенные трудности в связи со сходством начальных проявлений заболеваний с доброкачественными опухолями, воспалительными и другими патологическими процессами. Давность заболевания, распространенность процесса, внешний вид опухоли не являются достаточно надежным критерием для установления диагноза [4, 7, 8]. Именно этим объясняется их позднее выявление.
И все-таки основными причинами поздней диагностики рака гортани и других ЛОР-органов являются недостаточная онкологическая настороженность врачей поликлинического звена, отсутствие необходимых диагностических навыков и должного клинического опыта для правильной оценки состояния ЛОР-органов у врачей поликлинического звена и стационаров, отсутствие должной преемственности в обследовании больных [5, 6, 9].
Совершенствование методов ранней диагностики онкологических заболеваний ЛОР-органов является актуальной задачей не только врача-оториноларинголога, но и врача общей практики, к которому пациент нередко в первую очередь обращается с определенными жалобами.
Так, ранняя диагностика рака гортани основывается не на патогномоничных и постоянных симптомах, а на сочетании ряда банальных признаков, которые позволяют заподозрить опухоль. Например, при развитии рака вестибулярного отдела гортани у многих больных в течение нескольких месяцев до установления диагноза отмечается сухость, першение, ощущение инородного тела в глотке. Несколько позже появляется утомляемость и глухота голоса, неловкость при глотании, а затем и болезненность.
| Стадия | 2000 г. | 2001 г. | 2002 г. | 2003 г. | 2004 г. | 2005 г. | 2006 г. |
| I | 24/3,4 | 25/3,0 | 26/3,3 | 38/4,4 | 60/5,2 | 39/3,3 | 46/3,9 |
| II | 88/12,3 | 100/12,1 | 126/16,1 | 106/12,2 | 153/13,1 | 178/14,9 | 175/14,8 |
| III | 185/25,5 | 203/24,4 | 184/23,4 | 180/20,8 | 279/24,1 | 283/23,7 | 286/24,4 |
| IV | 427/58,8 | 501/60,5 | 442/56,3 | 531/61,4 | 668/57,6 | 692/58,1 | 665/56,8 |
| Всего | 724 | 829 | 785 | 865 | 1160 | 1192 | 1172 |
Боли вначале возникают только по утрам при глотании слюны, в последующем они усиливаются, становятся постоянными, могут иррадиировать в ухо. Схожесть указанной симптоматики с признаками хронического фарингита или ларингита нередко является причиной диагностической ошибки.
При выявлении жалоб и сборе анамнеза обращается внимание также на длительность течения патологического процесса, появление на этом фоне кровянистых выделений, иногда (на более поздних стадиях) - определяемых при пальпации плотных, чаще безболезненных регионарных лимфоузлов. Врача должно насторожить появление следов крови в мокроте, рецидивирующих (особенно односторонних) носовых кровотечений, когда конкретную причину кровотечения определить не удается. Врач не должен оставить без внимания появление дисфо-нии, особенно нарастающей и не поддающейся обычным терапевтическим воздействиям, жалобы на расстройство глотания.
Во многих случаях развитию злокачественных опухолей гортани предшествуют доброкачественные заболевания, длящиеся многие месяцы, а иногда и годы. К таковым большинство авторов относят папилломы, пахидермии, хронические гиперпластические ларингиты и другие заболевания. Согласно классификации комитета по изучению опухолей головы и шеи при Всесоюзном обществе онкологов, различают предраковые заболевания с высокой и низкой частотой злокачественных изменений. К предраковым заболеваниям с высокой частотой озлокачествления (облигатные) относят лейкоплакию, пахидермию, папиллому у взрослых, а к предраковым заболеваниям с низкой частотой озлокачествле-ния - контактную фиброму, рубцовые процессы после хронических специфических инфекционных заболеваний (силифис, туберкулез, склерома) и ожогов. Период предракового состояния у человека считается равным одному-двум десятилетиям. При раке гортани он несколько меньше: по наблюдениям В.О. Ольшанского- от 2-4 лет до 11-12 лет [4].
Возможность перерождения доброкачественных заболеваний в рак указывает на чрезвычайную важность раннего выявления любых патологических процессов в гортани и их эффективное лечение, что можно рассматривать как вторичную профилактику рака. В то же время следует помнить, что одной из важных причин позднего распознавания рака гортани в ряде случаев является ошибочная диагностическая тактика. Она заключается в том, что врач длительное время наблюдает за больным, проводя неадекватное лечение (противовоспалительное, физиотерапевтическое), и выжидает, пока признаки опухоли будут настолько типичны, что диагноз перестанет вызывать сомнение. В литературе [4, 8, 9] имеются сведения о том, что врачи-оториноларингологи поликлиник наблюдали за 20,4% больных раком гортани от 1 до 2 мес и за 50% - от 2 до 8 мес.
При обследовании больного, обратившегося с любым заболеванием ЛОР-органов, и при проведении профилактического осмотра врачу-оториноларингологу следует соблюдать четкую последовательность, чтобы независимо от наличия или отсутствия жалоб были осмотрены все ЛОР-органы. Обязательным является также осмотр и пальпация шеи с целью выявления метастазов. Осматривая тот или иной орган, следует придерживаться определенной схемы, чтобы не пропустить малейшие отклонения от нормы. Например, при мезофарингоскопии последовательно обращают внимание на состояние слизистой оболочки глотки, осматривают сначала справа, затем слева передние и задние небные дужки и сами небные миндалины, мягкое небо и язычок. Затем оценивают состояние задней и боковых стенок глотки. Если имеется гипертрофия небных миндалин, то для осмотра задней дужки и боковой стенки глотки справа и слева либо смещают миндалину с помощью второго шпателя, либо используют носоглоточное зеркало, а при необходимости - эндоскоп [6]. Кроме того, проводится пальпация шеи и элементор ротоглотки.
Оториноларинголог при осмотре любого пациента, независимо от наличия или отсутствия субъективных проявлений заболевания, в обязательном порядке должен выполнить непрямую ларингоскопию, осмотреть носоглотку. Последнее особенно важно у детей и подростков, если у них не удается эпифарингоскопия, проводится пальцевое исследование, эндоскопия с помощью фиброскопа или ригидного эндоскопа, при необходимости - рентгенография свода носоглотки, КТ или МРТ.
В ранней диагностике рака гортани важнейшее значение имеет ларингоскопия. Осмотр гортани должен быть выполнен таким образом, чтобы последовательно были обозримы все ее отделы: валлекулы и корень языка, надгортанник, черпало-надгортанные складки, грушевидные синусы, вестибулярные и голосовые складки, черпала и межчерпаловидное пространство, комиссура, подголо-совое пространство. Ларингоскопия, в особенности при локализации новообразования на голосовой складке, позволяет установить наличие опухоли даже в тех случаях, когда размеры ее минимальны. В этих случаях на одной из голосовых складок, чаще всего на середине ее, заметно утолщение, которое часто выступает в просвет голосовой щели (экзофитный рост). Основание опухоли шире, чем верхушка. Это обстоятельство имеет очень большое диагностическое значение. Также важно ограничение подвижности голосовой складки, зависящее от раковой инфильтрации внутренней голосовой мышцы. Оно появляется особенно быстро при эндофитном росте новообразования. Эти два признака - широкое основание опухоли и ограничение подвижности складки - со значительной долей вероятности позволяют заподозрить злокачественное новообразование гортани, диктуют необходимость неослабного наблюдения за больным и гистологического исследования опухоли. Еще до ограничения подвижности гортани с помощью стробоскопии можно выявить нарушение вибрации голосовой складки.
Однако информативная ценность ларингоскопии снижена при локализации опухоли в области фиксированного отдела надгортанника, в подголосовой области. Затруднен осмотр гортани при некоторых анатомических особенностях: свернутый или деформированный надгортанник, большой язык и маленький рот, наличие тризма и т.п.
Фиброларингоскопия позволяет детально осмотреть все труднодоступные отделы гортани, выявить опухолевый процесс на ранней стадии, прицельно выполнить биопсию. Это исследование проводится через нос, рот или ретроградно при наличии трахеостомы. Однако возможности этого метода снижены при эндофитном росте опухоли.
С целью выявления предраковых изменений в гортани применяется непрямая и прямая микроларингоскопия. Это исследование позволяет выявлять более точно эндофитный компонент опухоли за счет характерных микроларингоскопических признаков злокачественной опухоли: исчезновение прозрачности покрывающего опухоль эпителия, нарушения сосудистой архитектоники, утолщения эпителия в виде шипов и сосочков, кровоизлияний, микроизъязвлений [2].
Применение пробы с толуидиновым синим [10] значительно повышает информативность этого метода для выявления раннего рака гортани. Толуидиновый синий имеет большую тропность к аминокислотам, содержащимся в ядрах клеток. При злокачественном перерождении ядра клеток содержат большое количество РНК и ДНК, что приводит к интенсивному окрашиванию этих клеток. Методика заключается в следующем. Под местной анестезией область гортани, подозрительную на опухоль, окрашивают 2% раствором толуидинового синего. Через 2 мин окраску смывают физиологическим раствором и оценивают выраженность окрашивания. Злокачественная опухоль интенсивно окрашивается в фиолетовый цвет, с этих участков прицельно выполняется биопсия. Информативность этой пробы составляет 91%.
Немало полезной информации может представить применение дополнительных методов исследования, расширяющих возможности врача по выявлению и верификации новообразований. Речь идет о проведении осмотра с использованием эндоскопов - жестких или гибких, операционного микроскопа, выполнении рентгенографии, компьютерной томографии - рентгеновской или магнито-резонансной, УЗИ шеи.
В настоящее время в горонкодиспансере Москвы разрабатана методика эхосонографии для ранней диагностики рака гортани. Ультразвуковое исследование отличается неинвазивностью, отсутствием лучевой нагрузки, возможностью проведения неограниченного количества исследований у одного пациента. Важным достоинством метода явилась возможность выявления эндофитных форм рака гортани (у 37% обследованных больных), а также определение распространенности опухоли, что крайне важно при выборе объема хирургического вмешательства. Кроме того, этот метод позволяет провести пункционную биопсию опухоли под контролем ультразвукового монитора [2].
Не рассматривая специально вопросы клиники и диагностики отдельных форм новообразований ЛОР-органов, следует отметить, что любое новообразование подлежит удалению и должно быть направлено на гистологическое исследование. Однако в ряде случаев для выработки оптимальной лечебной тактики необходимо до операции определить характер образования. В частности, очень важно дифференцировать пролиферативный воспалительный и опухолевый процесс, а в последнем случае - доброкачественный или с элементами малигнизации. C этой целью в специализированном лечебном учреждении (онкодиспансер) выполняется дооперационная биопсия или проводится цитологическое исследование.
Гистологическое исследование биопсированного материала нередко сочетается с цитологическим исследованием. В связи с этим целесообразно до погружения иссеченного кусочка ткани в фиксирующий раствор взять с его поверхности отпечаток или мазок для цитологического исследования. Такая методика особенно ценна при экстренной биопсии, когда срочное гистологическое исследование невозможно или требуются специальные гистохимические реакции. В этом случае цитологическое исследование не подменяет, а дополняет гистологическое исследование.
Гистологическое исследование нередко позволяет уточнить и даже изменить клинический диагноз. Заключительным этапом диагностики является биопсия опухоли для гистологического или цитологического исследования первичной опухоли или метастазов. Однако диагностическая ценность результатов биопсии не является абсолютной, многое зависит от того, насколько удачно взят материал для исследования. Отрицательный результат биопсии при наличии соответствующих клинических данных не позволяет полностью отвергнуть диагноз опухоли.
В комплексе мероприятий, способствующих раннему выявлению онкологических заболеваний ЛОР-органов, важная роль принадлежит диспансеризации. Больные с папилломатозом гортани, хроническим ларингитом, особенно гиперпластической его формой, с лейкоплакией, рецидивирующим полипозом носа и околоносовых пазух и другими доброкачественными новообразованиями ЛОР-органов должны находиться на диспансерном наблюдении, раз в полгода их следует осматривать, фиксируя изменения в течении заболевания. При неблагоприятном, по мнению врача, течении заболевания пациент должен быть без промедления направлен на консультацию к ЛОР-онкологу в специализированное лечебное учреждение.
Л.Г. КОЖАНОВ, Н.Х. ШАЦКАЯ, Л.А. ЛУЧИХИН
Московский городской онкодиспансер №1 (гл. врач - проф. А.М. Сдвижков), кафедра ЛОР-болезней (зав.- член-корр. РАМН проф. В.Т. Пальчун) лечебного факультета РГМУ, Москва
ВЕСТНИК ОТОРИНОЛАРИНГОЛОГИИ, 5, 2008
ЛИТЕРАТУРА
1. Абызов Р.А. Лоронкология. С-Петербург 2004;256.
2. Кожанов Л.Г. Ларингофиброскопия и микроларингоскопия при комбинированном лечении рака гортани с выполнением экономных операций: Автореф. дис. . канд. мед. наук. М 1983;23.
3. Кожанов Л.Г., СдвижковА.М., Мулярец М.В., Романова Е.С. Вестн ото-ринолар 2008;2:56-58.
4. Матякин Е.Г. Злокачественные опухоли полости носа и околоносовых пазух. В кн.: Оториноларингология, национальное руководство. Под ред. В.Т. Пальчуна. М 2008;502-512.
5. Ольшанский В.О. Рак гортани. В кн.: Оториноларингология. Национальное руководство. Под ред. В.Т. Пальчуна. М 2008;801-811.
6. Пальчун В.Т., Лучихин Л.А., Магомедов М.М. Практическая оториноларингология. М 2006;77-94.
7. Пачес А.И. Опухоли головы и шеи. М 2000;324-332.
8. Чиссов В.И., Дарьялова С.А. Избранные лекции по клинической онкологии. М 2000;76, 225.
9. Чиссов В.И., Старинский В.В., Петрова Г.В. Состояние онкологической помощи населению Российской Федерации в 2004 г. М 2005;227.
10. Paavolainen M., Lanerma S. Minerva Otolaryng 1976;26:4:219-221.
Читайте также:

