Киста в верхнем полюсе члс
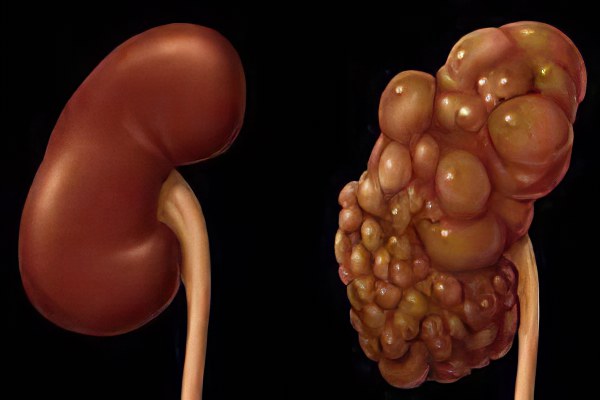
Киста почки – это урологическое заболевание, которое характеризуется формированием полостного образования, окруженного капсулой из соединительной ткани, заполненного жидкостью. Имеет вид круга или овала, образуется чаще с одной стороны, реже – с двух. Данный недуг одинаково часто встречается среди представителей как мужского, так и женского пола, но более характерен для людей старше сорока лет. Это в большинстве своем доброкачественное образование и является самым распространенным видом почечных опухолей (выявлено бывает примерно у 70% пациентов). По мере роста образование может достигать 10 и более сантиметров.
Существует повышенный риск развития кисты почек в случае присутствия следующих факторов:
Старший возраст пациента (преклонный, старческий);
Гипертоническая болезнь, вегетососудистая дистония;
Перенесенные операции на почках или других органах мочевыводящей системы;
Инфекционные заболевания мочеполовой системы.
Если у пациента киста только в левой, или только в правой почке, идёт речь о единичном образовании. Если в одной почке сразу несколько кист, говорят о мультикистозном поражении. В случае же, если образования находятся сразу с обеих сторон, речь идёт о поликистозе.
Симптоматика наличия кистозных образований в почках не четкая. Больной может вовсе не ощущать никакого дискомфорта или специфических признаков. Длительный период болезнь протекает бессимптомно, а саму кисту обнаруживают случайно во время УЗИ.
Человек испытывает те или иные неприятные ощущения только когда киста начинает разрастаться до такой степени, что уже давит на соседние органы и ткани. При этом чаще всего наблюдаются следующие симптомы:
Болезненные ощущения в районе поясницы, которые усиливаются после поднятия тяжестей или при резких телодвижениях;
Наличие крови в моче;
Нарушение кровообращения в пораженной почке;
Нарушенный отток мочи из больной почки;
Тупые боли в районе мочеточника, мочевого пузыря;
Если иммунитет пациента слаб, может присоединиться инфекция и спровоцировать воспалительный процесс. В этом случае пациент будет ощущать все признаки инфекционного поражения почки (пиелонефрита): общая слабость, болезненное и учащенное мочеиспускание, ноющие постоянные опоясывающие боли, повышение температуры тела. К тому же, при исследовании анализов мочи, в ней обнаруживается повышенное количество лейкоцитов, также могут быть выявлены цилиндры и эритроциты.
При отсутствии своевременного адекватного лечения у больного может развиться хроническая почечная недостаточность. Проявляется эта патология полиурией (очень частыми позывами к опорожнению мочевого пузыря), слабостью, жаждой, повышенным артериальным давлением. Если размеры кисты довольно большие, она может сдавливать не только мочеточники и почечные лоханки, но и важные сосуды. Это, в свою очередь, со временем может привести к ишемии и атрофии пораженного органа.
Несмотря на то, что киста правой и левой почки – не такая уж редкость, причины этой патологи до сих пор до конца не выяснены учеными и докторами. Чаще всего – это врожденные образования, но могут они формироваться и после рождения.
Принято считать, что возникают кисты почек из-за наследственных, травматических или инфекционных факторов. А сложность достоверного выявления причин ещё более усугубляется тем, что заболевание, как уже было сказано, протекает без специфических симптомов.
Сам процесс формирования кисты происходит в связи с развитием их из почечных канальцев, которые теряют связь с другими такими же структурами, после наполнения жидкостью и увеличения в размерах до пары миллиметров. Развиваются такие формирования из-за усиленного роста клеток эпителия, который выстилает изнутри почечные канальцы.
Классифицируют кисты почек по разным признакам. Так, по происхождению они бывают:
По характеру поражения органа:
По качеству жидкости внутри образования:
Геморрагические (жидкость с примесью крови);
Гнойные (развиваются в результате присоединения воспаления из-за инфекции).
Также различают простые и сложные кисты. Простая киста почки – это сферическая полость, заполненная прозрачной жидкостью. Такой вид кист встречается чаще всего, и при этом они являются самыми безопасными, так как риск перерождения их в раковое образование крайне низок. Протекает такая патология чаще бессимптомно. Сложные же кисты отличаются от простых тем, что в них присутствует несколько камер, сегментов, а контуры их поверхности неровные. В случае, когда в полости такой кисты есть утолщенные перегородки, возрастает риск её онкогенности. К тому же, в них не редко обнаруживаются кальцинированные отложения. Ещё определенный участок сложной кисты может кровоснабжаться. А так как сосуды обычно оплетают раковые опухоли, это ещё раз говорит о возможном перерождении сложной кисты почки в рак.
К тому же, различают кисты, в зависимости от их строения:
синусные кисты почек;
паренхиматозная киста почки;
солитарная киста почки.
Далее рассмотрим подробнее каждый из этих видов.
Синусные кисты почек , которые также называют парапельвикальными, относятся к простым кистам. Располагаются такие образования у ворот почечного синуса (откуда и её название) или самой почки. Формируется такой патологический пузырь в результате увеличения просветов лимфатических сосудов, которые пересекают почку в месте вблизи лоханки, но не прилегающем к ней. Представляют собой полость, заполненную прозрачной желтоватой жидкостью, в некоторых случаях с примесями крови. Почему формируются синусные кисты – до конца не понятно. Данная патология встречается чаще всего у представительниц женского пола, старше 50 лет.
Синусная киста почек провоцирует болевой симптом у пациента, а также нарушения мочеиспускания, а сама моча может быть красного цвета из-за наличия в ней крови. Пациент часто страдает от повышенного давления.
Паренхиматозная киста почек – это чаще всего врожденная патология, реже - приобретенная. Причем в случае, если человек родился с этим образованием в почке, то оно вполне может самостоятельно исчезнуть, рассосаться. Это формирование, камера которого расположена прямо в паренхиме почки, из-за чего и возникло название этой кисты. Чаще всего внутри камеры находится серозная жидкость, по составу и виду напоминающая плазму крови. Иногда, однако, встречаются паренхиматозные кисты, заполненные геморрагическим содержимым (с примесями крови). Данный вид патологии кисты также может быть единичным, мультикистозным и поликистозным.
Врожденные паренхиматозные кисты чаще всего возникают в связи с теми или иными нарушениями в первом и втором триместре беременности (эмбриогенеза), когда происходит формирование и закладка всех органов, в том числе и почек. К тому же, такие врожденные патологии сопровождаются некоторыми другими заболеваниями мочеполовой системы. Ещё одна причина развития паренхиматозных кист (врожденных) – генетическая, внутриутробная дисплазия паренхимы почек.
Приобретенные паренхиматозные кисты встречаются чаще у мужчин старше 50 лет. Развиваться могут в связи с обструкцией (засорением) канальцев нефронов микрополипами, солями мочевины или соединительной тканью. В 2/3 случаев паренхиматозная киста никакими симптомами себя не проявляет.
Солитарная киста почки – это один из вариантов простой кисты, имеющий округлую форму. Данное образование не связано с коллекторной (выводящей) системой органа, не имеет включений, перегородок. Располагается такая киста в паренхиме (кортикальном слое) почки, чаще в одной почке. Но встречаются и солитарные кисты, расположенные в медуллярном слое органа, которые могут иметь геморрагическое или гнойное содержимое в середине (в случае получения травмы почек).
Перед назначением того или иного вида лечения, врач, при подозрении на кисту почки направляет пациента на прохождение комплексного обследования. Диагноз устанавливается с учетом жалоб больного. Поликистоз определяется при пальпации, так как в этом случае увеличиваются размеры почек, и они имеют бугристую структуру. При проведении лабораторных исследований, в крови выявляется анемия и уменьшение функциональных белков, повышается креатинин и мочевина. В моче обнаруживаются, как было сказано, лейкоциты, эритроциты, снижается удельный вес урины, как следствие почечной недостаточности.
Основным и незаменимым способом определения кист в почках на сегодняшний день является УЗИ. Именно этот метод делает возможным выявление локализации образований, их размеры, количество и связь с прилегающими органами. При необходимости проведения дифференциальной диагностики с почечными опухолями, может быть также предложен метод контрастной рентгенографии (ангиография, экскреторная урография). Киста в этом случае проявляет себя, как образование, не содержащее сосудов. Одним из современных методов, которые могут дополнительно применяться является компьютерная томография (КТ).
Только специалист-уролог с полным знанием дела сможет подробно объяснить больному, в чем опасность кистозных образований в почках. Но, в общем, главным риском, который таит в себе эта патология, является возможность возникновения других заболеваний.
Консервативное медикаментозное лечение кисты почки довольно ограничено в своих возможностях, но таким образом можно откорректировать общее состояние больного, не удаляя саму кисту. Чаще всего проводится симптоматическое лечение, которое заключается в приеме препаратов, снижающих артериальное давление, купирующих болезненные ощущения в области поясницы, снимающих воспаление и нормализирующих нормальный отток урины. В случае присоединения бактериальной инфекции пациенту назначают антибиотики.
При отсутствии необходимого лечения, киста почки может спровоцировать достаточно серьезные осложнения – нагноение, разрыв капсулы, кровоизлияние. В этом случае необходимо проведение неотложной операции. В случае, если диаметр образования не более 5 см и оно не вызывает нарушения оттока мочи и кровообращения, такую кисту просто наблюдают. Плановое хирургическое вмешательство же предлагают в таких случаях:
Возраст пациента молодой или средний;
Киста провоцирует сильные боли;
Размеры кисты большие, она сдавливает соседние органы;
У пациента наблюдается артериальная гипертензия;
Кистозные поражения почек относятся к аномалиям структуры почечной ткани и диагностируются в 12-15% случаев среди всех урологических заболеваний. Частота их встречаемости составляет 1 на 250 новорождённых.
К наиболее распространенным кистозным поражениям почек относятся солитарные кистозные образования (простая киста почки), кистозные образования при АДПКБ, мультикистозная дисплазия. В один род эти виды пороков развития объединяет их общий эмбриофетальный морфогенез.
До недавнего времени кортикальные кистозные образования почек в детском возрасте считались редкими заболеваниями ввиду отсутствия чётких клинических симптомов, торпидностью течения и, как следствие, их низкой выявляемостью.
Прогрессирующий рост кистозных полостей со временем неизбежно приводит к значительным и порой необратимым изменениям в окружающей паренхиме.
Солитарная киста
Солитарная киста — одиночное кистозное образование круглой или овальной формы, исходящее из паренхимы почки и выступающее над её поверхностью. Диаметр кисты может достигать различных размеров. Содержимое её, как правило, серозное, изредка геморрагическое вследствие кровоизлияния в кистозную полость, или гнойное из-за воспалительного процесса. Крайне редко встречаются дермоидные кисты, содержащие дериваты эктодермы.
Чаще всего кисты почек имеют бессимптомное течение и диагностируют при УЗИ. Иногда больные могут жаловаться на тупую боль в области почки, транзиторную гематурию и лейкоцитурию, в редких случаях при наличии кистозных полостей большого диаметра может отмечаться артериальная гипертензия. Осложнённое течение кисты (её нагноение) проявляется клиникой острого гнойного воспалительного процесса.
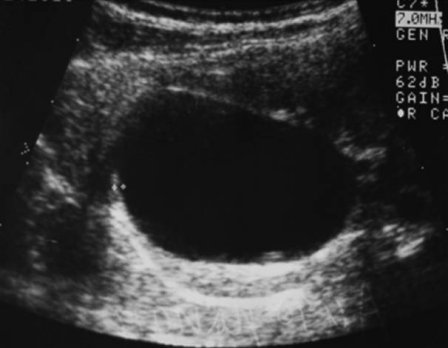
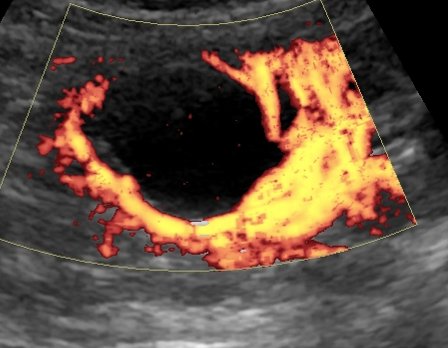
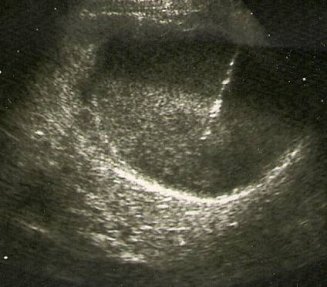
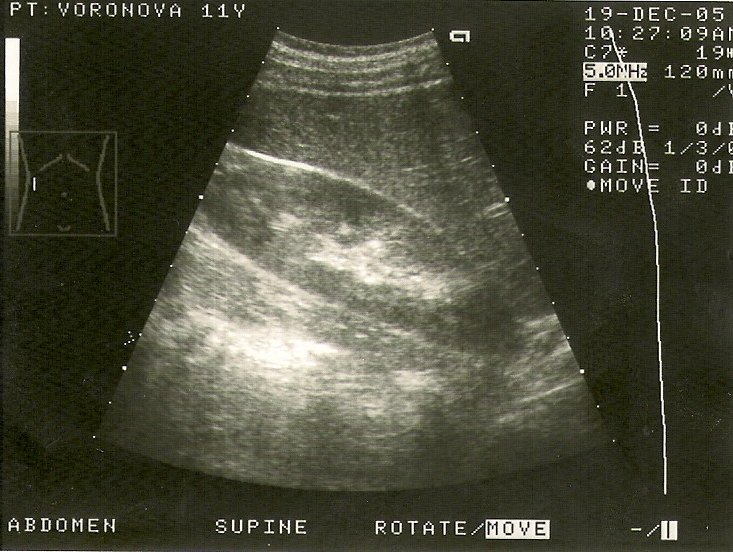
Основной метод диагностики — УЗИ с допплерографией, позволяющее локализовать кисту, определить её размеры, соотношение с коллекторной системой почки, и характер кровотока в паренхиме окружающей кистозную полость (рис. 1 а, б). С помощью УЗИ при диспансерном наблюдении у больных с солитарной кистой почки оценивают размеры кисты по мере роста ребёнка.
Рис. 1. Киста верхнего полюса почки. Ультразвуковая сканограмма. а) в В-режиме, б) энергетическое допплеровское картирование.
Экскреторная урография в настоящее время потеряла свою актуальность в диагностике кистозных поражений почки.
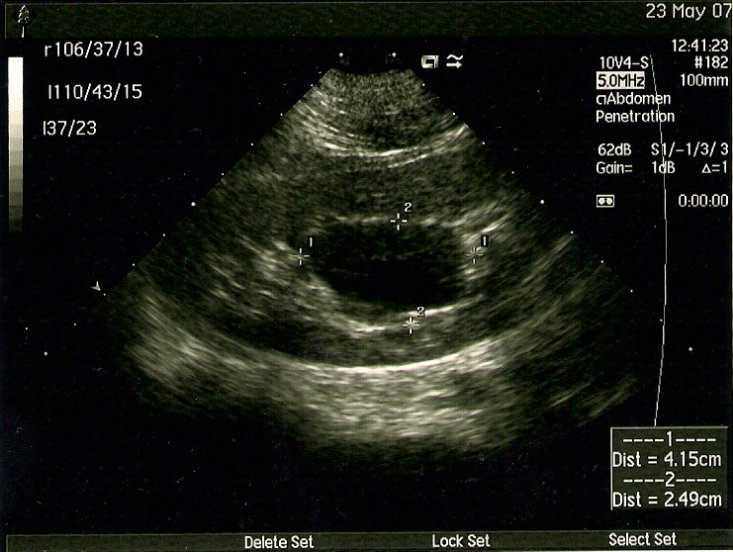
Для верификации диагноза в большинстве случаев используется мультиспиральная компьютерная томография с контрастированием, позволяющая четко определить локализацию, объем кистозного образования, его соотношение с полостной системой почки и магистральными сосудами, выявить сообщение с коллекторной системой, исключить опухолевый процесс (Рис. 2 а, б, в).
Рис. 2 а, б. Мультиспиральная компьютерная томография с 3D реконструкцией. Киста верхнего полюса левой почки; а) фронтальный срез паренхиматозная фаза, б) фронтальный срез экскреторная фаза.
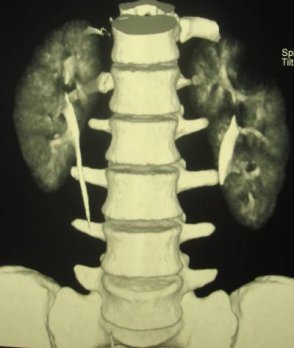
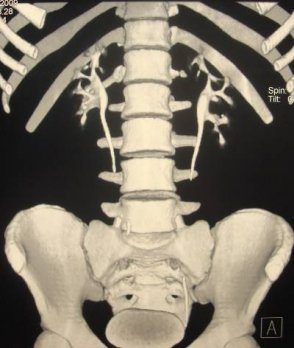
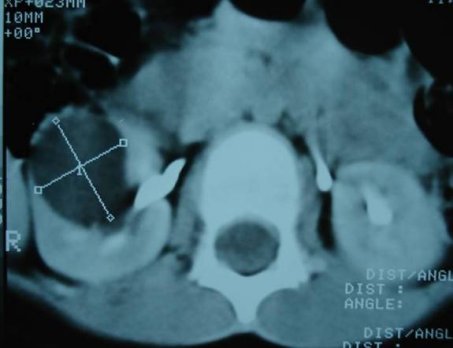
Рис. 2 в. Мультиспиральная компьютерная томография солитарной кисты правой почки, аксиальный срез, паренхиматозная фаза.
Лечение солитарных кист почек хирургическое. В настоящее время используются пункционный метод лечения с последующим склерозированием (Рис.3) и лапароскопический способ. Показаниями к оперативному вмешательству служат: быстрое увеличение размеров кисты, её диаметр более 30 мм, признаки сдавления соседних участков паренхимы с нарушением уро- и гемодинамики. Способ хирургической коррекции зависит от объема и локализации кистозной полости.
Рис. 3. Киста почки. Пункция и дренирование полости солитарной кисты.
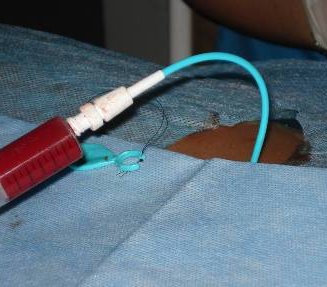
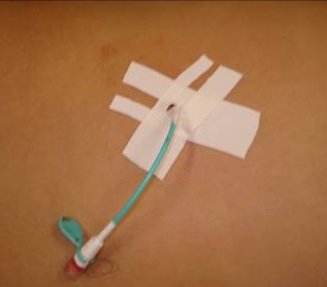
Пункция кист проводится под общей анестезией в положении больного на животе, с подложенным валиком.
При ультразвуковом наведении определяется место, наиболее оптимальное для выполнения пункции, глубина и траектория направления с таким расчетом, чтобы игла проходила, минуя чашечно-лоханочную систему, крупные сосуды и рядом расположенные органы. В большинстве случаев доступ выполняется по заднеподмышечной линии в 11 межреберье по верхнему краю нижележащего ребра, в момент полного выдоха пациента для предотвращения повреждения плеврального синуса.
Для выполнения манипуляции используются иглы с мандреном Ch 6-8–10, проводимые через специальный адаптер к насадке УЗ сканера. Весь процесс фиксируется на дисплее. При попадании иглы в полость кисты, возникает характерное ощущение провала, и на экране УЗ сканера фиксируется яркая светящаяся точка, соответствующая кончику пункционной иглы.
В дальнейшем игла извлекается, а кистозная жидкость эвакуируется с таким расчетом, чтобы дистальный отдел мандрена оставался в полости образования. Это позволяет в дальнейшем избежать попадание вводимого склерозанта в паранефральное пространство. В качестве склерозирующего вещества используется 96% спирт, вводимый объем составляет 75% от количества эвакуированной жидкости, длительность экспозиции 5 минут. Как правило, после воздействия склерозанта на эпителий капсулы эвакуируемая жидкость имеет геморрагическое окрашивание с примесью взвеси, что объясняется денатурацией белков кистозного содержимого и некрозом эпителия капсулы кисты.
Длительность манипуляции составляет 15±5 минут, длительность пребывания в стационаре от 3 до 10 дней (в среднем 6,5±3,5дня).
При кортикальном и субкортикальном расположении кист возможно использование одномоментной пункции, эвакуации содержимого с последующим введением склеропрепарата.
В случае интрапаренхиматозного и парапельвикального расположения кист рекомендуется выполнять пункцию с дренированием полости кисты и этапным склерозированием.
Через специальный адаптер ультразвуковой насадки проводился стилет-катетер для пункции полостных систем почки диаметром Ch № 8-10, в зависимости от возраста ребенка, и длинной 20-25 см с завитком типа pig tail, фиксирующимся специальной нитью.
После прокола капсулы кисты игла удаляется, нить подтягивается и завиток удерживается в кистозной полости. Для большей надёжности катетер фиксируется к коже с помощью нити пролен 4,0 и лейкопластыря.
В дальнейшем проводится 3-4 кратное склерозирование 96% этиловым спиртом с интервалом 2 дня и экспозицией 3-5 минут. Дренаж удаляется после сокращения кистозной полости и прекращения продукции содержимого.
Прогноз в отдалённые результаты после операции благоприятные (рис. 4 а, б, в)
Рис. 4. УЗИ – почки. а)интрапаренхиматозная киста правой почки до пункционного лечения; б) остаточная полость через 3 месяца, размерами 3х6 мм, в) результат пункционного лечения кисты почки через 6 месяцев ( отсутствие визуализации кистозного образования).
При локализации солитарных кист почек труднодоступных для пункционного лечения (верхний полюс почки) мы считаем целесообразным выполнение декортикации кисты эндоскопическим способом с последующей обработкой электрокоагуляцией эпителиальной кистозной выстилки. В зависимости от локализации кисты, для более адекватной визуализации полости и кисты и, соответсвенно, её обработки мы используем различный эндохирургический доступ: лапароскопический (через брюшную полость) или ретроперитонеоскопический (со стороны забрюшинного пространства). Эндохирургическа декортикация кисты выполняется через 3 троакарный лдоступ, без разрезов.
Способ надёжный, безопасный, минимально-травматичный.
Видео-презентации операций - лапароскопическая декортикация кисты почки и ретроперитонеоскопическая декортикация кисты почки можно увидеть в разделе современные технологии в нашем отделении.
Поликистоз почек
Поликистоз почек (поликистозная дегенерация, поликистозная болезнь) — наследственная аномалия, поражающая обе почки.
Развитие поликистоза связывают с нарушением эмбриогенеза в первые недели внутриутробной жизни, что приводит к несрастанию канальцев метанефроса с собирательными канальцами мочеточникового зачатка. Образующиеся кисты разделяются на гломерулярные, тубулярные и экскреторные. Гломерулярные кисты не имеют связи с канальцевой системой и поэтому не увеличиваются. Они встречаются у новорождённых и приводят к раннему развитию ХПН и скорой гибели ребёнка. Тубулярные кисты образуются из извитых канальцев, а экскреторные — из собирательных трубочек. Эти кисты неравномерно, но постоянно увеличиваются в связи с затруднением опорожнения.
При поликистозе почки значительно увеличены, деформированы за счёт многочисленных кистозных полостей различной величины. Скудные островки паренхимы сдавлены многочисленными, напряжёнными кистами.
Среди детей с поликистозом почек у 5% обнаруживают кистозные изменения печени, у 4% — селезёнки, реже — лёгких, поджелудочной железы, яичников.
Клиническое течение поликистоза почек зависит от выраженности и распространённости патологического процесса. У детей со злокачественным течением заболевание манифестирует уже в раннем возрасте и проявляется стойкой лейкоцитурией, транзиторной гематурией и протеинурией, гипоизостенурией. Нередко развивается артериальная гипертензия. Прогрессирующее течение заболевания приводит к быстрому развитию ХПН.
При относительно торпидном течении поликистоз проявляется в более старшем возрасте. Дети жалуются на тупые боли в пояснице, быструю утомляемость. При осложнённом течении выявляют признаки пиелонефрита и артериальной гипертензии. Тщательное изучение семейного анамнеза во многом облегчает постановку диагноза.
Поликистоз почек выявляют при помощи УЗИ, экскреторной урографии, МСКТ или ангиография.
На эхограммах в проекции почечной паренхимы обеих почек выявляют множественные эхонегативные тени, как правило, округлой формы и не связанные с коллекторной системой почек (рис. 5). При подозрении на поликистоз почек необходимо провести УЗИ печени, поджелудочной железы, яичников.
Рис. 5. Ультразвуковая сканограмма. Множественные кисты в паренхиме почки. Коллекторная система не расширена. Поликистоз.
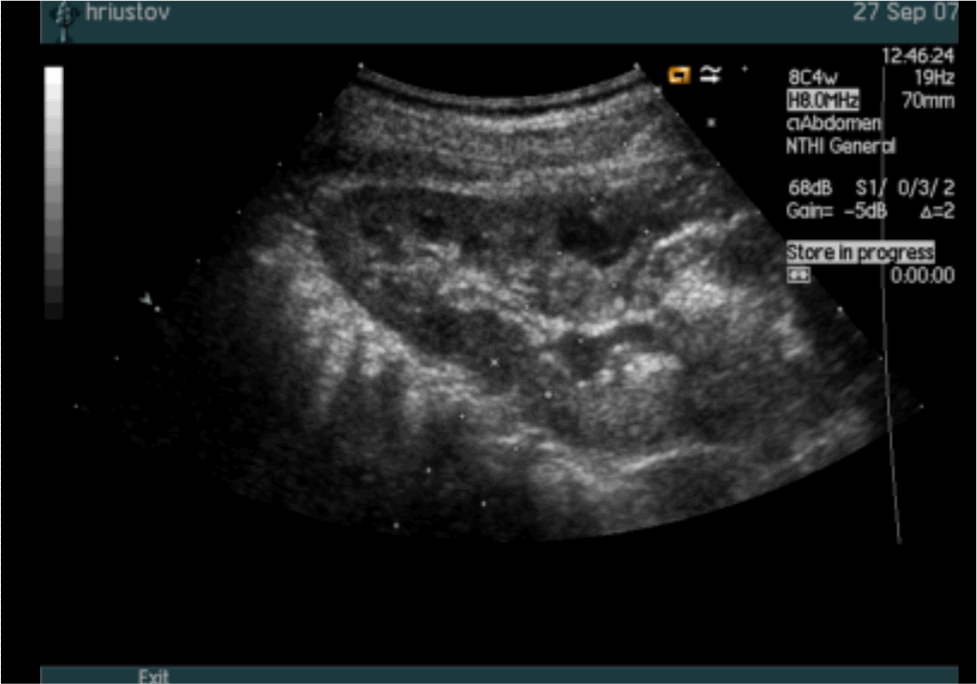
На урограммах при сохранённой функции определяют увеличенные почки, удлинение и раздвигание шеек чашечек с колбовидной деформацией последних. Однако нередко на ранних стадиях урографическая картина не показательна (рис. 6).
Рис. 6. Экскреторная урография. Поликистоз.
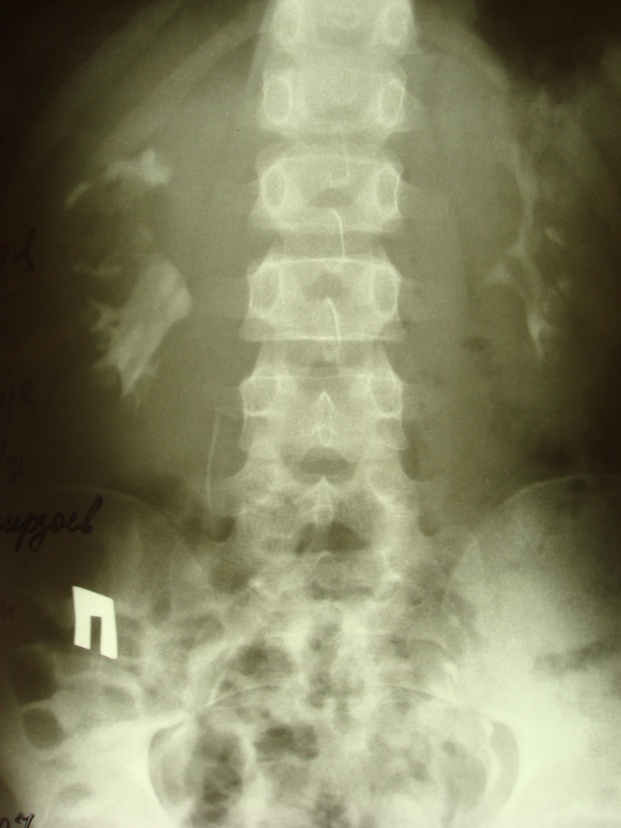
Рис. 7 а, б. МСКТ. а) фронтальный срез; б) аксиальный срез.
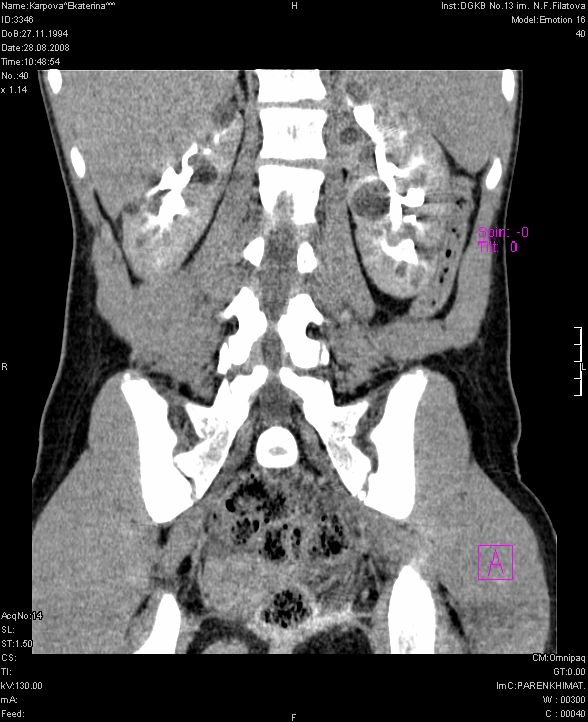
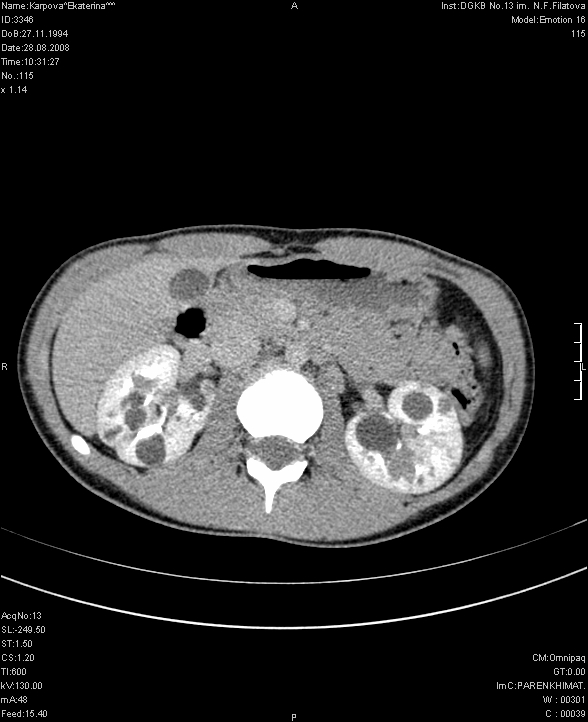
На компьютерной томографии с контрастированием (КТ ангиография) выявляют истончение и обеднение сосудистой сети, раздвигание артериальных ветвей. Нефрограмма слабая, разреженная, контур почки нечёткий, бугристый (Рис. 7)
В обязательном порядке детям выполняется статическая нефросцинтиграфия для определения объема функционирующей паренхимы.
Дифференциальную диагностику следует проводить с другими кистозными поражениями почек и опухолью Вильмса. При этом необходимо иметь в виду, что поликистоз всегда характеризуется поражением обеих почек, в отличие от других кистозных аномалий. Отличить поликистоз от опухоли Вильмса позволяет компьютерная томография и ангиография. При наличии опухоли определяется увеличение только одного участка почки с повышением его васкуляризации.
Поликистозная болезнь почек требует динамического наблюдения нефролога с обязательным проведением клинических, биохимических исследований крови и мочи и различных функциональных проб. Цели консервативного лечения — борьба с присоединяюшимся пиелонефритом, артериальной гипертензией, коррекция водно-электролитного баланса. В терминальной стадии ХПН используют заместительную терапию, гемодиализ и трансплантацию почки.
В случае быстрого увеличения кист в объёме возможно применение хирургического лечения — пункционное опорожнение кист с последующим склерозированием. как под ультразвуковым контролем, так и с помощью лапароскопической техники. Эта манипуляция уменьшает напряжение в кистозных полостях, улучшает кровообращение в сохранившихся участках паренхимы и стабилизирует состояние больного.
Прогноз при поликистозе зависит от клинического течения заболевания и тяжести сопутствующих осложнений (пиелонефрита, артериальной гипертензии, ХПН), хотя известны случаи и длительного (до 70 лет) выживания при доброкачественном течении заболевания.
Мультикистозная дисплазия
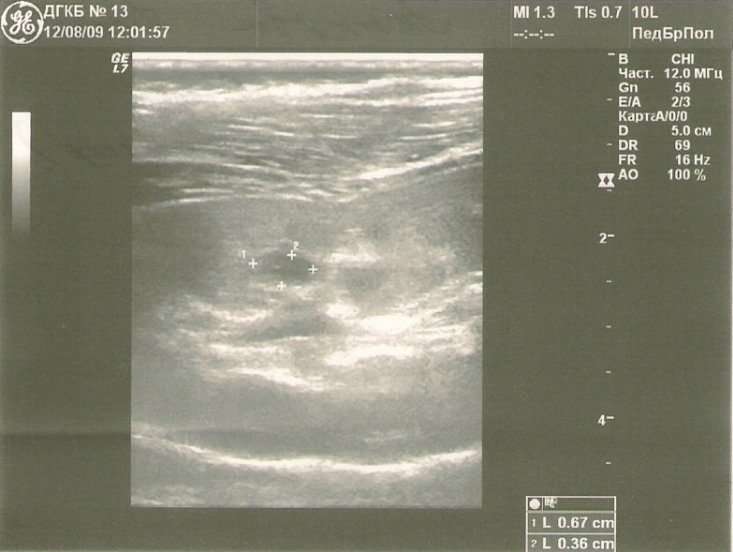
Мультикистозная дисплазия — аномалия, при которой почечная паренхима полностью замещена кистозными полостями. Мочеточник отсутствует или рудиментарен. При одностороннем поражении жалобы возникают лишь в случае роста кист и сдавления окружающих органов, что вынуждает выполнить нефрэктомию. Диагноз ставят с помощью УЗИ в сочетании с допплерографией (рис.8).
Рис. 8. УЗИ с допплерографией. Мультикистозная дисплазия левой почки.
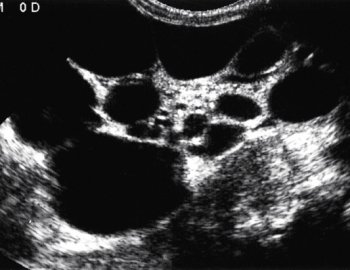
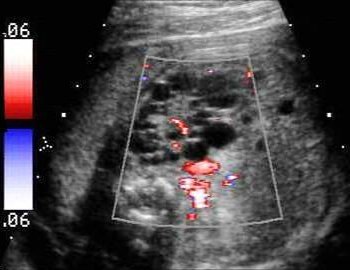
При экскреторной урографии даже на отсроченных снимках функция пораженного органа не выявляется. При цистоскопии устье мочеточника не визуализируется.
Лечение - динамическое наблюдение, при необходимости - нефрэктомия. Нефрэктомия у детей любого возраста в нашем отделении выполняется с помощью эндоскопии - Лапароскопическая нефрэктомия или, при определённых показаниях – рет- роперитонеоскопическая нефрэктомия. Видео наших операций Вы можете посмотреть в разделе современные технологии в нашем отделении.
Мультилокулярная киста
Мультилокулярная киста — крайне редкая аномалия, характеризующаяся замещением участка почки многокамерной, не сообщающейся с лоханкой кистой. Остальная часть паренхимы не изменена и нормально функционирует. Порок диагностируют с помощью УЗИ (рис. 9).
Рис. 9. УЗИ в В-режиме. Мультилокулярная киста почки.
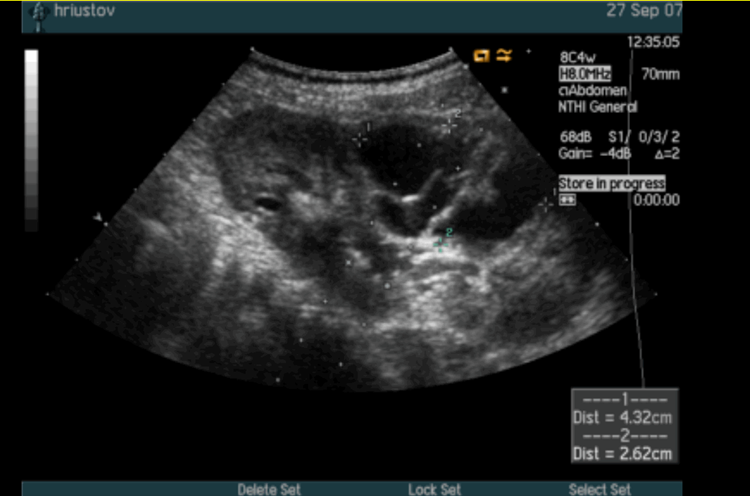
На урограммах определяют дефект паренхимы с оттеснением или раздвиганием чашечек. На ангиограммах определяется бессосудистый дефект наполнения.
Необходимость в лечебных мероприятиях возникает лишь при развитии осложнений (нефролитиаза, пиелонефрита); при этом выполняют сегментарную резекцию почки или нефрэктомию. Обе эти манипуляции в нашем отделении выполняются минимально-инвазивным способом – лапароскопически или ретропериттонеоскопически. С Видео-презентациями, посвящёнными лапароскопической нефрэктомии и ретроперитонеоскопической нефрэктомии, лапароскопической декортикации кисты почки или ретроперитонеоскопической декортикации кисты почки можно ознакомиться в разделе – современные технологии в нашем отделении.

Самым коварным заболеванием мочевыводящей системы, у которого длительное время отсутствует какая-либо симптоматика, является киста почек.
Общая информация
Данное новообразование может быть диагностировано как у мужчин, так и у женщин, обычно старше сорока лет. Почти в 95% случаев она является доброкачественным новообразованием, размер может достигать 10 см. Кисты могут быть:
- врожденными;
- генетическими;
- приобретёнными;
- образовавшимися вследствие системных заболеваний;
- новообразования ставшие следствием рака почек.
![]()
Они могут образовываться из почечных канальцев, теряя взаимосвязь с другими структурами мочевыводящего органа.
Причины возникновения
Причины возникновения данной патологии в почках до конца не изучены, к тому же в большинстве случаев они являются врожденные.
Обычно считается, что патология может возникать и как следствие травматических повреждений органа или перенесенных инфекционных заболеваний.
Риск возникновения доброкачественного новообразования почек возрастает в связи с некоторыми факторами:
- возраст старше 45 лет;
- гипертония;
- ВСД;
- травматические повреждения почек;
- туберкулез;
- инфаркт;
- оперативные вмешательства в органы мочеполовой системы;
- МКБ;
- инфекционные и воспалительные заболевания мочевыделительной системы.
В процессе своего формирования новообразование проходит несколько этапов, вначале образуется полостное пространство, которое затем заполняется жидкостью.
Эти процессы запускают выработку близлежащими тканями коллагена, к тому же из-за биохимических реакций белок не растворяется, в результате чего образуется капсула, а ткани отделяются от образования.
В результате этого, новообразование, отделившись от тканей органа, становится самостоятельной полостью. Дальнейшая судьба новообразования зависит от причин ее появления, типа и сопутствующих заболеваний.
Виды и классификация
Прочными считаются кисты, которые расположены на поверхности левой почки, они называются Синусовые. Их стенки, представляющие собой разросшуюся соединительную ткань, могут иметь толщину 1-2 мм, внутри может быть как одна, так и несколько полостей – все зависит от причин вызвавших их появление.
Существует несколько разновидностей новообразования в зависимости от их расположения и симптоматики. Так выделяют:
- простые (однокамерные);
- многокамерные;
- осложненные;
- опухолевые псевдокисты.
Каждая из разновидностей данной патологии нуждается в отдельном методе лечения.
Подобное новообразования встречается чаще всего среди патологий левой почки. Ее размер не превышает 0,2 см и внешним видом она напоминает пузырек с жидкостью. Почти 75% таких образований локализируются в паренхиме почке, поэтому ее еще называют паренхиматозным образованием.
Иногда она может находиться в корковом слое, тогда ее называют корковой, такое новообразование не несет никакой угрозы для жизни человека
Своим внешним видом она напоминает однокамерную, однако имеется одно отличие – наличие сразу нескольких перегородок, в результате чего образовывается два и более независимых пространства внутри нее. Каждое из таких пространств обладает своими функциями и развивается независимо друг от друга.
В таких кистах может быть, как одна так сразу и несколько камер, однако главным отличием является ее содержимое, внутри полости находится не серозная жидкость, а гной или кровь. Она формируется из простой в результате попадания в ее полость крови, а гной появляется, если она инфицируется.
Определить природу такого новообразования может только биопсия, пока данная процедура не проведена, она классифицируется как простая и за ней осуществляется постоянный контроль врача.
Для нее характерно несколько свойств отличающих ее от других образований:
- капсула многослойна;
- она постоянно увеличивается в размере (иногда это происходит очень медленно);
- данное новообразование склонно к переходу в рак, и если ее не удалить то, она обязательно станет злокачественной.
Симптомы и признаки

Коварность кисты в левой почке в том, что она долгое время скрывается в полном отсутствии симптоматики. Долгое время больной не ощущает никаких специфических симптомов, а само образование случайно обнаруживается на УЗИ.
Симптомы проявляются уже в момент, когда новообразование разрослось настолько, что начинает сдавливать соседние органы или ткани. В таком случае могут возникать такие симптомы:
- боль в пояснице после поднятия тяжести или резкого телодвижения;
- почечная гипертония;
- гематурия;
- боль в районе мочевого пузыря и мочеточника;
- увеличение размера органа.
Кроме специфических симптомов у больного может возникать слабость, жажда, тошнота, повышенное артериальное давление, повышение температуры тела.
Если симптомы игнорируются длительное время, то развивается недостаточность и правой почки.
Если у пациента образуется сразу несколько кист, то симптоматика заболевания может проходить несколько стадий.
- Доклиническая. Симптомы отсутствуют, заболевание выявляется только во время клинических исследований.
- Компенсации. Проявляются общие симптомы – слабость, утомляемость, головные боли.
- Декомпенсации. Начинается интоксикация организма – сильные боли в поясничной области, бессонница, тошнота, скачки артериального давления.
- Терминальная. Эта стадия наступает в случае отсутствия терапии и свидетельствует о начале появления почечной недостаточности
Прогноз для пациента на последней стадии точно определить сложно.
При появлении первых симптомов следует обратиться к специалисту – врачу урологу или нефрологу. После сбора анамнеза пациенту будет назначено следующее обследование:
- лабораторные исследования мочи и крови;
- ультразвуковое исследование почек;
- обзорная и внутривенная урография.
Самым точным методом диагностики является КТ или МРТ почек, которые подтверждают или опровергают онкологическую природу патологии.
Методы терапии
Лечение кисты левой почки проводится в том случае, если патология несет риск для жизни или снижает качество жизни пациента. Иногда врачом просто назначается регулярный контроль за новообразованием, размер до 5 см в лечении не нуждаются, но если начинается её рост или появляется неприятная симптоматика, принимается решение о выборе метода лечения.
![]()
Дротаверин – спазмолитик для расслабления гладких мышц.- Темпалгин – снимает жар и купирует болевой синдром, однако если применять долго может окрашивать мочу в красный цвет.
- Баралгин, не только обезболивает, но снимает и воспалительный процесс.
Обязательным назначением при данном заболевании являются и антибактериальные препараты, особенно если началось развитие воспалительного процесса или присоединилась какая-то инфекция. Могут назначаться такие препараты как:
- Антибиотики цефалоспориновой группы, так как они эффективны по отношению к широкой группе бактерий и обладают малой токсичностью. Однако у пациентов часто возникает индивидуальная непереносимость. Могут назначаться: Цефтриаксон, Терцеф, Цефаклор.
- Фторхинолоны – Норфлоксацин и Ципрофлоксацин, эффективно и быстро борются с патогенными бактериями.
Так же для терапии кисты назначаются диуретики, особенно если имеется нарушение мочеиспускания или МКБ. В том случае если в ходе медикаментозного лечения у пациента появилось ухудшение самочувствия, врач принимает решение об оперативном вмешательстве.

Операция это самый эффективный метод лечение. Она может проводиться несколькими методами:
- лапароскопия;
- пункция;
- открытая операция по резекции кисты;
- нефроэктомия.
Лапароскопическая операция проводится, если размер патологии не превышает 100 мм, плюс операции в том, что нет необходимости делать большой надрез в брюшной полости.
Пункция проводится в том случае, если есть необходимость выкачивать жидкость из полости новообразования.
Открытая операция относится к тяжелым хирургическим вмешательствам, так как хирург проводит разрез брюшной полости и удаляет новообразование, в сложных случаях проводится и удаление почки.
Противопоказаниями к проведению операции могут служить:
- заболевания крови, которые влекут нарушение ее свертываемости;
- наличие другие тяжелых заболеваний в анамнезе.
Народная медицина может стать помощником в лечении простых кист почек. Самым эффективным считается сок лопуха, который эффективно борется с простыми кистами благодаря инулину входящему в его состав. Рецепт прост:
- первые несколько дней утром и вечером выпивать по пять миллилитров сока из листьев растения;
- в дальнейшем та же дозировка, но трижды в день. Курс не менее 3 недель.
Хороший эффект достигается и с помощью мухомора. Необходимо три высушенных гриба настоять на 0,5 литра водки в течение 72 часов, далее употреблять натощак по 1 чайной ложке.
Можно попробовать побороться с кистой с помощью кедровых орехов. Рецепт прост: в 0,5 л воды добавить 0,5 ст. скорлупы от орехов и проварить на небольшом огне – принимать 3 раза в день по 70 мл натощак в течение 4 недель.
ВАЖНО! Использовать народные рецепты следует только под контролем врача, так как можно навредить своему организму.

Киста почки предполагает не только специфическое лечение, но и правильное питание. Основные правила питания:
- снижение употребления соли;
- контроль за выпиваемой жидкостью – не более 1500 мл в день;
- исключение из рациона острой, маринованной, соленой, копчёной и жареной пищи;
- контроль за употреблением белков.
На время лечения и реабилитации следует отказаться от курения и алкоголя, лучше не употреблять кофе и шоколад.
Осложнений и последствия
Симптомы заболевания как раз и служат сигналом об осложнениях и проявляются при увеличении кисты или появлении серьезных последствий. К ним относятся:
- разрыв;
- нагноение;
- артериальная гипертензия;
- гидронефроз;
- пиелонефрит;
- МКБ;
- почечная недостаточность;
- атрофия сосудов почки.
К сожалению, чем позже начато лечение, тем хуже прогноз для пациента.
Прогноз и профилактика
Прогноз заболевания зависит от размера новообразования, если патология имеет размер до 5 см, то угрозу жизни человека она не представляет. Если же размер превысил 10 см, и возникли осложнения, то пациент нуждается в срочном оперативном вмешательстве, однако при своевременной операции и правильной реабилитации пациент полностью восстанавливается.
Уберечь себя от кисты почек практически невозможно, но уменьшить вероятность ее возникновения все же можно. Факторами, которые могут снизить вероятность ее возникновения:
- правильное питание;
- спорт;
- своевременное лечение мочеполовых инфекций;
- отказ от злоупотребления курения и алкоголя;
- прохождения профилактических осмотров раз в год;
- отказ от самолечения.
Грамотная профилактика в любом случае лучше, чем самое хорошее лечение.
Читайте также:



