Киста в перивентрикулярном белом веществе головного мозга

-
3 минут на чтение

В наши дни каждый третий ребёнок рождается с наличием объёмного образования в головном мозге. В 99% случаев – это киста, в 12% — перивентрикулярная. Заболевание представляет серьёзную проблему, так как приводит к массивной гибели нервных клеток и нарушению целого ряда мозговых функций.
- Что это
- Почему развивается патология
- Классификация
- Клинические проявления
- Диагностика патологии
- Лечение
- Медикаментозные средства
- Хирургическое лечение
- Осложнения
- Прогноз
- Профилактика
Что это
Перивентрикулярная киста – это полостное образование в околожелудочковых областях белового вещества головного мозга. Патология выявляется у 12% новорожденных, которым проводилось нейросонографическое исследование.
С морфологической точки зрения – это мелкоочаговая зона коагуляционного некроза, возникшая после инфаркта белого вещества. Наиболее часто поражаются начальные отделы задних рогов боковых желудочков. Обычно образования заполнены жидкостным содержимым.
Почему развивается патология
Основная причина, при которой появляется перивентрикулярная киста у новорожденного, — это гипоксически-ишемическое поражение головного мозга. Данное состояние диагностируется у каждого третьего ребёнка и является следствием следующих причин:
- Центральная нервная система
![]()
Наталья Геннадьевна Буцык- 3 декабря 2019 г.
Так же способствуют формированию такие состояния, как недоношенность I-II степени, преждевременные роды и задержка роста и развития плода. В процессе формирования образования сменяют друг друга следующие стадии:
- некроз;
- резорбция;
- формирование полости.
Лейкомаляция обычно развивается в течение нескольких часов после рождения, однако может наблюдаться и во время беременности. Крайне редко возможно отсроченное формирование – через 10 и более дней после появления на свет.
Классификация
Систематика основана на морфологических изменениях в веществе головного мозга. После произведения 15 фронтальных срезов мозга по данным КТ или МРТ оценивается наличие патологических очагов и устанавливается степень тяжести:
- лёгкая степень – 1-4 среза;
- средняя степень – 5-8 срезов;
- тяжёлая степень – 9-13 срезов.
Клинические проявления
Перивентрикулярная киста головного мозга – самая опасная разновидность лейкомаляции. Сразу после рождения у детей наблюдаются признаки угнетения центральных отделов нервной системы:
- снижение тонуса скелетной мускулатуры;
- ослабление рефлексов;
- замедление двигательной активности.
У 25% новорожденных появляются судорожные припадки. Редко может наблюдаться стволовая симптоматика (угнетение сердечно-сосудистого и дыхательного центров) и летальный исход в течение нескольких часов после рождения.
Могут быть эпизоды угнетения сознания, нарушение глотательных рефлексов, лабильность артериального давления и сходящееся косоглазие. До 90% случаев детского церебрального паралича обусловлены данной патологией.
Диагностика патологии
Единственным и наиболее информативным методом раннего выявления патологии является нейросонография (ультразвуковое исследование головного мозга), с помощью которого можно не только найти очаг, но и выявить наличие инфекционно-воспалительных осложнений.
В трудных случаях для дифференциальной диагностики с другими отклонениями (новообразования, внутримозговые кровоизлияния, мультикистозная энцефаломаляция и т.п.) могут применяться рентгенографическое исследование, КТ, МРТ.
Лечение
Терапия заболевания представляет большие трудности. У маленьких детей крайне трудно отследить те или иные симптомы, следовательно, неизвестно какой метод лечения нужно выбрать.
Консервативных методов не существует. Терапия может быть направлена только на купирование клинических проявлений. С этой целью используются:
- ноотропы – стимулируют умственную деятельность, память и мышление;
- препараты, нормализующие кровообращение;
- антигипоксанты.
- Центральная нервная система
![]()
Ольга Владимировна Хазова- 27 мая 2019 г.
Часто данная патология встречается у недоношенных детей. Следовательно, основной метод профилактики – пролонгирование сроков беременности до нормативных путём проведения мероприятий, направленных на предотвращение преждевременных родов.
При наличии дыхательных нарушений после рождения показано применение препаратов сурфактанта, ИВЛ. Подобные мероприятия снижают частоту развития осложнений и способствуют ограничению кистозных образований.
Если полостное образование приводит к параличам или неврологической симптоматике, то показано хирургическое лечение. Существует 2 основных метода:
- Радикальный. Киста удаляется посредством вскрытия полости черепа. Метод крайне опасен и реализуется только при угрозе жизни ребёнку.
- Паллиативный. Сущность оперативного вмешательства заключается в удалении жидкостного содержимого кисты. Манипуляции проводятся с использованием шунта или эндоскопа.
Осложнения
Перечень нежелательных явлений крайне широк, среди них можно выделить следующие:
- Инфекционно-воспалительные патологии. Возникают при инфицировании или при нарушении техники проведения операций.
- Угнетение дыхательного и сосудистого центров продолговатого мозга с развитием остановки дыхания и сердца.
- Полное нарушение проводимости с развитием параличей.
- Гидроцефалический синдром. Причина – повышение внутричерепного давления, вызванное значительным объёмом кисты.
Прогноз
Течение благоприятное при своевременном выявлении проведении адекватной терапии. Кисты, размером до 4 мм рассасываются самостоятельно в течение нескольких недель после рождения.
Профилактика
Основной метод профилактики – это предотвращение преждевременных родов и гипоксически-ишемического поражения головного мозга путём тщательного мониторинга состояния плода и общего состояния беременной.
Таким образом, перивентрикулярная киста – серьёзная проблема современной неонаталогии и педиатрии, которая приводит к инвалидизации большого числа детей. Врачам и руководителям здравоохранения необходимо чаще использовать и совершенствовать методы, направленные на ранее выявление патологии и назначение своевременного адекватного лечения.
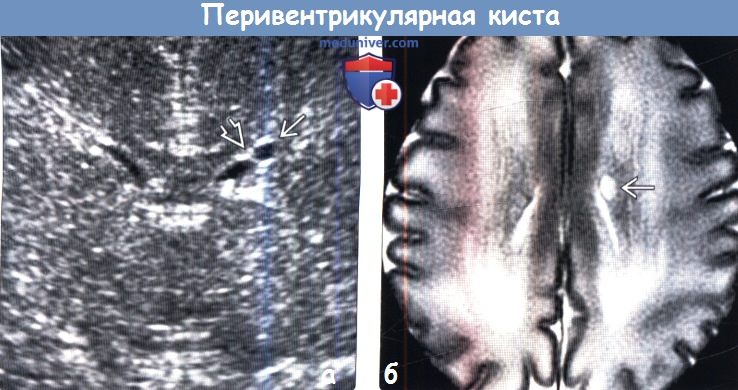
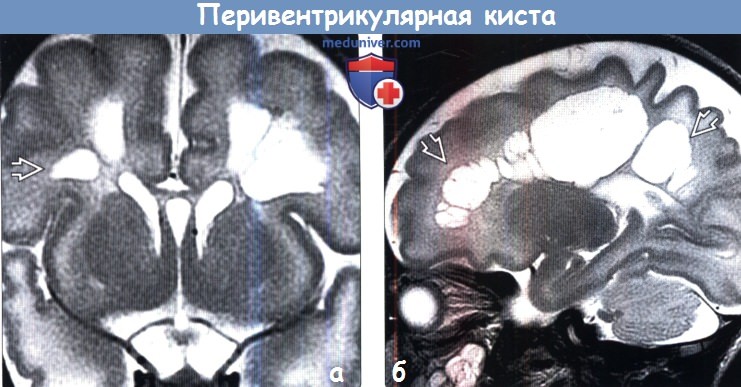
(а) УЗИ, корональный срез: у ребенка в возрасте 31 недели гестации через сутки после рождения определяется киста, прилегающая к боковому углу переднего рога. Она сформирована за счет паутиноподобных спаек или сближения переднего рога бокового желудочка, представляя собой коннатальную кисту (КК).
(б) МРТ, Т2-ВИ, аксиальный срез: у этого же пациента определяется КК. Как и в большинстве случаев, при УЗИ и МРТ в динамике киста не обнаруживалась.
б) Визуализация:
2. КТ признаки перивентрикулярной кисты:
• Бесконтрастная КТ: кровоизлияния в кисты могут быть ключевым признаком для определения их этиологии
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о УЗИ в высоком разрешении/с линейным датчиком
• Советы по протоколу исследования:
о Включите градиентные последовательности в МРТ-исследование для исключения геморрагической этиологии
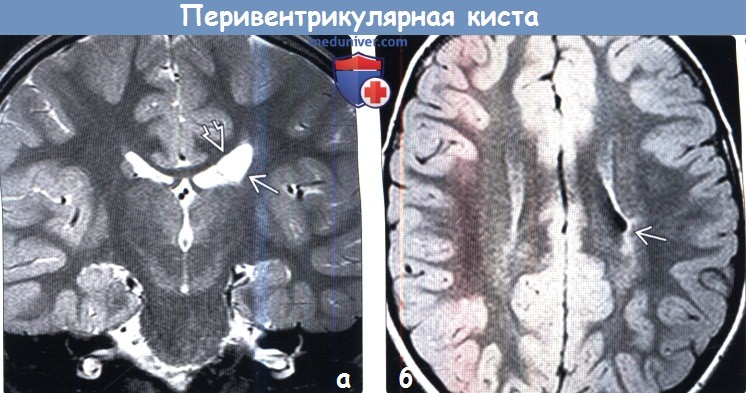
(а) МРТ, Т2-ВИ, корональный срез: у младенца с врожденным гемипарезом четко определяется киста переднего рога Кроме того, обратите внимание на то, что у этого ребенка с уменьшением объема мозговой ткани в паравентрикулярной области вследствие ишемии в неонатальном периоде наблюдается уменьшение объема хвостатого ядра.
(б) МРТ, FLAIR, аксиальный срез: у этого же ребенка определяется участок фокальной атрофии в теле хвостатого ядра, окруженный зоной глиоза белого вещества.
в) Дифференциальная диагностика перивентрикулярной кисты:
1. Арахноидальная киста:
• Гигантские арахноидальные кисты отверстия Монро
• Отличаются по местоположению; локализуются:
о Не по ходу каудоталамической вырезки
о Не в верхнебоковом переднем роге бокового желудочка
о Не по ходу желудочковых стенок
2. Хориоидпапиллома:
• В редких случаях папилломы сосудистого сплетения могут быть исключительно кистозными
• Чаще интра-, а не перивентрикулярная локализация
4. Лейкоэнцефалопатия с кальцификатами и кистами:
• Генетически отлична от синдрома Коатса-плюс за счет отсутствия мутций гена СТС1
• Плотные Са++ в базальным ганглиях, таламусе, зубчатой извилине, стволе мозга, глубоком БВ, перикистозных отделах
• Диффузная лейкоэнцефалопатия, обычно симметричная и перивентрикулярная
• Кисты в базальных ганглиях, таламусе, глубоком БВ, мозжечке, стволе мозга
г) Патология:
1. Общие характеристики:
• Этиология:
о СЭПК: субэпендимальный герминальный матрикс при пролиферации нейрональных и глиальных клеток:
- Метаболически активен и хорошо васкуляризирован
- Инсульт (инфекционного, геморрагического, генетичекского генеза) → лизис клеток
2. Макроскопические и хирургические особенности:
• Субэпендимальная киста:
о Полость кисты заключена в псевдокапсулу
о Псевдокапсула состоит из агрегатов герминальных клеток и глиальной ткани, а не эпителия
о ± кровоизлияние или реактивные астроциты, кистозный некроз
• КК: эпендимальная выстилка
• кПВЛ: некроз белого вещества головного мозга с образованием полостей
(а) МРТ, Т2-ВИ, корональный срез: у недоношенного младенца, мать которого перенесла хориоамнионит, определяются крупные паравентрикулярные кисты. Подобная картина чаще именуется протяженной кистозной перивентрикулярной лейкомаляцией (кПВЛ).
(б) МРТ, Т2-ВИ, сагиттальный срез: определяется протяженное кистозное поражение белого вещества. Участки поражения не сообщаются с желудочками. Имеются сообщения о подобном паттерне изменений у недоношенных и доношенных младенцев с энтеровирусной инфекцией в неонатальном периоде или таковых детей, матери которых перенесли хориоамнионит.
д) Клиническая картина:
1. Проявления перивентрикулярной кисты:
• Наиболее частые признаки/симптомы:
о Отличия СЭПК и ПКСС:
- В некоторой степени СЭПК чаще сочетаются с аномалиями или системными заболеваниями, чем ПКСС
- Односторонняя ПКСС или СЭПК:
Низкая вероятность ассоциированных аномалий
- Двусторонняя ПКСС или СЭПК:
Выполните поиск системного заболевания
• Другие признаки/симптомы:
о Очень редко ПКСС может вызывать обструкцию отверстия Монро
2. Течение и прогноз:
• У 5% новорожденных наблюдается наличие СЭПК и/или ПКСС, которые часто претерпевают инволюцию с течением времени:
о Неврологическое развитие новорожденных с СЭПК происходит без нарушений при отсутствии других заболеваний (исключите ЦМВИ)
о Приобретенные в постнатальном периоде СЭПК у младенцев, рожденных с выраженно низким весом = фактор риска нарушения моторного развития
• Прогноз при кПВЛ обычно неблагоприятный, зависит от объема разрушенных мозговых тканей, которые с течением времени объединяются с желудочками
3. Лечение:
• Не проводится за исключением случаев с развитием обструкции боковых желудочков
е) Диагностическая памятка перивентрикулярной кисты:
1. Обратите внимание:
• Двусторонние СЭПК являются маркерами системного заболевания:
о Анеуплоидия и синдромы множественных врожденных аномалий
о Нарушения роста: задержка внутриутробного развития, крупные размеры плода для данного срока гестации, синдром Сото
о TORCH: ЦМВ, краснуха
о Внутриутробная кокаиновая интоксикация о Врожденные нарушения метаболизма
- Нарушения биогенеза пероксисом (синдром Зеллвегера)
- Врожденные лактоацидозы, недостаточность ПДГ
- Недостаточность синтетазы голокарбоксилазы
- D-20H и L-20H глутаровая ацидурия
• Обнаружение изолированной СЭПК при пренатальном УЗИ должно сподвигнуть врача на дальнейший диагностический поиск при следующих условиях:
о Размеры кисты > 9 мм в диаметре
о Расположение СЭПК кзади от каудоталамической вырезки
о Атипичная морфология СЭПК
о Расположение СЭПК напротив височных рогов боковых желудочков
2. Советы по интерпретации изображений:
• КТ или градиентные последовательности могут быть полезны в проведении дифференциального диагноза
3. Советы по отчетности:
• Провести дифференциальный диагноз между СЭПК и ПКСС может быть невероятно трудно или даже невозможно
е) Список литературы:
- Drenckhahn A et al: Leukodystrophy with multiple beaded periventricular cysts: unusual cranial MRI results in Canavan disease. J Inherit Metab Dis. ePub, 2015
- Esteban H et al: Prenatal features of isolated subependymal pseudocysts associated with adverse pregnancy outcome. Ultrasound Obstet Gynecol. ePub, 2015
- Livingston JH et al: Leukoencephalopathy with calcifications and cysts: a purely neurological disorder distinct from coats plus. Neuropediatrics. 45(3):175-82, 2014
- Cevey-Macherel M et al: Neurodevelopment outcome of newborns with cerebral subependymal pseudocysts at 18 and 46 months: a prospective study. Arch Dis Child. 98(7):497-502, 2013
- Tan ZY et al: Case of the month. Ultrasound and MRI features of connatal cysts: dinicoradiological differentiation from other supratentorial periventricular cystic lesions. Br J Radiol. 83(986)4 80-3, 2010
- Fernandez Alvarez JR et al: Diagnostic value of subependymal pseudocysts and choroid plexus cysts on neonatal cerebral ultrasound: a meta-analysis. Arch Dis Child Fetal Neonatal Ed. 94(6): F443-6, 2009
- Leijser LM et al: Brain imaging findings in very preterm infants throughout the neonatal period: part I. Incidences and evolution of lesions, comparison between ultrasound and MRI. Early Plum Dev. 85(2)401-9, 2009
- van Baalen A et al: From fossil to fetus: nonhemorrhagic germinal matrix echo-density caused by mineralizing vasculitis-hypothesis of fossilizing germinolysis and gliosis. J Child Neurol. 24(1):36-44, 2009
- Soares-Fernandes JP et al: Neonatal pyruvate dehydrogenase deficiency due to a R302H mutation in the PDHA1 gene: MRI findings. Pediatr Radiol. 38(5):559—62, 2008
- van Baalen A et al: Anterior choroid plexus cysts: distinction from germinolysis by high-resolution sonography. Pediatr Int. 50(1):57—61, 2008
- Chuang YC et al: Neurodevelopment in very low birth weight premature infants with postnatal subependymal cysts. J Child Neurol. 22(4):402-5, 2007
- van Baalen A et al: [Non-haemorrhagic subependymal pseudocysts: ultrasonographic, histological and pathogenetic variability.] Ultraschall Med. 28(3):296—300, 2007
- Epelman M et al: Differential diagnosis of intracranial cystic lesions at head US: correlation with CT and MR imaging. Radiographics. 26(1): 173—96, 2006
- Finsterer J et al: Adult unilateral periventricular pseudocysts with ipsilateral headache. Clin Neurol Neurosurg. 108(1):73-6, 2005
- Cuillier F et al: [Subependymal pseudocysts in the fetal brain revealing Zellweger syndrome.] J Gynecol Obstet Biol Reprod (Paris). 33(4):325-9, 2004
- Qian JH et al: [Prospective study on prognosis of infants with neonatal subependymal cysts.] Zhonghua Er Ke Za Zhi. 42(12) 913—6, 2004
- Herini E et al: Clinical features of infants with subependymal germinolysis and choroid plexus cysts. Pediatr Int. 45(6):692-6, 2003
- Pal BR et al: Frontal horn thin walled cysts in preterm neonates are benign. Arch Dis Child Fetal Neonatal Ed. 85(3): F187—93, 2001
- Rosenfeld DL et al: Coarctation of the lateral ventricles: an alternative explanation for subependymal pseudocysts. Pediatr Radiol. 27(12):895-7, 1997
- Shackelford GD et al: Cysts of the subependymal germinal matrix: sonographic demonstration with pathologic correlation. Radiology. 149(1)4 17-21, 1983
- Takashima S et al: Old subependymal necrosis and hemorrhage in the prematurely born infants. Brain Dev. 1 (4):299-304, 1979
- Вернуться в оглавление раздела "Лучевая медицина"
Редактор: Искандер Милевски. Дата публикации: 8.4.2019

Прохождение родовых путей таит для младенца немало опасностей. Одна из них – лейкомаляция головного мозга, формирование патологического очага в перивентрикулярной зоне головного мозга ребенка. Он развивается из-за дефицита кислорода, поступающего к тканям мозга. Располагается очаг поражения в верхних отделах боковых желудочков. Его дальнейшее развитие грозит перерождением в кистообразные новообразования, в образование пустотных полостей. Как результат – тяжелое осложнение в функциях ЦНС у ребенка.
Причины
Гинекологи напоминают будущим мамам, насколько важен период 2-х–3-х месяцев от зачатия ребенка, когда закладывается нервная система будущего человека. Во внутриутробном развитии фактически нет неважных для развития малютки этапов. Последний триместр важен для полноценного формирования мозговых отделов и их функций. Здоровье мамы – залог того, что у ее ребенка не сформируется лейкопатия головного мозга, что он родится доношенным и полноценно развитым.
Статистика показывает, что особую группу риска по образованию лейкомаляции в головном мозге новорожденных составляют дети, родившиеся раньше срока, с фактором недоношенности.
Формированию патологии в перивентрикулярной области мозга подвержены дети, рождающиеся ранней весной.
Перивентрикулярная лейкомаляция представляет собой очаг с некрозом клеток тканей боковых желудочков. Клетки отмирают из-за резкого кислородного голодания, такой же дефицит кислорода ощущает и беременная женщина с повышенной чувствительностью к изменениям метеорологических условий. У будущей мамы болит голова, болезненность спровоцирована спазмами сосудов, как ответ на смену погоды.
Причинами неврологической патологии могут стать:
- диабет у будущей мамы; другие нарушения эндокринной системы;
- анемия и авитаминоз у беременной;
- внутриутробная инфекция во время беременности;
- сильное кровотечение в ходе родов;
- изменение АД новорожденного;
- острый дефицит дыхательной деятельности новорожденного.
И все же главная причина появления лейкомаляций – недоношенность плода. Гинекологи и перинатологи обращают внимание на предупреждение ранних родов, профилактическими мерами пытаются не допустить нарушений внутриутробного кислородного обеспечения.
Механизм развития
Провоцирующие факторы, вызывающие кислородное голодание, приводят к отмиранию белого вещества нервных клеток в первые часы после рождения ребенка. Нейроциты с полноценными функциями перерождаются в патологическую ткань. На 7-14 сутки эти ткани превращаются в кисты перивентрикулярного типа, пустотные или наполненные жидкостью. Завершающий этап формирования патологии – образование рубцовой ткани на нервных волокнах. Пораженная зона атрофируется.

Перивентрикулярная лейкомаляция у недоношенных детей поражает боковые желудочки мозга плода внутриутробно, если беременность осложняется пиелонефритом, гепатитом. Избежать церебрального поражения плода можно, если женщина постоянно наблюдается у врача, при появлении признаков ухудшения своего состояния принимает соответствующие меры для защиты ребенка.
Поражение мозга необратимо, любое лечение этой патологии не избавляет от заболевания, оно остается с человеком на всю его жизнь.
Симптомы
Родителям трудно увидеть симптомы ПВЛ у своего недоношенного ребенка. Патология проявляется разнообразными и невыразительными признаками, которые следует дифференцировать от других нервных заболеваний. Дефицит кислорода для нервных клеток может вызвать и другие болезни.
Для перивентрикулярной лейкомаляции характерна особая клиническая картина, которую видит у грудничка детский врач:
- повышенная возбудимость, выражающаяся в частых криках, лишних движениях;
- появление судорог;
- вялые мышечные рефлексы.
У недоношенных детей ПВЛ проявляется более выраженными симптомами:
- температурными перепадами без видимых причин;
- непреходящей вялостью, сонливостью;
- нарушениями сосательного и глотательного рефлексов;
- расстройствами сна, дыхания;
- парезами конечностей;
- зрительными нарушениями в заметном косоглазии.
Внешние проявления патологии в раннем возрасте сами по себе стихают, взрослым кажется, что лейкомаляция была либо ошибочным диагнозом, либо прошла. Но к году она показывает свои симптомы в явном дефиците ЦНС, видимом отставании в развитии.
МКБ-10 классифицирует несколько видов поражения мозга, которые врачам важно дифференцировать от ПВЛ: церебральная лейкомаляция, глиоз, поликистозная энцефаломаляция, субкортикальная лейкомаляция. Их симптомы схожи, разницу клинической картины показывает своевременно сделанная МРТ.
МРТ детям делают под наркозом, потому что они не в состоянии без движения вылежать необходимое время обследования.
Диагностика
В современных перинатальных центрах детям в первые дни после рождения неонатолог назначает проведение НСГ – нейросонографии, если у врача есть подозрения на развитие патологии в головном мозге. Это обследование показывает сформировавшиеся во внутриутробном развитии кисты и полости, локализующиеся в боковых долях полушарий.
Информативным методом обследования состояния головного мозга является УЗИ, которое специалисты могут сделать ребенку, пока еще не закрыт родничок. Аккуратными движениями врач двигает и поворачивает датчик на месте родничка, просматривая все ткани мозга.
Ранняя диагностика позволяет выявить степени церебрального поражения тканей мозга у новорожденных: легкую, среднюю, тяжелую; повышает вероятность установления правильного диагноза, назначение направленного лечения.

Легкая степень ПВЛ показывает симптомы кислородного голодания в течение 1 недели после рождения малютки. К 7 дням состояние малыша стабилизируется, приходит в соответствие возрастным нормам. При средней степени ПВЛ патогномоничные признаки сохраняются до 2-х недель, могут проявиться судорожные приступы, угасание рефлексов. Такое состояние для малыша опасно дальнейшими последствиями, нарушением вегетатики, нервной проводимости, нарушением речи, поэтому обязательно требуется наблюдение и лечение у детского невропатолога.
Тяжелая степень ПВЛ проявляется в длительном угнетении ЦНС вплоть до комы. Состояние угрожает жизни ребенка, его лечат в условиях реанимации. Если врачам удается вывести малютку из коматозного состояния, то ему на всю жизнь грозит инвалидность.
Лечение
Новорожденным с нарушенными функциями дыхания дают Сурфаксин, Альвеофакт, позволяющие со временем перейти с искусственной вентиляции легких на естественное дыхание. При признаках ослабленного дыхания ребенка возвращают в кювез и вновь дают препараты, поддерживающие дыхательные функции.
В годовалом возрасте лечебные рекомендации направлены на снижение последствий острой ПВЛ, проводится симптоматическая терапия. При среднем и тяжелом течении болезни врачи предупреждают, что от приема лекарства будет только временное улучшение. Киста не рассосется, основные симптомы патологии останутся. Прогноз болезни на тяжелой стадии – только инвалидность человека.

Лечат ПВЛ у детей после года:
- Мексидолом, Мексипримом, Армадином – они улучшают кислородное насыщение крови.
- Актовегином, Церебролизином – это ангиопротекторы, они укрепляют стенки сосудов.
- Нейромультивитом – отлично зарекомендовавшим себя витаминным препаратом.
- Дибазолом, Тропацином – это спазмолитики, они улучшают нервную проводимость.
- Пироцетамом, Ницерголином – ноотропами, улучшающими артериальное кровоснабжение и функции мозга.
- Карбамазепином, Зептолом, Конвулексом – противосудорожными и противоэпилептическими средствами.
- Диакарбом – для снижения внутричерепного давления; с ним вместе обязателен прием кальцийсодержащих препаратов.
- Мелиссой, Валерианой, Пионом – мягкими седативными средствами, допустимыми с раннего возраста.
Разовые и суточные дозы приема препарата рассчитывает невропатолог по возрасту, весу, состоянию ребенка. Родителям запрещается менять или нарушать режим приема препаратов, это влечет необратимые последствия.
Если травмирована кожа - на ней образуются рубцы и шрамы. Похожие рубцы могут образовываться и в головном мозге.
Другая разновидность - клетки глии (нейроглии). Функция их вспомогательная, они участвуют, в частности, в обменных процессах в головном мозге.
- Глиоз головного мозга – это самостоятельное заболевание или следствие других болезней?
Это последствие иных заболеваний.
- По каким причинам развиваются глиозные очаги головного мозга?
Причины глиоза головного мозга разные. Он бывает врожденным, а также развивается на фоне большого числа патологий головного мозга. Чаще всего встречаются очаги глиоза, появившиеся в ответ на сосудистое нарушение. Например, произошла закупорка небольшого сосуда. Находящиеся в области его кровоснабжения нейроны погибли, а их место заполнили глиальные клетки. Бывает глиоз при инсультах, инфарктах головного мозга, после кровоизлияний.
ЕСЛИ ПОВРЕЖДЕНИЕ КОЖИ СУЩЕСТВЕННОЕ,
ТО НА ЕГО МЕСТЕ ОБРАЗУЕТСЯ РУБЕЦ.
УЧАСТОК ГЛИОЗА - ЭТО ТОЖЕ "РУБЕЦ",
"ШРАМ", НО В НЕРВНОЙ ТКАНИ.
Также он может формироваться после травм, при наследственных заболеваниях (например, достаточно редком недуге - туберозном склерозе), нейроинфекциях, после хирургических операций на мозге, отравлений (угарным газом, тяжелыми металлами, наркотиками); вокруг опухолей.
Это зависит от причины глиоза и того, какие последствия может вызывать сам глиозный очаг.
- Глиоз головного мозга и глиома головного мозга – это не одно и то же?
Безусловно нет. Глиома - это одна из наиболее часто встречающихся опухолей головного мозга. Глиоз к опухолям не имеет никакого отношения.
- Глиоз не может перерасти в онкологию?
Нет. Он может встречаться при новообразованиях головного мозга, но как параллельное явление - например, на фоне сопутствующей сосудистой патологии.
- Какими симптомами проявляет себя глиоз головного мозга?
Самыми разнообразными - исходя из множества патологий, из-за которых образуются участки глиоза. Специфического симптома(ов) именно глиоза нет.
ГЛИОЗ К ОПУХОЛЯМ НЕ ИМЕЕТ НИКАКОГО ОТНОШЕНИЯ.
ПЕРЕРАСТИ В ОНКОЛОГИЮ ОН НЕ МОЖЕТ.
Могут отмечаться головные боли, головокружение, шаткость походки, изменчивость артериального давления, нарушения памяти, внимания, расстройства сна, снижение работоспособности, ухудшения зрения, слуха, эпилептические приступы и многие другие.
- Оксана Егоровна, а виден ли глиоз на МРТ?
Безусловно. Более того, мы можем с определенной вероятностью сказать, какого он происхождения: сосудистого, посттравматического, послеоперационного, после воспаления, при рассеянном склерозе и т.д.
Читайте материал по теме: Если МРТ головного мозга показало…
- Как глиоз головного мозга может отразиться на качестве и продолжительности жизни пациента?
Это зависит от основного заболевания. Бессимптомный глиоз после небольшой черепно-мозговой травмы - это одно, а очаг в височной доле, вызывающий частые эпилептические приступы - другое. Безусловно, имеет значение и объем повреждения нервной системы и вызванные этим нарушения (например, при инсульте).
- Глиозные очаги в головном мозге требуют назначения специального лечения?
И здесь все зависит от основной патологии. Данный вопрос решается индивидуально лечащим доктором.
- К врачу какого профиля необходимо обратиться пациенту, если во время МРТ-диагностики головного мозга у него выявлен глиоз?
К неврологу, по показаниям - к нейрохирургу.
- Если при проведении магнитно-резонансной томографии выявлены очаги глиоза в головном мозге, такому пациенту необходимо динамическое наблюдение?
Также вам может быть полезно:
Волкова Оксана Егоровна
В 1998 году окончила Курский государственный медицинский университет.
С 2014 года занимает в ней должность главного врача и исполнительного директора.
Читайте также:



