Киста трубы или внематочная
Бесплодие является частым диагнозом, с которым могут столкнуться даже молодые женщины. Невозможность наступления беременности часто связана с кистой маточной трубы. Если существует непроходимость фаллопиевых труб, то оплодотворенная яйцеклетка не достигнет матки. Это приводит к бесплодию, а также повышает риск внематочной беременности.

Невозможность наступления беременности часто связана с опухолью маточных труб.
Причины патологии маточных труб
Фаллопиевы трубы представляют собой проход между маткой и яичниками, по которым движутся созревшие яйцеклетки. По ряду причин внутренние ткани могут гноиться, разрастаться и не позволят оплодотворенной клетке достигнуть внутреннего органа и прикрепиться к нему.
В большинстве случаев утолщение связано с инфекционными и воспалительными процессами. При этом организм попытается закрыть пораженный участок соединительной тканью, из-за чего в маточной трубе сужается проход и появляется кистозное образование. Другая возможная причина – гормональный сбой. В этой ситуации яйцеклетка застревает в трубе матки и крепится к ее стенкам. Впоследствии это провоцирует разрастание капсулы и нарушение проходимости.

В большинстве случаев утолщение связано с инфекционными и воспалительными процессами.
Причинами, которые вызывают появление кисты на трубе, чаще всего становятся:
- прерывание беременности (аборт, выкидыш);
- нарушения при выходе фолликулов;
- гормональные сбои;
- чрезмерный перегрев (бывает связан с приемом горячей ванны, посещением сауны и избыточным нахождением на солнце).
Виды образований
Существуют 3 основных разновидности кисты яичника. У каждой из них есть разные симптомы и вероятные осложнения.
Спаечный процесс – это увеличение размеров соединительной ткани. Он происходит и снаружи маточных труб, и внутри них. Опасность состоит в том, что со временем опухоль перекрывает проход и провоцирует нарушение овуляции, а в дальнейшем – бесплодие.

Увеличение размеров соединительной ткани.
Возникновение спаек связано либо с инфекцией, либо с иными видами воспалений в органах малого таза. Соединительная ткань быстро разрастается, чтобы закрыть поврежденный участок. Иногда процесс провоцируют гинекологические манипуляции. Сюда относят диагностику с применением специального оборудования, аборт, выскабливание и иные причины.
Спайки вызывают непроходимость труб, а также их перекручивание. Они могут достигнуть большого размера всего через месяц. Чем дольше их игнорируют, тем тяжелее они поддаются лечению.
Одна из разновидностей параовариальной кисты – паратубарная (или – Мюллерова). Она представляет собой рудиментарную полость, внутри которой находится серозное содержимое. Размеры новообразования бывают разными. Они начинаются от нескольких миллиметров, заканчиваются 2 – 3 см.
Этот тип кистозных образований возникает либо единично, либо распространяется по всей трубе. Только в этом случае пациентку начинают беспокоить неприятные симптомы. В остальных ситуациях киста вряд ли даст о себе знать.
Именно этот тип уплотнений чаще всего имеет длинную ножку, у которой возникает перекручивание. Это провоцирует некроз тканей, и представляет опасность для жизни и здоровья женщины. Мюллерова киста вызывает искривление маточных проходов, что в дальнейшем становится причиной бесплодия.
Эта разновидность патологии связана со скоплением в фаллопиевых трубах жидкости. В нее входит и плазма крови, и секреция, и внутриклеточное содержимое. Отличие этого типа кист от остальных – внутри полости не накапливается гной, поэтому редко развивается воспалительный процесс. Однако чаще всего именно гидросальпинкс приводит к нарушению проходимости, из-за чего женщина не может забеременеть.
В большинстве случаев новообразование увеличивается бессимптомно, но иногда присутствуют болезненные ощущения в брюшной полости, а также полупрозрачные выделения в промежутках между менструальными циклами.
Гидросальпинкс может иметь одну капсулу или несколько, образуя спаечный процесс. Возможная его разновидность связана с периодическим опустошением капсулы, из-за чего содержимое попадает в маточную полость, а оттуда – во влагалище (те самые выделения с желтоватым оттенком).
Чаще всего причинами развития патологии становятся инфекционно-воспалительные процессы, которые относятся к внутренним половым органам. Спровоцировать ее может предшествующая внематочная беременность или спайки.
Возможные осложнения
Вне зависимости от причин, вызвавших появление кисты на трубе матки, новообразование приводит к тяжелым последствиям при отсутствии лечения от кисты яичников:

Увеличивается риск внематочной беременности или бесплодия.
- увеличивается риск внематочной беременности или бесплодия. Это происходит в тех ситуациях, когда развивается непроходимость. Чаще всего это связано со значительным ростом уплотнения;
- если опухоль продолжает расти, то с большой вероятностью произойдет ее самопроизвольный разрыв. Гнойное содержимое при этом проникнет в брюшную полость и вызовет интоксикацию;
- существует риск того, что доброкачественное утолщение переродится в злокачественное;
- если причина образования яичниковой кисты – это гормональный сбой, то часто одновременно возникает и мастопатия.
Симптомы
Кистозное образование может не проявлять себя долгое время. Оно далеко не всегда влияет на цикл. Если киста была небольшого размера, то вы не заметите ее до тех пор, пока опухоль не увеличится в диаметре или не разовьется воспалительный процесс на ее фоне. В этой ситуации о наличии новообразования будут свидетельствовать следующие признаки:

В нижней части живота появляется ноющая боль.
- в нижней части живота (или в боку) появится боль ноющего характера. Если есть нагноение, она может быть острой;
- в промежутках между циклами присутствуют мажущие выделения;
- нарушается установленный порядок менструации;
- при интимной близости появляются неприятные ощущения;
- при крупных размерах уплотнения в боку можно прощупать округлую шишку, которая причиняет боль при физических нагрузках.
Особенности диагностики
Существуют общие методы постановки точного диагноза при подозрении на наличие в маточной трубе кисты. Невозможно определить это только во время гинекологического осмотра. Наиболее показательными способами являются лапароскопия и ультрасонография.
С помощью методов диагностики определяют точный размер новообразования, деформированы ли проходы между яичниками и маткой, нарушена ли их проходимость и проч. Также дополнительно назначают УЗИ и анализы крови и мочи, которые позволят определить, есть ли у пациентки сопутствующие воспалительные процессы.
Лечение кисты
Вне зависимости от того, беспокоят ли женщину симптомы патологии либо нет, нельзя ее игнорировать. Существует вероятность развития бесплодия, а также самопроизвольного вскрытия оболочки и интоксикации организма. Поэтому после подтверждения диагноза назначают лечение.
Если есть киста, медикаментозная терапия неэффективна. Препараты применяют только для того, чтобы справиться с симптомами или избавиться от сопутствующего воспалительного процесса. Их назначают и в период восстановления после хирургического вмешательства.

Реабилитация после лапароскопии менее болезненна.
Однако без операции справиться с доброкачественной опухолью в маточных трубах невозможно. Кистозные образования не рассасываются самопроизвольно. К процедуре прибегают при крупных размерах новообразования, а также при риске развития осложнений, бесплодия. Для удаления кисты часто назначают традиционное хирургическое вмешательство. При нем иссечение тканей происходит классическим путем – при помощи скальпеля. Восстановление длительное и в этот период пациентка будет чувствовать боль.
Более щадящий метод – лапароскопия. Она предполагает совершение точечных надрезов. Здоровые ткани практически не трогают. Благодаря этому реабилитация будет менее болезненной и менее длительной.
Киста, которая образуется на маточных проходах, представляет серьезную опасность. Часто этот тип доброкачественных опухолей провоцирует бесплодие у пациенток. Кроме того, не исключается самопроизвольное вскрытие оболочек, при котором в брюшную полость попадет содержимое и вызовет интоксикацию. Удаление новообразований возможно только хирургическим путем.

-
5 минут на чтение

Киста маточной трубы – это малое по размерам доброкачественное образование, формирующееся из придатков яичника на поверхности эпителия. Киста по своей природе имеет либо характерные проявления, либо прогрессирует без явных симптомов. Все зависит от индивидуального роста патологии и сопутствующих заболеваний, способствующих образованию опухоли.
- Виды
- Мюллерова киста
- Киста перитубарного типа
- Киста тубоовариального типа
- Преобразование в злокачественную опухоль
- Причины возникновения
- Симптомы
- Диагностические мероприятия
- Лечение заболевания
- Осложнения
- Профилактика заболевания
Существует несколько типов кисты маточной трубы.
Когда киста в трубе матки наполнена прозрачным веществом (слизью) и наделена тонкими стенами, то это мюллерова киста. При возрастании процесса в концах маточных труб рядом с кистой появляются дополнительные образования с ровной поверхностью.
Для них характерны ножки, при перекруте которых вызываются сильные болевые ощущения. В таком случае размер опухоли составляет несколько миллиметров и никак не проявляется. Обнаружить ее можно при лапароскопии.
Большие образования диаметром от двух сантиметров и длинной от трех сантиметров называются кистой перитубарного типа. Она не растягивается, имеет выразительные очертания, внутри наполнена серозным веществом.
При такой опухоли аппарат, придерживающий матку, меняет форму, так как киста располагается в месте придатков рядом со связками. Когда новообразований становится большое количество, фимбрии утрачивают подвижность, и яйцеклетка теряет возможность свободно передвигаться по трубе. Это может привести к бездетности.
Наиболее тяжелая форма — это тубоовариальное образование, где при воспалении между маточной трубой, яичниками и брюшиной формируются спайки, накапливающие гной. Оно сопровождается воспалительными процессами, приводящими к внематочной беременности, болевым ощущениям в тазу, бесплодию и дисфункции яичников.
Преобразование в злокачественную опухоль
Киста – это доброкачественное образование, однако, присутствует риск преобразования в злокачественную опухоль. Ситуация становится опасной, если появляются раковые клетки.
Процесс напрямую зависит от личностных свойств организма, генетических предрасположенностей и перенесенных болезней. Процесс требуется держать под проверкой и регулярно проводить гистологию и цитологию.
Исход развития новообразования полностью зависит от причин, вследствие которых оно сформировалось.
Причины возникновения
Первопричиной возникновения кистозного образования признается нарушение, происходящее во время эмбрионального развития зародыша. Важно отметить, что генетическая предрасположенность никак не влияет на скопление жидкости в кисте.

- Женская репродуктивная система
![]()
Наталья Геннадьевна Буцык- 6 декабря 2019 г.
Основополагающие факторы, побуждающие нарастание патологии: болезни щитовидной железы, заболевания эндокринной системы, аборт, солнечное облучение, нарушения, образующиеся при созревании фолликулов, локальная гипертермия, возникающая из-за частого посещения бань и горячих ванн.
Основные причины, провоцирующие тубоовариальное новообразование: осложнения, возникающие после родов, аборт, инфекции мочеполовой системы (уреаплазмоз, хламидиоз, трихомониаз и микоплазмоз), беспорядочные половые связи, переохлаждение, внутриматочная спираль, стоящая более пяти лет, выскабливание, криз хронических заболеваний.
Симптомы
Новообразование в трубе редко появляется в период созревания. Чаще всего его можно встретить в зрелом возрасте.
Проявления опухоли по своей природе до сих пор неизвестны, так как большинство женщин не замечают симптомов. В некоторых случаях могут проявляться редкие дискомфортные ощущения в зоне живота или нарушения менструального цикла.
Прочувствовать опухоль удается лишь тогда, когда она начинает активно расти. В таких случаях у женщины появляются:
- боли в паховой зоне и животе;
- неожиданная геморрагия (кровотечение);
- несистематический менструальный цикл;
- неудобство после интимной связи;
- различные гинекологические беспокойства;
- болезненность во время физической работы.
При кисте тубоовариального типа у женщин проявляется лихорадка, потеря аппетита, болевые ощущения в боку живота, кровотечения из матки, частое мочевыделение.
Аномальное новообразование служит источником осложнений, возникающих вследствие разрыва капсулы или же заворота ножки кисты.
Диагностические мероприятия
Выявить новообразования в трубе возможно на консультации у гинеколога, при проведении УЗИ, при лапароскопии и ультрасонографии.
О развитии кисты будут говорить такие проявления:
- атипические расширения;
- гладкая поверхность трубных стен;
- преобразование трубы в месте обнаружения кистозного образования;
- лабильность фаллопиевой трубы.
Чтобы просмотреть влияние кисты на проходимость, необходимо сделать рентген с впуском контрастной жидкости. Кроме того, назначаются ультразвуковые исследования таза, сдача анализов крови для оценки общего самочувствия пациента.
Дифференциация с перитонитом проводится в случае предположения о наличии тубоовариального образования. При ощупывании живота гинеколог определяет болезненность и рост придатков и яичников, степень тяжести заболевания.
Эхографическими признаками тубоовариального типа кисты являются большое число перегородок, отсутствие явного контура и разграничений маточной трубы и яичников, боли при обследовании, наличие кистозно-солидной структуры, расположение кисты в задней части матки.

- Женская репродуктивная система
![]()
Ольга Владимировна Хазова- 4 декабря 2019 г.
Эффективными методами диагностики при перитубарной кисте считается лапароскопия, которая позволяет просмотреть наличие изменений в маточной трубе и несвойственных расширений, гладкость трубных стен и подвижность трубы.
Также гистеросальпингография даст возможность выявить частичную или полную инвагинацию.
Пациент должен сообщить гинекологу о наличии имеющихся заболеваний, особенно это касается воспалительных процессов, вирусных состояний, герпеса. Именно герпес является существенным показателем, который побуждает рост дефективности и становится причиной кистозной опухоли.
Лечение заболевания
Лечение кисты маточной трубы обуславливается репродуктивными планами женщины. В том случае, если пациентка не рожала или планирует рождение второго и последующих детей, то используется облегчающая комплексная терапия:
- физиотерапия;
- иммуномодуляция;
- противовоспалительные препараты.
Новообразования перитубарного типа не лечатся медикаментозными препаратами. В этом случае они способны лишь снизить некоторую симптоматику и повысить иммунитет.
В лабораторных условиях наблюдаются пациенты, размер кисты которых не выше 1,5 сантиметра. Если образование увеличивается, его убирают хирургическим способом. Такая операция несложная и занимает минимальное количество времени. В основном применяется метод вылущивания.
При тубоовариальной опухоли лечение напрямую зависит от состояния женщины. Адекватная терапия используется при раннем выявлении заболевания.
Предоперационная терапия включает в себя прием успокоительных и болеутоляющих средств, противовоспалительных препаратов и антибиотиков. После прохождения этапа назначается лапароскопия, при котором вскрывается гнойник, удаляется содержимое, а полость заполняется антибактериальным веществом.
Осложнения
Осложнения возникают вследствие регулярной физической нагрузки, обуславливающейся резкими переменами положения тела, перекрутами ножки образования, разрывом капсулы, нагноением, бесплодием. Данные состояния обычно наблюдаются при опухоли больших размеров и долгого существования образования.
При перекруте ножки маточная связка и нервные стволы пережимаются. Имеется вероятность пережатия маточной трубы. Вследствие этого ухудшается самочувствие, появляются схваткообразные болевые ощущения в зоне живота.
При появлении гноя у женщины появляется лихорадка с повышением температуры тела до 39 градусов, рвота, боли.

Внематочная беременность - это патологическое состояние беременности, при котором оплодотворённая яйцеклетка закрепляется в маточной трубе или в брюшной полости (в редких случаях). По медицинской статистике, внематочная беременность зафиксирована в 2,5% вариантах от общего числа беременностей, в 10% случаев она возникает повторно. Эта патология относится к категории повышенного риска для здоровья женщины, без оказания врачебной помощи она может привести к смертельному исходу.
По статистическим данным, рост частоты проявления внематочной беременности связывается с увеличением количества воспалительных процессов внутренних половых органов, увеличением числа хирургических операций с целью контроля над деторождением, пользование внутриматочными и гормональными средствами контрацепции, лечением отдельных форм бесплодия и искусственным оплодотворением.
При любом виде внематочной беременности вынашивание ребёнка невозможно, так как эта патология угрожает физическому здоровью матери.
Виды внематочной беременности
- брюшная (абдоминальная) — изредка встречающийся вариант, плодное яйцо может локализироваться на сальнике, печени, крестово-маточных связках и в прямокишечно-маточном углублении. Различается первичная абдоминальная беременность — имплантация оплодотворенной яйцеклетки происходит на органах брюшной полости и вторичная — после происшедшего трубного аборта яйцеклетка повторно имплантируется в абдоминальной полости. В отдельных случаях патологическая брюшная беременность донашивается до поздних сроков, представляя собой серьёзную угрозу жизни беременной. У большей части эмбрионов при абдоминальной имплантации обнаруживаются серьёзные пороки развития;
- трубная — плодное яйцо оплодотворяется в фаллопиевой трубе и не опускается в матку, а закрепляется на стенке маточной трубы. После имплантации может случиться остановка в развитии эмбриона, а в худшем варианте - произойдёт разрыв фаллопиевой трубы, что представляет серьезную угрозу для жизни женщины;
- яичниковая — частота возникновения менее 1%, подразделяется на эпиоофоральную (яйцо имплантируется на поверхности яичника) и интрафолликулярную (оплодотворение яйцеклетки и последующая имплантация проходит в фолликуле);
- шеечная — причиной возникновения считается кесарево сечение, ранее проведённый аборт, миома матки, перенос эмбриона при экстракорпоральном оплодотворении. Плодное яйцо фиксируется в районе шеечного канала матки.
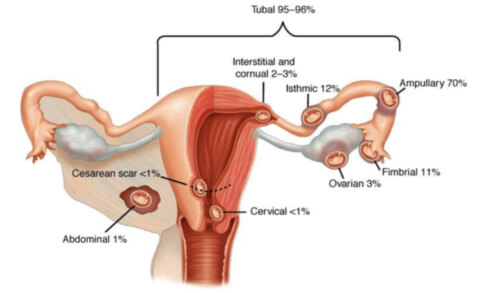
Опасность внематочной беременности заключается том, что в процессе развития плодное яйцо вырастает в размерах и происходит увеличение диаметра трубы до предельного размера, растяжение достигает максимального уровня и возникает разрыв. При этом кровь, слизь и плодное яйцо попадают в брюшную полость. Нарушается её стерильность и возникает инфекционный процесс, со временем перерастающий в перитонит. Параллельно повреждённые сосуды сильно кровоточат, происходит массивное кровотечение в брюшную полость, что может привести женщину в состояние геморрагического шока. При яичниковой и брюшной внематочной беременности опасность возникновения перитонита так же высока, как и при трубной.
Возможные причины возникновения внематочной беременности
Основные факторы риска:
- инфекционно-воспалительные заболевания — ранее перенесенные или перешедшие в хроническую фазу — воспаления матки, придатков, мочевого пузыря считаются одной из основных причин возникновения внематочной беременности.
- Воспалительные процессы в яичниках и трубах (предыдущие трудные роды, множественные аборты, самопроизвольные аборты без обращения в медицинскую клинику), приведшие к фиброзу, появлению спаек и рубцеванию тканей, после чего происходит сужение просвета маточных труб, нарушается их транспортная функция, изменяется реснитчатый эпителий . Прохождение по трубам яйцеклетки затрудняется и возникает внематочная (трубная) беременность;
- врожденный инфантилизм маточных труб — неправильная форма, излишняя длина или извилистость при врожденном недоразвитии являются причиной неправильного функционирования фаллопиевых труб;
- выраженные гормональные изменения (сбой или недостаточность) — заболевания эндокринной системы способствуют сужению просвета маточных труб, нарушается перистальтика и яйцеклетка остается в полости маточной трубы;
- наличие доброкачественных или злокачественных опухолей матки и придатков — сужающих просвет маточных труб и мешающих продвижению яйцеклетки;
- аномальное развитие половых органов — врожденный аномальный стеноз маточных труб препятствует продвижению яйцеклетки к полости матки, дивертикулы (выпячивания) стенок фаллопиевых труб и матки затрудняют транспортировку яйцеклетки и являются причиной хронического воспалительного очага;
- наличие в анамнезе внематочных беременностей;
- изменение стандартных свойств плодного яйца;
- медлительные сперматозоиды;
- отдельные технологии искусственного оплодотворения;
- спазм маточных труб, возникающий вследствие постоянного нервного перенапряжения женщины;
- применение контрацептивов — гормональных, спиралей, средств экстренной контрацепции и пр.;
- возраст беременной после 35 лет;
- малоподвижный образ жизни;
- длительный прием препаратов, увеличивающих фертильность и стимулирующих овуляцию.
Симптоматика
Течение внематочной беременности на первичных сроках имеет признаки маточной (нормативной) — тошнота, сонное состояние, набухание молочных желез и их болезненность. Проявление симптомов внематочной беременности возникает в период от 3-й до 8-й недели с момента последней менструации. К ним относятся:
- необычная менструация — скудные мажущие выделения;
- болезненные ощущения — боли со стороны пораженной маточной трубы, при шеечной или брюшной внематочной беременности — по средней линии живота. Изменения положения тела, повороты, наклоны и ходьба вызывают тянущие боли в определенных участках. При расположении плодного яйца в перешейке маточной трубы болезненные ощущения появляются на 5 неделе, а при ампульной (возле выхода в матку) — на 8 неделе;
- обильные кровотечения — чаще происходят при шеечной беременности. Расположение плода в шейке матки, богатой кровеносными сосудами, вызывает сильную кровопотерю и является угрозой для жизни беременной;
- кровянистые выделения — признак повреждения маточной трубы при трубной внематочной беременности. Наиболее благоприятный исход этого вида — трубный аборт, при котором плодное яйцо самостоятельно отделяется от места крепления;
- болезненное мочеиспускание и дефекация;
- шоковое состояние — потеря сознания, падение артериального давления, бледность кожи, синюшность губ, учащенный слабый пульс (развивается при наличии массивной кровопотери);
- боли с отдачей в прямую кишку и поясницу;
- положительный результат теста на беременность (в большинстве случаев).
Распространена ошибочная точка зрения, что при отсутствии задержки менструации не бывает внематочной беременности. Мажущие слабые выделения воспринимаются как нормальный цикл, что приводит к позднему обращению в гинекологию.
Клиника внематочной беременности подразделяется на:
- Прогрессирующую внематочную беременность — яйцо по мере вырастания внедряется в маточную трубу и постепенно ее разрушает.
- Самопроизвольно закончившаяся внематочная беременность — трубный аборт.
Основные признаки трубного аборта:
- кровянистые выделения из половых органов;
- задержка менструального цикла;
- субфебрильная температура тела;
- болевые ощущения, резко отдающие в подреберье, ключицу, ногу и задний проход (неоднократные приступы на протяжении нескольких часов).
При прорыве маточной трубы субъективно отмечается:
- сильнейшие болевые ощущения;
- снижение артериального давления до критических отметок;
- учащение пульса и дыхания;
- общее ухудшение самочувствия;
- холодный пот;
- потеря сознания.
Диагностика внематочной беременности
- задержка менструальных выделений;
- кровянистые выделения;
- боли разной характеристики. частоты и интенсивности;
- тошнота;
- болезненные ощущения в области поясничного отдела, внутренней поверхности бедра и прямой кишки.
Большинство пациенток жалуется на присутствие 3-4 признаков происходящих одновременно.
Оптимальная диагностика включает в себя:
- сбор полного анамнеза для исключения или определения вхождения в группы риска по внематочной беременности;
- осмотр врачом-гинекологом;
- проведение ультразвукового исследования для диагностирования беременности (после 6 недели от последней менструации) позволяет обнаружить следующие признаки: увеличение тела матки, точное расположение плодного яйца с эмбрионом, утолщение слизистых оболочек матки. Параллельно с этими признаками ультразвук позволяет обнаружить наличие крови и сгустков в брюшной полости, скопление кровяных сгустков в просвете маточной трубы, саморазрыв фаллопиевой трубы;
- выявление уровня прогестерона — низкая концентрация предполагает наличие неразвивающейся беременности;
- анализ крови на хгч (определение концентрации хорионического гонадотропина) — при внематочной беременности количество содержащихся гормонов увеличивается медленнее, чем при нормальном течении беременности.
Анализ на хгч проводится с периодичностью в 48 часов для определения содержания гормонов. В начальном периоде беременности уровень гормонов пропорционально увеличивается, что определяется хгч. Если уровень увеличивается не нормативно, он слабый или низкий, то проводится дополнительный анализ. Пониженное содержание гормонов в анализе на хорионический гонадотропин человека является признаком внематочной беременности.
Методом дающий практически 100% результат диагностики является лапароскопия. Ее проводят на завершающем этапе обследования.
Гистологическое исследование соскоба эндометрия ( при внематочной беременности покажет отсутствие ворсинок хориона и наличие изменений слизистой оболочки матки).
Гистеросальпингография (с введением контрастных веществ) применяется в особо сложных случаях диагностирования. Контрастное вещество, проникая в маточную трубу, неравномерно окрашивает плодное яйцо, демонстрируя симптом обтекания, подтверждая эктопическую трубную беременность.
Уточнение диагноза проводится исключительно в условиях стационара. План полного обследования назначается в зависимости от аппаратной и лабораторной оснащенности больницы. Наилучшим вариантом обследования является сочетание ультразвукового исследования и определения хорионического гонадотропина в анализе крови (мочи). Лапароскопия назначается в случаях крайней необходимости.
Диагностика и последующее лечение проводится при помощи специалистов:
- терапевт (общее состояние организма пациентки);
- гинеколог (исследование состояния внутренних половых органов, оценка и выставление предварительного диагноза);
- специалист ультразвукового исследования (подтверждение или опровержение ранее установленного диагноза);
- хирург-гинеколог (консультация и непосредственное проведение оперативного вмешательства).
Лечение
При раннем диагностировании патологии (до разрыва или повреждения стенок маточной трубы) назначаются медицинские препараты. Метотрексат рекомендуется для прерывания беременности, прием лекарства ограничивается одной или двумя дозами. При диагностике на ранних сроках хирургическое вмешательство не требуется, после приема препарата проводится повторное исследования крови.
Метотрексат прерывает беременность при определенных условиях:
- срок беременности не превышает 6 недель;
- показатель анализа хорионического гонадотропина человека не выше 5000;
- отсутствие кровотечений у пациентки (мажущих выделений);
- отсутствие сердечной деятельности у плода при ультразвуковом исследовании;
- нет признаков разрыва фаллопиевой трубы (отсутствуют интенсивные боли и кровотечение, показатели артериального давления в норме).
Лекарство вводится внутримышечно или внутривенно, весь период пациентка находится под наблюдением. Эффективность проводимых процедур оценивается уровнем хорионического гонадотропина человека. Снижение показателей хгч говорит об успешном варианте лечения, вместе с данным анализом проходит изучение функций почек, печени и костного мозга.
Применение Метотрексата может вызвать побочные эффекты (тошноту, рвоту, стоматит, диарею и пр.) и не гарантирует целостность маточных труб, невозможности трубного аборта и массивного кровотечения.
При позднем обнаружении внематочной беременности проводится хирургическое вмешательство. Щадящим вариантом является лапароскопия, при отсутствии необходимых инструментов назначается полноценная полостная операция.
Путем лапароскопии производят два вида оперативного вмешательства:
- Сальпингоскопия при эктопической беременности входит в число щадящих операций и сохраняет возможность дальнейшего деторождения. Эмбрион удаляется из маточной трубы через небольшое отверстие. Проведение методики возможно при размере зародыша до 20 мм и расположении плодного яйца в дальнем конце фаллопиевой трубы.
- Сальпингэктомия при внематочной беременности производится при значительном растяжении маточной трубы и возможном риске ее разрыва. Проходит иссечение поврежденной части маточной трубы, с последующим соединением здоровых участков.
Оперативное вмешательство при патологической беременности проводится экстренно или планово. Во втором варианте пациентку подготавливают к операции при помощи следующих диагностических процедур:
- исследование крови (общий анализ);
- выявление резус-фактора и группы крови;
- ЭКГ;
- УЗИ;
- консультация врача-терапевта;
- консультация хирурга-гинеколога.

Период после проведенной операции, нормализует общее состояние организма женщины, устраняет факторы риска и реабилитирует репродуктивные функции организма. После проведения операции по извлечению плодного яйца следует проводить постоянную проверку гемодинамических показателей (для исключения внутренних кровотечений). Кроме того, назначается курс антибиотиков, обезболивающих препаратов и противовоспалительных средств.
Контролирование уровня хорионического гонадотропина проводится еженедельно и связано с тем, что при неполном извлечении частиц плодного яйца и случайном занесении на другие органы, возможно развитие опухоли из клеток хориона (хорионэпителиома). При нормативно проведенном хирургическом вмешательстве уровень хорионического гонадотропина должен снизиться вполовину по отношению к первоначальным данным. При отсутствии положительной динамики назначается Метотрексат, а при продолжающихся отрицательных результатах требуется радикальная операция с удалением фаллопиевой трубы.
В послеоперационном периоде рекомендуются физиотерапевтические процедуры с применением электрофореза и магнитотерапии для быстрейшего возобновления функциональности репродуктивной системы пациентки. Комбинированные оральные контрацептивы назначаются с целью предотвращения беременности (сроком не менее полугода) и для установления нормального менструального цикла. Повторная беременность, наступившая в краткие сроки после патологической внематочной беременности, несет в себе высокий уровень высокий уровень повторного развития этой патологии.
Постоянный партнер и безопасность секса (использование индивидуальных средств защиты) снижает риск венерических заболеваний, а вместе с ними возможные воспалительные процессы и рубцевания тканей фаллопиевых труб.
Предотвращение внематочной беременности невозможно, но сократить риск летального исхода сможет динамическое посещение врача-гинеколога. Входящие в категорию повышенного риска беременные должны проходить полноценное обследование для исключения запоздалого определения эктопической беременности.
Для снижения риска появления внематочной беременности следует :
- вовремя заниматься лечением различных инфекционных болезней половых органов;
- при экстракорпоральном оплодотворении с необходимой частотой проходить исследование ультразвуком и сдавать анализы на содержание в крови хорионического гонадотропина;
- при смене полового партнера обязательно пройти анализы на ряд болезней, передающиеся половым путем;
- во избежание возникновения нежелательной беременности пользоваться комбинированными оральными контрацептивами;
- патологические болезни внутренних органов лечить в положенные сроки, не допуская перетекания болезни в хроническую форму;
- правильно питаться, придерживаясь наиболее подходящей организму диеты (не увлекаясь чрезмерными похудениями и скачкообразным набором или снижением веса);
- корректировать имеющиеся гормональные расстройства при помощи профильных специалистов.
При малейшем подозрении на возникновение внематочной беременности, требуется срочное обращение в гинекологическое отделение. Малейшее промедление может стоить женщине не только потери здоровья, но и возникновению бесплодия. Худшим вариантом необдуманного промедления может быть летальный исход.
Читайте также:



