Киста почки с гиперинтенсивным сигналом т2 ви
Синусная (или парапельвикальная) киста – это простая доброкачественная киста, заполненная жидкостью, располагающаяся в области почечного синуса. Выделяют парапельвикальные кисты, возникающие в паренхиме почки и распространяющиеся в синус, и перипельвикальные кисты, происходящие из лимфатических протоков синуса. Парапельвикальные кисты обычно единичные и односторонние, перивельвикальные – множественные и двусторонние. Кисты синуса чаще обнаруживаются у мужчин, в 50% случаев имеются пациентов с болезнью Фабри. Частота обнаружения кист почек при посмертном исследовании составляет 1,3–1,5%.
![]()
Как устроен почечный синус?
Синус, или ворота почки – это пространство, заполненное жировой тканью, которое находится в области ее внутреннего края. В области синуса находятся т. н. ворота почки, содержащие следующие структуры: почечную артерию и вену, нервы, лимфатические каналы, большие и малые чашки, жировую и фиброзную ткань в различном количестве. Синус выполняет в основном структурную функцию, являясь вместилищем для сосудов и нервов.
Симптомы синусной кисты почки
Небольшие кисты никак себя не проявляют, в то время как кисты большего размера могут оказывать объемное воздействие на расположенные рядом структуры, а также на почку, приводя к возникновению симптоматики. Самые частые симптомы включают в себя: боль в пояснице, тошноту, рвоту, хроническая усталость, повышение системного давления, признаки мочекаменной болезни. При пальпации может обнаруживаться увеличенная почка, в анализах мочи – белок и (или) кровь. К осложнениям кисты синуса почки относятся: гидронефроз, присоединение инфекции и развитие пиелонефрита, кровоизлияние в кисту, а также ее разрыв.
Как можно выявить кисту синуса почки?
Для визуализации кист почечного синуса чаще всего используются следующие методы: внутривенная урография, КТ с контрастным усилением, МРТ и УЗИ.
На рентгенограммах кисты лишь косвенно проявляют себя сдавлением, деформацией и смещением чашечек и лоханки, поэтому этот метод не может быть рекомендован в качестве основного.
На компьютерных томограммах (КТ) в выделительной фазе через 10–15 минут после введения в вену контраста, содержащего йод, обнаруживается кистозное образование с плотностью воды, отделенное от чашечно-лоханочной системы почки и не сообщающееся с ней. Киста имеет тонкую, практически неразличимую стенку и не содержит компонент, накапливающий контраст.
На МРТ парапельвикальная киста выглядит как образование с высокой интенсивностью сигнала в режиме Т2-ВИ и гипоинтенсивным сигналом на Т1-ВИ.
На УЗИ парапельвикальная киста выглядит как анэхогенное образование в синусе почки, не сообщающееся с лоханкой, чашечками или мочеточником. Кисту почечного синуса необходимо отличать от гидронефроза, липоматоза и лимфангиоза почки.
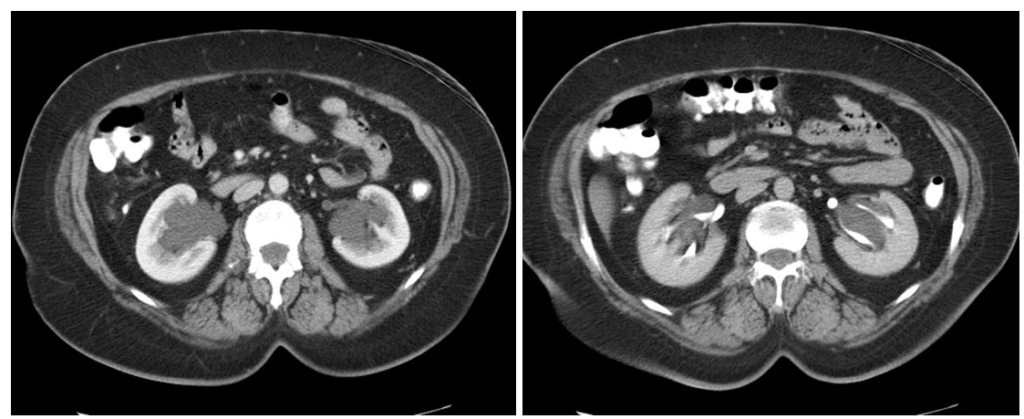
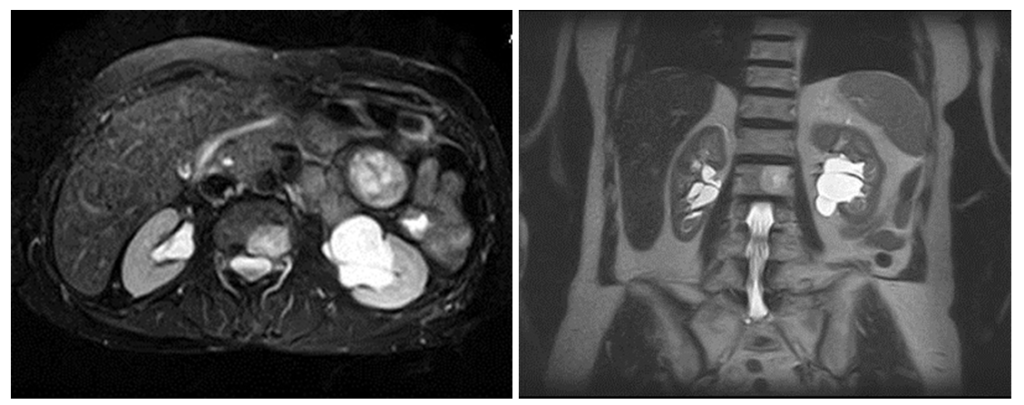
На МРТ (Т2 ВИ, слева томограмма с подавлением сигнала от жира) визуализируются множественные типичные кисты синуса обеих почек с гиперинтенсивным сигналом.
ЛЕЧЕНИЕ СИНУСНЫХ КИСТ ПОЧКИ
При небольших кистах, которые не вызывают никаких симптомов, необходимости в лечении нет. Симптоматические кисты, вызывающие сдавление лоханки, застой мочи или другие осложнения, удаляются лапароскопически или открытым способом, выполняется также чрезкожная абляция (разрушение) кисты. Окончательное решение о лечении кисты принимает уролог.
При этом необходимо понимать, что анализ результатов КТ и МРТ должен быть высокопрофессиональным. Не все врачи хорошо разбираются в особенностях диагностики почечных кист. Поэтому при неуверенности в диагнозе прибегают ко второму мнению – экспертной оценке результатов КТ и МРТ у специализированного диагноста. Перепроверка результатов КТ и МРТ почек делает диагноз более достоверным и предоставляет точную информацию лечащему врачу.
а) Определение:
• Доброкачественное образование почки, заполненное жидкостью и не являющееся опухолью
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о КТ: сферическое неконтрастируемое образование водной плотности с отсутствием видимой стенки о УЗИ: анэхогенное образование с акустическим прохождением и отсутствием видимой стенки
• Классификация по Босняку:
о Классификация кистозных образований почки, основанная на данных визуализации:
- Используют при визуализации на КТ или МРТ:
Классификация образования может меняться вследствие повышения контрастного разрешения МР-томограмм
о Пять категорий:
- Класс 1: доброкачественные кисты:
Четко определяемое округлое гомогенное светлое (0-20 HU, около водной плотности) образование стойкой и слабо выраженной неконтрастируемой стенкой и содержимым; отсутствие перегородки и кальцификатов
- Класс2: минимально осложненные кисты; доброкачественные:
Тонкие (менее 1 мм) перегородки, гладкие стенки, возможно кажущееся (неизмеримое) контрастирование
Кальцификаты короткого сегмента стенки или перегородки
Гиперденсная киста (более 20 HU), отсутствие контрастирования, сферическая форма, частично экзофитная, обычно менее 3 см в диаметре
- Класс 2F: требуется КТ/МРТдля дальнейшего наблюдения:
Множественные тонкие перегородки, возможно кажущееся (неизмеримое) контрастирование
Минимальное утолщение стенки или перегородки, возможно кажущееся (неизмеримое) контрастирование
Толстые кальцификаты
Гиперденсные интрапаренхимальные кисты более 3 см
Отсутствие контрастирования узлов
- Класс 3: более сложные кисты; требуется оперативное лечение (биопсия под вопросом):
Неравномерные и утолщенные перегородки и/или стенки, а также измеряемое контрастирование
Возможны утолщенные и неравномерные кальцификаты
Доброкачественные образования: геморрагические кисты, абсцессы почек, смешанная эпителиальная и стромальная опухоль, осложненные доброкачественные кисты с перегородками
Злокачественные образования: кистозная нефрома, многокамерный кистозный ПКР
- Класс 4: злокачественные образования; требуется оперативное лечение:
Контрастируемый компонент, неравномерное утолщение стенки
2. УЗИ при кисте почки:
• Исследование в режиме серой шкалы:
о Простая неосложненная киста: сферическая или овоидная форма, анэхогенное содержимое, четко очерченная, с незаметной стенкой и акустическим усилением
о Геморрагическая киста: внутренние эхо-сигналы (сгусток); толстая стенка с кальцификатами, возможно многокамерная (хроническая)
о Инфицированная киста: толстая стенка с разрозненными внутренними эхо-сигналами, возможен уровень жидкостного детрита
4. МРТ при кисте почки:
• Т1-ВИ:
о Простые кисты: снижение ИС, гомогенное образование окру-глой/овальной формы
о Осложненные геморрагические кисты: повышение ИС (ИС меняется в зависимости от стадии кровоизлияния)
• Т2-ВИ:
о Простые кисты: повышение ИС, гомогенное образование с незаметной стенкой
о Осложненные геморрагические кисты: снижение ИС (ИС меняется в зависимости от стадии кровоизлияния), возможен уровень жидкостного детрита
• Постконтрастные Т1-ВИ:
о Субтракционные изображения (т.е. вычитание изображений: изображения с контрастированием Гд минус изображения с отсутствием контрастирования) позволяют оценить контрастирование
о Простые кисты: отсутствие контрастирования
• Кистозные новообразования: контрастируемый мягкотканный компонент
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Ведение гиперденсных кистозных образований на КТ без контрастирования:
- Более 70 HU на КТ без контрастирования-гиперденсная доброкачественная киста почки, не требующая наблюдения или лечения
- 20-70 HU на КТ без контрастирования: необходимо применение контрастного вещества для исключения контрастируемых компонентов; при невозможности внутривенного введения пациенту контрастного вещества альтернативой служит УЗИ или MPT (Т1-ВИ, Т2-ВИ, ДВИ)
Гиперденсные образования на УЗИ представлены в виде анэхогенных доброкачественных кист
• Советы по протоколу исследования:
о КТ: КТ без контрастирования + КТ с контрастированием в нефрографическую фазу (100 с после внутривенного введения контрастного вещества), толщина срезов - менее 5 мм
о Следует считать, что УЗИ или МРТ кистозных образований обладает схожим контрастированием, как и на КТ
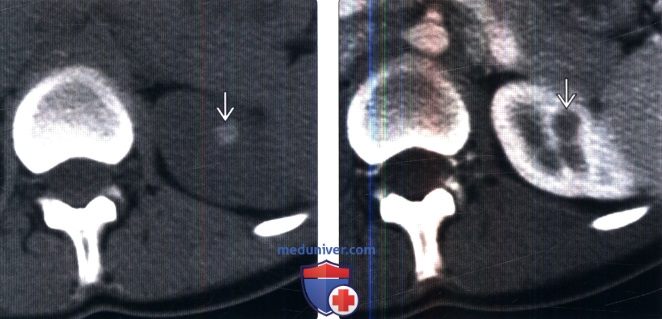
(Слева) КТ без контрастирования, аксиальная проекция: гиперденсная (100 HU) киста ВЗ левой почки (класс 2 по Босняку).
(Справа) КТ с контрастированием, аксиальная проекция: у того же пациента выявлено контрастирование кисты левой почки (106 HU). Гиперденсные кисты почки, имеющие плотность более 70 HU на бесконтрастной КТ, считают доброкачественными. Образования мягкотканной плотности (20-70 HU) на бесконтрастной КТ следует оценивать с помощью УЗИ или с использованием специализированного почечного КТ-протокола для дифференцирования истинных солидных образований от гиперденсных кист.
в) Дифференциальная диагностика кисты почки:
2. Многокамерная кистозная нефрома:
• Поликистозное образование с перегородками и капсулой
• Пролабирование в почечный синус
3. Абсцесс почки:
• Контрастируемая капсула, возможно уплотнение околопочечного пространства
• Шероховатая стенка; гиперденсное (больше плотности воды), но неконтрастируемое содержимое
• Ключ к постановке диагноза: взаимосвязь с клиническими признаками инфекции
4. Метастазы в почках и лимфома:
• Обычно увеличение водной плотности по мере контрастирования образования
• Лимфома - наиболее частая гиповаскулярная опухоль, которая может имитировать кисту:
о Обычно множественная с лимфаденопатией
5. Аутосомно-доминантная поликистозная болезнь почек:
• Наследственная поликистозная болезнь почек, характеризующаяся прогрессирующим кистозным ростом
• Увеличенные почки замещены большим количеством кист
• Внепочечные проявления: поликистозная болезнь печени, интракраниальная артериальная аневризма, кисты в других органах, абдоминальные грыжи
6. Уремическая кистозная болезнь:
• Множественные кисты почек у пациентов с терминальной стадией почечной недостаточности и отсутствием наследственной кистозной болезни в анамнезе
г) Патология. Макроскопические и хирургические признаки:
• Неосложненная киста:
о Однокамерная; растет из коры и выступает из поверхности почки, реже-в почечный синус
о Гладкая желтовато-белого цвета тонкая полупрозрачная стенка с кубическим или плоским эпителием
• Геморрагическая киста: восковидная структура ржавого цвета, возможно окружение фиброзом и ободком кальцификации
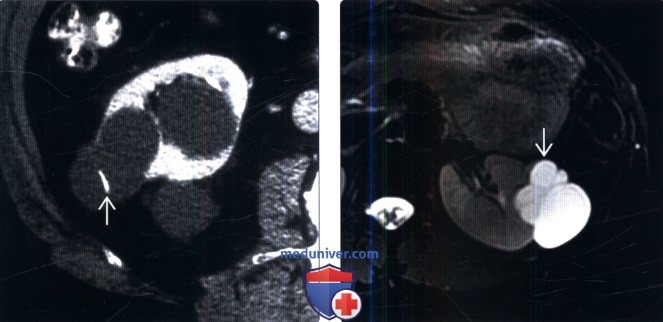
(Слева) КТ с контрастированием, аксиальная проекция: множественные кистозные образования водной плотности, включая одно с тонкой кальцинированной перегородкой (класс 2 по Босняку).
(Справа) МРТ, Т2-ВИ, режим подавления сигнала от жировой ткани, аксиальная проекция: дольчатая киста левой почки с множественными внутренними тонкими перегородками. Несмотря на небольшую толщину, перегородки хорошо контрастированы на Т1-ВИ с контрастированием Гд (изображения отсутствуют). Это образование — киста класса 2F по Босняку, что требует наблюдения с КТ- или МРТ-визуализацией.
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые признаки/симптомы:
о Отсутствие клинической картины или наличие пальпируемого образования и боли в боку
2. Демография:
• Пол:
о Мужчины болеют чаще женщин
• Эпидемиология:
о Возникает у 20-30% взрослого населения средней возрастной группы, встречаемость увеличивается с возрастом:
- 39% - у пациентов 18-49 лет
- 63% - у пациентов 50-75 лет
3. Течение и прогноз:
• Простая киста растет медленно
• Осложнения встречают редко: гидронефроз, кровоизлияние, инфекция, разрыв
• Риски возникновения ПКР:
о Класс 1, 2 по Босняку: 0%
о Класс 2F по Босняку: 11 -25%
о Класс 3 по Босняку: 28-54%
о Класс 4 по Босняку: 90%
4. Лечение кисты почки:
• Класс 1,2 по Босняку: доброкачественные образования не нуждаются в наблюдении и лечении
• Класс 2F по Босняку: контрольная визуализация:
о КТ/МРТ, интервал: через 6,12 месяцев
о Следует обратить внимание на следующие визуальные признаки: контрастирование солидных узлов или толстых перегородок, увеличение толщины контрастируемой стенки:
- Рост кисты не связан с прогрессированием злокачественности
о Рекомендуемая продолжительность наблюдения: 4-5 лет
• Класс 3,4 по Босняку: лечение (в зависимости от состояния пациента; выполнение биопсии под вопросом):
о Оперативное лечение
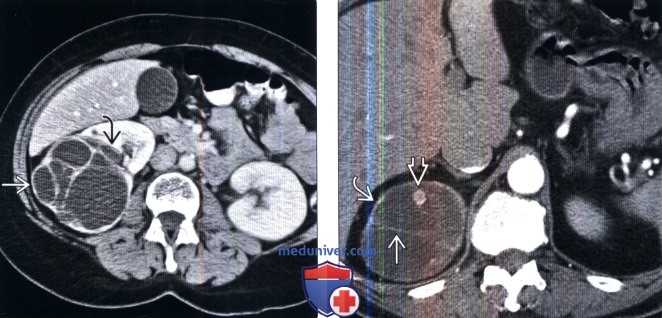
(Слева) КТ с контрастированием, аксиальная проекция: многокамерное кистозное образование с перегородкой и измеряемым контрастированием (класс 3 по Босняку). Имеется инвагинация образования в почечный синус, что служит характерным признаком многокамерной кистозной нефромы.
(Справа) КТ с контрастированием, аксиальная проекция: кистозное образование верхнего полюса правой почки с тонкими перегородками, контра-стируемыми пристеночными узлами и тонкой стенкой. Данные признаки характерны для кисты класса 4 по Босняку. Она представляет собой случай кистозного ПКР Наличие контрастируемых узлов служит признаком злокачественности.
е) Диагностическая памятка. Советы по интерпретации изображений:
• Оценка изображения и классификация кистозных образований определяют тактику ведения пациента
ж) Список использованной литературы:
1. Hindman NM et al: Follow-up for Bosniak category 2F cystic renal lesions. Radiology. 272(3):757-66, 2014
2. O'Connor SD et al: Simple cyst-appearing renal masses at unenhanced CT: can they be presumed to be benign? Radiology. 269(3):793-800, 2013
3. Bosniak MA: The Bosniak renal cyst classification: 25 years later. Radiology. 262(3):781-5,2012
4. Smith AD et al: Bosniak category IIF and III cystic renal lesions: outcomes and associations. Radiology. 262(1):152-60, 2012
5. Berland LL et al: Managing incidental findings on abdominal CT: white paper of the ACR incidental findings committee. J Am Coll Radiol. 7(10):754—73, 2010
6. Israel GM et al: Pitfalls in renal mass evaluation and how to avoid them. Radiographics. 28(5):1325-38, 2008
7. Silverman SG et al: Hyperattenuating renal masses: etiologies, pathogenesis, and imaging evaluation. Radiographics. 27(4): 1 131-43, 2007
8. Israel GM et al: An update of the Bosniak renal cyst classification system. Urology. 66(3):484-8, 2005
- Вернуться в оглавление раздела "Лучевая медицина"
Редактор: Искандер Милевски. Дата публикации: 30.9.2019
МРТ является незаменимым методом в диагностике острых и хронических неврологических нарушений у животных.
На сегодняшний день МРТ позволяет диагностировать такие заболевания, как болезни дисков (Hansen I, Hansen II), дискоспондилиты, опухоли головного и спинного мозга, синдром Киари, атланто-аксиальную нестабильность, воспалительные заболевания и инфаркты головного и спинного мозга, энцефалиты, миелиты, менингоэнцефалиты, менингоэнцефаломиелиты, воспаление внутреннего и среднего уха, аномалии развития спинного и головного мозга, патологии, связанные с нарушением ликворооттока.
При диагностике болезней межпозвоночных дисков оцениваются высота и гидрофильность дисков, тип патологии диска – экструзия или протрузия, степень компрессии спинного мозга. В случае экструзии межпозвоночного диска оценивается расположение фрагментов диска в спинномозговом канале. Эта оценка важна для последующего выбора операционного доступа – право- или левосторонней гемиламинэктомии. С помощью программ STIR, FLAIR оценивается степень отека спинного мозга. С помощью программы Т2-ВИ определяется степень компрессии спинного мозга и блок ликвора в патологической области. Важным критерием оценки при грыжах II типа является степень компрессии спинномозговых корешков (фото 1, 2).
Прогнозы и дальнейшая тактика лечения (хирургическое или терапевтическое) при экструзии межпозвоночного диска основываются на оценке степени неврологических расстройств, степени компрессии и отека спинного мозга при МРТ-диагностике.
При диагностике дискоспондилитов оценивается степень разрушения концевых пластинок, степень отека костной ткани тел позвонков в режиме Т2-ВИ (фото 3).
При болезни дисков Hansen I – острое течение, тогда как при Hansen II и дискоспондилите – хроническое течение.
При диагностике воспалительных заболеваний головного и спинного мозга производится оценка мозговых структур на наличие очагов воспаления, характеризующихся гиперинтенсивным свечением в режимах Т2-ВИ и FLAIR, и, как правило, изоинтенсивных в режиме Т1-ВИ. Оцениваются локализация очагов, вовлеченность мозговых оболочек, наличие отрицательного либо положительного масс-эффекта, а также степень накопления контраста.
Для бактериального энцефалита характерно чаще фокальное поражение, имеющее очень яркое свечение в режиме Т2 и FLAIR и слабовыраженное гипоинтенсивное в режиме Т1 (фото 4).
При гранулематозном менингоэнцефалите (GME) МРТ демонстрирует фокальные или мультифокальные очаги воспаления, слабогипоинтенсивные в режиме Т1 и гиперинтенсивные в режимах Т2 и FLAIR, интенсивно накапливающие контраст.
Некротический менингоэнцефалит (NME) чаще поражает оболочки и кору головного мозга и редко – ствол, в отличие от некротического лейкоэнцефалита (NLE). Типичное расположение очагов некроза для NME – на границе серого и белого вещества коры головного мозга. Очаги, как правило, множественные, гиперинтенсивные в режимах Т2 и FLAIR, накапливающие контраст (фото 5).
При NLE МРТ выявляет единичный или множественные очаги повреждения, как правило, резко ограниченные демаркационной линией от окружающих тканей, могут наблюдаться участки кистозной атрофии головного мозга, накапливающие контраст по окружности (фото 6).
При воспалительных заболеваниях спинного мозга на МРТ-диагностике обнаруживается усиление МР-сигнала в режимах Т2-ВИ, FLAIR, STIR, отсутствие сигнала от дорсального и вентрального столбика ликвора в режиме Т2-ВИ. Центральный канал в зоне поражения не визуализируется. Прогнозы при воспалительных заболеваниях головного и спинного мозга напрямую зависят от причины, вызвавшей воспаление, от локализации процесса и индивидуального ответа на терапию. Течение заболевания может быть как острым (NLE), так и хроническим.
Опухоли спинного и головного мозга могут быть единичными и множественными – при МРТ-диагностике имеют достаточно характерную картину. Как правило, это объемные образования с четкими границами, однако на стадии распада опухоли границы стираются вследствие воспаления и перифокального отека. При опухолевом процессе головного мозга на МРТ наблюдается смещение срединных структур и положительный массэффект в области объемного процесса. Опухоли имеют гиперинтенсивное свечение в режимах Т2 и FLAIR и гипо- или изоинтенсивное в режиме Т1. В стадии распада опухолей отмечается гетерогенность МР-сигнала, в зависимости от тропности к той или иной ткани они имеют характерную локализацию (фото 7).
По этиологии опухоли мозговых оболочек - менингиомы (чаще встречаются у кошек) (фото 8), опухоли мозговой ткани – астроцитомы, глиомы, эпендимомы, опухоли гипофиза (аденомы), опухоли черепных нервов (невриномы). Опухоли могут быть вторичными – опухоли метастатического происхождения (фото 9). Для опухолей головного мозга характерно накопление контраста, исключение составляют астроцитомы, лимфомы, олигодендроглиомы.
Прогнозы при опухолях головного мозга, как правило, неблагоприятные, исключение составляют менингиомы (при соответствующем хирургическом лечении). Течение заболевания всегда хроническое.
В нашей клинике с целью улучшения качества жизни животного мы рекомендуем хирургическое лечение при всех опухолевых процессах головного и спинного мозга, если пациент имеет серьезные неврологические нарушения.
Ишемический инфаркт головного мозга располагается по ходу крупных артерий и имеет характерную МР-картину – треугольную форму с четкими границами, изоинтенсивным свечением в Т1, гиперинтенсивным в Т2, не накапливает контраст. Геморрагический инфаркт встречается у собак крайне редко, имеет нечеткие формы, гиперинтенсивные в режиме Т2, изоинтенсивные в режиме Т1, накапливает контраст по периферии. Инфаркты всегда имеют острое течение и осторожные прогнозы.
Фиброзно-хрящевая эмболия – острая, тяжелая патология спинного мозга, характеризующаяся развитием ишемического инфаркта. В течение первых суток МРТ-диагностика при этой патологии неинформативна. На вторые сутки отмечается картина отека спинного мозга с характерной картиной в режимах Т2 и FLAIR. Спустя 2-3 недели в области поражения на МРТ отмечается кистозная атрофия спинного мозга с гиперинтенсивным свечением в режиме Т2 и гипоинтенсивным в режиме Т1, с четкими краями (фото 10). Прогноз варьируется от осторожного до неблагоприятного в зависимости от обширности поражения и степени неврологических расстройств.
Синдром Киари – сложная сочетанная патология, характеризующаяся множественными МР-изменениями. В первую очередь на МРТ уделяется внимание расположению мозжечка, для данной патологии характерно его смещение из заднечерепной ямки в спинномозговой канал. В результате компрессии затылочной костью наблюдается усиление МР-сигнала каудальных оболочек спинного мозга и краниальной части мозжечка. Из-за нарушения ликворооттока развивается сирингомиелия или гидромиелия, которая сопровождается расширением центрального канала; наблюдается блок дорсального столбика ликвора на уровне С1-С2, что сопровождается усилением МР-сигнала в режиме Т2. Наблюдаются развитие вторичной гидроцефалии, расширение четвертого желудочка, дилатация латеральных желудочков (фото 11). Патология, как правило, имеет хроническое течение, но может иметь острое начало.
В нашей клинике проводится хирургическое вмешательство по коррекции этого заболевания – расширение затылочного отверстия. Прогноз при хирургическом лечении – от осторожного до благоприятного.
Атланто-аксиальная нестабильность протекает и остро, и хронически. МРТ-диагностика позволяет оценить степень смещения зубовидного отростка С2 в спинномозговой канал, отек спинного мозга на уровне С1-С2. Может наблюдается блок ликвора, сопровождающийся отсутствием МР-сигнала от дорсального и вентрального столбиков ликвора. В нашей клинике при атланто-аксиальной нестабильности проводится вентральная стабилизация С1-С2. Прогноз при хирургическом лечении – от осторожного до благоприятного (фото 12).
Гидроцефалия – врожденное, хроническое заболевание, характеризующееся при МР-диагностике расширением желудочковых систем и ликворных пространств, атрофией коры головного мозга. Для хирургической коррекции этой патологии в нашей клинике проводится вентрикуло-перитонеальное шунтирование. Прогноз даже при хирургической коррекции – сомнительный.
Неврологические нарушения, связанные с патологией внутреннего и среднего уха, могут иметь как хроническое, так и острое течение. На МРТ они имеют характерную картину. Барабанные полости заполнены гиперинтенсивными массами в режиме Т2-ВИ и изоинтенсивными в режиме Т1. Может наблюдаться усиление МР-сигнала от внутреннего уха. При наличии восходящего энцефалита можно увидеть гиперинтенсивный очаг в режимах Т2 и FLAIR – область ствола мозга и преддверно-улиткового нерва, наблюдается незначительное накопление контраста в этом очаге. Лечение проводится терапевтическое, а при отсутствии положительной динамики – трепанация барабанной полости. При стенозе наружного слухового прохода терапевтическое лечение неэффективно, и в нашей клинике мы рекомендуем проведение резекции слухового прохода, трепанации барабанной полости. При хирургическом лечении прогноз благоприятный (фото 13).
Мужчина, 62 года
Сентябрь 2013г.
УЗИ поясничного отдела позвоночника заключение-признаки выраженных дегенаративно-дистрфических изменений дисков ПОП. Протрузии дисков L3-L4 и L5-S1. Парамедианная (справа) грыжа диска, L4-L5. Признаки относительного стенозирования и сужение корешковых каналов (больше справа). Признаки спондилеза (L3-L5-S1).
УЗИ внутренних органов заключение- Диффузные изменения в печени (признаки жировой инфильтрации. Утолщение стенок желчного пузыря. Признаки сгущения желчи. Диффузные изменения в поджелудочной железе. Камень в чашке правой почки. Объемное образование (нельзя исключить NEO) в левой почке.
МРТ забрюшинное пространство заключение:Правая почка обычной формы, в положении лежа расположена на уровне L1-L3 позвонков, не увеличена в размерах (до 9.8*5.5*2 см), контуры ее четкие,ровные. В средней/3 синуса правой почки определяются мелкие капсульные ВИ и гипоинтенсивные по Т1 ВИ), округлой формы, с четкими ровными контурами, размерами до 0,7 см в диаметре, не компремирующие ЧЛС.
Левая почка в положении лежа расположена на уровне L1-L3 позвонков, не увеличена в размерах до (10.4*5.1*6.5 см), контуры ее четкие неровные за счет наличия объемного образования в нижней/3 паренхимы, с нечеткими неровными контурами, распространяющееся кзади и несколько каудально за пределы капсулы почки, прорастающее паранефральную клетчатку, размером до 5.0*5.4*5.3 см, неоднородного изо-гипоинтенсивного мр сигнала по Т2 ВИ и на программах с жироподавлением, изо-гипоинтенсивное по Т1 ВИ.
В верхней, средней и нижней/3 синуса левой почки (на границе с паренхимой) определяются мелкие капсульные образования с жидкостными характеристиками сигналов (гиперинтенсивные по Т2 ВИ и гипоинтенсивные по Т1 ВИ), овальной и округлой формы, с четкими достаточно ровными контурами, размерами до 0.8см в диаметре, не компремирующие ЧЛС.
Короткое и мозговое вещество ( вне зоны объемного образования) дифференцируются отчетливо. ЧЛС с обеих сторон не расширена, без убедительных дефектов наполнения. Левый надпочечник имеет треугольную форму и обычное расположение; его структура не изменена, размеры не увеличены.
В области правого надпочечника определяется объемное образование, с четкими ровными контурами, однородной структуры, изо-гипоинтенсивного сигнала по Т2 ВИ и изоинтенсивного по Т1 ВИ, размерами 2.4*2.6*2.4 см.
Регионарные лимфоузлы убедительно не увеличены.
На границе области исследования определяется паталогическое изменение интенсивности сигналов от костного мозга тела L3 позвонка (неоднородно снижен по Т2 и Т1 ВИ, неоднородно гиперинтенсивный на программе с жироподавлением. Также отмечаются признаки хронического халецистопанкреотита, деформация желчного пузыря и неоднородность структуры паренхимы печени за счет наличия капсульного образования в правой доли. Заключение: МР картина объемного образования нижней трети паренхимы левой почки с экспансивным типом росста. Объемное образование правого надпочечника. Мелкие синусные кисты почек. Структурные изменения тела L3 позвонка, более вероятно вторичного характера (MTS).
Рентген от 04.09.2013: Остеохондроз ПОП и L5-S1. Спондилоартроз L3-S1.
Радиоизотопная диагностика от 09.10.2013: При статической остеосцинтиграфии получено изображение скелета в 2 проекциях. накопление радиофарпрепарата (РПФ) в костных структурах активное, рапределение равномерное. В проекции заднего отрезка 9 ребра справа, в Th7, Th8,Th12,L3, в гребне правой подвздошной кости определяются очаги повышенного накопления РПФ. Заключение: По сцинтиграфическим признакам нельзя исключить МТS в кости.
Рентген кости от 03.10.2013: На спондилограммах пояснично-крестцового отдела позвоночника поясничный лордоз сглажен. Контуры позвонков четкие, высота позвонков сохранена. В теле L3 определяются участки склероза округлой формы, с четкими конурами (дегенеративные изменения , s. остеобластические mts ). Замыкательные пластинки уплотнены, склеризованы, с краевым костным разростаниями. Основания дужек дифференцируются. Заключение: остеохондроз поясничного отдела позвоночника, деформирующий спондилез.
МРТ грудной, пояснично-крестцовый отделы позвоночника от 29.01.2014: Заключчение:МР картина патологического компрессионного перелома тела L3 позвонка, более вероятно на фоне вторичных изменений (MTS). Дегенеративно-дистроыические изменения грудного, поясничного отделов позвоночника. Грыжа диска L4/L5. Спондилоартроз. Спидилез.
МРТ брюшная полость, забрюшинное пространство с контрастированием от 29.01.2014: Заключение: Правая почка обычной формы, не увеличена в размерах (до 9.8х5.5х6.2), контуры ее четкие, ровные. Левая почка в положении лежа расположена на уровне L1-L3 позвонков, не увеличена в размерах (до 10.4х5.1х6.5 см.), контуры её чёткие неровные за счет наличия объемного образования в нижней /3 паринхимы, с нечёткими неровными контурами, распространяющееся кзади и несколько каудально за пределы капсулы почки, прорастающее параневральную клетчатку, размером 5.6.х5.2.х5.4 см, неоднородного изо-гипоинтенсивное по Т1 ВИ.
В верхней, средней и нижней/3 синуса левой почки (на границе с паренхимой) определяются мелкие капсульные образования с жидкостными характеристиками сигналов (гиперинтенсивные по Т2 ВИ и гипоинтенсивные по Т1 ВИ), овальной и округлой формы, с четкими достаточно ровными контурами, размером до 0,8 см в диаметре, не компремирующие ЧЛС.
Корковое и мозговое вещество ( вне зоны объемного образования) дифференцируются отчетливо. ЧЛС с обеих сторон не расширена, без убедительных дефектов наполнения.
Левый надпочечник имеет треугольную форму и обычное расположение; его структура не изменена, размеры не увеличены.
В области правого надпочечника определяется объемное образование, с четкими неровными контурами, однородной структуры, изо-гипоинтенсивного сигнала по Т2 ВИ и изоинтенсивного по Т1 ВИ, размерами 3.4*3.5*4.1 см.
Отмечается небольшое увеличение лимфатических узлов в области ворот печени и парааортально, размером до 1.1 см в диаметре.
После в/в введения контрастного препарата отмечается умеренно-выраженное неоднородное повышение интенсивности МР сигнала от вышеописанных объемных образованийю
По сравнению с предыдущим МР исследованием №66333 от 10.09.2013 года отмечается небольшое увеличение в размерах объемного образования в нижней/3 левой почки (преимущественно за счет каудального распространения), а также увеличение в размерах объемного образования в области правого надпочечника, отмечается небольшое увеличение лимфатических узлов, в остальном без существенных изменений.
Заключение: МР картина объемного образования нижней трети паренхимы левой почки с экспансивным типом роста. Объемное образование правого надпочечника. Мелкие синусные кисты почек. Умеренно выраженная гепатомегалия. Мелкая паренхиматозная киста в S8 печени. Признаки хронического холецистита, деформация (изгиб желчного пузыря. Диффузные изменения поджелудочной железы по типу хронического панкреатита.
Анализ мочи:
GLU Negative
BIL Negative
KET Negative
SG 1.010
BLD Negative
ph 6.0
PRO Negative
UBG 3.2 umol/L
NIT Negative
LEU Negative
Анализ крови:
Билирубин общий 8,4 мкмоль.л
непрямой 8,4 прямой 0
мочевина 5,4 ммоль/л
креатинин 112 мкмоль/л
холестерин 5,0 ммоль/л
общий белок 63 г/л
АЛТ 29 е/л
АСТ 32 е/л
глюкоза 4,8 ммоль/л
СОЭ 55 мм/ч
WBC 6.7
n-3
э-4
м-12
л+23
с-58
Lymth 1.9
Mid 0.7
Gran 4.1
HGB 113 g/L
RBC 4.02
HCТ34.6
MCV 86.2
MCH 28.1
MCHC 326
RDW-CV 14.7
RDW-SD 45.8
PLT 163
MPV 8.1
PDW 15.4
HCN 0.132
Здравствуйте, мы очень нуждаемся в Вашей консультации, подскажите, пожалуйста:
какие возможны процедуры, препараты, направленные на продление и улучшение качества жизни больного?
нам предложили Кибер-нож или лучевую терапию, на данной стадии заболевания будет ли эффект и не опасно ли это?

СОЗДАТЬ НОВОЕ СООБЩЕНИЕ.
Но Вы - неавторизованный пользователь.
Если Вы зарегистрируетесь, то сможете в дальнейшем отслеживать ответы на свои сообщения, продолжать диалог в интересных темах с другими пользователями и консультантами. Помимо этого, регистрация позволит Вам вести приватную переписку с консультантами и другими пользователями сайта.
Читайте также: