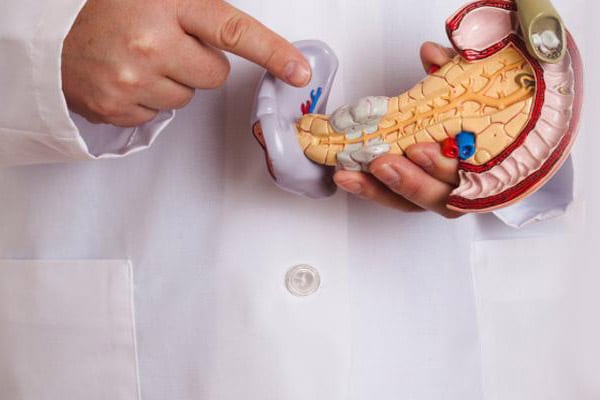
Киста на поджелудочной железе и асцит

У наших современников все чаще происходит нарушение липидного обмена, связанное с патологией поджелудочной железы. Это известные недуги: сахарный диабет и панкреатит острого или хронического характера, что опасно для жизни. В составе пищеварительного тракта железа вырабатывает инсулин и ферменты.
Симптомы и причины патологии
Симптоматика постигшего заболевания проявляется болями в левом и правом подреберьях. Болевой синдром зависит от характера воспаления и степени поражения органа. Он приходит периодическими приступами. Может не прекращаться, постоянно напоминая о себе поясничными ломками, которые отдаются в спине.
Отсутствие аппетита, расстройство пищеварения, утомляемость, озноб, рвота – первые симптомы заболевания. Если они проявляются длительное время, нужно отреагировать и начать лечение.
Особенность панкреатической кисты в том, что небольшая полость диаметром до пяти сантиметров, не заявляет о себе сдавливанием ближайших органов и нервных сплетений. У пациента нет повода для беспокойства, потому что ничего не беспокоит. Страдания вызываются лишь крупными кистами и формированием свищей. Иногда болевые ощущения притупляются, но легкий дискомфорт остается.

Основными причинами возникновение являются травма, панкреатит, кровоизлияние или инфаркт.
О разрыве или нагноении кисты свидетельствует подреберная невыносимая резь, высокая температура, рвота.
Киста на головке поджелудочной железы давит на желчевыводящие протоки, кишечник или воротную вену и вызывает следующие последствия:
- внешнее пожелтение;
- отеки ног;
- задержка мочеиспускания;
- кишечная непроходимость.
Образовавшаяся киста прощупывается выше пупка. Невыносимая иррадиирующая боль возникает при сдавливании солнечного сплетения. Лишь сидя на коленях и упершись локтями в пол, можно уменьшить внутренние рези. Заглушают их только наркотические анальгетики.

Воспаления происходят из-за вредных привычек: алкоголь, переедание, жирная пища.
Мучительными симптомами дает знать о себе киста хвоста на поджелудочной железе в левом подреберье. Воспаления части поджелудочной железы происходят из-за вредных привычек: алкоголь, переедание, жирная пища. Неправильный образ жизни доводит до панкреатита, который вызывает образование кисты. Химиотерапия, сильнодействующие лекарства, травмы, инфекции, гормоны становятся следствием нарушения внутреннего органа. Бывают случаи неопределенных возбудителей недуга.
Классификация
По морфологическим признакам киста поджелудочной делится на два вида:
- истинные;
- ложные.
Истинные кисты сопровождают человека с рождения.
Ложные или псевдокисты поджелудочной железы возникают в результате опухолей, панкреатита, посттравматического синдрома. Постнекротические кисты на поджелудочной железе наполняются жидкостью, не имеют эпителиальной подстилки.
Характеризуя проблемный орган, можно воспользоваться Атлантской классификацией 3 степеней тяжести, которая определяет течение болезни:
- Острая – отсутствие самостоятельные стенки.
- Хроническая – сформировавшиеся стенки из фиброзной или грануляционной ткани.
- Абсцесс – полость, наполненная гнойными массами.
Классификация псевдокист по видам опухоли:
- доброкачественные (высокодифференцированные);
- злокачественные (недифференцированные).
Диагностика
Обнаружить патологию в пищеварительном тракте можно случайно, если она не причиняет беспокойство и является врожденной. В случае характерных жалоб необходимо обратиться к специалисту.
Визуализация диагностирует кисту, если она достигла больших размеров. Опытный врач может выявить выпячивание в месте расположения образования. Ассиметричный живот указывает на возможное наличие панкреатической кисты и свищей в поджелудочной железе.

Ассиметричный живот указывает на возможное наличие панкреатической кисты и свищей в поджелудочной железе.
Специфических изменений по анализам мочи и кала выявить не удается. Незначительное увеличение лейкоцитов, эритроцитов и других показателей крови не указывают прямо на причину плохого самочувствия и кистозную опухоль.
Высокоинформативные инструментальные обследования, связанные с осложнениями кисты раскрывают всестороннюю информацию о размерах, местоположении, локальных связях через ультразвуковое исследование, магнитно-резонансную томографию (МРТ).
Последствия
Первые признаки с подтвержденным диагнозом требуют должного медикаментозного, а порой и оперативного вмешательства. Последствия игнорирования медицинских рекомендаций могут вылиться в перитонит, гнойный холангит, холестаз, внутренние кровотечения, сахарный диабет.
Воспаление пищеварительного органа дестабилизирует функции организма.
Панкреатит и сахарный диабет, вызванный кистой поджелудочной железы, полному излечению не поддаются.
Больной страдает от расстройства желудочно-кишечного тракта, испытывая дискомфорт в желудке и рези в животе. Возникают проблемы в дыхательной системе по причине давления железы на соседние органы. Нарушается сердечно-сосудистая функция: пониженное давление, тахикардия, спазмы сосудов, плохая свертываемость крови.
Лечение образований
Радикальные методы диагностики гастроэнтерологии остаются в приоритете. Для неопухолевой этиологии практикуются дренирующие операции. Внутреннее дренирование кисты заключается в установке нитилового стента. К методу наружного дренирующего вмешательства прибегают в исключительных случаях.
Успокоить воспаленный очаг можно консервативной терапией. Антацидные фармакологические средства нейтрализуют и связывают соляную кислоту. Они предотвращают опухолевые образования и предупреждают раздражение.

При панкреатите назначается инсулин, если организм не вырабатывает его в достаточном количестве. Бактериальная инфекция и нагноение подавляются антибиотиками.
Медицинские препараты: анальгетики способны принести пользу, но не всегда. У страдающих панкреатитом выражена непереносимость некоторых медикаментов. Кроме того, при медикаментозном лечении не все лекарства полностью усваиваются, а пищеварительная система испытывает дисбаланс.
Множественные поражения кисты медикаментозным подходом полностью не устранить. Если локализация киста маленькая, можно не оперировать. Это не касается новообразования злокачественного характера по удалению части поджелудочной, вне зависимости от размеров.
Хирургическое вмешательство проводится двумя основными способами для решения проблем с кистами:
- резекция;
- вмешательство во внутреннее дренирование или наружное.
Вековая мудрость знает, как природные дары и простые манипуляции могут избавить от болей.

Полезны злаковые рецепты: геркулесовая каша, настойка из овса. Перемолотая в кофемолке гречка и залитая стаканом кефира с вечера, утром употребляется вместо завтрака.
Компресс из простокваши кладется на больное место.

Травяные настои готовятся из листьев черники, брусники и земляники. Сбор из бессмертника и ромашки нужны, чтобы запить лекарства. Для лечения организма можно использовать богатые запасы нашей флоры: мяту, укроп, полынь, ирис, корень девясила, зверобой, кориандр, топинамбур, осину, конопляные семечки.
Прогноз заболевания и профилактика
Народные средства принесут пользу только в случае правильного питания и отказа от вредных привычек. Забота о здоровье заключается в предупреждении заболевания. Можно не допустить панкреатит, имея сахарный диабет. Для этого требуется щепетильно относиться к сбалансированному питанию и режиму приема пищи. Пить больше чистой воды. Получать витамины со свежими фруктами.
Можно привести немало фактов долгожителей с нарушениями пищеварительного тракта, в частности, кистой поджелудочной железы. Люди живут, радуются, несмотря ни на что, потому что знают, что здоровье зависит лично от каждого.
Киста поджелудочной железы – полость, которая окружена капсулой и заполнена жидкостью. Самой распространённой морфологической формой кистозных поражений поджелудочной железы являются постнекротические кисты. В Юсуповской больнице врачи выявляют кисты в поджелудочной железе благодаря применению современных инструментальных методов диагностики: ультразвукового исследования (УЗИ), ретроградной холангиопанкреатографии, магнитно-резонансной томографии (МРТ), компьютерной томографии (КТ). Обследование пациентов проводят с помощью новейшей диагностической аппаратуры ведущих мировых производителей.
Увеличению количества пациентов с кистозными поражениями поджелудочной железы способствует неукротимый рост заболеваемости острым и хроническим панкреатитом, возрастание числа деструктивных и осложнённых форм заболеваний. Частота постнекротических кист поджелудочной железы увеличивается благодаря внедрению эффективных методик консервативной терапии острого и хронического панкреатита.
На фоне проведения интенсивной терапии терапевтам Юсуповской больницы всё чаще удаётся остановить процесс деструкции, снизить частоту гнойно-септических осложнений. Хирурги применяют инновационные методики лечения кист поджелудочной железы. Тяжёлые случаи заболевания обсуждаются на заседании Экспертного Совета с участием профессоров и врачей высшей категории. Ведущие хирурги коллегиально принимают решение о тактике ведения пациентов.

Врождённые (дизонтогенетические) кисты поджелудочной железы образуются в результате пороков развития ткани органа и его протоковой системы. Приобретенные кисты поджелудочной железы бывают следующими:
Ретенционными – развиваются в результате сужения выводных протоков железы, стойкой закупорки их просвета новообразованиями, камнями;
Дегенерационными – образуются вследствие повреждения ткани железы при панкреонекрозе, опухолевом процессе, кровоизлияниях;
Пролиферационными – полостные новообразования, к которым относятся цистаденомы и цистаденокарциномы;
Паразитарными – эхинококковыми, цистицеркозными.
В зависимости от причины заболевания выделяют кисты поджелудочной железы алкогольной природы и развивающиеся вследствие желчекаменной болезни. С увеличением количества участившихся террористических актов, дорожно-транспортных происшествий, природных и техногенных катастроф значение приобретает образование ложных кист поджелудочной железы при тяжёлых абдоминальных травмах. В зависимости от локализации кистозного образования различают кисту головки, тела или хвоста поджелудочной железы.
Истинные кисты составляют 20% кистозных образований поджелудочной железы. К истинным кистам относят:
Врождённые дизонтогенетические кисты железы;
Приобретенные ретенционные кисты;
Цистаденомы и цистаденокарциномы.
Отличительная особенность истинной кисты – наличие эпителиальной выстилки на внутренней её поверхности. Истинные кисты в отличие от ложных образований обычно не достигают больших размеров и нередко являются случайными находками во время операции.
Ложная киста наблюдается в 80% всех кист поджелудочной железы. Она образуется после травмы поджелудочной железы или острого деструктивного панкреатита, которые сопровождались очаговым некрозом ткани, разрушением стенок протоков, кровоизлияниями и выходом панкреатического сока за пределы железы. Стенки ложной кисты представляют собой уплотнённую брюшину и фиброзную ткань, изнутри не имеют эпителиальной выстилки, а представлены грануляционной тканью. Полость ложной кисты обычно заполнена некротическими тканями и жидкостью. Её содержимое – серозный или гнойный экссудат, который содержит большую примесь сгустков изменённой крови и излившегося панкреатического сока. Ложная киста может располагаться в головке, теле и хвосте поджелудочной железы и достигать больших размеров. В ней выявляют 1-2 литра содержимого.
Среди кистозных образований поджелудочной железы хирурги выделяют следующие основные разновидности, которые отличаются механизмами и причинами образования, особенностями клинической картины и морфологии, необходимой в применении хирургической тактикой:
Экстрапанкреатические ложные кисты возникают на почве панкреонекроза или травмы поджелудочной железы. Они могут занимать всю сальниковую сумку, левое и правое подреберья, иногда располагаются в других отделах грудной и брюшной полостей, забрюшинном пространстве;
Интрапанкреатические ложные кисты обычно являются осложнением рецидивирующего очагового панкреонекроза. Они имеют меньшие размеры, чаще располагаются в головке поджелудочной железы и нередко сообщаются с её протоковой системой;
Кистозное расширение панкреатических протоков по типу их водянки наиболее часто встречается при алкогольном калькулёзном панкреатите;
Ретенционные кисты чаще исходят из дистальных отделов поджелудочной железы, имеют тонкие стенки и не сращены с окружающими тканями;
Множественные тонкостенные кисты неизмененной в остальных отделах поджелудочной железы.
Стадии
Процесс формирования постекротической кисты поджелудочной железы проходит 4 стадии. На первой стадии возникновения кисты в сальниковой сумке образуется полость, заполненная экссудатом вследствие перенесенного острого панкреатита. Эта стадия продолжается 1,5-2 месяца. Вторая стадия – начало формирования капсулы. В окружности несформировавшейся псевдокисты появляется рыхлая капсула. На внутренней поверхности сохраняются некротические ткани с полинуклеарной инфильтрацией. Продолжительность второй стадии 2-3 месяца с момента возникновения.
На третьей стадии завершается формирование фиброзной капсулы псевдокисты, прочно сращенной с окружающими тканями. Интенсивно протекает воспалительный процесс. Он носит продуктивный характер. За счёт фагоцитоза завершается освобождение кисты от некротических тканей и продуктов распада. Продолжительность этой стадии варьируется от 6 до 12 месяцев.
Четвёртая стадия – обособление кисты. Только спустя год начинаются процессы разрушения сращений между стенкой псевдокисты и окружающими тканями. Этому способствует постоянное перистальтическое движение органов, которые сращены с неподвижной кистой, и длительное воздействие протеолитических ферментов на рубцовые сращения. Киста становится подвижной, легко выделяется из окружающей ткани.

Симптомы и диагностика
Клинические признаки кисты поджелудочной железы обусловлены основным заболеванием, на фоне которого она возникла, наличием самой кисты и возникшими осложнениями. Киста небольших размеров может протекать бессимптомно. При остром и хроническом панкреатите во время очередного рецидива болезни врачи Юсуповской больницы определяют в зоне проекции поджелудочной железы малоболезненное округлое образование, которое может навести на мысль о кисте железы. Наиболее часто бессимптомно протекают кисты врожденного характера, ретенционные кисты и цистаденомы небольших размеров.
Боли в зависимости от величины кисты и степени давления ее на соседние органы и нервные образования, на солнечное сплетение и нервные узлы по ходу крупных сосудов могут быть следующего характера:
Приступообразными, в виде колики;
При выраженном болевом синдроме пациент иногда принимает вынужденное коленно-локтевое положение, ложится на правый или левый бок, стоит, наклонившись вперёд. Боли, вызываемые кистой, часто оцениваются больными как чувство тяжести или давления в подложечной области, которые усиливаются после еды.
Более резкие боли сопровождают острую форму кисты в начальной фазе её формирования. Они – следствие панкреатита травматического или воспалительного происхождения и прогрессирующего протеолитического распада тканей железы. Опухолевидное образование, которое прощупывается в подложечной области, является наиболее достоверным признаком кисты поджелудочной железы. Иногда оно возникает и вновь исчезает. Это связано с периодическим опорожнением полости кисты в панкреатический проток.
К более редким признакам кисты поджелудочной железы относятся следующие симптомы:
Поджелудочная железа является одним из самых важных органов в организме человека, отвечающим за расщепление пищеварительных ферментов.
При ее воспалении (панкреатите) процесс такого расщепления нарушается, что приводит к выбросу ферментов в желудок и кишечный тракт.
Они становятся очень активными и провоцируют повреждение сосудов железы и кишечника, проникают в кровь, разрушают ткани органов. В результате в брюшине больных может скапливаться жидкость, которая иногда имеет большой объем. Такая патология называется острый панкреатогенный асцит.
Надо отметить, что тяжелая форма заболевания встречается довольно редко и требует немедленной госпитализации. По сути, это внутренний свищ разных размеров, лечение которого проходит сложно, а диагностика порой затруднена.
Если он небольшой, жидкость накапливается медленно, и люди чувствуют дискомфорт, недомогание, но не придают этому особого значения. И обращаются за экстренной помощью только тогда, когда появляется невыносимая боль, живот становится очень большим, и ситуация превращается в критическую. Лучше не допускать этого и тщательно следить за тем, не появились ли признаки заболевания.
Симптомы асцита при панкреатите выражаются в таких явлениях, как:
- Вздутие живота;
- Одышка;
- Снижение веса;
- Побледнение кожных покровов;
- Нарушение свертываемости крови;
- Диабет;
- Боль в животе.
Больным показана операция, но если они не могут перенести хирургическое вмешательство, врачами определяется способ консервативной терапии. Оно подразумевает назначение препаратов, подавляющих секреторную активность поджелудочной железы и восстанавливающих водно-солевой баланс, и парентеральный или энтеральный метод ввода питательных веществ. Если появляется острая дыхательная недостаточность, проводят эндоскопию.
Что собой представляет асцит при хроническом панкреатите
В целом, при асците экссудат через протоки попадает в забрюшинную полость и скапливается в ней в небольших количествах. В этом случае он обычно достаточно быстро рассасывается после того, как проходит воспаление поджелудочной железы, и представляет большой опасности.
При длительном течении болезни жидкость копится и остается в полости долгое время. Это может вызвать некроз тканей и привести к нарушению целостности протоков.
Жидкость постоянно собирается, однако процесс часто заканчивается образованием флегмоны либо псевдокисты.
Если у людей, страдающих панкреатогенным асцитом, в крови наблюдается повышенный уровень амилазы, разрывы протоков случаются редко и могут обнаруживаться только при хирургическом вмешательстве.
Что касается вялотекущего панкреатита, то при нем концентрация амилазы значительно снижается, жидкость накапливается и удаляется путем повторения пунктирования брюшной полости.
Поджелудочная железа является одним из самых важных органов в организме человека, отвечающим за расщепление пищеварительных ферментов.
При ее воспалении (панкреатите) процесс такого расщепления нарушается, что приводит к выбросу ферментов в желудок и кишечный тракт.
Они становятся очень активными и провоцируют повреждение сосудов железы и кишечника, проникают в кровь, разрушают ткани органов. В результате в брюшине больных может скапливаться жидкость, которая иногда имеет большой объем. Такая патология называется острый панкреатогенный асцит.
Надо отметить, что тяжелая форма заболевания встречается довольно редко и требует немедленной госпитализации. По сути, это внутренний свищ разных размеров, лечение которого проходит сложно, а диагностика порой затруднена.
Если он небольшой, жидкость накапливается медленно, и люди чувствуют дискомфорт, недомогание, но не придают этому особого значения. И обращаются за экстренной помощью только тогда, когда появляется невыносимая боль, живот становится очень большим, и ситуация превращается в критическую. Лучше не допускать этого и тщательно следить за тем, не появились ли признаки заболевания.
Симптомы асцита при панкреатите выражаются в таких явлениях, как:
- Вздутие живота;
- Одышка;
- Снижение веса;
- Побледнение кожных покровов;
- Нарушение свертываемости крови;
- Диабет;
- Боль в животе.
Больным показана операция, но если они не могут перенести хирургическое вмешательство, врачами определяется способ консервативной терапии. Оно подразумевает назначение препаратов, подавляющих секреторную активность поджелудочной железы и восстанавливающих водно-солевой баланс, и парентеральный или энтеральный метод ввода питательных веществ. Если появляется острая дыхательная недостаточность, проводят эндоскопию.
Что собой представляет асцит при хроническом панкреатите
В целом, при асците экссудат через протоки попадает в забрюшинную полость и скапливается в ней в небольших количествах. В этом случае он обычно достаточно быстро рассасывается после того, как проходит воспаление поджелудочной железы, и представляет большой опасности.

При длительном течении болезни жидкость копится и остается в полости долгое время. Это может вызвать некроз тканей и привести к нарушению целостности протоков.
Жидкость постоянно собирается, однако процесс часто заканчивается образованием флегмоны либо псевдокисты.
Если у людей, страдающих панкреатогенным асцитом, в крови наблюдается повышенный уровень амилазы, разрывы протоков случаются редко и могут обнаруживаться только при хирургическом вмешательстве.
Что касается вялотекущего панкреатита, то при нем концентрация амилазы значительно снижается, жидкость накапливается и удаляется путем повторения пунктирования брюшной полости.
Прогноз после него в большинстве случаев бывает хорошим, и в дальнейшем асцит не появляется.
Диагностика асцита
Присутствие у пациентов панкреатогенного асцита определяется по ряду исследований. К ним относятся:
- Сбор анамнеза, основывающийся на жалобах больного и наличия у него каких-то болезней;
- Рентген и УЗИ поджелудочной железы;
- Осмотр пациента.
Обследования помогают выяснить объем скопившейся жидкости и установить причину сложившейся ситуации. Также при них при местном обезболивании проводится лапароцентез.
Специальным инструментом прокалывают брюшную стенку больного и забирают часть жидкости. Ее отправляют в лабораторию, где определяется процент лейкоцитов, нейтрофилов, уровень белка, глюкозы, определенных ферментов. Кроме того, жидкость подвергается исследованию на наличие микроорганизмов, опухолевых клеток, туберкулезной палочки.
Лапароцентез проводится быстро и значительно облегчает состояние людей, страдающих асцитом.
Основные причины того, почему возникает асцит поджелудочной железы
Самыми частыми причинами возникновения асцита поджелудочной железы являются:
- Наличие кисты поджелудочной железы;
- Блокировка лимфатических узлов, расположенных в забрюшинной полости;
- Гипертензия грудных лимфатических протоков;
- Белковая недостаточность.
Надо сказать, что полный патогенез асцита до конца пока не выяснен. Что касается клиники течения заболевания, ее можно разделить на два типа. В первом варианте стразу ощущается сильная боль, жидкость быстро поступает в брюшную полость и накапливается в ней. Развивается панкреонекроз, поражающий часть протоков поджелудочной железы, формируется псеводикиста, выходящая в забрюшинное пространство.
При втором типе клиника выражена не так явно. Жидкость собирается постепенно и образуется на фоне деструктивных процессов, протекающих на небольшом участке кисты. Заболевание выявляется при рентгенологическом обследовании и после проведения лапароцентеза.
Объем экссудата, выходящего в брюшную полость при асците, может достигать десяти литров. Лапароцентез в данном случае помогает удалить жидкость, но стойкого эффекта не имеет. Через короткое время она вновь накапливается, а каждое последующее проведение лапароцентеза приводит к существенной потере белка. Поэтому врачи отдают преимущество хирургическому вмешательству, которое происходит после двух недель терапии фармакологическими средствами. Лечение асцита подразумевает соблюдение насыщенной белками диеты с низким содержанием соли.
Медики назначают мочегонные препараты, антибиотики, средства, снижающие давление в воротной вене (если оно повышено).
Осложнения асцита и его профилактика
Осложнения асцита бывают различными. Он может стать причиной развития перитонита, дыхательной недостаточности, нарушения работы внутренних органов и прочих патологий, вызванных увеличением объема жидкости в брюшине и сдавливанием диафрагмы, печени, желудка. При частом проведении лапароцентезе нередко появляются спайки, мешающие полноценно функционировать кровеносной системе.
Все это является причиной несвоевременного или неверно проводимого лечения. Асцит нуждается в срочных медицинских мерах, иначе он будет прогрессировать и приведет к нежелательным последствиям. Поэтому при первых подозрениях на возникновение болезни следует немедленно обращаться за помощью к специалистам.
Для исключения заболевания важно регулярно проходить профилактическое обследование и своевременно приступать к лечению воспаления поджелудочной железы. Из рациона питания необходимо исключить жареную, соленую, жирную пищу, ограничить потребление кофе, газированных сладких напитков, крепкого чая. Следует полностью отказаться от вредных привычек, как можно больше времени проводить на свежем воздухе и постараться не нервничать по любому поводу. При панкреатите и асците противопоказаны чрезмерные физические нагрузки, поэтому тем, кто занимается спортом, придется довольствоваться легкой зарядкой.
Что такое асцит рассказано в видео в этой статье.
Асцит при раке поджелудочной железы

Под термином асцит следует понимать скопление отфильтрованной плазмы крови в полости брюшины. Подобное состояние является следствием ряда патологий, к которым, в том числе относятся рак поджелудочной железы и панкреатит в острой стадии.
Механизм развития асцита при раке поджелудочной железы заключается в том, что по мере роста раковой опухоли, она пережимает воротную вену. Эта вена отвечает за сбор и перенос крови от множественных сосудов пищеварительного тракта к клеткам печени. Из-за того повышения гидростатического давления плазма начинает отделяться от крови и пропотевать в брюшную полость, постепенно там накапливаясь. В результате возникает состояние под названием асцит. Он развивается при наличии рака поджелудочной железы достаточно быстро, особенно когда страдает головка органа.
Для профилактики и лечения панкреатита наши читатели советуют Желудочный чай. Это уникальное средство изготовлено на основе самых редких и мощных лечебных трав, полезных для пищеварения. Желудочный чай не только устранит все симптомы болезни ЖКТ и органов пищеварения, но и навсегда избавит от причины ее возникновения. Читать далее
Помимо вздутия живота и увеличения его объема за счет прибывшей жидкости, человека часто мучает изжога, кислая отрыжка, частая тошнота и рвота, чувство быстрого насыщения. Эвакуация жидкости способствует улучшению качества жизни пациента. Производится она либо за счет приема диуретиков, либо за счет установки катетера, отводящего скапливающуюся плазму.

Асцит при панкреатите явление нечастое, но встречающееся. Иногда реактивный выпот, (который практически всегда наблюдается при воспалении органа) в полость брюшины после острого приступа болезни стабилизируется и начинает медленно накапливаться. Причиной асцита становится тромбоз и пережатие воротной вены. Если панкреатический выпот осложняется циррозом печени или наличием кисты поджелудочной железы, то он однозначно перерастет в настоящий асцит.
Диагностировать скопление экссудата в брюшине при панкреатите не составляет труда. Достаточно физикального исследования, дополненного УЗ-диагностикой. При подтверждении диагноза проводится терапевтическое лечение с последующим хирургическим вмешательством. Эвакуация жидкости (лапароцентез) чаще дает временный результат, так как выпот имеет тенденцию к накоплению. Из-за того, что, чаще всего, асцит при воспалении поджелудочной железы возникает из-за кистозных образований на теле органа, то целесообразно их внутреннее дренирование. Дополнительно назначают мочегонные препараты, и, если имеется цирроз, средства для восстановления и регенерации тканей печени.
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с панкреатитом пока не на вашей стороне.
И вы уже думали о хирургическом вмешательстве? Оно и понятно, ведь поджелудочная — очень важный орган, а его правильное функционирование- залог здоровья и хорошего самочувствия. Частые боли в животе, слабость, головокружение, вздутие, тошнота, нарушение стула. Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Рекомендуем прочитать историю Ирины Кравцовой. как она избавилась от панкреатита навсегда.
Панкреатит нередко сопровождается осложнениями. Они могут быть вызваны сдавлением окружающих органов, деструкцией поджелудочной железы, инфицированием очагов воспаления. При остром панкреатите осложнения возникают достаточно быстро и в основном являются следствием панкреонекроза. При хроническом панкреатите они могут развиваться годами. Некоторые осложнения опасны для жизни. Большинство из них требует хирургического лечения.
1. Обтурационная желтуха.
При остром панкреатите или обострении хронического панкреатита, когда головка поджелудочной железы существенно увеличивается в размерах из-за воспаления и отека, могут пережиматься желчные протоки. Как следствие, появляются следующие клинические и лабораторные симптомы:
- желтизна склер и кожи;
- озноб;
- обесцвеченный кал;
- темная моча;
- в крови повышен билирубин.
Желтуха не всегда является осложнением панкреатита. Она может быть:
следствием гепатита или цирроза, ведь многие больные хроническим панкреатитом – это алкоголики;
следствием желчнокаменной болезни, во многих случаях являющейся причиной возникновения панкреатита.
Если желтуха вызвана болезнью печени, она не будет обтурационной (механической). Кал будет не обесцвеченным, а напротив, темным. Кожа желтеет постепенно, а возникновение желтухи не совпадает по времени с очередным обострением панкреатита.
А вот желчнокаменную болезнь от механического сдавления желчных путей отличить сложнее. Суть желтухи одна и та же. Она возникает из-за перекрытия просвета протоков. Разница лишь в том, что при панкреатите они сдавлены поджелудочной железой, а при желчнокаменной болезни – конкрементами.
Выяснить наверняка причину желтухи поможет УЗИ. Если она возникла из-за желчнокаменной болезни, больному придется удалить желчный пузырь. Если же она является следствием отека поджелудочной железы, то после купирования приступа панкреатита желтуха уйдет сама по себе.
2. Дуоденальный стеноз.
Дуоденум – это латинское название двенадцатиперстной кишки. Соответственно, нарушение ее проходимости называют дуоденальным стенозом. Это редкое, но опасное осложнение панкреатита, встречающееся в основном при псевдотуморозной формой заболевания.
Симптомы этого осложнения:
- неукротимая рвота, которая не приносит облегчения и не купируется медикаментозными средствами;
- обезвоживание – следствие многократной рвоты;
- наличие в рвотных массах желчи, реже – крови;
- отрыжка с неприятным запахом.
Дуоденальный стеноз диагностируют при помощи рентгена. Больному показано парентеральное питание, компенсация обезвоживания и электролитных нарушений. В дальнейшем пациент нуждается в хирургическом лечении.
3. Воспалительные и инфекционные осложнения.
В зависимости от вида панкреатита и тяжести его течения, болезнь может вызывать инфекционные внепанкреатические осложнения:
- холангит – воспаление желчных протоков;
- оментит – воспаление сальника;
- лигаментит – воспаление круглой связки печени;
- перитонит – воспаление брюшины;
- парапанкреатит – воспаление тканей, окружающих поджелудочную железу.
4. Абсцесс поджелудочной железы.
Говоря простым языком, абсцесс – это большой гнойник. Осложнение характерно для острого панкреатита, сопровождающегося деструкцией ткани поджелудочной железы. Участок некроза инфицируется, и через 2-3 недели на его месте возникает абсцесс. Симптомы этого осложнения такие же, как при любом другом гнойном воспалительном процессе:
- температура тела 39-40 градусов;
- резкая слабость;
- в крови – лейкоцитоз, повышение СОЭ и другие признаки воспаления.
Диагностируют абсцесс при помощи УЗИ и рентгена, так как специфических клинических симптомов нет. Лечение хирургическое.
5. Киста поджелудочной железы.
При воспалении поджелудочной железы чаще всего образуются ложные кисты. Они возникают при деструктивном панкреатите. Киста представляет собой полость, заполненную жидкостью.
В то время как ложные кисты в основном являются осложнением острого панкреатита, при хроническом панкреатите могут возникать ретенционные кисты. Они образуются вследствие обтурации панкреатических протоков.
Киста небольшого размера может не давать никаких симптомов. Но чаще она сдавливает окружающие органы, нервы, сосуды. Киста вызывает боль, может стать причиной желтухи если перекрывает желчные протоки. При нагноении на месте жидкостного образования возникает абсцесс. Обычно киста требует планового хирургического лечения, так как ее разрыв приведет к массивному кровотечению.
6. Синдром портальной гипертензии.
Иногда увеличившаяся в размерах поджелудочная железа сдавливает воротную вену. Причиной является псевдотуморозная форма панкреатита, киста, послеоперационные рубцы. Последствия этого осложнения могут быть опасными для жизни. При портальной гипертензии наблюдается:
- расширение вен пищевода и кишечника;
- скопление жидкости в брюшной полости;
- желудочно-кишечные кровотечения.
Лечение хирургическое. В случае наличия противопоказаний к проведению операции состояние больного пытаются улучшить путем введения активаторов фибринолиза, гепарина, антиагрегантных препаратов.
Достаточно частое осложнение острого панкреатита. При хроническом воспалении поджелудочной железы практически не встречается. Асцит – это скопление экссудата в брюшной полости. Учитывая, что асцит – это не отдельное заболевание, а лишь симптом панкреонекроза, лечение проводится симптоматическое. Больному прокалывают живот и выпускают жидкость. Параллельно проводится лечение основного заболевания, приведшего к возникновению асцита.
Кровотечение. Грозное осложнение острого панкреатита, развивающееся при деструктивных процессах в поджелудочной железе. Требует неотложного хирургического вмешательства. Основная причина кровотечения при панкреатите – это разрыв кисты.
Свищи. Редкая патология, возникающая при остром панкреатите, сопровождающемся некрозом участков поджелудочной железы. Свищ представляет собой канал, соединяющий ПЖ с другим органом, брюшной или плевральной полостью. Лечение хирургическое.
Сахарный диабет. Может возникать у пациента с любой формой панкреатита. Сахарный диабет возникает при отмирании большинства бета-клеток, которые синтезируют инсулин. Это осложнение наиболее характерно для поздних стадий хронического панкреатита.
Асцит при раке
Онкологические заболевания, помимо роста первичной опухоли, вызывают тяжелые системные осложнения. Одним из побочных действий злокачественного новообразования считается асцит при раке. который характеризуется скоплением большого количества жидкого вещества в брюшной полости.
Свободная жидкость в брюшине накапливается примерно в 10% онкобольных. Визуально это выглядит как существенное увеличение объема живота у тяжело больного. Примечательно, что далеко не для всех раковых поражений является типичной данная патология.
Наибольшая вероятность асцита возникает у больных с опухолями прямой кишки. желудка, грудных желез, яичников и поджелудочной. В таких случаях у пациента резко увеличивается внутрибрюшное давление, что оказывает отрицательное влияние на работу сердечно-сосудистой и дыхательной систем. Также, скопление жидкости в брюшной полости считается причиной белкового голодания и нарушения обмена веществ.
Брюшная область в нормальном состоянии содержит определенное количество жидкости, которая предупреждает трение внутренних органов. Организм контролирует выработку и впитывание экссудата через брюшину.
Некоторые злокачественные новообразования имеют склонность к распространению раковых клеток в висцеральные листы брюшины. Дальнейший рост метастаза нарушает функцию данной системы. В результате этого, брюшная полость заполняется жидкостью, которую организм онкобольного не способен вывести.
К этиологическим факторам можно также отнести:
- Плотное расположение листов брюшины.
- Наличие густой сетки кровеносных и лимфатических сосудов.
- Перенос мутированных клеток на брюшину во время радикального вмешательства.
- Множественные метастазы онкоформирований.
- Проведение курса химиотерапии на поздних стадиях рака.
В начальном периоде данную патологию, практически, невозможно диагностировать. Заподозрить патологическое накопление жидкости первоначально можно только по симптомам первичной раковой опухоли.
Асцит при раке желудка проявляется прогрессирующей тошнотой и периодической рвотой. В это время пациент ощущает дискомфорт и боль в эпигастрии.
Асцит при раке яичников сопровождается нарушением менструального цикла, запорами, диареей и болью в нижней трети живота.
Асцит при раке печени – это болевой синдром и хроническая желтуха.
Асцит при раке поджелудочной железы, как правило, протекает бессимптомно.
Развитие патологии диагностируется по значительному увеличению брюшной полости, в которой может вмещаться до 25 литров жидкости. В последующем, у больного наблюдается хроническая сердечная и дыхательная недостаточность.

Помимо внешнего осмотра, онкобольному необходимо пройти следующие обследования:
- Ультразвуковое исследование, которое определяет наличие новообразования и его структуру.
- Томография #8212; рентгенологическое сканирование выявляет жидкость и ее количество в области брюшины.
- Лапароцентез – это медицинская манипуляция, которая включает прокол передней брюшной стенки и забор жидкого биологического материала для гистологического анализа.
Перед назначением терапии, пациенту следует помнить, что асцит является осложнением первичной раковой опухоли. Противораковая терапия направляется, в первую очередь, на борьбу с первичным очагом мутации.
Устранение данной патологии проводится с помощью следующих мероприятий:
- Применение мочегонных средств, которые употребляются в комплексе с калий-содержимыми средствами.
- Лапароцентез #8212; хирургическое откачивание экссудата является наиболее эффективным и быстрым методом лечения асцита. Процедура заключается в прокалывании кожи и брюшной полости специальной иглой чуть ниже пупка. После этого механическим способом выкачивается лишняя жидкость.
- Соблюдение пациентом специальной диеты, которая направлена на профилактику очередного рецидива.
Асцит при раке существенно осложняет протекание основной болезни, что клинически утяжеляет общее самочувствие пациента. Согласно международной статистике смертности раковых больных, показатель пятилетней выживаемости с водянкой не превышает 50%. Средняя продолжительность жизни людей с множественными метастазами, почечной и сердечной недостаточностью находится в пределах 1-2 годов.
Прогноз такого рода онкологического осложнения как скопление жидкости в брюшной полости, напрямую зависит от вида первичной опухоли. А поскольку асцит возникает на поздних этапах онкологии, то вероятность позитивного исхода сводится к минимуму.
Читайте также:

