Кислородные аппараты для дыхания в домашних условиях при раке легких
Нечем дышать
Маргарита Тулуп, журналистка
3 сентября 2018, 12:20
Первые несколько минут Женя не мог поверить в происходящее: он сидел на кровати, быстро и часто дышал, но его легкие не наполнялись воздухом. Потом началась паника. За руку его держала жена, она же и вызвала скорую. Десять минут до её приезда казались вечностью, сил становилось все меньше. Женя сделал несколько безуспешных попыток: сел, прижав колени к груди, поднял руки вверх в надежде расширить диафрагму, дышал “собачкой”, но получалось только глотать воздух, как рыба, и повторять про себя: “Это - конец. Пусть он только быстрее наступит”. Больше всего Женя хотел попрощаться с женой, но не мог произнести ни слова.
В первой “скорой” кислородного оборудования не оказалось, пришлось ждать вторую. Фельдшеры второй бригады надели на почти бессознательного Женю маску, подключенную к кислородному баллону, посадили на стул в машину и повезли в Институт неотложной хирургии. Была зима. В трусах и куртке в “скорой” ему пришлось просидеть около часа. У Жени туберкулез, его левое легкое сжалось, в правом - дырка с кулак. А это значит, что принять его могут только в нескольких больницах.
В одной из них Женю отключили от кислородного баллона “неотложки”, уложили на каталку и повезли в палату. Стало опять нечем дышать, началась агония. Женя начал плакать и требовать кислород. Врачи снизошли - привезли один голубой баллон с тонкой, словно от капельницы, трубкой для одной ноздри, но его мощности не хватало. Приходилось терпеть. Следующие три дня Женя отходил от операции, дыша с помощью подведенного в палату кислорода, который подавался по трубкам, выходящим из стены.

Фото: Максим Дондюк
Через три дня его перевезли в хирургическое отделение противотуберкулезного областного диспансера, где ему снова стало нечем дышать. Рядом с ним на железных койках от недостатка кислорода умирали люди. Несколько молодых девушек, заболевших сразу после родов, одинокий парень, дедушка. Никто из персонала к пациентам не заходил.
Лишь однажды врач отозвался на просьбу о помощи - заглянул в палату и сказал молодому парню: “Да, ты задыхаешься. Что я могу сделать? У тебя ведь лёгких нет”.
Через четыре дня пациент поднялся, набрал в чашку воды, вздохнул, вылил её на себя и упал. Его агония прекратилась навсегда.
Кислородная поддержка из года в год нужна совершенно разным по возрасту и состоянию пациентам. Чаще всего в ней нуждаются те, у которых насыщение крови кислородом слишком низкое, атрофированы дыхательные мышцы: больные туберкулезом, онкобольные с метастазами в легких, неврологические пациенты, люди с боковым амиотрофическим склерозом, спинально-мышечной атрофией, попавшие в ДТП, дети с редким заболеванием муковисцидоз. Всем им для того, чтобы полноценно дышать, а значит - жить, нужна помощь специальных аппаратов.
Часто они становятся заложниками реанимаций потому, что в прямом смысле слова привязаны к кислороду. Выйти из реанимации для них означает перестать дышать. Домой уходят те, кто может жить без аппарата либо собрал денег (сам или с помощью благотворителей) на его покупку.
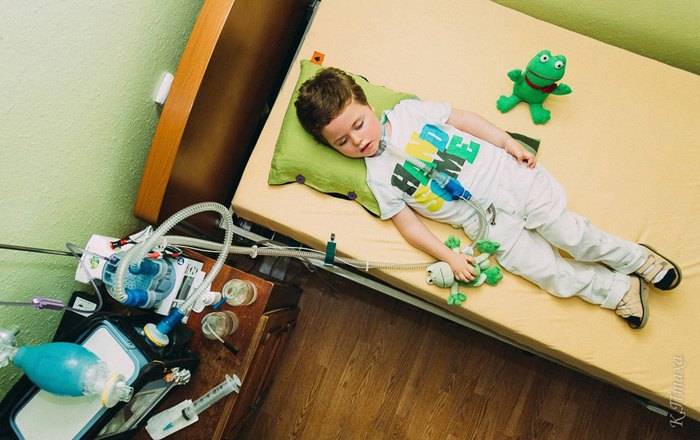
Подопечный львовского мобильного детского хосписа Степан у себя дома
Фото: Катерина Птаха
Государственного финансирования отдельно на кислородную поддержку для пациентов нет, а потому если специальные аппараты и покупают, то чаще для реанимаций либо пульмонологических отделений, выкроив кусок из областного бюджета на здравоохранение. Но и это - редкость.
Чаще всего персонал больниц либо не видит необходимости в кислороде, либо боится её замечать. Потому в лучшем случае в некоторых отделениях работают советские кислородные станции - трубки выходят из стены; а в большинстве - персонал использует баллон либо кислородную подушку - прорезиненный матрас, который наполняют кислородом из баллона. В таком случае пациенту нужно лечь, обнять её руками, взять в рот загубник, на который одевается влажная марля (“сухой” кислород может привести к ожогу легких и смерти) и дышать, пока не “выдишишь” её содержимое.
По мнению врача паллиативной помощи Зои Максимовой, в вопросе кислорода речь нужно вести не только о госфинансировании, но и об образовании медперсонала.
- На тренингах для медиков я всегда обнаруживаю, что о существовании кислородных концентраторов врачи просто не знают. В терапии даже кислородная подушка - вещь редкая. "Подкапали" человека, подлечили и отправили домой. Кислородом ему не рекомендуют дышать потому, что он его просто нигде не найдет. И вот человек возвращается домой, задыхается, звонит в скорую (в которой баллонов тоже нет, либо о них не знают). Так человек либо остается умирать дома, либо надолго попадает в реанимацию и занимает там место.
Жене повезло выжить и научиться дышать оставшейся частью лёгких. Он начал обдумывать покупку кислородного баллона домой. Для начала на него нужно было накопить около четырех тысяч гривен, затем довести 100-килограммовое устройство домой, поднять его в квартиру, а там - следить за его безопасностью (баллоны взрываются даже в больницах, что уж говорить о квартирах). Периодически устройство нужно было бы выносить и ехать с ним на край города, чтобы заправить новой порцией кислорода.
Тогда же Женя узнал о том, что в Европе от небезопасных баллонов уже давно отказались в пользу стационарных кислородных концентраторов - небольших коробочек, которые атмосферный воздух превращают в чистый кислород и подают его по трубкам в обе ноздри либо через маску. Такие аппараты заправлять не нужно, только время от времени менять фильтры.
Еще позже он узнал, что концентраторы эти бывают и портативные - небольшая сумка на перевес, которая дает полную свободу. С ней можно перестать быть заложником стен, выходить на прогулку, ездить по делам. С ней можно жить.
Женя узнал о том, что всего один фонд в Украине занимается преимущественно кислородной поддержкой пациентов - киевские “Открытые ладони”. Мужчина собрал необходимые документы, и фонд отправил ему кислородный концентратор в бесплатное временное использование. С тех пор Женя может нормально дышать, быть активным и выходить на улицу.
Между тем, как бегая по делам, он задыхается, а дома дышит под аппаратом спокойно, Женя успевает жить так, “чтобы другим было полегче”. Он помогает таким же, как и сам, больным туберкулезом: покупает им мелкие вещи (туалетную бумагу, бритвенные станки или конфеты), консультирует в восстановлении документов, просто поддерживает их по телефону.
Спустя два года Женя выяснил, что на балансе диспансера, в котором ему отказали в кислороде, есть баллоны и подушки, и решил спросить у врача, почему же их не выдают пациентам. “Да, у нас есть баллон. Допустим, мы бы дали его, человек прожил бы не 10 часов, а 24. Но он всё равно умрёт. А нам нужно в медкарту расписывать, разные бумаги заполнять, новым кислородом баллон наполнять”, - ответил врач.
Тогда Женя рассказал персоналу о том, что существуют простые в использовании кислородные концентраторы, и посоветовал взять их у благотворительного фонда, договорившись об этом по телефону. “Хорошая идея”, - ответили врачи. Но в фонд звонить они не стали.
Время от времени Жене звонят пациенты, которым тяжело дышать. Они просят о помощи, но мужчина не знает, что можно сделать. “Если бы те, кто задыхается, написали официальное заявление о неоказании помощи, мы бы смогли повлиять на ситуацию. Но тем, кому нужен кислород, совсем не до этого, им бы сделать лишний вдох”, - говорит Женя.
Последний раз неизвестный номер позвонил ему в одиннадцать вечера: молодой парень плакал и задыхался. Женя с женой Оксаной погрузили свой концентратор в машину и поехали к нему в диспансер. Через пару дней парень умер.
- А если бы в это время аппарат понадобился вам? - спрашиваю у Жени.
- А у меня был хоть какой-то выход? - пожимает он плечами.
Однажды летом 14-летняя Аня вышла в магазин недалеко от дома. Дойти назад у неё не было сил: она не могла сделать вдох, стояла посреди улицы и плакала. С тех пор Аня больше не может нормально дышать: врожденная болезнь проявилась после гриппа и переросла в фиброз лёгких. Сегодня ей 29, её болезнь прогрессирует. Её шанс на спасение - пересадка легких в Индии за счет государства. Она верит, что очередь дойдет и до неё, но ждать этого момента без кислородной поддержки становится все сложнее.
- Я даже не помню уже, как это - нормально дышать. Помню, что раньше, как и все дети, могла бегать под дождем, ездить на велосипеде, играть в снежки. Но как это - вдохнуть воздух полной грудью и не задумываться об этом, я не помню. Сейчас я дышу тем, что осталось от моих легких и элементарные вещи представляют сложность. Иногда я просто не могу встать с постели потому, что начинаю задыхаться, - сиплым голосом, прокашливаясь говорит девушка.
Аня смогла закончить школу, затем медицинский университет. Каждый день до трех часов дня она работает судмедэкспертом. Задерживаться на работе для неё опасно: недостаток кислорода приведёт к одышке, тошноте, головокружению и потере сознания. Каждый день в четыре Аня открывает дверь своей квартиры и на несколько часов недвижимо ложиться в кровать, чтобы не упасть в обморок.

Стоимость портативного кислородного концентратора для фонда составляет 100-120 тыс.грн.
Фото: Александра Шантырь
- На работу я хожу потому, что это для меня последняя ниточка. Мне так важно знать, что я такая же, как и остальные. Это же преступление - лежать в постели, когда тебе 29!
Иногда Аня "ходит на 2-3 часика подышать" в больницу. Врачи в медицинском кислороде ей ещё ни разу не отказали, но домой дать аппарат не могут. Приходится ждать в очереди или делиться им с другими пациентами больницы - кислорода здесь меньше, чем нуждающихся в нём. Часто бывает и так, что мощность аппарата для Ани слишком мала, а значит эффект от вдыхания скорее успокоительный - на короткое время можно хоть немного расслабиться.
Больше всего Аня боится, что настанет тот момент, когда она не сможет дышать: "Мне всегда кажется, будто я умираю. Тогда сложно цепляться за жизнь, - вздыхает она, - Но пока везло".
Все сбережения и зарплата Ани идут на медикаменты и ингаляторы, а потому денег на покупку кислородного аппарата у неё попросту нет. Приходится жить в постоянном страхе. Аня мечтает надышаться кислородом хоть раз, и сожалеет, что это - невозможно: "Я чувствую себя человеком, пока дышу с помощью аппарата. После - жизнь возвращается на круги своя".
На сегодняшний день фонд “Открытые ладони” закупил и выдал во временное безоплатное пользование около 200 стационарных кислородных концентраторов, некоторые из них передал и поставил на баланс больниц по Украине. Каждый такой аппарат для фонда стоит 10-20 тысяч гривен, а портативный на батарейках - до 120 тысяч, но их купили всего несколько.
Сколько аппаратов сейчас нужно пациентам по Украине - сказать сложно, ведь эту потребность никто не просчитывал. Фонд тоже никогда не знает, сколько концентраторов ему понадобится, и какую потребность он сможет покрыть. Одно можно сказать точно: кислорода всегда не хватает.
По словам волонтера фонда Марины Лободиной, никто не берет на себя ответственность заявить о потребности в кислородной поддержке: “Врачи больниц, если и признают, что им нужна помощь, то в лучшем случае говорят: “Нам бы парочку аппаратов”. Часто никто из медперсонала не хочет брать на себя ответственность за такое дорогостоящее оборудование, а значит больница не хочет брать концентраторы на свой баланс. К тому же не существует никакого механизма выдачи бесплатно во временное пользование больничного оборудования пациентам на дом”.
И Минздрав, и Киевский областной департамент здравоохранения в ответ на запрос LB. ua признают: денег на кислородное обеспечение ни в прошлом, ни в этом году не выделяли. Волонтеры никогда не просили финансирование на эту потребность у государства, они знают, что ближайшее время надеяться на успех в этом деле - бесполезно. Потому сейчас они просят поддержки общества. Они соревнуются в “Бюджете участия” - проекте, который позволяет каждому из нас путем онлайн-голосования самим выбрать, на что пойдет часть местного бюджета.
Фонд предлагает закупить и подарить Киеву 30 кислородных аппаратов разной мощности. Это позволит дышать пациентам Национального института пульмонологии, хосписа при второй клинической больнице Киева и Центра паллиативной помощи детям.
В прошлом году инициатива фонда оказалась никому не нужной.
Страшно поверить, что это может повториться еще раз.
Лечение рака легких затяжной и болезненный процесс. Готовьтесь к тому, что качество жизни ухудшится. Одышка, кашель – это первые проблемы, с которыми придется бороться. Вот несколько способов, как облегчить дыхание при раке легких.
Какие бывают симптомы при раке легких?
Для начала немного общих фактов. Раком легких называют две разновидности злокачественных образований, которые поражают в основном слизистую оболочку бронхов и легких.
Однако следом развиваются уже более тяжелые неспецифические симптомы:
повышение температуры до 37,5 - 38 градусов без каких-либо видимых причин. Она не сбивается никакими средствами, может длиться неделями, выматывая пациента;
постоянное чувство усталости, слабость;
нарушения координации, головокружение;
кожный зуд и дерматит.
В дополнение к ним, разумеется, идут и специфические симптомы рака легких:
изнуряющий кашель без особых причин. Обычно он сопровождается кровохарканьем;
одышка и чувство тяжести в груди, которые усиливаются по мере разрастания опухоли;
боль в груди слева или справа - в зависимости от места локализации опухоли.
Тяжело дышать при раке легких. Как себе помочь?
Проблемы с дыханием, сильный кашель с кровью начнутся в любом случае, особенно если это рак легких 4 стадии. У пациентов плохо функционируют трахеи, опухоль распространяется на плевру, провоцируя выброс жидкости в легкое. Если метастазы проникли в лимфоузлы, они начинают давить на бронхи и сужают дыхательный просвет. В дополнение начинается бронхиальное воспаление. Именно поэтому у больных раком легких такое специфическое дыхание со свистом и шипением, а голос становится практически неслышным, как при сильной простуде.
Попробуйте эти способы:
Когда сидите, старайтесь держать спину прямо, чуть наклонившись вперед. Руки держите на ручках кресла или коленях;
Во время сна ложитесь на бок, подкладывая подушки под верхнюю часть тела;
Если стоите, старайтесь опираться руками на стол;
В положении стоя прислоняйтесь к стене.
Дыхательная гимнастика тоже может помочь нормализовать дыхание:
Дышите животом, подключая диафрагму. Для этого нужно лечь на спину, положив на живот книгу. Она должна плавно опускаться и подниматься, во время вдохов и выдохов. Сделайте упражнение 10-15 раз в медленном темпе;
Дыхание с сомкнутым ртом. Сожмите губы так, будто собираетесь свистеть. Вдохните через нос, насколько возможно. В два раза медленнее выдохните через рот.
Сухость во рту при раке легких
Химиотерапия и лучевая терапия при лечении рака легких вызывают сильную сухость во рту и затрудняют прием пищи. Если вы знаете, что вам назначено подобное лечение, для начала покажитесь стоматологу и подлечите больные зубы, чтобы избежать внезапных воспалений.
Вот несколько советов, которые помогут справиться с сухостью во рту:
Пользуйтесь зубной щеткой с мягкой щетиной и фторсодержащей зубной пастой. Замачивайте щетку в теплой воде, чтобы размягчить щетину и не поцарапать десны;
Периодически сосите леденцы или жуйте жвачку без сахара;
Полощите рот с солью и содой 4 – 6 раз в день, особенно после еды. Пропорции: ½ чайной ложки соли и столько же соды на кружку теплой воды;
Попробуйте спреи-заменители слюны (продаются в аптеках);
Не используйте ополаскиватели для рта с содержанием алкоголя;
Применяйте холодные увлажнители воздуха (туманообразователи).
При сухости во рту необходимо пить достаточно жидкости. Здесь лучше всего использовать обычную или столовую минеральную воду. Они:
Помогают от пересыхания языка;
Предотвращают обезвоживание при рвоте и поносе (а они наверняка начнутся после курса химиотерапии);
Восстанавливают силы и энергию.
Лучший способ – это еда. Организму, который борется с раком, нужна энергия. Понимаем, что можно начисто лишиться аппетита из-за химиотерапии. Придется себя заставлять. Также попробуйте изменить способы питания:
Ешьте малыми порциями каждые три-четыре часа вместо стандартных трех приемов пищи;
Выбирайте продукты с максимумом калорий на порцию – например, орехи, мягкий сыр, арахисовое масло;
В рационе должны быть продукты богатые железом: коричневый рис, яблоки, хлеб из цельного зерна, нежирное красное мясо, арахисовое масло;
Проконсультируйтесь с врачом насчет приема витаминных комплексов.
Если вам ставят капельницу или нужно подключить плевральную трубку к груди, то одевайтесь так, чтобы медсестре было удобно оказывать вам помощь. Носите одежду с короткими или свободными рукавами. В процедурном кабинете скорее всего будет прохладно, так что берите с собой одеяло.
Общайтесь с окружающими
Психологический настрой и поддержка могут быть очень важны, но нужно выстроить правильную коммуникацию с людьми. Ваши близкие и друзья могут не знать, как поддержать разговор или помочь. Постарайтесь дать им понять, что ваш рак легких – это не запретная тема, но в то же время говорите и о других вещах.
Составьте список дел, в которых близкие могут помочь вам, пока вы боретесь с болезнью. Будь то приготовление пищи, работа по дому, выгул собаки. Принимайте любую помощь и заботу, но с другой стороны близкий человек может слишком опекать. Дайте понять, что цените его заботу, и не стесняйтесь объяснять, когда хотите остаться наедине.

Кислород, содержащийся в воздухе, необходим для жизни. Некоторые люди с нарушениями функции дыхания или кровообращения не получают достаточное количество этого газа естественным путем. Поэтому им требуется постоянная кислородная терапия с помощью специальных аппаратов.
Виды кислородной терапии
Некоторые больные нуждаются лишь в периодической кислородной поддержке, другим требуется постоянное лечение. Существуют различные виды оксигенотерапии. Врачи помогают выбрать наиболее подходящий для каждого пациента способ.
- Газообразный кислород
Газ сжимают и хранят в специальных портативных баллонах. Дома можно использовать емкости большего размера, а с собой брать портативные устройства. Небольшие баллоны обычно используются вместе с кислород-сохраняющей аппаратурой, чтобы сохранить запас газа на долгое время. При этом он будет подаваться импульсами, а не непрерывно.
Подобные системы менее современны, чем остальные виды. При использовании в домашних условиях требуется емкость большого размера и ее регулярная заправка. Лучше всего иметь небольшой переносной баллон, который используется во время выхода на улицу или вместе с концентратором как запасной источник на случай отключения электричества.
- Жидкий кислород
Его получают из газа путем охлаждения до -300 °С. Такое вещество также хранят в переносном резервуаре. Оно более концентрировано, поэтому в малую емкость помещается больший объем кислорода. Такие приспособления удобны для людей, которые ведут активный образ жизни и часто выходят из дома, совершают поездки.
Устройства с жидким кислородом подают газ в 100% концентрации и не требуют наличия электрической батареи. Вес портативного аппарата – около 5 кг.
- Кислородный концентратор
Концентраторы кислорода – более крупные и тяжелые приборы. Принцип их работы заключается в удалении из воздуха других газов и создании концентрированной газовой смеси, содержащей 85 — 95% чистого кислорода. Кислород подается из аппарата через трубку. В легкие он может попадать через носовую канюлю, реже применяется дыхательная маска.
Носовая канюля – тонкая пластиковая трубка, которая помещается в носовой ход. С ее помощью можно доставить большое количество кислорода. Однако если объем газа превышает 4 литра в минуту, он высушивает носовые ходы. Поэтому при необходимости интенсивной терапии необходимо использовать дополнительные системы увлажнения и согревания газовой смеси.
Концентратор работает от электросети или от аккумулятора. Вес домашних аппаратов составляет от 14 до 25 кг, обычно они имеют колеса для перемещения по комнате.
Плюсами концентраторов являются их меньшая стоимость и отсутствие необходимости заправки кислородом. Однако это довольно тяжелые устройства, лучше всего подходящие только для домашнего использования.
Существуют и портативные версии аппаратов, однако они крупнее баллонов и весят около 5 — 7 кг. При этом они создают менее концентрированную газовую смесь, а также могут подавать ее не постоянно, а в импульсном режиме.
А здесь подробнее о пульсоксиметрии.
Показания к кислородной терапии
Заболевания, при которых может быть необходима кислородная терапия в домашних условиях:
- хроническая обструктивная болезнь легких;
- бронхиальная астма;
- бронхолегочная дисплазия, пороки развития легких у детей;
- сердечная недостаточность;
- муковисцидоз;
- синдром ночного апноэ;
- другие тяжелые заболевания легких, при которых уменьшается их дыхательная поверхность, а также последствия некоторых операций (например, удаления легкого при туберкулезе или раке).
Для определения потребности в кислороде исследуется его содержание в артериальной крови больного. Более простой метод – использование пульсоксиметра. Этот небольшой прибор закрепляется на пальце и показывает насыщение крови кислородом.
В норме парциальное давление кислорода в артериальной крови составляет 75 — 100 мм рт. ст. Потребность в домашней оксигенотерапии возникает при снижении этого показателя ниже 60 мм рт. ст.
С профилактической целью может быть рекомендовано использование аппаратов с малой производительностью или кислородных баллончиков. Однако перед их использованием требуется проконсультироваться у специалиста.
Аппараты для проведения кислородотерапии в домашних условиях
Существует множество приборов для домашней оксигенотерапии, например:
- концентратор Armed 8F-1 (Китай) весит около 7 кг, может использоваться перед сном, при физических тренировках; это экономичный прибор с почти бесшумной работой, подходящий и для приготовления кислородных коктейлей; концентраторы этой марки более подходят для профилактической или кратковременной терапии;
- концентратор Omron JAY-5A (Китай) используется для лечения хронических заболеваний легких и сердечной недостаточности; он весит 23 кг, имеет колеса для транспортировки и низкий уровень шума;
- баллон со сжатой газовой смесью объемом 16 литров, содержащей 80% кислорода Kislorod-K16L-M (Прана) – небольшой (35 см) цилиндр с маской, который удобно брать с собой, его хватает в среднем на 120 вдохов.
На что обратить внимание при выборе
Подбор кислородного концентратора для пациентов с хроническими заболеваниями сердца и легких должен проводить только специалист. Однако бывают ситуации, когда пациент или родственник вынужден приобретать такой аппарат самостоятельно. В этом случае необходимо учесть такие характеристики аппарата:
- производительность: менее 1 литра в минуту – приборы для профилактической кислородотерапии; до 3 литров в минуту – подходят для поддержки при легких формах заболеваний; до 5 литров в минуту – достаточно для лечения тяжелых вариантов патологии; до 10 литров в минуту – мощные аппараты, использующиеся при крайне тяжелой стадии дыхательной или сердечной недостаточности;
- концентрация кислорода: на выходе она должна составляет от 85% до 98% чистого газа, необходимо учитывать, что такая концентрация достигается при меньшем из значений производительности (например, при выработке 3 — 5 литров в минуту достаточное содержание кислорода в смеси будет только при объеме в 3 литра);
- фирма-изготовитель: китайские приборы недороги, но часто недолговечны; аппараты из Германии (Invacare) обеспечивают оптимальное соотношение цены и качества; американская аппаратура (AirSep, Philips, Mark 5) имеет отличные технические характеристики, но часто слишком дорога;
- масса аппарата: легкие домашние модели с производительностью около 3 литров в минуту весят до 10 кг; эффективные приборы с производительностью 5 — 10 литров в минуту тяжелее – их масса составляет от 14 до 25 кг; портативные модели значительно легче (до 4 кг), но намного дороже;
- уровень шума: если прибор будет использоваться ночью, необходимо, чтобы он работал как можно тише или имел длинный кислородный шланг, позволяющий поместить его в другой комнате;
- наличие дополнительных функций, таких как пульт дистанционного управления, ЖК-дисплей или возможность приготовления кислородных коктейлей;
- длительность гарантийного срока и возможность быстрого ремонта.
Методы лечения
Кроме того, некоторые люди могут пользоваться кислородными компрессорами с низкой производительностью для улучшения работы дыхательной системы.
Это беременные, дети, спортсмены, курильщики, пожилые пациенты. Однако польза от такого применения не доказана.
Самостоятельно выбрать подходящий прибор сложно, так как это требует проверки уровня кислорода в крови при разном уровне активности. Поэтому для выбора метода лечения необходимо проконсультироваться у пульмонолога или кардиолога, работающего с такой аппаратурой.
Возможные осложнения
Противопоказаний к терапии кислородом практически нет. При его неправильном применении, обычно в слишком высокой дозировке, могут наблюдаться такие побочные эффекты:
При появлении этих признаков необходимо обратиться к врачу. Также срочная помощь требуется пациентам, у которых возникают симптомы недостатка кислорода:
- одышка в состоянии покоя;
- учащенное сердцебиение;
- кашель или хрипы в легких;
- потливость;
- спутанность сознания;
- синюшный оттенок кожи.
Положительное влияние кислородной терапии
Оксигенотерапия может быть полезной для людей, испытывающих недостаток этого газа при дыхании. Она позволяет уменьшить одышку и увеличить физическую активность, увеличивает продолжительность жизни и улучшает ее качество.
Терапия кислородом также помогает уменьшить головную боль, эмоциональные нарушения, утомляемость, отеки ног.
Кислородная терапия улучшает рост и развитие детей с хроническими заболеваниями легких.
Рекомендации по применению
Оксигенотерапию можно проводить только по назначению врача. Специалист определит, как часто нужно пользоваться кислородным концентратором, рассчитает необходимую скорость потока газа и потребность в нем в минуту. Эти рекомендации нужно строго соблюдать и не вносить каких-либо изменений в график лечения самостоятельно.
Некоторые пациенты нуждаются в терапии только во время физической активности или сна, другим требуется постоянное лечение. При выходе из дома таким больным необходимо использовать портативные устройства или кислородные баллончики.
Во время лечения нельзя принимать алкоголь и некоторые лекарства (снотворные, успокоительные), замедляющие дыхание. Вопросы приема медикаментов необходимо обсудить с лечащим врачом.
Смотрите на видео о кислородной терапии:
Безопасность использования
Кислород хорошо поддерживает горение, поэтому важно соблюдать требования безопасности:
- не курить и не использовать открытый огонь в помещении, где стоит аппаратура;
- оснастить дом пожарной сигнализацией;
- при работе аппарата не ставить его вблизи стен или нагревательных приборов;
- не хранить баллоны в непроветриваемом помещении, не класть их в багажник автомобиля при поездках.
А здесь подробнее о гипоксии головного мозга.
Кислородная терапия используется в основном при тяжелых заболеваниях легких и сердца. Она уменьшает выраженность симптомов и дает возможность пациентам вести более активную жизнь, а также увеличивает ее продолжительность. Самостоятельное использование оксигенотерапии без рекомендации специалиста не рекомендуется врачами из-за опасности осложнений и отсутствия доказанной пользы.
Для оценки дыхания, уровня кислорода проводится пульсометрия, норма и отклонения которой помогут скорректировать лечение. Неинвазивный датчик может быть установлен у новорожденных, взрослых днем и ночью. Что такое сатурация крови и кровь, насыщенная кислородом. Что такое напалечный пульсоксиметр, датчик spo2. Зачем нужен прибор на пальце. Какая норма кислорода в крови у женщин, методика ее определения. Что такое пульсометрия тренировочного занятия.
Одышка при сердечной недостаточности - довольно распространенная патология у больных. Важно снять симптомы с помощью препаратов и трав.
Начинают проведение оксигенотерапии при недостатке кислорода в крови. Показания для проведения довольно разнообразны, как и виды терапии. Например, пеногасители используют при воспалении легких. Техника выполнения зависит от аппарата.
Если диагностирована легочная гипертензия, лечение необходимо начинать скорее, чтобы облегчить состояние больного. Препараты для вторичный или высокой гипертензии назначаются комплексно. Если методы не помогли, прогноз неблагоприятен.
Развиться гипоксия головного мозга может у новорожденного, у взрослых под действием внутренних и внешних факторов. Она бывает хроническая и острая. Последствия крайне тяжелые без лечения.
При ишемическом, геморрагическим инсульте у пациентов нарушается подвижность. Физиотерапия при инсульте способна восстановить пациента, вернуть его к нормально жизни. Через сколько можно начинать занятия и какие в домашних условиях? Как правильно это делать?
Принимать ванны от варикоза полезно даже обычные. Однако флебологи рекомендуют попробовать с содой, с морской солью, скипидарные, радоновые, сероводородные. Можно ли принимать горячие? Какая оптимальная температура?
Для насыщения кислородом проводится гипербарическая оксигенация (ГБО). Показания включают довольно обширный спектр, в который входят как общее изнеможение, так и серьезные проблемы. Есть противопоказания для барокамеры. Метод показывает отличные результаты.
Поражение вен на нижних конечностях встречается все чаще даже у молодых людей. Народные методы лечения варикоза на ногах становятся достойной альтернативой аптечным препаратам. Какие средства, рецепты и способы воздействия самые эффективные?
Читайте также:

