Каприн а д злокачественные новообразования в россии
В сентябре Международное агентство по изучению рака (МАИР) [1] выпустило обновление GLOBOCAN [2] – онлайн-инструмента, содержащего полную информацию о заболеваемости и смертности 36 видами злокачественных новообразований в 185 странах мира. МАИР является частью Всемирной организации здравоохранения (ВОЗ), и его миссия заключается в координации и проведении исследований причин возникновения опухолей у человека, механизмов канцерогенеза и разработке научно-обоснованных стратегий противораковой борьбы.
Согласно опубликованным данным, в 2018 году ожидается 18,1 миллионов новых случаев и 9,6 млн. смертей от злокачественных новообразований [3]. Отмечается быстрый рост абсолютных показателей заболеваемости и смертности злокачественными новообразованиями в мире (в 2012 году они составляли 14,1 и 8,2 миллионов, соответственно [4]). Причины этого сложны, они отражают как старение и рост численности населения, так и изменения в распространенности и распределении основных факторов риска развития рака, часть из которых связаны с социально-экономическим развитием. Во всем мире общее число людей, живущих в течение 5 лет после постановки онкологического диагноза, оценивается в 43,8 миллиона человек [5]. С учетом кумулятивных рисков в мире для обоих полов развития рака 21,4% и смерти от злокачественного заболевания 17,7% до достижения 75 лет, при условии отсутствия других причин смерти, один из 5 мужчин и одна из 6 женщин заболеет, а один из 8 мужчин и одна из 10 женщин умрет от онкологического заболевания.
Рак легкого, рак молочной железы у женщин и рак толстой кишки лидируют по заболеваемости и входят в топ-5 по смертности (первое, пятое и второе места, соответственно). Совместно эти три типа злокачественных опухолей составляют порядка трети всех случаев онкологической заболеваемости и смертности в мире. Однако наиболее часто выявляемые злокачественные образования и лидирующие причины смерти среди онкологических заболеваний значимо различаются в разных странах и внутри каждой страны в зависимости от уровня экономического развития и связанных с этим социальных факторов и образа жизни.
Согласно последним опубликованным данным МНИОИ им. П.А. Герцена, в 2017 г. в России впервые в жизни выявлено 617,2 тыс. случаев злокачественных новообразований. Прирост данного показателя по сравнению с 2016 г. составил 3% [6]. Онкологические заболевания занимают второе место среди причин смерти населения России, в 2017 году от злокачественных новообразований умерло 290,7 тыс. больных, что составляет 15,9% в общей структуре смертности. В 2017 г. кумулятивный риск, т. е. риск развития злокачественного заболевания, которому подверглось бы лицо в течение жизни до 75 лет при условии отсутствия всех причин смерти, составил 26,5% (в 2007 г. – 23,4%): для мужчин – 31,3% (в 2007 г. – 28,3%), для женщин – 23,8% (2007 г. – 20,5%).
Около 40% впервые выявленных злокачественных новообразований в России имели III-IV стадию заболевания, что обуславливает достаточно высокий показатель одногодичной летальности (22,5%, по альтернативной оценке, может превышать 26%). Почти 2 миллиона пациентов (1 958 223) или 53,9% всех больных со злокачественными новообразованиями под наблюдением онкологических учреждений состояли на учете 5 и более лет (для сравнения в 2016 г. этот показатель составлял 53,3%) [7].
На первом месте по заболеваемости населения России среди мужчин стоят опухоли трахеи, бронхов, легкого (17,4%), среди женщин – рак молочной железы (21,1%). В структуре смертности от злокачественных новообразований лидируют опухоли органов дыхания (трахеи, бронхов, легкого), толстой кишки, желудка, молочной железы, поджелудочной железы [6].
Последние исследования в странах с высоким уровнем дохода показывают, что от одной трети до двух пятых новых случаев онкологических заболеваний можно избежать, устранив или снизив подверженность известным факторам риска, связанным с образом жизни или окружающей средой. Это говорит о важности внедрения и продвижения первичной профилактики на международном уровне, повышения информированности о пользе профилактических программ.
Важно отметить, что высококачественные данные канцер регистра – основа планирования и внедрения доказательных программ противораковой борьбы – недоступны в большинстве стран с низким и средним уровнем доходов. Данные смертности доступны для большинства стран через ВОЗ, хотя степень детализации и качество данных (как точность записанной причины смерти, так и полнота регистрации) значимо различаются; в настоящее время только около 1 из 5 стран может предоставить отчеты о регистрации смертей высокого качества [3].
ЯДЕРНАЯ МЕДИЦИНА ДЛЯ ПРОДЛЕНИЯ ЖИЗНИ
С помощью такой технологии удается остановить рост опухоли почти у 90% больных раком печени. Продолжительность жизни пациентов увеличивается в 2 - 3 раза по сравнению с другими стандартными методами лечения, когда радикальную операцию выполнить невозможно (радикальная операция возможна только у 20% больных). Внедрение радиоэмболизации печени в клиническую практику, как и выпуск отечественного радиофармпрепарата , позволяют существенно снизить затраты и включить этот метод в программу бесплатной медицинской помощи, подчеркивают в НМИЦ радиологии.

УБИТЬ ОПУХОЛЕВЫЕ КЛЕТКИ И АКТИВИРОВАТЬ ИММУНИТЕТ
Этот метод лечения - так называемая альфа-эммитерная брахитерапия - открывает новую страницу в борьбе со злокачественными новообразованиями, считают международные эксперты. Речь идет о разновидности лучевой терапии, при которой источник излучения вводится в опухоль и высокоточно уничтожает раковые клетки, не повреждая окружающие ткани. Уникальность альфа-частиц заключается в том, что в отличие от других известных излучений они не только разрушают клетки опухоли, но и способствуют выработке защитных свойств иммунной системы, говорит академик Каприн.
Операция длилась четыре часа. Спустя две недели пациентке удалили интродьюсеры (специальные катетеры), через которые альфа-частицы были доставлены к опухоли. Остальное должен сделать сам организм: выработать защитные механизмы для борьбы с удаленными метастазами.
- Мы надеемся, что этот метод позволит не только спасать жизнь пациенток с запущенными формами рака молочной железы, но и добраться до таких грозных заболеваний, как рак поджелудочной железы, - отметил профессор Кейсари .
ВЫРАСТИТЬ КОЖУ НА МЕСТЕ ТЯЖЕЛЫХ РАН

- Безусловно, онкология будет одной из первых областей медицины, где эта технология будет востребована, - говорит академик Каприн. - Современный уровень хирургических вмешательств, огромный арсенал прецизионных (высокоточных. - Ред.) методов облучения и спектр химиотерапевтических и таргетных препаратов позволяет сегодня добиться излечения большого количества онкологических больных. Однако качество жизни после такого агрессивного лечения может серьезно страдать из-за потери или нарушения функций органов. Мы возлагаем большие надежды на 3D-биопринтинг как на технологию создания фрагментов органов из живых элементов.
ОНКОПАТРУЛЬ ШАГАЕТ ПО СТРАНЕ
ЦИФРЫ
16 случаев онкологических заболеваний и еще 100 других патологий были выявлены на ранних стадиях, когда высоки шансы на успешное лечение болезни.
В ТЕМУ
В России появятся первый центр ионной терапии и биобанк
Одним из важных достижений прошлого года академик Каприн называет подписание российско-японского соглашения о создании первого в России центра ионной терапии. Он будет построен в Обнинске и предназначен для передовых методов лечения тяжелыми ионами углерода.

Главный онколог Минздрава России представил статистику по заболеваемости и смертности от злокачественных заболеваний за 2018 год. Согласно данным всероссийского канцер-регистра, всего на учете состоит 3 762 218 человек. В прошлом году заболевание было диагностировано у 624 709 пациентов, смертность от ЗНО составила 290 662 случаев, причем этот показатель практически не меняется.
В 2018 году отмечался рост заболеваемости (425,4 случая на 100 тыс. пациентов), что, в том числе, означает и улучшение выявляемости ЗНО. Кроме этого, одним из ключевых факторов, влияющих на этот показатель, по-прежнему остается старение населения. Как отметил А.Д. Каприн, к 2030 году по данным ВОЗ рост этого заболевания увеличится на 18-20%.
По итогам 2016-2017 гг. прирост по показателям смертности отмечается в 17 регионах, среди которых наиболее острая ситуация в Республике Калмыкия, Севастополе, Республике Башкортостан, Ивановской и Саратовской областях. Однако в 63 регионах нашей страны зафиксировано снижение показателя смертности.




К основным факторам, влекущим к возникновению меланомы кожи, относятся: ультрафиолетовое излучение (солнечные ожоги, особенно в возрасте до 3 лет), наследственная предрасположенность, наличие мутации гена СDNK2a, которая чаще всего случается у молодых людей в возрасте до 39 лет, хронические травмы существующих невусов (родинок) на теле человека, невусы большого объема (более 20 см). Обращать пристальное внимание на новые образования и существующие невусы (плоские родинки) особенно необходимо тем людям, которые относятся к I и II фенотипу кожи: блондины с голубыми глазами. В случае возникновения характерных изменений родинок, к которым относят увеличение роста, изменения цвета, появление новых невусов, наличие кровоточивости из родинки, постоянное раздражение, необходимо незамедлительно обратиться к онкодерматологу.
Отвечая на вопросы журналистов, А.Д. Каприн рассказал и о существенном изменении в формате въездного туризма. Так, в 2018 году на базе НМИЦ радиологии было пролечено 600 иностранцев, на 400 пациентов больше предыдущего года. В числе пролеченных – пациенты из СНГ, Америки и Европы. Он отметил, что эта положительная динамика, безусловно, будет расти. Сегодня проводится масштабная работа по налаживанию сервиса по доставки пациента от аэропорта до лечебного учреждения. Главный онколог подчеркнул, что мы не только осуществляем лечение по всем международным стандартам, но и внедряем собственные эффективные технологии лечения и отечественные разработки и обладаем уникальной линейкой вооружения от высокотехнологичных линейных ускорителей до несложных гамма-установок.

В 1999 году Европейская академия дерматологии и венерологии (EADV) предложила проводить общеевропейский День диагностики меланомы. В России он отмечается с 2007 года, в рамках которого дерматологи и онкодерматологи всей страны проводят бесплатные осмотры пациентов для ранней диагностики заболевания. На сегодняшний день эту инициативу поддержали более 30 европейских стран. В проведении Дня диагностики меланомы в России традиционно принимали участие ведущие специалисты МНИОИ им. П.А. Герцена – Филоненко Е.В., Григорьевых Н.И., Маторин О.В., Васильева Е.Ю., Ким Ю.А., а также Жохина Н.А. и Иваненко К.В., которые курировали вопросы маршрутизации пришедших на осмотр нескольких десятков москвичей. По данным дерматоскопии у двух пациентов был диагностирован базальноклеточный рак и у трех – диспластические невусы. По мнению специалистов, проведение подобных мероприятий без сомнения позволяет активно выявлять опухоли кожи на ранней стадии, что является залогом успешного лечения.
— Наверное, в 2017 году стало еще более понятно, что заболеваемость раком во всем мире растет. B среднем в России, как и во всем мире, отмечается рост заболеваемости на 1,5% в год. Мы добились определенных показателей по увеличению продолжительности жизни, что ведет за собой рост статистических показателей заболеваемости онкологическими заболеваниями, об этом и ВОЗ говорит. Это демографическая проблема, ее не надо скрывать, наоборот, улучшение диагностики и точности статистики — это показатель качества работы онкологической службы. За последние десять лет показатель заболеваемости на 100 тыс. населения вырос на 20,4%. В 2016 году было выявлено 600 тыс. онкологических заболеваний, поставлено на диспансерный учет 530 тыс. пациентов.
— Рост заболеваемости фиксируется именно за счет пожилых людей?
— Это вообще во многих случаях заболевание пожилых людей. Но у молодых сейчас тоже есть такая тенденция.
Следующий фактор — совершенствование методов диагностики. Раньше мы не всегда могли выявить рак предстательной железы у молодых людей на ранней стадии. Он развивается достаточно быстро. Сейчас, вооружившись анализом на простатоспецифический антиген (опухолевый маркер, применяющийся для диагностики рака простаты.— “Ъ” ), мы стали выявлять его на ранних стадиях, и получается, что рак как бы помолодел. Но это потому, что мы его стали распознавать без клинических симптомов.
Сейчас в стране повсеместно идет расширение ультразвуковых методов исследования. В онкологии сократилось количество открытых операций при раке почки. О чем это свидетельствует? О том, что ультразвуковое исследование позволяет выявить опухоли по крайней мере на три-четыре года раньше. А потому число органосохраняющих операций, когда почка остается, увеличилось почти на 50%. Но если говорить о профилактике, ранней диагностике, конечно, мы отстаем по выявлению рака легкого. Все-таки никакой флюорографией его обнаружить нельзя.
— Это должно быть высокопольное цифровое рентгеновское исследование обязательно в двух проекциях, а в сомнительных случаях — компьютерная томография. И если мы с производством аппаратов для компьютерной томографии, магниторезонансной терапии пока отстаем, то хорошие рентгеновские аппараты, цифровые, с неплохими разрешающими способностями у нас уже делают. В прошлом году мы установили у себя в центре такой аппарат, он не хуже импортных аналогов. Нужно, чтобы он стал доступным во всех регионах.
— Как сделать, чтобы пациенты приходили на обследование, если клинических симптомов у них нет?
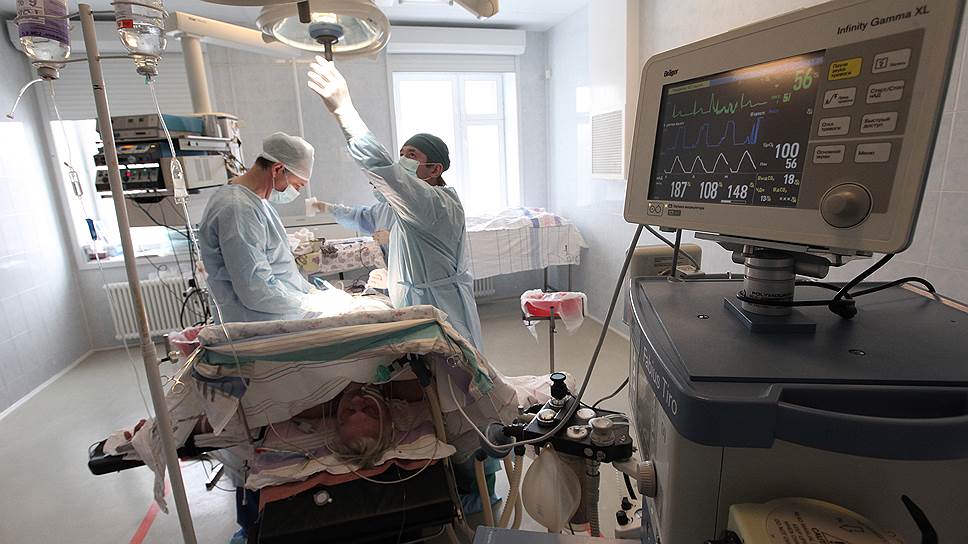
— Вы считаете, что программа диспансеризации сейчас в России не работает?
— Ее надо усилить административными рычагами. В соответствии со стратегией противораковой борьбы ВОЗ существует два способа раннего выявления рака: ранняя диагностика, базирующаяся на осведомленности населения о ранних признаках и симптомах, и скрининг, целью которого является доклиническое выявление скрыто протекающих заболеваний.
Причины этого — и неполный охват населения, и неполный объем выполнения необходимых исследований, недостаточная кадровая укомплектованность первичного звена и подготовка по вопросам профилактики.
Кто сейчас из работающих идет на диспансеризацию? Это будний день, нужно отпрашиваться на работе, еще и начальник подумает, что человек заболел, и начнет присматриваться к нему. Может быть, нужно законодательно обязать фирмы любой формы собственности соблюдать условие о диспансеризации коллектива. А наша задача, онкологов, дать работодателям таблицы, в каком возрасте женщина должна проходит какие обследования, какие нужны мужчинам, что должны делать люди постарше. Здесь надо советоваться и с Минтрудом, это межведомственная задача.
— Вы видите контроль за прохождением обследований именно через работодателя?
— Если, например, говорить об оповещениях из поликлиник, то придется создавать специальную службу обзвонов или прибавить дополнительную нагрузку регистратуре.
— Сколько в России пациентов обращаются к врачам уже на поздних стадиях онкозаболеваний?
— Больше 50%. Наиболее частые — это рак молочной железы у женщин, у мужчин — рак легкого и предстательной железы, далее идут заболевания кожи, потом колоректальный рак. Для злокачественных опухолей видимых локализаций, таких как молочная железа, шейка матки, кожа, щитовидная железа и других, запущенной считается третья стадия, показатель запущенности — 26,3%. У врачей общей практики пока недостаточно настороженности при меланоме, редко раздевают пациентов, это тоже одна из проблем. Хотя терапевт при первичном приеме должен хотя бы майку предложить снять, поднять руки, осмотреть кожу, плотная — неплотная, нет ли подозрительных родинок, как выглядят лимфоузлы. В поздних стадиях выявлены 61,3% опухолей полости рта, 46,9% — прямой кишки, 32,9% — шейки матки, 29,6% — щитовидной железы.
— В России есть сложившийся стереотип, что, если человек заболел раком, это будет ему очень дорого стоить, и за многое придется платить самому.
— Мы вообще почему-то думаем, что если идем кого-то о чем-то просить, то надо идти с подарком: в детский сад, в школу устраиваться. Но я должен вам сказать, что сейчас в области лечения онкозаболеваний квоты, у нас во всяком случае, вполне достаточные и онкологи очень прилично получают. Есть, например, операции, за которые государство платит по 600 тыс. руб.; за лучевую терапию, за законченный случай лечения.
Надо с этим бороться, как с любой коррупцией.
— Как контролировать случаи коррупции? Это должно быть внутри медучреждений?
— Конечно. Администрация обязана контролировать весь процесс от поступления до выписки больного, реагировать на жалобы.

— С учетом современного уровня развития специальных методов лечения, которыми располагают не только федеральные центры, но и крупные онкодиспансеры в регионах, больные в запущенных стадиях получают специализированную помощь в полном объеме. Сейчас более трети таких больных переживают пятилетний рубеж. Поэтому, когда медицинские работники называют пациентам конкретные сроки продолжительности жизни, это не только бестактно, но и безграмотно с медицинской точки зрения. Даже врач с огромным опытом работы не может гарантированно предсказать исход заболевания для конкретного пациента.
— Как в ваши центры попадают пациенты?
— Как человек может добиться квоты в ваши центры?
— Тут есть такая особенность. Все-таки мы, как институт, как радиологический центр, созданы для сложных, тяжелых случаев. Должен сказать, что во многих регионах сейчас очень сильные диспансеры, и они хорошо оборудованы. Поэтому простые случаи — классические операции, классические схемы химиотерапии, не требующие практически индивидуального подбора, ранние стадии — хирурги могут оперировать на месте. У нас и случаи сложнее, и показатели смертности выше, чем в обычном диспансере. Многие поступают уже на носилках, с осложнениями, пройдя серию операций, и приходится сочетать лечение самого заболевания и борьбу с этими последствиями. Но есть пациенты, которые сразу приезжают из регионов в Москву, и из моего опыта работы в онкологии я знаю, что часто это связано с тем, что они не хотят, особенно в небольшом регионе, чтобы узнали, что у них онкология.
— В разных регионах России разные возможности оказания помощи пациентам. Как работает с регионами институт онкологии им. П. А. Герцена?
— У нас не только в МНИОИ имени Герцена, но во всем НМИЦ радиологии два раза в неделю, во вторник и пятницу, проходят телемосты, в которых участвуют около 40 регионов. Мы вместе с ними разбираем сложные клинические случаи. В регионы регулярно выезжают группы специалистов от института, мы даем мастер-классы, принимаем врачей из регионов к себе на стажировку. У нас есть операционная, из которой мы можем вести трансляцию в онлайн-режиме.
— Тарифы ОМС для разных регионов разные. Как вы компенсируете возможную нехватку средств на лечение?
— Нам хватает. Лишь бы был поток.
— Вице-премьер РФ Ольга Голодец заявила, что в ОМС должны войти новые инновационные методы, но примеров по онкологии не привела. Какие, по вашему мнению, методы нужно погрузить в ОМС?
— Решать, конечно, не мне, а руководству Минздрава. Но я думаю, что хорошо бы ввести в ОМС средства на работу с протонным ускорителем, на радиофармпрепараты. Сейчас есть лучевая квота, но то, о чем я сказал, все-таки подороже, потому что дороже обслуживание аппаратуры. Нужны новые химиотерапевтические схемы, особенно таргетные препараты. И хорошо бы, чтобы в ОМС вошли именно комбинации операций: мы иногда идем на операцию злокачественной опухоли, а в это время могли бы прооперировать и доброкачественную. Сейчас мы вынуждены это делать просто на энтузиазме, потому что, конечно, жалко пациента, которому придется в противном случае ложиться второй раз под нож.
— Каких специалистов не хватает в отрасли?

— Не хватает огромного количества патоморфологов, примерно на 70% ощущается нехватка радиологов — вместо 1,8 тыс. работают около 1 тыс. врачей. Не хватает операторов-радиологов, это средний медицинский персонал, их вообще очень мало, человек 300, а надо 3 тыс. Медицинских физиков у нас всего 380 при необходимых 1,1 тыс. Не хватает приличных медицинских генетиков. Мы же говорим о генетических факторах прогноза, факторах риска — это как раз генетика. Нам же нужно иметь генетические лаборатории, чтобы с ними связаться и понять, какую группу риска мы должны обследовать больше, чаще, и так далее.
Но мне кажется, что квалифицированный врач всегда будет в дефиците. Возможно, решение кадровой проблемы — это целевое обучение и распределение после окончания вуза с хорошей социальной поддержкой.
— Какова ситуация с развитием лучевой терапии?
— Сегодня обеспечивается только 60% потребности в ней, в год в ней нуждаются около 260 тыс. человек, а получают примерно 150 тыс. Основа аппаратного парка для лучевой терапии — 174 гамма-терапевтических аппарата, половина из них выпущена 10–20 лет назад. Число линейных ускорителей — 140: 1 на 1 млн населения. Для сравнения: в США 13 аппаратов на 1 млн человек. И здесь у нас в регионах стандартные проблемы: недостаток квот, современного оборудования, кадров, дорогое сервисное обслуживание. Нам пора создавать собственные инновационные образцы оборудования для лучевой терапии. Это же и экономически выгодно: лучевая терапия остается наиболее дешевым методом лечения онкологических больных. По подсчетам зарубежных коллег, если брать относительную стоимость современной терапии за единицу, то стоимость лекарственного лечения составляет 2,27, хирургического лечения — 0,87, лучевого — 0,51.
— В 2014 году Минздрав объявил о завершении Федеральной национальной онкологической программы, которая реализовывалась с 2009 года. За это время было потрачено 47 млрд руб., закуплено около 400 тыс. единиц оборудования. Как вы полагаете, стоило ли ее продлевать? Ощущается ли ее отсутствие?
— Да, такой программы не хватает. Оборудование стареет, его обслуживание дорожает. Сейчас в ряде регионов, в которых такие закупки проводились в 2009 году, требуется переоборудование, нужно обновлять материально-техническую базу в Калининградском, Рязанском, Смоленском, Тульском, Севастопольском, Томском онкологических диспансерах, Ярославской онкологической больнице, онкологических диспансерах республик Тыва, Саха, Калмыкия. В Хакасии нет оборудования для проведения лучевой терапии.
— В России по статистике с онкозаболеваниями живут 3,5 млн человек. В 2016 году, по данным Минздрава, из-за онкозаболеваний скончались 299 тыс. человек. Какова мировая статистика?
— Стандартизованные показатели смертности от онкологических заболеваний в РФ сопоставимы с данными показателями в США и странах Евросоюза. Так, по последним опубликованным данным, в США стандартизованный показатель смертности составил 105,8, в странах Евросоюза — 109,4, в РФ — 117,1 на 100 тыс. населения.
А мы еще не знаем точно про многие страны Африки, где вообще никакой статистики.
Национальный медицинский исследовательский центр радиологии Минздрава РФ создан 17 мая 2014 года и включает в себя три старейших медицинских научных учреждения Москвы и Калужской области: Московский научно-исследовательский онкологический институт им. П. А. Герцена, Медицинский радиологический научный центр им. А. Ф. Цыба и Научно-исследовательский институт урологии и интервенционной радиологии им. Н. А. Лопаткина.
Академик РАН, профессор кафедры урологии Первого МГМУ им. И. М. Сеченова. Заслуженный врач РФ, соавтор 450 печатных работ. Издал три монографии и четыре учебника.
Полный текст:
- Аннотация
- Об авторах
- Список литературы
- Cited By
Проблема рака шейки матки (РШМ) в течение многих десятилетий продолжает оставаться в центре внимания ведущих зарубежных и отечественных онкологов. Злокачественные опухоли шейки матки занимают лидирующую позицию среди злокачественных новообразований органов репродуктивной системы у женщин, уступая лишь раку молочной железы, несмотря на наличие гораздо более эффективного скрининга по сравнению с этим заболеванием. По прогностическим оценкам экспертов (с учетом роста населения и увеличения ожидаемой продолжительности предстоящей жизни) к 2020 г. в развивающихся странах рост показателей заболеваемости и распространенности РШМ составит 40%, а в развитых странах – 11%. Если сегодня не проводить своевременные мероприятия по профилактике и лечению РШМ, то после 2050 г. ежегодно в мире РШМ будет заболевать 1 млн. женщин. В течение последнего десятилетия в России отмечается постепенный рост заболеваемости РШМ: среднегодовой прирост составил 2,21%, общий - 25,18%. РШМ является одной из нозологических форм, удовлетворяющих всем требованиям популяционного скрининга. Существующие в настоящее время в России нормативные документы не дают однозначных ответов на вопросы, касающиеся возраста начала проведения скрининга РШМ и временного интервала между тестами, отсутствует четкая программа организованного цитологического скрининга РШМ.
1. Аксель Е.М. Статистика злокачественных новообразований женской половой сферы. // Онкогинекология 2012. №1. С. 18-23.
5. Комплексная борьба с раком шейки матки: Краткое практическое руководство .ВОЗ, 2010. 290 с.
6. Новик В..И. Скрининг рака шейки матки. // Практическая онкология. 2010: №2. С.66-73.
7. Профилактика рака шейки матки: Руководство для врачей. / Под. Ред. Г.Т. Сухих и В.Н. Прилепской. М.: МЕДпресс-информ. 2012. 192 с.
8. Русакевич П. С. Вирусные изменения шейки матки, ассоциированные с доброкачественными и предраковыми поражениями: новые возможности лечения и профилактики / Русакевич П. С., Шмак К. И., Гришанович Р. В. // Медицинские новости. 2010. № 3. С.79-84.
10. Стерн Л. Питер, Китченер С. Генри. (Ред.) Вакцины для профилактики рака шейки матки. Под редакцией Питера Л. Стерна, Генри С. Китченера. Москва, 2011. 192 с.
11. Ужегова Ж.А., Григорян О.Р., Григорян Е.Н. Современные возможности диагностики и лечения предраковых заболеваний шейки матки. // Российский вестник акушера-гинеколога. 2007. №1. P.28-34.
12. Урманчеева А.Ф. Рак шейки матки: скрининг, диагностика и стадирование. Образовательный курс Европейского общества по медицинской онкологии // Онкогинекология. 2006. P.275-28989.
14. Шабалова И.П. , Касоян К.Т. Цитологическая диагностика заболеваний шейки и тела матки. Триада Тверь. 2010. 382 с.
15. American College of Obstetricians and Gynecologiests. ACOG Practice Bulletin number 109, December 2009: Cervical cytology screening. // Obstet Gynecol. 2009. V.114 P.1409-1420.
16. Anttila A, von Karsa L, Aasmaa A, et al. Cervical cancer screening policies and coverage in Europe. // Eur J Cancer 2009. V.45. P.2649-2658.
17. Arbyn M, Martin-Hirsch P, Buntinx F, et al. Triage of women with equivocal or low-grade cervical cytology results: a meta-analysis of the HPV test positivity rate. // J Cell Mol Med. 2009. V.13. P.648-659.
18. Crusswell J.M.. Rancoholf D.F., Rramer B.S. Principles of cancer screening: Lessons from history and study design issues. // Semin Oncol. 2010. V.37. P.202-215.
19. European Commission. European Guidelines for Quality Assurance in Cervical Cancer Screening (Second Edition). Arbyn M, Anttila A, Jordan J, Ronco G, Schenck U, Segnan N, Wiener HG, Herbert A, Daniel J, von Karsa L (eds). Office for Official Publications of the European Communities, Luxembourg (2008).
20. Sasieni P., Adams J., Cuzick J. Benefit of at different ages: evidence from the UK audit of screening histories. // Br J Cancer. 2003. V.89. P.88-93.
21. Sasieni P., Castanon A., Cuzick J. Effectineness of cervical screening with age^ population based case-control study of prospectively recorded data. // BMJ. 2009. V.339 P. b2968.
22. Shipitsyna E., Zolotoverkhaya E., Kuevda D et al. Prevalence of high-risk human papillomavirus types and cervical squamous intraepithelial lesion in women over 30 years of age in St. Peterburg, Russia.// Cancer Epidimiol. 2011. V.35. P.160-164.
23. The Bethesda System for reporting cervical cytology. Definition, criteria, and explanatory notes. D. Solomon, R. Nayar (eds). // Springer. 2004. XXIII. 191 p.
24. World Health Organization (WHO). Comprehensive Cervical Cancer Control. A guide to essential practice. Geneva: WHO 2006. 364 p.

Контент доступен под лицензией Creative Commons Attribution 4.0 License.
Полный текст:
- Аннотация
- Об авторах
- Список литературы
- Cited By
Результаты. В официальной отчетности по сравнению с регистром не наблюдается различий показателя заболеваемости, могут несколько занижаться показатель летальности (до 10 %), доля посмертно учтенных больных на 100 впервые выявленных (до 9 %), доля умерших от другого заболевания на 100 умерших больных (до 9 %), показатель распространенности (до 5 %), удельной вес ЗНО неустановленной стадии (до 4 %); завышаться – показатель активного выявления (до 19 %), доля морфологически верифицированных диагнозов (до 10 %), доля выявленных в III стадии (до 14 %).
Заключение. Повышение качества и полноты информации об онкологических больных связано не столько с необходимостью совершенствования самой системы учета, которая представляет собой оптимальный вариант по сравнению с большинством используемых в мировой практике, сколько с организационными проблемами – увеличение сроков, отводимых для формирования годовой отчетности, доведение всех территориальных баз данных до соизмеримого уровня.
Петрова Галина Вениаминовна, кандидат биологических наук, ведущий научный сотрудник Российского центра информационных технологий и эпидемиологических исследований в области онкологии
г. Москва, 125284, 2-й Боткинский проезд, 3
Author ID (Scopus): 7102471597
Грецова Ольга Петровна, кандидат медицинских наук, ведущий научный сотрудник Российского центра информационных технологий и эпидемиологических исследований в области онкологии
г. Москва, 125284, 2-й Боткинский проезд, 3
Старинский Валерий Владимирович, доктор медицинских наук, профессор, руководитель Российского центра информационных технологий и эпидемиологических исследований в области онкологии
г. Москва, 125284, 2-й Боткинский проезд, 3
1. О национальных и стратегических целях и стратегических задачах развития Российской Федерации на период до 2024 года: Указ президента РФ № 204 от 07.05.2018. 19 с.
2. Jensen O.M., Parkin D.M., MacLennan R., Muir C.S., Skeet R.G. Cancer Registration: Principles and Methods. IARC Scientific Publications. Lyon: IARS, 1991. 296 p.
4. Об утверждении статистического инструментария для организации Министерством здравоохранения Российской Федерации федерального статистического наблюдения в сфере здравоохранения: Приказ Росстата № 866 от 27.12.2016 г.
5. Основные причины выбора и кодирования первоначальной причины смерти больных со злокачественными новообразованиями. Методические рекомендации. М., 2002. 14 с.
6. Порядок составления и обработки сводных годовых статистических отчетов органами исполнительной власти субъектов Российской Федерации в сфере охраны здоровья за 2016 год: Распоряжение МЗ РФ № 13-2/10/2-8766 от 21.12.2016 г.
10. О совершенствовании системы государственного ракового регистра: Приказ Минздрава Российской Федерации № 135 от 19.04.1999 г.
11. Старинский В.В., Мерабишвили В.М., Грецова О.П., Попова С.П., Петрова Г.В., Дятченко О.Т., Простов Ю.И., Цветкова Т.Л., Апалькова И.В. Развитие системы популяционных раковых регистров в России. Вопросы онкологии. 2003; 49(4): 422–426.
14. Каприн А.Д., Старинский В.В., Петрова Г.В. Состояние онкологической помощи населению России в 2017 году. М., 2018. 235 с.
15. Каприн А.Д., Старинский В.В., Петрова Г.В. Злокачественные новообразования в России в 2017 году (заболеваемость и смертность). М., 2018. 250 с.
16. Петрова Г.В., Каприн А.Д., Грецова О.П., Старинский В.В. Злокачественные новообразования в России, обзор статистической информации за 1993–2013 гг. М.: 2015. 511 с.

Контент доступен под лицензией Creative Commons Attribution 4.0 License.
Читайте также:


