Изменение в протеинограмме типичное для множественной миеломы
Число лейкоцитов, вариабильное, нормальное или повышенное. В развитых стадиях болезни можно наблюдать лейкопении, отягощаемые и применяемыми цитостатическими лечениями. Лейкоцитарная формула, обычно нехарактерная, может показывать иногда повышенное число плазмоцитарных элементов, подобных клеткам в костном мозге.
Число тромбоцитов нормальное или умеренно пониженное.
Исследование костного мозга при множественной миеломе имеет важнейшее значение для постановки диагноза. Костная пункция производится обычно в грудную кость или в подвздошный гребень, но ее можно производить и в другие затронутые кости: позвонки, пяточную кость, ключицу. Иногда проникание в кость происходит очень легко, костная ткань давая ощущение особой хрупкости.
В цитоплазме миеломатозных клеток можно встретить гиалиновые шарики (тела Russel), многочисленные вакуоли, придающие клетке вид ежевики (клетки Mott), или хрустальные азурофильные включения иногда подобные телам Auer при миелобластической лейкемии (протеиновые кристаллы) (цветная вклейка III).
С цитохимической точки зрения, цитоплазма миеломатозных клеток является пероксидазо-отрицательной и окрашивается метахроматически с метиловой зеленью. Гиалиновые шарики (тела Russel) обычно PAS-положительные.
Миеломатозные клетки преставляют множество нуклеоцитоплазматических асинхронизмов созревания. Согласно Bernier и Graham, степень этих асинхронизмов пропорциональна клиническому распространению заболевания.

Исследования при помощи электронного микроскопа показали наличие определенных аномалий на уровне клеточных органитов, аномалии тем более явные, чем менее дифференцирована миеломатозная клетка. Митохондрии численно увеличены и имеют патологические аспекты: удлиненные, кольцевидные, иногда с чертами миелиновой дегенерации; аппарат Гольджи везикулярнио трансформирован, центриоли имеют гигантский удлиненный вид, а число рибозомов может возрастать (Bessis). Наиболее интересный аспект представляет эргастоплазмический аппарат. В большинстве случаев он расширен и имеет везикулярный вид.
Содержимое эргастоплазмических везикул состоит из протеина и имеет твердую консистенцию, принимая аспект тел Russel, либо в растворимой форме, flaming cells или тезауроцотив (Paraskevas и сотр.), либо в кристаллизованной форме.
Протеиновые кристаллы бирефрингентные с периодичностью около 110 A (Bessis). В других случаях эргатоплазмический аппарат менее развит и представлен несколькими пластинками, а редко бывает плохо развитым, подобным лимфоидной клетке. На уровне ядра появляются аномалийные, гипертрофированные нуклеоли, а также и множество интрануклеарных вакуолей (Smetena и сотр.). Некоторые авторы описали наличие в ядре вирусных телец, в 15% случаев (Sorensen), тельца, которые Bessis нашел лишь в одном из 12 изученных им случаев.
Иммунохимические и иммунофлюоресцентные исследования, с разными специфическими антисыворотками (IgG, IgA, IgM, IgD IgE, ламбда, каппа) показали наличие Ig в цитоплазме миеломатозных клеток. Они локализированы в особенности на уровне эргастоплазмического аппарата и рибозомов. Делались попытки установить связь между морфологическим аспектом клеток и типом секретированного Ig. Полученные до настоящего времени результаты неубедительны. Paraskevas и сотр. утверждают, что пламенистые клетки секретируют IgA.
Цитогенетическое исследование множественной миеломы показало существование разных форм анейплоидии, но которые наблюдаются не во всех случаях. Кроме этого кыло описано и присутствие различных хромозомов маркеров. Вследствие внедрения метода бандирования, Liang и Rowley нашли хромозом 14р+ у 3 больных с множественной миеломой и 1 больного с плазмоцитарной лейкемией, из 22 изученных больных. Этот хромозом 14q+ был найден и при других лимфомах типа Б, а также, изредка, и при лимфомах non-Б. Следует отметить, что Croce и сотрудники установили, что структуральные гены для тяжелых цепей Ig локализированы у человека на хромозоме 14.
Исследование протеинового обмена при множественной миеломе. Расстройства протеинового метаболизма составляют характерный аспект множественной миеломы. Злокачественно модифицированные плазмоциты сохраняют и усиливают способность синтетизировать цельные Ig или только определенные составные части глобулиновой молекулы.
В сыворотке большинства больных, общее количество протеинов повышено, достигая 23 г/100 мл. Среднее количество сывороточных протеинов у больных с миеломой равняется 9 г/100 мл. Этот рост происходит за счет глобулинов, точнее Ig. При электрофорезе на бумаге или в агаре наблюдается появление узкой и высокой полосы, с заметным сокращением остальных дуг. Это является изображением количественного роста гомогенного населения глобулинов. Пик находится обычно в зоне миграции у-глобулинов или b-глобулинов. Аномалийный протеин, находящийся в сыворотке больных с миеломой, получил название парапротеина, миеломатозного глобулина (М-глобулин) или компонента М.
В рамках множественной миеломы может происходить:
1) избыточный синтез, однако уравновешенный, цепей Н и L, с образованием цельных Ig;
2) неуравновешенный синтез, с избытком цепей L и образованием цельных Ig, параллельно с повышенным количеством свободных цепей L и
3) синтез лишь цепей L.
В настоящее время миеломы делятся по типу секретируемого Ig: миеломы IgG наиболее частые, встречающиеся в 60% случаев; миеломы IgA, в 20—25% случаев; IgD, в 2,1% случаев; и ограниченное число миелом IgE. Среди случаев множественной миеломы, 20% — с цепями L (миеломы Бенс-Джонса), причем некоторые без патологического протеина в сыворотке, так как он элиминируется через мочу. Очень малый процент заболеваний (1%) не представляет изменений протеинового метаболизма (несекретирующие миеломы).
В рамках миелом IgG, наблюдается следующее распределение на субклассы (Schur): yG1 60—82%; yG2 10—18%; yG3 6—15%; yG4 1—8%. Сравнивая эти цифры с относительными концентрациями в нормальной сыворотке (гл. 7) можно утверждать, что моноклональные Ig типа yGl и yG3 встречаются чаще по сравнению с yG2.
Характерной чертой миеломатозного Ig является его гомогенность: узкая зона электрофоретической миграции, индивидуальная антигенная специфичность и цепь L только одного типа (ламбда или каппа). При миеломах IgG и IgA преобладают случаи с цепями каппа (2/3 случаев) (Hobbs и Corbet); при миеломах IgD, цепи ламбда преобладают в 90% случаев, в то время как при миеломах Бенс-Джонса, цепи ламбда присутствуют приблизительно в 45% случаев (Jancelewicz и сотр.). До сих пор не удалось выявить физико-химические или иммунохимические различия между миеломатозными протеинами и соответствующими им нормальными Ig.
Было доказано, что миеломатозные Ig обладают способностью связываться с другими веществами, следовательно действовать как антитела. Такая антителовая деятельность отмечалась по отношению к бактериальным соединениям (стрептолизин 0 или спрептококковая гиалу-ронидаза), к гематиям, к некоторым сывороточным протеинам, а также и к гаптенам (динитрофенол, 5-ацетоурацил, пуриновые и пиримидиновые нуклеотиды) (Osterland и сотр.). Способность миеломатозного протеина связываться с гематиями или сывороточными протеинами порождает определенные симптомы, как например агглютинация гематий в виде монетных столбиков, явления повышенной кровоточивости и пр.
У больных с миеломой, количественный рост характерного миеломатозного Ig сопровождается сокращением производства других типов глобулинов.
Значительная диспротеинемия в крови больных с множественной миеломой оказывает влияние на все пробы коллоидальной лабильности.
Реакция оседания эритроцитов в большинстве случаев бывает очень ускоренной, достигая 100 мм в час. При миеломах Бенс-Джонса, РОЭ показывает более низкие цифры, иногда даже в нормальных пределах.

Реакции на формол-гелифицирование, сульфат кадмия, Вельтмана — положительные. Реакция Sia (помутнение сыворотки в дистилированной воде) — слабо или умеренно положительная.
В редких случаях отмечалось наличие сывороточных криоглобулинов с появлением синдрома Рейно на холоде и наблюдалось также наличие пироглобулинов.
Тесты на коагуляцию модифицированы у некоторых больных. Патологические протеины в сыворотке могут интерферировать с различными фазами коагуляции, как например в трансформация фибриногена в фибрин, во взаимодействии с факторами II, V и VII. Функции тромбоцитов могут быть также модифицированными.
Анализ мочи показывает наличие протеина Бенс-Джонса в 40—50% случаев, когда он детерминируется путем нагревания и в 61% случаев, когда он выявляется путем иммуноэлектрофореза. Он представлен выведением легких цепей. Протеин Бенс-Джонса преципитирует в моче нагретой до 50—60°, создавая беловатое облако, которое перерастворяется при кипячении. В случае ассоциированной альбуминурии, перерастворение является неполным и иногда оказывается неполным и без альбуминурии. В такой ситуации мочу можно сделать прозрачной путем добавления нескольких капель 5%-й уксусной кислоты. Физикохимическое исследование альбумина Бенс-Джонса показало, что он состоит из легких цепей, димеризованных дисульфидными связями. Постоянно легкая цепь в моче идентична с легкой цепью сывороточного миеломатозного протеина.
В мочевом осадке могут появляться цилиндры, гематии, а в случаях почечного калкулеза появляются кристаллы фосфатов, уратов, а также гематии и лейкоциты.
Гиперкальцемия встречается часто при множественной мизломе (20—53% случаев), достигая 12—16 мг/100 мл сыворотки. Этот рост связан в первую очередь с процессами костной деструкции, но и с гиперпаратиреоидизмом, как вторичное явление почечной недостаточности. Гиперкальцемия при множественной миеломе не сопровождается ростом фосфора в крови, а щелочные сывороточные фосфатазы находятся в нормальных пределах, что представляет ценные данные для дифференциальной диагностики по отношению к первичному гиперпаратиреоидизму.
Сывороточная мочевая кислота бывает часто повышена, а в случаях, осложняющихся почечной недостаточностью, наблюдается рост креатинина и непротеинового азота.
Патологоанатомическое исследование при множественной миеломе. Наиболее явные изменения встречаются на уровне скелета, особенно в черепных костях, позвонках, ключицах, ребрах, грудной кости, лопатке, тазовых костях. Длинные кости затронуты в меньшей мере. На срезе, кость оказывается мягкой, а нормальная ткань заменяется красноватой или серо-красноватой туморальной тканью. Иногда опухоль переходит за периост, инфильтрируя смежные участки.
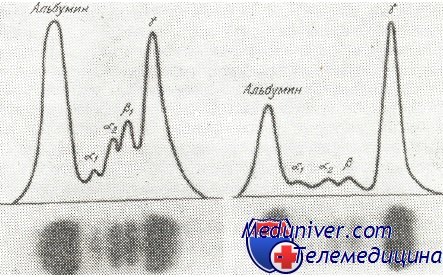
Изображения электрофореза нормальной сыворотки человека (слева) и сыворотки больного с множественной миеломой (справа). При миеломе констатируется наличие большого количества гаммагпобулина (высокая и узкая волна), с сокращением альбуминов и остальных глобулинов
Микроскопически, туморальная ткань состоит из пролиферации злокачественных плазмоцитоидных клеток, описанных при исследовании костного мозга. На срезе остеокласты и остеобласты немодифицированы.
В редких случаях внекостных миелом можно обнаруживать плазмоцитарные опухоли в различных органах, причем характерные особенности пролиферированных клеток подобны тем, которые наблюдаются при костных опухолях.
При множественной миеломе почка бывает часто затронута. Наиболее важные поражения встречаются на уровне канальцев. Дистальные канальцы расширены, с уплощенным эпителием и просветами заполненными эозинофильными и полихроматофильными цилиндрами. На периферии этих цилиндров встречаются многоядерные синцитин эпителиальных клеток. Цилиндры состоят из цельного миеломатозного Ig или из цепей L (протеин Бенс-Джонса). На электронном микроскопе, эти цилиндры имеют фибрилярную, амилоидную структуру (Abrahams и сотр.). Не удалось установить несомненную связь между наличием амилоида и протеинурией Бенс-Джонса. Несмотря на это, Glenner и сотр. показали in vitro образование амилоидных волокон путем протеолитической дигестии человеческого протеина Бенс-Джонса. Возможно, что подобный процесс происходит и на уровне почечных канальцев (Zlotnick).
В тубулярных эпителиальных клетках часто встречаются отложения кальция. Также на уровне почечных канальцев было отмечено наличие кристаллов, находящихся как в просвете, так и в эпителии. Их химическая структура не была установлена.
Почечные гломерулы бывают реже затронутыми при множественной миеломе. Отмечается утолщение базальной мембраны и мезангиомы, которое выступает с особенной ясностью на электронном микроскопе. Встречается также и гипертрофия эндотелиальных и эпителиальных клеток. В развитых фазах болезни появляются гиалиноз и склероз. Иногда в гломерулах можно найти отложения амилоида, что приводит к его гомогенизации.
Множественная миелома (миеломная болезнь)
Множественная миелома, миеломная болезнь, multiple myeloma.
Хотя у ряда лиц симптомы миеломы впервые обнаруживаются после 50 лет, средний возраст больных во время выявления болезни равен 66 годам, и только 2% пациентов моложе 40 лет. Миеломная болезнь развивается из иммунологического состояния, определяемого как моноклональная гаммапатия неизвестного значения (MGUS-англ. или МГНЗ) . Это состояние, по американской статистике, может быть выявлено у 2-4% населения старше 50 лет. Поскольку моноклональная гаммапатия не вызывает каких-либо жалоб, то определяется лишь как случайная лабораторная находка и является предраковым состоянием. Переход от моноклональной гаммапатии неизвестного значения к миеломной болезни за год отмечается у одного из 100 лиц, пораженных МГНЗ. Такая трансформация обычно наблюдается через промежуточную стадию тлеющей миеломы (smoldering multipe myelona- SMM), при которой риск прогрессии увеличивается в 10 раз т.е. до 10% в год. На фоне тлеющей миеломы отмечается резкое увеличение содержания парапротеина в крови, достигающего уровня развернутой миеломы.
Классификация множественной миеломы 2014 года
В 2014 году Международная рабочая группа по миеломной болезни обновила диагностические критерии различных форм этого заболевания. Основная ревизия состояла в добавлении трех специфических биомаркеров: количество клональных плазматических клеток в костном мозге ≥60%, соотношение свободных легких цепей в сыворотке ≥100 и более одного локального поражения на МРТ, — к существующим маркерам поражения конечных органов (гиперкальциемия, почечная недостаточность, анемия или поражение костей). Ранее, поражение конечных органов трактовались как акроним CRAB — calcium, renal disease, anemia, bone lesions.
Обновленные критерии позволяют обеспечить раннюю диагностику и назначение лечения до развития поражения конечных органов. Как следует из критериев, диагноз миеломной болезни требует 10% и более плазматических клеток при исследовании костного мозга или наличия плазмацитомы, доказанной биопсией, плюс одно или более нарушений, обусловленных заболеванием.
Диагностические критерии Международной рабочей группы для миеломной болезни и связанных клеточных нарушений (2014)
- Моноклональная гаммопатия неизвестного значения – МГНЗ (MGUS): моноклональный парапротеин (не-IgM) 0.25 mmol/L или выше, чем верхний лимит нормального для соответствующей лаборатории значения или >2.75 mmol/L;
- Почечная недостаточность: клиренс креатинина 177 μmol/L;
- Анемия: значение гемоглобина >20 г/л ниже нижнего предела нормального в лаборатории или значение гемоглобина 5% и низкое насыщение трансферрина типичны для дефицита железа.является проявлением миеломной болезни примерно у 75% больных. В этих случаях уровень анемии умеренный. Но у 10% больных с Hb 2 , обнаруживается у 20% больных миеломой на этапе диагноза и примерно у половины больных в ходе миеломной болезни. Причины поражения почек комплексные и включают дегидратацию, гиперкальциемию, инфекции, воздействие нефротоксических лекарств, в частности, прием больших доз НПВС для купирования болевого синдрома.
Наличие легких цепей в моче при миеломной болени может вызвать нарушение функции почек, известное как вторичный синдром Фанкони. Он обусловлен недостаточностью реабсорбционной способности проксимальных канальцев, что проявляется глюкозурией, аминоацидурией, гипофосфатемией и гипоурикемией.
В интерстиции развивается процесс воспаления с итоговым тубуло-интерстициальным фиброзом, приводящим к почечной недостаточности. Более того, невыведенные почками моноклональные легкие цепи могут откладываться в почках, сердце, печени, тонком кишечнике, нервных стволах, приводя к развитию первичного амилоидоза (AL-амилоида) или болезни отложения легких цепей (light-chain deposition disease — LCDD англ, БОЛЦ). Для диагностки почечной недостаточности требуется определение креатинина, мочевины, натрия и калия, кальция и оценка СКФ по формуле MDRD или CKD-EPI. Также рекомендуется измерение общего белка, электрофорез и иммунофиксация в образцах 24-часовой мочи. У больных с неселективной протеинурией или селективной альбуминурией требуется исключить наличие амилоидоза или MIDD , для чего показана биопсия почки или подкожного жира с окраской на конго-рот. У больных с протеинурией свободных легких цепей (белка Бенс-Джонса) биопсия жира не обязательна, поскольку в этом случае диагноз миеломного повреждения почек не вызывает сомнений и требует планирования терпии основного заболевания.
Свободные легкие цепи имеют высокую чувствительность и специфичность по сравнению с электрофорезом белков в моче. Больные с почечной недостаточностью при ММ имеют повышенное каппа/лямбда отношение даже при отсутствии доказательств моноклональной гаммапатии. Причина состоит в нарушении выделения легких цепей. У здоровых людей очищение крови от легких цепей осуществляется почками. Каппа цепи являются мономерными и быстрее покидают кровь сравнительно с лямбда цепями, что доказывается каппа/лямбда отношением в среднем 0.6 у лиц без поражения почек. У больных с почечной недостаточностью основной системой очищения становится ретикуло-эндотелиальная система, полупериод жизни каппа цепей из-за этого удлиняется. Отношение каппа/лямбда оказывается при почечной недостаточности равным в среднем 1.8. Свободные легкие цепи имеют высокую чувствительность и специфичность, и больные с почечной недостаточностью имеют повышенное каппа/лямбда отношение вследствие нарушения клиренса каппа и лямбда цепей.
Инфекционные осложнения при множественной миеломе.
При миеломной болезни возрастает частота бактериальных и вирусных инфекций в 7-10 раз по сравнению с популяционным контролем. Гемофильная палочка, пневмонический стрептококк, кишечная палочка, грам-отрицательные бактерии и вирусы (грипп и герпес зостер) являются наиболее частыми виновниками инфекции у больных миеломной болезнью.
Повышенная чувствительность больных к инфекционным заболеваниям является результатом двух основных обстоятельств. Во-первых, влиянием самого заболевания, во-вторых, пожилым возрастом и побочным действием проводимой терапии. Лимфоцитопения, гипогаммаглобулинемия, нейтропения вследствие инфильтрации миеломными клетками костного мозга и под влиянием проводимой химиотерапии обуславливают повышенную чувствительность к инфекции. Связанная с болезнью недостаточность врожденного иммунитета вовлекает разные части иммуной системы и включает дисфункцию В-клеток, а также функциональные отклонения со стороны дендритных клеток, Т- клеток и натуральных киллеров (NK). Нарушения функции почек и легких, слизистой ЖКТ, мультиорганные нарушения, вызванные отложением легких цепей иммуноглобулинов, также увеличивают риск инфекционных заболеваний. Наконец, миеломная болезнь поражает приемуществено пожилых лиц с коморбидными возрастными заболевниями и малоподвижным образозм жизни, исходно предрасположенных к инфекциям.
Иммуномодуляторы и глюкокортикоиды являются частью лечения наиболее тяжелых вариантов заболевания. При имеющихся инфекционных контактах, наличии нейтропении и гипогаммаглобулинемии и подавленном клеточном иммунитете терапия иммуномодуляторами требует профилактического назначения антибиотиков.
Гиперкальциемия
Симптомы гиперкальциемии неспецифичны и зависят как от абсолютных значений, так и от сроков прироста кальция. Умеренная гиперкальциемия (кальций сыворотки 3–3.5 mmol/л), которая развивалась месяцами, может переноситься незаметно с минимальными жалобами , в то время как как подобная гиперкальциемия, возникшая за недельный период, приводит к ярким симптомам. Тяжелая гиперкальциемия ( кальций более 3.5 mmol/л) почти всегда приводит к клиническим проявлениям. Больные жалуются на отсутствие аппетита и запоры. При этом общее недомогаение и мышечная слабость может прогрессировать до летаргии, спутанности и комы. Кардиоваскулярные проявления включают укорочение QT интервала и аритмии. Почечная дисфункция представляется другим важным проявлением гиперкальциемии. Пациенты часто отмечают полиурию как следствие пониженной концентрационной способности почек в условиях гиперкальциемии. Появление камней в почках наблюдается только при длительной гиперкальциемии. Острая почечная недостаточность в результате прямой вазоконстрикции и натриурезом-вызываемого сокращения объема крови относится к наиболее тяжелым проявлениям поражения почек при гиперкальциемии. Причиной гиперкальциемии является повышенная активность остеокластов при пониженной активности остеобластов и лизис костной ткани при миеломной болезни. Активация остеокластов, разрушающих структуру костей, вызывается цитокинами, секретируемыми миеломными клетками, в частности , интерлейкином-1. Не случайно степень гиперкальциемии зависит от общей массы накопившихся миеломных клеток, так что наиболее тяжелая гиперкальциемия обнаруживается у больных с широко распространенной болезнью.
Признаки гиперкальциемии зависят от уровня кальция и быстроты его повышения, что создает необходимость в ускоренном обследовании. Большинство причин гиперкальциемии на практике обусловлено повышенным уровнем паратгормона и его производных (гуморальная форма), а в 20 % — с инфильтрацией костного мозга клетками опухолей (инфильтративная форма). Множественная миелома с легкими цепями в крови является самой частой причиной среди заболеваний крови. Число больных с гиперкальциемий из-за наличия опухоли в 2-3 раза выше, чем из-за первичного гиперпаратиреоза.
Для миеломной болезни с гиперкальциемией характерен низкий уровень паратгормона, фосфор в норме. При гуморальной форме гиперкальциемии обнаруживается повышенный уровень паратгормона, низкий уровень фосфора.
Тромбофилии
Риск венозных тромбозов обусловлен целым рядом причин, а миеломная болезнь его значительно увеличивает. К факторам риска тромбозов относятся пожилой возраст,, ограничение подвижности из-за болей, частые инфекции, дегидратация, почечная недостаточность, ожирение, сахарный диабет и другие коморбидные заболевания.
Среди проявлений наиболее опасна тромбоэмболия легких, которая может оказаться фатальной.
Частота примерно тромбоэмболии при миеломе оценивается в 5-8/100 больных.
Это связано с тем что миелома сопровождается повышенной вязкостью крови, угнетением выработки естественных антикоагулянтов и гиперкоагуляцией крови, спровоцированной инфекциями, с повышенным уровнем фактора Виллебранда, фибриногена и фактора VIII, пониженным уровнем протеина S и.т.д.). Проведение курса лекарственной терапии, в том числе назначение эритропоэтинов, также может сыграть роль триггера венозных тромбоэмболий. Поэтому в первые месяцы терапии рекомендуется дополнять традиционную терапию миеломы аспирином или антикоагулянтной терапией.
Скрининг предрасположенности к тромбозам и венозной тромбоэмболии при миеломной болезни, наряду со стандартным коагулогическим обследованием, должен включать исследование вязкости крови.
Прогнозировование и факторы риска при миеломе
Выделено три уровня этого онкомаркера, которые связаны с длительной выживаемостью пациентов. Это позволяет определить несколько стадий заболевния.
- бета-2-микроглобулин менее 3,5 мг/л и альбумин более 35 г/л, средняя выживаемость 62 месяца,
- промежуточная между 1 и 3 стадиями, средняя выживаемость 44 месяца.
- стадия бета 2-микроглобулин более 5.5 мг/л, средняя выживаемость 29 мес.
Однако, в настоящее время использование новых препаратов значительно изменило прогноз естественного течения заболевания. Тем не менее, международная система была протестирована для новейшей терапии и подтвердила свою надежность. Так 5-летняя выживаемость больных в стадии I, II и III составила 66%, 45% и 18% соответственно.
В Международной системе не оказалось места для таких ценнных прогностических показателей как число тромбоцитов, уровень лактатдегидрогеназы и свободных легких цепей в крови.
Число тромбоцитов в крови коррелирует с вытеснением костного мозга и имеет предсказательное значение выше, чем у альбумина. Содержание лактатдегидрогеназы (ЛДГ) коррелирует с общей массой миеломных клеток, недостаточным ответом на терапию и укорочением выживаемости. У больных с уровнем свободных легких цепей в крови свыше 4,75 г/л чаще выявляется почечная недостаточность, высокой процент миеломных клеток в пунктате костного мозга, высокие значения бета-2-микроглобулина и лактатдегдрогеназы, чаще обнаруживается болезнь отложения легких цепей и стадия III по Международной системе. Однако представленных доказательств оказалось недостаточно, чтобы включить эти три критерия в Международную систему. Но они были представлены в системе Дьюри-Саймона (1975), значение которой не оспаривается до сих пор.
Повышенный уровень сывороточного бета 2-микроглобулина, повышенный уровень лактатдегидрогеназы и низкий уровень сывороточного альбумина относятся к неблагоприятным признакам прогноза при миеломной болезни. Хотя уровень бета2- микроглобулина увеличивается при почечной недостаточности, однако существует значительная корреляция между объемом опухолевой ткани и концентрацией этого биомаркера в крови. Исключение составляют лишь случаи, когда миеломная болезнь развивается уже на фоне имеющейся почечной недостаточности.
Перспективным методом оценки прогноза заболевания является генетическое исследование опухоль-ассоциированных генов. Цитогенетическое выявление транслокаций в отличие от трисомии относится к неблагоприятным прогностическим признакам. Метод флюоресцентной гибридизации in situ (FISH) позволил упростить выявление хромосомных аберраций в миеломных клетках, что предлагается исследователями клинико Мэйо (США) использовать для выбора индивидуальной лечебной тактики, исходя из прогноза для больного на основании учета выявленных аббераций. Генетические исследования хромосомных аномалий и мутаций при миеломе являются перспективными методами для лабораторной оценке прогноза и устойчивости к терапии при миеломе. Однако для их оценки требуются большие сроки и число пролеченных больных, чтобы определить способность новых средств терапии преодолеть цитогенетические показатели высокого риска при миеломной болезни.
СМОТРЕТЬ ДРУГИЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Год утверждения 2020
Профессиональные ассоциации
- Общероссийский национальный союз "Ассоциация онкологов России"
- Некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга "Национальное гематологическое общество"
- Региональная общественная организация "Общество онкогематологов”
Одобрено Научно-практическим Советом Минздрава РФ
Оглавление
1. Краткая информация
Множественная миелома (ММ) или плазмоклеточная миелома (ВОЗ 2017 г.):
- В-клеточная злокачественная опухоль,
- морфологический субстрат - плазматические клетки,
- продуцирует моноклональный иммуноглобулин.
Ведущий патогенетический факт - длительная, хроническая антигенная стимуляция после:
- вирусных инфекций,
- хронических заболеваний,
- длительного воздействия токсических веществ,
- радиации.
Особенности ММ связаны с:
- перестройкой локусов генов тяжелой цепи иммуноглобулина (IGH),
- хромосомными делециями,
- мутациями соматических генов,
- хромосомной гипердиплоидией с участием нечетного числа хромосом.
Вариабельность течения обусловлена количеством разных генетических нарушений.
- 1% среди всех ЗНО,
- 10−15% всех опухолей кроветворной и лимфоидной тканей,
- менее 2% у пациентов моложе 40 лет.
- 2,78 на 100 тыс.,
- 4 075 заболевших,
- 2 587 умерли.
Средний возраст заболевших ≈70 лет.
С90.0 − множественная миелома
- моноклональная гаммапатия неясного генеза (не Ig-M тип);
- моноклинальная гаммапатия неясного генеза с вовлечением легких цепей;
- плазмоклеточная (множественная) миелома;
- варианты плазмоклеточной миеломы:
- вялотекущая (асимптоматическая),
- несекретирующая,
- плазмоклеточный лейкоз;
- плазмоцитома.
Множественная миелома классифицируется по стадиям и факторам риска.
Клинические проявления ММ в значительной мере определяются инфильтрацией костного мозга ПК и органными повреждениями.
Симптомы костных повреждений:
- боль,
- переломы,
- компрессия спинного мозга,
- радикулярные боли.
- полиурия,
- полидипсия,
- тошнота,
- рвота.
Симптомы почечной недостаточности:
- тошнота,
- рвота,
- недомогание,
- слабость.
- периферическая нейропатия,
- отеки,
- органомегалия.
Симптомы инфильтрации миеломными клетками костного мозга:
- анемия,
- геморрагический синдром.
Симптомы снижения нормальных иммуноглобулинов:
- частые инфекции,
- пневмония.
- синдром Рейно,
- акроцианоз.
- одышка,
- транзиторные ишемические атаки,
- тромбоз глубоких вен,
- кровоизлияния в сетчатку глаза,
- тромбоз центральной вены сетчатки или ее ветвей,
- носовые кровотечения.
Длительность заболевания до первых симптомов - от нескольких месяцев до ≥2−3 лет.
2. Диагностика
Критерии установления диагноза/состояния:
Критерии тлеющей (асимптоматической) ММ:
1. Моноклональный протеин:
- сыворотки крови ≥30 г/л и/или
- 500 мг в суточном анализе мочи и/или
- 10−59% клональных ПК в костном мозге.
2. Отсутствие органных повреждений и амилоидоза.
Симптоматическая ММ должна удовлетворять 3 критериям:
1. В костном мозге ≥10 % клональных ПК или верифицированная костная/экстрамедуллярная плазмоцитома + 1 симптом:
a) гиперкальциемия: кальций >11,5 мг/дл (>2,75 ммоль/л);
b) дисфункция почек: креатинина крови >2 мг/дл (>173 ммоль/л), клиренс
c) анемия: нормохромная нормоцитарная, Hb ниже нормы на 2 г/дл (20 г/л) или
d) 1 или более остеолитических очагов;
e) клональных плазмоцитов в костном мозге >60 %;
f) ненормальное соотношение свободных легких цепей (СЛЦ): ≥100 или ≤0,01;
g)более 1 очага поражения костного мозга при МРТ.
2. Другие симптомы: гипервязкость, амилоидоз, >2 бактериальных инфекций за 12 мес.
- в пунктате костного мозга ≥10 % ПК,
- признаки CRAB-синдрома,
- при иммунофиксации в крови и моче нет моноклонального протеина,
- увеличение СЛЦ (2/3 пациентов).
Тщательный сбор жалоб и анамнеза.
- визуальный терапевтический осмотр,
- терапевтические пальпация и аускультация,
- определение общего состояния по ECOG,
- осмотр миндалин и полости рта.
- развернутый клинический анализ крови;
- общий (клинический) анализ мочи;
- количество белка в суточной моче;
- биохимический анализ крови;
- коагулограмма;
- клиренс креатинина;
- СКФ по СКD-EPI или MDRD.
Определение активности ММ или оценка ответа на терапию:
- электрофорез белковых фракций в крови (кроме несекретирующей, вялотекущей и миеломы легких цепей) и моче с количеством моноклонального и поликлональных иммуноглобулинов и β2-микроглобулина;
- иммунофиксация моноклональности иммуноглобулинов в крови и суточной моче с М-градиентом.
Определение СЛЦ в крови:
- несекретирующая ММ,
- олигосекретирующая ММ,
- вялотекущая миелома,
- миелома легких цепей,
- диализзависимая ХПН.
Для трансфузии определение:
- группы крови по AB0,
- антигена D системы Резус (резус-фактора),
- фенотипа антигенов эритроцитов.
Определение антител в крови:
- к вирусу гепатита C в крови;
- к поверхностному антигену (HBsAg) вируса гепатита B;
- классов M, G (IgM, IgG) к ВИЧ-1 и ВИЧ-2.
Уровень поликлональных иммуноглобулинов в крови для оценки гуморального иммунодефицита.
Стернальная пункция:
- миелограмма,
- иммунофенотипическое (проточная цитофлуориметрия) исследование мазка КМ.
Трепанобиопсия для ИГХ костного мозга.
Цитогенетика ПК (кариотипирование и FISH) для выявления прогностически важных аномалий:
- t(4;14),
- t(14;16),
- t(6;14),
- del 17p13,
- t(11;14),
- del13,
- плоидности и изменений хромосомы 1.
КТ:
- всех отделов позвоночника,
- грудной клетки,
- таза.
При невозможности КТ - рентгенологическое исследование костей.
Альтернатива КТ - ПЭТ/КТ.
МРТ всех отделов позвоночника и таза при подозрении:
- на тлеющую миелому;
- на солитарную плазмоцитому;
- на компрессию спинного мозга.
При верифицированной ММ перед началом терапии:
- ЭКГ;
- эхо КГ;
- УЗ допплерография сосудов нижних конечностей;
- рентгенография или КТ органов грудной клетки;
- ЭГДС.
- консультация соответствующего специалиста (кардиолога, невропатолога, ЛОР и др.)
3. Лечение
При тлеющей (бессимптомной) миеломе специфическая терапия не рекомендуется.
Противоопухолевая терапия пациентов с симптоматической ММ:
- моложе 65 лет без сопутствующей патологии - ВДХТ с трансплантацией ауто-ТГСК;
- старше 65 лет или молодым с сопутствующими заболеваниями - комбинации на основе новых лекарственных препаратов;
- при значимой кардиальной патологии - исключаются антрациклины;
- при почечной недостаточности терапия выбора – режимы с бортезомибом + высокие дозы дексаметазона;
- ХТ после купирования жизнеугрожающих состояний.
- Программа с бортезомибом – VMP или VD
- При противопоказаниях к бортезомибу - комбинации с леналидомидом (Rd, MPR)
- Альтернативная опция - добавление даратумумаба к программе VMP
- При противопоказаниях к бортезомибу и леналидомиду - комбинация бендамустина и преднизолона (BP)
- Пациентам с хотя бы с 1 неблагоприятным фактором (≥75 лет, нарушение функции) - редукция доз.
- После 75 лет с плохим состоянием, тяжелой патологией - комбинация мелфалана с преднизолоном.
Моложе 65 лет, 65−70 лет с хорошим соматическим статусом без тяжелых сопутствующих заболеваний - высокодозная консолидация, 1 или 2 трансплантации ауто-ТГСК.
- Бортезомиб/циклофосфамид/дексаметазон (VCD)
- Бортезомиб/доксорубицин/дексаметазон (PAD)
- Бортезомиб/дексаметазон (VD).
При недостаточном ответе на 4−6 цикла индукционной терапии с бортезомибом - 2 линия:
- Леналидомид/дексаметазон (RD/Rd)
- Леналидомид/бортезомиб/дексаметазон (VRD)
- Леналидомид/доксорубицин/дексаметазон (RAD)
- Леналидомид/циклофосфамид/дексаметазон (RCD)
- Леналидомид/циклофосфамид/преднизолон (RCP).
Мобилизация и сбор ауто-ТГСК целесообразна после 4-го курса с леналидомидом.
Для индукции не рекомендуются схемы с мелфаланом из-за миелосупрессии, негативно влияющей на мобилизацию ауто-ТГСК.
При ПР или ЧР после индукционной терапии - мобилизация и сбор ГСК крови:
- под контролем количества стволовых кроветворных клеток в периферической крови и аферезном продукте проточной цитометрией;
- наиболее частый режим мобилизации - сочетание цитостатика (циклофосфамид 2−4 г/м 2 ) за 4 дня до Г-КСФ 5 мкг/кг/сут или монорежим Г-КСФ 10 мкг/кг/сут до афереза;
- при недостаточной/повторной мобилизации включение в режим плериксафора 0,24 мг/кг/сут п/к за 6−11 ч до афереза или 2−4 дня;
- сбор ауто-ТГСК в количестве, достаточном для двух трансплантаций;
- после 4 курса с леналидомидом из-за миелосупрессии.
При успешном сборе ГСК - ВДХТ мелфаланом и последующая трансплантация ауто-ТГСК.
Интервал от мобилизации до предтрансплантационного кондиционирования 2-4 нед.
- 200 мг/м 2 ;
- 140 мг/м 2 при СКФ
- 140−200 мг/м 2 при программном гемодиализе.
Через 100 дней после ВДХТ и ауто-ТГСК - иммунофенотипирование пунктата КМ с выявлением маркеров минимальной остаточной болезни.
После ВДХТ и ауто-ТГСК – консолидация:
- начало через 3 мес. после контрольного обследования;
- 2−3 курса (VCD, VRD);
- при достаточном количестве ГСК возможна 2-я (тандемная) ауто-ТГСК.
- После 1-й или 2-й ауто-ТГСК через 90−100 дней после переливания стволовых клеток.
- Бортезомиб 1,3 мг/м 2 каждые 2 нед. 2 года или до прогрессии.
- Леналидомид 10−15 мг/сут 1−2 года или до прогрессии.
При ММ с иммунохимическим рецидивом или прогрессией, медленном нарастании уровня моноклонального белка без клинических симптомов - выжидательная тактика.
При клиническом рецидиве, быстром нарастании парапротеина - противорецидивная терапия.
CRAB-симптомы клинического рецидива:
- Гиперкальциемия (кальций >2,75 ммоль/л)
- Почечная недостаточность, объясняемая миеломой
- Анемия (Hb
- Костные поражения
Выбор терапии зависит от эффективности предшествующей линии.
При отсутствии рефрактерности к бортезомибу и леналидомиду:
- Бортезомибсодержащие режимы (при анамнезе тромбоза, почечной недостаточности).
- Леналидомидсодержащие режимы (при полинейропатии).
- Бортезомиб, леналидомид и дексаметазон (при агрессивном рецидиве)
- Карфилзомиб, леналидомид и дексаметазон
- Иксазомиб, леналидомид и дексаметазон (при почечной недостаточности).
- Даратумумаб, леналидомид и дексаметазон
- Даратумумаб, бортезомиб и дексаметазон
- Элотузумаб, леналидомид и дексаметазон
При прогрессировании на ингибиторе протеасом и леналидомиде:
- помалидоид и дексаметазон,
- монотерапия даратумумабом,
- монотерапия карфилзомибом.
При невозможности использования таргетных препаратов – традиционная ПХТ:
- VMVP,
- M2,
- DHAP,
- DCEP,
- VD-PACE.
Пациентам старше 80 лет и/или с плохим состоянием паллиативно - циклофосфамид 50 мг внутрь ежедневно или через день с преднизолоном 30 мг через день или дексаметазоном 20 мг раз в неделю.
При цитопении – 4 цикла дексаметазона в высоких дозах либо до восстановления показателей.
Паллиативная ДГТ РОД 8 Гр однократно или РОД 2,0–3,0 Гр, СОД 10−30 Гр.:
- при неконтролируемом болевом синдроме,
- при угрозах патологического перелома,
- при компрессии спинного мозга.
Профилактика тошноты и рвоты.
При иммуноглобулине G
Обезболивание
При остром или хроническом болевом синдроме:
- уточнение этиологии боли;
- при воспалении - лечение очага воспаления;
- применение наркотических и психотропных препаратов.
Диетотерапия
Оценка эффекта по международным критериям (2011 и 2016 гг.)
4. Реабилитация
- индивидуальная программа;
- учёт социальных и психологических проблем пациента.
5. Профилактика
Методов профилактики ММ не существует.
Диспансерное наблюдение гематолога на протяжении всей жизни:
- в процессе терапии иммунохимия белков сыворотки и мочи каждые 2−3 мес.;
- при олиго- или несекретирующей ММ - исследование свободных легких цепей;
- после лечения иммунохимия крови и мочи каждые 3 мес.;
- исследование костного мозга только для подтверждения ПР и оценки эффективности при несекретирующей ММ при невозможности исследовать СЛЦ;
- рентгенография костей по клиническим показаниям.
После использования леналидомида - плановый скрининг вторых опухолей.
6. Организация оказания медицинской помощи
Первичная специализированная МСП оказывается гематологом и иными специалистами:
- центра амбулаторной гематологической/онкологической помощи;
- первичного гематологического/онкологического кабинета;
- первичного гематологического отделения поликлинического отделения онкодиспансера.
При выявлении у пациента ММ или подозрении направление пациента на консультацию гематолога, который организует диагностику или направляет в специализированное ЛПУ.
Показания для плановой госпитализации:
Наличие диагноза симптоматическая ММ для:
1. планового курса специфической терапии,
2. курса ВДХТ,
3. трансплантации аутологичных (аллогенных) стволовых гемопоэтических клеток,
4. мобилизации и сбора аутологичных стволовых гемопоэтических клеток крови,
5. эксфузии аутологичного костного мозга для последующей трансплантации.
Показания для экстренной госпитализации:
Наличие диагноза симптоматическая ММ, осложненная:
1. острым почечным повреждением вследствие миеломной нефропатии,
2. тяжелым оссалгическим синдромом,
3. тромботическими / геморрагическими осложнениями на фоне специфической терапии,
4. тяжелыми инфекционными осложнениями на фоне специфической терапии,
5. кардиальной патологией на фоне специфической терапии,
6. глубокой цитопенией.
Показания к выписке пациента из стационара:
1. Завершение курса специфической терапии,
2. Купирование осложнений, возникших на фоне специфической терапии.
7. Дополнительная информация, влияющая на течение и исход заболевания
Оценка эффективности лечения множественной миеломы
Полный ответ (полная ремиссия) (ПР):
- отсутствие парапротеина в сыворотке и моче при иммунофиксации;
- плазматических клеток в миелограмме
- мягкотканые плазмоцитомы отсутствуют.
Строгий полный ответ (строгая ПР):
- ПР при нормальном соотношении СЛЦ
- отсутствие клональных плазматических клеток в костном мозге при ИГХ или ИФМ.
Очень хороший частичный ответ (очень хорошая частичная ремиссия) (ОХЧР):
Частичный ответ (частичная ремиссия) (ЧР):
Стабилизация: несоответствие критериям ПР, ОХЧР, ЧР или прогрессирования.
Читайте также:

