Ивл при раке груди
Мониторинг у пациента с грудной травмой во многих отношениях схож с мониторингом любого больного, которому выполняется ИВЛ (табл. 15-3). Для больных с грудной травмой больше, чем для других, характерна утечка воздуха, поэтому следует регулярно контролировать признаки утечки. При любом ухудшении состояния больного с травмой груди, которому проводится ИВЛ, следует прежде всего подумать о развитии пневмоторакса. Больных с грудной травмой вентилируют при тех минимальных значениях пикового альвеолярного давления и ПДКВ, которые обеспечивают адекватную артериальную оксигенацию. Следует избегать развития ауто-ПДКВ. У больных этого профиля часто развиваются Тромбоэмболия, -и; ж. Закупорка артерии оторвавшимся от места образования и перенесённым током крови тромбом, вызывающая инфаркт органа, питаемого этой артерией. От тромб и греч. embole — вбрасывание.
" data-tipmaxwidth="500"data-tiptheme="tipthemeflatdarklight"data-tipdelayclose="1000"data-tipeventout="mouseout"data-tipmouseleave="false"data-tipcontent="html" title="Артерии">артерии , что следует иметь в виду при неожиданном ухудшении их состояния. Как и у больных хирургического профиля, у пациентов с грудной травмой во время ИВЛ нередко отмечается задержка жидкости, приводящая к шунтированию крови и снижению растяжимости легких. При длительной ИВЛ требуется усиленное питание для обеспечения регенерации и восстановления самостоятельного дыхания.
Параметры мониторинга ИВЛ у больных с травмой груди
Восстановление самостоятельного дыхания
Отключение больного с травмой грудной клетки от респиратора во многих случаях
может быть выполнено довольно рано, особенно если ИВЛ применяется после операции по поводу проникающего ранения грудной стенки. Большинство таких больных не страдают хроническими сердечно-легочными заболеваниями и при отсутствии сопутствующей патологии (например, черепно-мозговой травмы или ОРДС), обычно выздоравливают быстро. Больным с тяжелыми ушибами легких и ОРДС требуется длительная ИВЛ, причем течение патологии может осложниться легочной инфекцией, эмпиемой, сепсисом и эмболией легочной артерии, У некоторых больных бывает очень трудно восстановить самостоятельное дыхание, особенно если у них возникают полиорганная Недостаточность, -и; ж. Глубокое нарушение функций какого-л. органа, вызывающее негативные последствия для организма в целом, напр., сердечная недостаточность
" data-tipmaxwidth="500"data-tiptheme="tipthemeflatdarklight"data-tipdelayclose="1000"data-tipeventout="mouseout"data-tipmouseleave="false"data-tipcontent="html" title="Недостаточность">недостаточность и дефицит питания. Подобным пациентам часто требуется долгий курс восстановления дыхания с многочисленными пробными отключениями от аппарата. Кроме того, отключение от аппарата может оказаться затруднительным у больных с тяжелой травмой грудной стенки и повреждением диафрагмы. Если попытки восстановления дыхания оказываются неэффективными, необходимо продолжить лечение травмы и ее осложнений, сопутствующих заболеваний и расстройств, обеспечить санацию трахеобронхиального дерева, полноценное питание, укрепление и тренировку дыхательных мышц (периодические отключения от респиратора и сеансы самостоятельного дыхания, не доводящие до утомления).
ПУНКТЫ ДЛЯ ЗАПОМИНАНИЯ
- Травма груди может быть либо тупой, либо проникающей.
- Показаниями к ИВЛ при грудной травме относятся флотация грудной стенки, боль в груди, требующая введения массивных доз наркотических анальгетиков, приводящих к угнетению дыхания, состояние после торакотомии, нестабильность гемодинамических показателей, тяжелая сопутствующая травма.
- Флотация грудной стенки не является абсолютным показанием к переводу больного на ИВЛ.
- При травме груди часто возникают тяжелые повреждения легких.
- У больных с травмой груди частым осложнением ИВЛ является утечка воздуха.
- ИВЛ в большинстве случаев грудной травмы является кратковременной, а восстановление дыхания происходит быстро.
- Если у больного с травмой груди развивается ОРДС, то проведение ИВЛ становится весьма сложным, а восстановление самостоятельного дыхания часто оказывается длительным и трудным.

Реанимация — это восстановление функций организма при их значительном снижении с высокой угрозой гибели, а также возвращение к жизни при внезапной смерти. Цель реанимации — предотвратить внезапную смерть, стабилизировать жизненно определяющие функции и, при возможности, вернуть некоторую часть утраченного в результате болезни или травмы.
Дальнейшее лечение и восстановление предстоит в другом, не реанимационном, отделении. Задача специалистов реанимационного блока (или ОРИТ) — отвести от человека смерть.
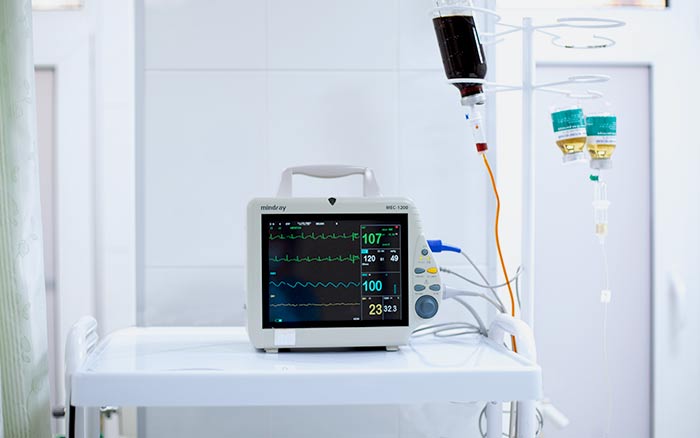
Когда в онкологии требуется реанимация
Реанимация в онкологии предполагает, если не возвращение больного раком к абсолютно нормальной жизни, то поддержание жизненных функций в стабильном состоянии.
В каких случаях пациента доставляют в реанимационное отделение? Отличий в работе онкологического реанимационного отделения от обычных существует. Кроме типичных случаев сердечно-легочной реанимации после остановки сердца или фатальных нарушений ритма, что тоже случается при злокачественном процессе, онкобольной поступает в реанимационное отделение:
Невозможно перечислить все клинические ситуации, когда функционирование органов и систем становится настолько недостаточным для поддержания жизни, что требуется экстренное и активное вмешательство профессионалов.
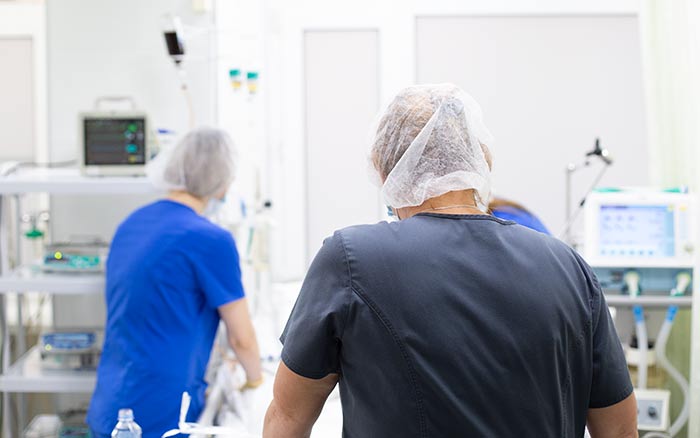
Что делают с больным в реанимации?
Делают всё, что позволяет остановить фатальное снижение функций организма, преимущественно это многолитровые и многочасовые капельницы с разными лекарственными препаратами. В некоторых ситуациях устанавливается подключичный катетер, что позволяет не только вводить большие объемы жидкости, но и определять центральное венозное давление, и в любое время брать кровь на анализ. В части случаев для всех манипуляций бывает достаточно постановки катетера в периферическую — локтевую вену.
В некоторых случаях требуется поддерживать адекватное дыхание аппаратом ИВЛ, тогда в трахею вставляется специальная трубка, а пациент погружается в медикаментозный сон.
После операций на органах ЖКТ через нос устанавливается зонд, через него удаляется раневой экссудат и продуцируемые в избытке пищеварительные соки.
После хирургических вмешательств на органах мочевыделительной системы для лучшего восстановления тканей в мочеиспускательный канал могут установить катетер.
Каждый пациент реанимации подключен к монитору, информирующему о частоте дыханий и сердечных сокращений, артериальном давлении и концентрации кислорода в крови в настоящий момент времени. С определенными интервалами забирается кровь на анализы.
Приказ Минздрава требует каждые 2 часа переворачивать пациента в постели для профилактики ишемии мягкий тканей в результате их сдавления массой тела, что угрожает развитием пролежней. Пролежни — мертвые ткани и не только источник токсических продуктов распада, но и ворота для инфекции. Персонал реанимации часто не имеет ни времени на регулярное переворачивание больных, ни сил на перекладывание крупных обездвиженных тел, поэтому в современных реанимациях должны быть специальные противопролежневые кровати или функциональные, облегчающие уход за больным.
Могут ли не пустить родственников в реанимацию?
Общественность добилась официального права на посещение пациента в реанимации родными людьми, но Минздрав пока ещё не подготовил стандартные общероссийские правила допуска в отделение, поэтому в настоящее время все зависит от отношения администрации лечебного учреждения к этому вопросу.
В частных клиниках родных пускают в ОРИТ, одновременно проявляя сочувствие к беде и демонстрируя терапевтическую активность в борьбе за жизнь и здоровье онкологического больного.
Когда родных могут не пустить в реанимацию?
Близких не пускают при угрозе для здоровья реанимационного больного, то есть с признаками инфекционного заболевания, в том числе с насморком. Пациент ОРИТ слаб, его организму крайне сложно противостоять инфекции.
Детей не пускают и тому достаточно причин. Во-первых, больной инфекцией ребенок не осознает, что он не здоров, тем более, что его активность мало снижается даже при высокой температуре, поэтому родители могут не заметить начала болезни. Во-вторых, может трогать руками трубки и медицинские устройства, бегать или неловко двигаться, нарушая работу оборудования и мешая персоналу. В-третьих, дети легко относятся к смерти, но шок от увиденного в больнице надолго нарушит психологический комфорт ребенка.
При выполнении медицинских манипуляций и процедур родственники тоже не нужны, им неприятно это видеть, а персонал ощущает психологическое давление.
Присутствие нескольких родных людей в реанимационной палате избыточно, один-два близких человека на непродолжительное время вполне достаточно для поддержания духа онкобольного, не забывайте, что ему тяжело, он очень быстро устаёт. Сидение ночи напролёт никому не на пользу, у здоровых истощаются силы, а пациент круглосуточного бдения у постели просто не осознаёт.
Как родственнику вести себя в реанимации?
- Необходимо быть в чистой одежде в медицинском халате, с чистыми руками, на ногах бахилы, на лице маска.
- Парфюмерные запахи раздражают, поскольку в тяжелом состоянии изменяется обоняние, в этот день душиться не стоит.
- Звуковые сигналы телефона необходимо отключить, а лучше выключить все гаджеты. Соблюдение тишины обязательно, громкие звуки мешают персоналу и вызывают стресс у больных.
- Без разрешения персонала нельзя выполнять с больным никаких действий: переворачивать, сажать, ставить на ноги, водить в туалет, переодевать и так далее.
- Кормить нельзя — больной получает определенную и, как правило, очень строгую диету или вообще находится на внутривенном питании.
- Нельзя давать ранее назначенные по поводу хронических болезней лекарства, домашние отвары, аптечные настойки, БАД и пищевые добавки. Биологические добавки могут не совмещаться с лекарствами, которые получает пациент. Всё должно согласовываться с лечащим врачом.
Больной человек и пациент реанимационного отделения — это две большие разницы, некоторые не могут узнать своего близкого, настолько меняется его внешность. Не только из-за трубок и проводов, но отекают ткани, западают глаза, бессознательное состояние меняет черты лица. Многие испытывают шок от увиденного, надо быть готовым к неприятному впечатлению или не входить в отделение реанимации.
В отделении реанимации Европейской клиники всегда помогают больным и поддерживают дух родственников. Мы знаем, что надо делать и когда, вы можете быть уверены в нас. Мы не гарантируем бессмертия, но помогаем жить без мучений.
Многие вопросы в проблеме искусственной вентиляции легких (ИВЛ) при торакальных операциях у детей до настоящего времени остаются малоизученными.
Проведение ИВЛ при внутригрудных вмешательствах имеет свои специфические особенности, которые обусловлены такими постоянно меняющимися факторами, как растяжимость легких, сопротивление дыхательных путей, вентиляционно-перфузионное соотношение и др. Трудность в. обеспечении адекватной вентиляции легких у детей усиливается тем обстоятельством, что существующие наркозные и дыхательные аппараты рассчитаны на взрослых больных и мало приспособлены для детей (Mashin, 1962).
В настоящее время в литературе дискутируются следующие вопросы ИВЛ в грудной хирургии:
1. Применение двулегочной и однолегочной вентиляции легких.
2. Вентиляция оперируемого легкого.
3. Гипервентиляционный режим искусственной вентиляции при операциях на легких.
4. Соотношение длительности дыхательных фаз и показания к применению отрицательной фазы на выдохе.
5. Ручная или автоматическая вентиляция.
Показания к ИВЛ у детей делятся на абсолютные и относительные. Абсолютными показаниями являются операционный пневмоторакс и выраженная недостаточность спонтанного дыхания. Относительные показания: аптифизиологическое положение больного на онерациоином столе; операции у детей с сопутствующими поражениями легких и сердца; длительные и травматичные операции в верхнем этаже брюшной полости. Однако в практической анестезиологии и реанимации ИВЛ используется значительно шире.
Особенностью операций на легких является многократное и вынужденное сдавливание легочной ткани руками или инструментами, что приводит к выдавливанию из нее воздуха. Атмосферное давление также способствует выдоху.
Если на таком фоне применить ИВЛ + — , то увеличится риск возникновения ателектазов. Поэтому основные этапы операций на легких предпочтительно проводить с ИВЛ +-К Кроме того, ИВЛ+ + показапа при отеке легких, для лечения и профилактики ателектазов, а также у больных бронхиальной астмой, при бронхоспазме. Поскольку в последнем случае выдох продолжительнее, чем у здорового человека, то создание разрежения на выдохе может привести к спадению мелких бронхов и бронхиол, что еще более затруднит выдох. Некоторые авторы допускают возможность лечения бронхоспазма с использованием ИВЛ +—, но рекомендуют отрицательную фазу выдоха включать не сразу после вдоха, а после окончания предварительной пассивной фазы выдоха (Klein e. а., 1969).
Абсолютно показана ИВЛ Н— при вынужденном использовании эндотрахеальной трубки с диаметром меньше оптимального для данного возраста (аномалия развития дыхательных путей, опухоли гортани и т. д.), что нередко имеет место у детей. Как показали в своих работах В. Н. Цибуляк (1966), А. К. Богуш (1967), Дж. Комро (1961), Mashin (1963), Lunding (1967) и др., явления гипоксемии и гиперкапнии, связанные с выключением оперируемого легкого из газообмена, можно уменьшить или даже ликвидировать с помощью искусственной о дно легочной вентиляции (ИОВ) газонаркотической смесью, содержащей 50—100% О2 в режиме гипервентиляции. Однако Т. М. Дарбинян (1967), Cryllo (1965), Nilsson (1965) и др. утверждают, что ликвидировать сброс недонасыщенной крови в левое предсердие после выключения оперируемого легкого из газообмена возможно только после перевязки легочной артерии.
Экспериментальные исследования Г. Н. Гиммельфарба (1967) показали, что длительная ИОВ приводит к нарастающей гипоксии, гиперкапнии с дыхательным ацидозом, а также к перегрузке правых отделов сердца. Чем меньше объем вентилируемой легочной ткани, тем в большей мере были выражены гипоксия, дыхательный ацидоз и перенапряжение правого сердца. Эти нарушения газообмена при длительной ИОВ возникали в результате сброса неоксигенированной крови из невентилируемого легкого в артериальное русло.
Интересное клинико-эксперименталыюе исследование по использованию ИОВ в хирургии легких и бронхов выполнено Ю. Б. Крыжановским (1971). Им было показано, что ИОВ по принципу постоянного объема, постоянной частоты и постоянного давления оказывает одинаковое воздействие на величину среднего впутрилегочного давления.
Эффективный газообмен обеспечивался при увеличении минутпого объема на 25% и 50% от фактического МОД, независимо от того, какой из принципов вентиляции был использован. Выключение из газообмена оперируемого легкого при условии его полного коллабировання не усугубляло артериальную гипоксемию, которая наблюдалась до операции у больных с заболеваниями легких.
Однако О. А. Долина (1971, 1972) считает, что ИОВ может быть применена только в тех случаях, когда оперируемое легкое из-за особенностей поражения выключено из вентиляции еще в предоперационном периоде. По данным А. П. Зильбера (1969), длительные (более 1 ч) наркоз и операция нарушают регрюнарное распределение вентиляции, сокращая участие нижних легочных зон в общей вентиляции легких, резко увеличивают регионарную неравномерность перфузии, тогда как существенных различий в общей вентиляционно-перфузиоппой неравномерности в начале и в конце анестезии не наблюдается. Главным физиологическим механизмом, меняющим регионарное распределение функций легких при анестезии, является влияние анестетика на легочное сосудистое сопротивление.
Исследованиями А. П. Зильбера доказано, что ИВЛ с пассивным или активным выдохом мало влияет на регионарное распределение вентиляции, но увеличивает регионарную неравномерность перфузии и общую венти ляционно-перифу зионную неравномерность. Главными фи зиологическими механизмами, меняющими регионарное распределение функций легких и их общую неравномерность при ИВЛ, является высота среднего альвеолярного давления и содержание кислорода в альвеолярном воздухе.
Поддержание газообмена на оптимальном уровне при оперативных вмешательствах на легких п бронхах представляет значительные трудности прежде всего потому, что во время хирургических манипуляций условия вентиляции оперируемого легкого ухудшаются, что приводит к нарушению вентиляционпо-иерфузиоппого соотношения и развитию гипоксемии и гиперкапнии.
Поэтому большинство анестезиологов стремятся проводить ИВЛ в режиме гипервентиляции. Гипервентиляция предпочтительна еще и потому, что если при ИВЛ подавать больному объем, равный дыхательному объему спонтанного дыхания, то нередко развиваются гипоксия и гиперкаппия, свойственные гиповентиляции. Среди причин этого явления необходимо выделить следующие.
1. Растяжение эластических элементов наркозного и дыхательного аппаратов приводит к снижению фактически вдуваемого в легкие объема газов.
2. Повышение внутрилегочного давления при ИВЛ приводит к нарушению нормального соотношения вентиляция — кровоток в легких, шунтированию крови справа налево и затрудняет венозный приток к сердцу.
3. Повышение в связи с премедикацией наркозом и ИВЛ внутритрахеального, виутрибронхпального и внутрилегочиого сопротивления приводит к увеличению вредного пространства и снижает, таким образом, альвеолярную вентиляцию.
4. ИВЛ часто приводится при антифизиологических положениях больного на операционном столе, которые сами по себе нарушают внешнее дыхание.

Врач-кардиолог, профессор, член-корреспондент РАН Симон Мацкеплишвили. Фото: Youtube
Врач-кардиолог напомнил, что Острый респираторный дистресс-синдром, который является основной причиной перевода пациентов с COVID-19 на искусственную вентиляцию легких, - это крайне тяжелое состояние (оно, кстати, вызывается не только коронавирусной инфекцией). Смертность при ОРДС высокая и достигает от 15 до 30 % во всем мире. И выживаемость, во многом, зависит от того, насколько вовремя и правильно проведена искусственная вентиляция легких.
- Бывает, что ИВЛ стараются начать раньше, чем это действительно необходимо, другие врачи ждут, пока пациенту не станет совсем плохо, - и то, и другое негативно влияет на результаты лечения, - пояснил Симон Мацкеплишвили. – Самое важное – правильно выбрать время начала искусственной вентиляции легких, и, безусловно, правильно ее провести. Большое значение имеет заболевание, вызвавшее ОРДС, а также и состояние пациента в целом. Если у пациента тяжелая дыхательная недостаточность развилась на фоне сепсиса или острого панкреатита, осложненного перитонитом или острой почечной недостаточностью, то он может умереть вовсе не от того, что ИВЛ не эффективна. Если же мы говорим про инфекционное заболевание преимущественно дыхательной системы, как в случае с COVID-19, то шансы перенести его и выйти без серьезных последствий, в том числе и отдаленных, очень высоки. В России , как я думаю, довольно современный парк аппаратов ИВЛ. У нас прекрасная российская школа врачей анестезиологов-реаниматологов. Это внушает большую надежду и оптимизм.
- Но все-таки случается и так, что ИВЛ не проходит для человека бесследно?

Во всем мире предприятия по производству аппаратов ИВЛ работают в три смены, спрос на эту технику высок как никогда. Фото: REUTERS
Но, безусловно, могут быть последствия и от самой неправильно проведенной вентиляции легких. Это может быть травма верхних дыхательных путей во время интубации трахеи или осложнения при несвоевременном переходе на трахеостомическую трубку, это могут быть серьезные повреждения легких. Если дыхательную смесь из аппарата подавать под неправильным давлением или с избыточным объемом – будет травма легких. Поэтому ИВЛ, как, впрочем, и все, что мы делаем, может вызвать неблагоприятные последствия при неправильном использовании.
Но надо понимать, что когда мы переводим пациента с ОРДС на ИВЛ, то речь идет о жизни и смерти. И в ситуации, когда наша первая и главная задача у такого пациента – спасти его от смерти, ИВЛ – это жизнеспасающая технология. Хотя, гораздо чаще мы применяем ИВЛ при плановых хирургических вмешательствах, выполняющихся под общей анестезией, когда она проводится в операционной в процессе проведения наркоза. Это делает хирургическое вмешательство более удобным для хирурга и безопасным для пациента. Потом еще какое-то время пациент продолжает оставаться на ИВЛ в отделении реанимации.
Именно поэтому, а не в качестве спасительной технологии при эпидемиях, аппараты ИВЛ есть в наличии во многих медицинских центрах. Сегодня искусственная вентиляция легких спасает много жизней, как я говорил, у нас в России довольно хороший парк этих машин, прекрасные врачи, так что это внушает мне уверенность в том, что ИВЛ будет сделана вовремя, и будет сделана правильно.

Пациент с коронавирусом дышит при помощи аппарата искусcтвенной вентиляции легких в больнице Афин. Фото: REUTERS
К сожалению, среди людей бытует мнение, что если человек попал на ИВЛ, то снять его с аппарата уже невозможно. Или появилась неверная информация, что при COVID-19 смертность при необходимости использования ИВЛ достигает 80 %. Это совсем не так! Искусственная вентиляция позволяет пациенту пережить критическое состояние, минимизировать его энергетические затраты, направить все силы организма на борьбу с инфекцией. Когда состояние легких улучшается и человек начинает самостоятельно дышать, аппарат ИВЛ переводится во вспомогательный режим, а затем и вовсе становится ненужным. Обычно некоторое время после этого пациент нуждается в наблюдении в обычной палате, а потом, выздоровевший, выписывается домой.
Медикам - аплодисменты!.Мир аплодирует медикам, которые, рискуя своей жизнью, спасают всех нас от пандемии коронавируса. Врачи и медсёстры, спасибо вам за ежедневный подвиг!
ЧИТАЙТЕ ТАКЖЕ
Каждый четвертый россиянин считает меры самоизоляции недостаточными
Швеция может достигнуть коллективного иммунитета через несколько недель
Тогда смертность и число зараженных резко сократится и страна станет единственным в Европе островом экономической свободы (подробности)
Журналистка рассказала, что испытала, находясь в двухнедельной искусственной коме, когда за неё дышал аппарат
11.05.2020 в 17:01, просмотров: 29622
Более 1200 пациентов с коронавирусом в России находятся на искусственной вентиляции лёгких (ИВЛ). За них дышит аппарат, потому что человек не может самостоятельно сделать вдох и выдох. Чтобы подключить пациента к вентилятору, ему проводят интубацию – вставляют трубку в трахею.
Вынести это в полном сознании невозможно, поэтому больного погружают в состояние медикаментозной седации, как говорят специалисты, или в искусственную кому.
Журналист Мария Свешникова пережила этот тягостный опыт пять лет назад. Она решилась рассказать, что чувствует человек, находящийся на ИВЛ.

- Мария, что с тобой произошло?
- Мне сделали довольно сложную операцию на брюшной полости в Израиле. Всё прошло достаточно успешно, но потом появилось осложнение – послеоперационная грыжа, Потребовалось ещё одно, на этот раз несложное, вмешательство. В Израиле с койки поднимают быстро, буквально через сутки. Когда я встала, меня пронзила резкая боль, врач дал обезболивающее, и на следующее утро меня выписали из больницы. А вечером я уже кричала от боли. Потом уже мне рассказали, что произошла врачебная ошибка – во время операции образовалась дырка в кишке. Начался сепсис. Подруга позвонила хирургу, он, видимо, сразу понял, что случилась, потому что встречал меня у входа в больницу с каталкой наготове. Я сразу попала на операционный стол. Последнее, что видела уходящим сознанием – сине-зелёное лицо медбрата, который пытался найти мою вену. Меня погрузили в медикаментозную кому, которая продолжалась две недели. За это время мне сделали 8 операций.
- Люди, прошедшие через такое испытание, рассказывают про необычные видения, в которых стирались грани между реальностью и галлюцинациями. Ты что-нибудь видела?
- Снова были чудовищные кошмары?
- Маша, а боль в бессознательном состоянии слышишь?
- Боль была чудовищная. Я даже не думала, что боль бывает такой разнообразной. Самое ужасное: ты не можешь ничего, ни пошевелиться, ни сказать, что тебе больно или холодно. О тебе заботятся, дают лекарства, моют, кормят, но они же не знают, что в этот момент ты не хочешь есть, а надо, чтобы укрыли ноги, потому что зябко.
- Помнишь, как стала дышать сама?
- Когда вывели из комы, я не могла дышать сама. Это было не сразу, а постепенно. Всего две недели в небытии, и тебя надо всему учить заново: поднимать руки, шевелить пальцами, дышать. Чувствуешь дикую слабость и постоянно засыпаешь.
- Когда восстановился голос?
- Примерно через месяц. Первое время приносили бумагу, и я пыталась что-то написать, но пальцы не слушались, получались каракули. Приходилось использовать язык мимики и жестов!
- Чего хотелось больше всего?
- Пить. Я была на искусственном питании, и мне только смачивали рот.
- Сколько времени заняло восстановление?
- Меня вернули из небытия 16 апреля 2015-го года. В тот год это совпало с Пасхой. Это мой второй день рождения. Значит, уже прошло пять лет. Но до конца мне не выздороветь никогда, я – инвалид. Психологически тоже. Сложно было найти волю ещё раз начать жить. Теперь точно знаю, что означает выражение лежать лицом к стенке. Оно дословно значит именно это. Ты лежишь лицом к стене, ни о чём не думаешь и ничего не хочешь. Периодически я ставила перед собой простые цели – встать, умыться, причесаться, но ничего не делала. Сейчас есть благотворительные фонды, которые разрабатывают программы выхода после тяжёлой болезни не только для больных, но и для их родственников. Но тогда ничего такого не было. Родные помнят тебя прежним: весёлым, активным, а ты уже другой. Начинаются срывы, причём с обеих сторон. К счастью, у меня любящий сын, который всегда был безгранично терпеливым и преданным. Он помог мне сделать первые шаги обратно.

Комментарий врача анестезиолога-реаниматолога Александра Назарова:
- Искусственная вентиляция лёгких (ИВЛ) – метод лечения, применяемый в ситуации, когда в силу тех или иных причин больной человек не в состоянии полноценно обеспечить снабжение своего организма кислородом. По сути, это метод полного или частичного замещения временно утраченной жизненно важной функции организма.
Расстройства сознания, которые описывает Мария, возникают у многих пациентов, находящихся в критическом состоянии. Однако виновницей этих расстройств ИВЛ как таковая не является. Дело в том, что особенности физиологии клеток головного мозга (нейронов) таковы, что они весьма чувствительны ко всякого рода патологическим воздействиям. В ситуации Марии с большой долей вероятности доминировали две причины: во-первых, воздействие на нейроны токсинов, выделяемых микроорганизмами.
Во-вторых, одним из звеньев развития критических состояний является тромбообразование в мельчайших сосудах органов человека, и в том числе в сосудах головного мозга. Следствием этого становится кислородное голодание, или, как говорят реаниматологи, гипоксия клеток головного мозга – клетки просто не получают достаточного кровоснабжения. Вопрос о роли в развитии нарушений психики препаратов, применяемых с целью медикаментозной седации, по сию пору является предметом оживлённой дискуссии среди реаниматологов. Единого мнения по данному вопросу пока нет.
- Почему человек испытывает в этом состоянии боль?
- Боль испытывают не все и не всегда. Опять же – здесь нет вины ИВЛ как таковой. В случае Марии боль была результатом переносимого ей острого перитонита – тяжёлой хирургической патологии. В ситуации, когда пациент не способен говорить и жаловаться на самочувствие, назначение обезболивающих препаратов не всегда простая задача, т.к. в медицине по сию пору не существует достоверных объективных критериев наличия боли у человека.
Все рутинно используемые реаниматологами симптомы – увеличение частоты сердечных сокращений, повышение артериального давления, изменение цвета и влажности кожных покровов – подвержены изменениям вследствие очень и очень многих причин. Профилактического же введения обезболивающих препаратов многие реаниматологи стараются избегать по причине того, что наркотические препараты, наиболее эффективные в этой ситуации, вызывают угнетение собственного дыхания больного.
- Слышит ли человек, что происходит рядом?
- Тяжёлые больные с COVID-19 тоже попадают на ИВЛ. Есть ли какие-то особенности?
- ИВЛ не является методом лечения коронавирусной инфекции. Это попытка продержать человека живым до того момента, когда его лёгкие восстановятся до той степени, которая позволит ему вновь дышать самостоятельно. Конечно, ИВЛ при коронавирусной пневмонии имеет свои особенности, но это интересно лишь врачам-реаниматологам. Из нюансов можно, пожалуй, отметить очень быстрое, порой молниеносное развитие дыхательной недостаточности, требующей ИВЛ, а также широкое применение положения пациентов лёжа на животе, которое серьёзно улучшает насыщение крови кислородом
Читайте также:

