Интравентрикулярная киста правого бокового желудочка
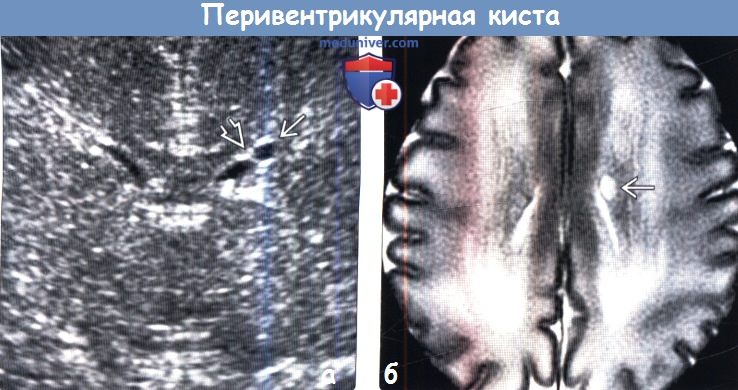
(а) УЗИ, корональный срез: у ребенка в возрасте 31 недели гестации через сутки после рождения определяется киста, прилегающая к боковому углу переднего рога. Она сформирована за счет паутиноподобных спаек или сближения переднего рога бокового желудочка, представляя собой коннатальную кисту (КК).
(б) МРТ, Т2-ВИ, аксиальный срез: у этого же пациента определяется КК. Как и в большинстве случаев, при УЗИ и МРТ в динамике киста не обнаруживалась.
б) Визуализация:
2. КТ признаки перивентрикулярной кисты:
• Бесконтрастная КТ: кровоизлияния в кисты могут быть ключевым признаком для определения их этиологии
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о УЗИ в высоком разрешении/с линейным датчиком
• Советы по протоколу исследования:
о Включите градиентные последовательности в МРТ-исследование для исключения геморрагической этиологии
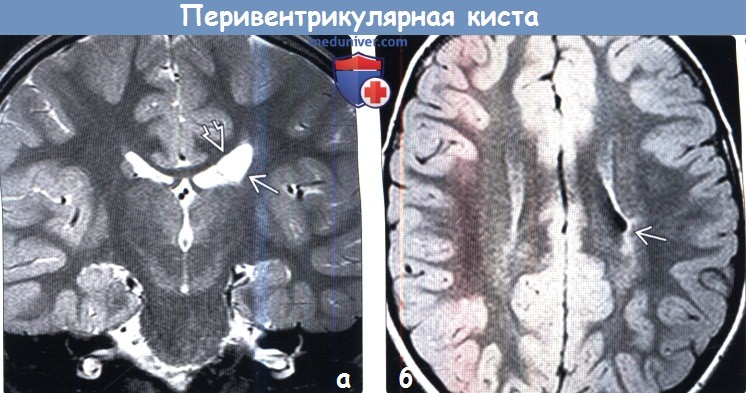
(а) МРТ, Т2-ВИ, корональный срез: у младенца с врожденным гемипарезом четко определяется киста переднего рога Кроме того, обратите внимание на то, что у этого ребенка с уменьшением объема мозговой ткани в паравентрикулярной области вследствие ишемии в неонатальном периоде наблюдается уменьшение объема хвостатого ядра.
(б) МРТ, FLAIR, аксиальный срез: у этого же ребенка определяется участок фокальной атрофии в теле хвостатого ядра, окруженный зоной глиоза белого вещества.
в) Дифференциальная диагностика перивентрикулярной кисты:
1. Арахноидальная киста:
• Гигантские арахноидальные кисты отверстия Монро
• Отличаются по местоположению; локализуются:
о Не по ходу каудоталамической вырезки
о Не в верхнебоковом переднем роге бокового желудочка
о Не по ходу желудочковых стенок
2. Хориоидпапиллома:
• В редких случаях папилломы сосудистого сплетения могут быть исключительно кистозными
• Чаще интра-, а не перивентрикулярная локализация
4. Лейкоэнцефалопатия с кальцификатами и кистами:
• Генетически отлична от синдрома Коатса-плюс за счет отсутствия мутций гена СТС1
• Плотные Са++ в базальным ганглиях, таламусе, зубчатой извилине, стволе мозга, глубоком БВ, перикистозных отделах
• Диффузная лейкоэнцефалопатия, обычно симметричная и перивентрикулярная
• Кисты в базальных ганглиях, таламусе, глубоком БВ, мозжечке, стволе мозга
г) Патология:
1. Общие характеристики:
• Этиология:
о СЭПК: субэпендимальный герминальный матрикс при пролиферации нейрональных и глиальных клеток:
- Метаболически активен и хорошо васкуляризирован
- Инсульт (инфекционного, геморрагического, генетичекского генеза) → лизис клеток
2. Макроскопические и хирургические особенности:
• Субэпендимальная киста:
о Полость кисты заключена в псевдокапсулу
о Псевдокапсула состоит из агрегатов герминальных клеток и глиальной ткани, а не эпителия
о ± кровоизлияние или реактивные астроциты, кистозный некроз
• КК: эпендимальная выстилка
• кПВЛ: некроз белого вещества головного мозга с образованием полостей
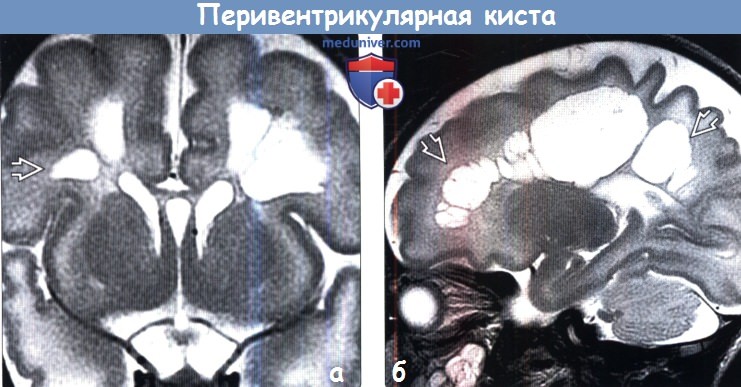
(а) МРТ, Т2-ВИ, корональный срез: у недоношенного младенца, мать которого перенесла хориоамнионит, определяются крупные паравентрикулярные кисты. Подобная картина чаще именуется протяженной кистозной перивентрикулярной лейкомаляцией (кПВЛ).
(б) МРТ, Т2-ВИ, сагиттальный срез: определяется протяженное кистозное поражение белого вещества. Участки поражения не сообщаются с желудочками. Имеются сообщения о подобном паттерне изменений у недоношенных и доношенных младенцев с энтеровирусной инфекцией в неонатальном периоде или таковых детей, матери которых перенесли хориоамнионит.
д) Клиническая картина:
1. Проявления перивентрикулярной кисты:
• Наиболее частые признаки/симптомы:
о Отличия СЭПК и ПКСС:
- В некоторой степени СЭПК чаще сочетаются с аномалиями или системными заболеваниями, чем ПКСС
- Односторонняя ПКСС или СЭПК:
Низкая вероятность ассоциированных аномалий
- Двусторонняя ПКСС или СЭПК:
Выполните поиск системного заболевания
• Другие признаки/симптомы:
о Очень редко ПКСС может вызывать обструкцию отверстия Монро
2. Течение и прогноз:
• У 5% новорожденных наблюдается наличие СЭПК и/или ПКСС, которые часто претерпевают инволюцию с течением времени:
о Неврологическое развитие новорожденных с СЭПК происходит без нарушений при отсутствии других заболеваний (исключите ЦМВИ)
о Приобретенные в постнатальном периоде СЭПК у младенцев, рожденных с выраженно низким весом = фактор риска нарушения моторного развития
• Прогноз при кПВЛ обычно неблагоприятный, зависит от объема разрушенных мозговых тканей, которые с течением времени объединяются с желудочками
3. Лечение:
• Не проводится за исключением случаев с развитием обструкции боковых желудочков
е) Диагностическая памятка перивентрикулярной кисты:
1. Обратите внимание:
• Двусторонние СЭПК являются маркерами системного заболевания:
о Анеуплоидия и синдромы множественных врожденных аномалий
о Нарушения роста: задержка внутриутробного развития, крупные размеры плода для данного срока гестации, синдром Сото
о TORCH: ЦМВ, краснуха
о Внутриутробная кокаиновая интоксикация о Врожденные нарушения метаболизма
- Нарушения биогенеза пероксисом (синдром Зеллвегера)
- Врожденные лактоацидозы, недостаточность ПДГ
- Недостаточность синтетазы голокарбоксилазы
- D-20H и L-20H глутаровая ацидурия
• Обнаружение изолированной СЭПК при пренатальном УЗИ должно сподвигнуть врача на дальнейший диагностический поиск при следующих условиях:
о Размеры кисты > 9 мм в диаметре
о Расположение СЭПК кзади от каудоталамической вырезки
о Атипичная морфология СЭПК
о Расположение СЭПК напротив височных рогов боковых желудочков
2. Советы по интерпретации изображений:
• КТ или градиентные последовательности могут быть полезны в проведении дифференциального диагноза
3. Советы по отчетности:
• Провести дифференциальный диагноз между СЭПК и ПКСС может быть невероятно трудно или даже невозможно
е) Список литературы:
- Drenckhahn A et al: Leukodystrophy with multiple beaded periventricular cysts: unusual cranial MRI results in Canavan disease. J Inherit Metab Dis. ePub, 2015
- Esteban H et al: Prenatal features of isolated subependymal pseudocysts associated with adverse pregnancy outcome. Ultrasound Obstet Gynecol. ePub, 2015
- Livingston JH et al: Leukoencephalopathy with calcifications and cysts: a purely neurological disorder distinct from coats plus. Neuropediatrics. 45(3):175-82, 2014
- Cevey-Macherel M et al: Neurodevelopment outcome of newborns with cerebral subependymal pseudocysts at 18 and 46 months: a prospective study. Arch Dis Child. 98(7):497-502, 2013
- Tan ZY et al: Case of the month. Ultrasound and MRI features of connatal cysts: dinicoradiological differentiation from other supratentorial periventricular cystic lesions. Br J Radiol. 83(986)4 80-3, 2010
- Fernandez Alvarez JR et al: Diagnostic value of subependymal pseudocysts and choroid plexus cysts on neonatal cerebral ultrasound: a meta-analysis. Arch Dis Child Fetal Neonatal Ed. 94(6): F443-6, 2009
- Leijser LM et al: Brain imaging findings in very preterm infants throughout the neonatal period: part I. Incidences and evolution of lesions, comparison between ultrasound and MRI. Early Plum Dev. 85(2)401-9, 2009
- van Baalen A et al: From fossil to fetus: nonhemorrhagic germinal matrix echo-density caused by mineralizing vasculitis-hypothesis of fossilizing germinolysis and gliosis. J Child Neurol. 24(1):36-44, 2009
- Soares-Fernandes JP et al: Neonatal pyruvate dehydrogenase deficiency due to a R302H mutation in the PDHA1 gene: MRI findings. Pediatr Radiol. 38(5):559—62, 2008
- van Baalen A et al: Anterior choroid plexus cysts: distinction from germinolysis by high-resolution sonography. Pediatr Int. 50(1):57—61, 2008
- Chuang YC et al: Neurodevelopment in very low birth weight premature infants with postnatal subependymal cysts. J Child Neurol. 22(4):402-5, 2007
- van Baalen A et al: [Non-haemorrhagic subependymal pseudocysts: ultrasonographic, histological and pathogenetic variability.] Ultraschall Med. 28(3):296—300, 2007
- Epelman M et al: Differential diagnosis of intracranial cystic lesions at head US: correlation with CT and MR imaging. Radiographics. 26(1): 173—96, 2006
- Finsterer J et al: Adult unilateral periventricular pseudocysts with ipsilateral headache. Clin Neurol Neurosurg. 108(1):73-6, 2005
- Cuillier F et al: [Subependymal pseudocysts in the fetal brain revealing Zellweger syndrome.] J Gynecol Obstet Biol Reprod (Paris). 33(4):325-9, 2004
- Qian JH et al: [Prospective study on prognosis of infants with neonatal subependymal cysts.] Zhonghua Er Ke Za Zhi. 42(12) 913—6, 2004
- Herini E et al: Clinical features of infants with subependymal germinolysis and choroid plexus cysts. Pediatr Int. 45(6):692-6, 2003
- Pal BR et al: Frontal horn thin walled cysts in preterm neonates are benign. Arch Dis Child Fetal Neonatal Ed. 85(3): F187—93, 2001
- Rosenfeld DL et al: Coarctation of the lateral ventricles: an alternative explanation for subependymal pseudocysts. Pediatr Radiol. 27(12):895-7, 1997
- Shackelford GD et al: Cysts of the subependymal germinal matrix: sonographic demonstration with pathologic correlation. Radiology. 149(1)4 17-21, 1983
- Takashima S et al: Old subependymal necrosis and hemorrhage in the prematurely born infants. Brain Dev. 1 (4):299-304, 1979
- Вернуться в оглавление раздела "Лучевая медицина"
Редактор: Искандер Милевски. Дата публикации: 8.4.2019

-
3 минут на чтение

В наши дни каждый третий ребёнок рождается с наличием объёмного образования в головном мозге. В 99% случаев – это киста, в 12% — перивентрикулярная. Заболевание представляет серьёзную проблему, так как приводит к массивной гибели нервных клеток и нарушению целого ряда мозговых функций.
- Что это
- Почему развивается патология
- Классификация
- Клинические проявления
- Диагностика патологии
- Лечение
- Медикаментозные средства
- Хирургическое лечение
- Осложнения
- Прогноз
- Профилактика
Что это
Перивентрикулярная киста – это полостное образование в околожелудочковых областях белового вещества головного мозга. Патология выявляется у 12% новорожденных, которым проводилось нейросонографическое исследование.
С морфологической точки зрения – это мелкоочаговая зона коагуляционного некроза, возникшая после инфаркта белого вещества. Наиболее часто поражаются начальные отделы задних рогов боковых желудочков. Обычно образования заполнены жидкостным содержимым.
Почему развивается патология
Основная причина, при которой появляется перивентрикулярная киста у новорожденного, — это гипоксически-ишемическое поражение головного мозга. Данное состояние диагностируется у каждого третьего ребёнка и является следствием следующих причин:
- Центральная нервная система
![]()
Наталья Геннадьевна Буцык- 3 декабря 2019 г.
Так же способствуют формированию такие состояния, как недоношенность I-II степени, преждевременные роды и задержка роста и развития плода. В процессе формирования образования сменяют друг друга следующие стадии:
- некроз;
- резорбция;
- формирование полости.
Лейкомаляция обычно развивается в течение нескольких часов после рождения, однако может наблюдаться и во время беременности. Крайне редко возможно отсроченное формирование – через 10 и более дней после появления на свет.
Классификация
Систематика основана на морфологических изменениях в веществе головного мозга. После произведения 15 фронтальных срезов мозга по данным КТ или МРТ оценивается наличие патологических очагов и устанавливается степень тяжести:
- лёгкая степень – 1-4 среза;
- средняя степень – 5-8 срезов;
- тяжёлая степень – 9-13 срезов.
Клинические проявления
Перивентрикулярная киста головного мозга – самая опасная разновидность лейкомаляции. Сразу после рождения у детей наблюдаются признаки угнетения центральных отделов нервной системы:
- снижение тонуса скелетной мускулатуры;
- ослабление рефлексов;
- замедление двигательной активности.
У 25% новорожденных появляются судорожные припадки. Редко может наблюдаться стволовая симптоматика (угнетение сердечно-сосудистого и дыхательного центров) и летальный исход в течение нескольких часов после рождения.
Могут быть эпизоды угнетения сознания, нарушение глотательных рефлексов, лабильность артериального давления и сходящееся косоглазие. До 90% случаев детского церебрального паралича обусловлены данной патологией.
Диагностика патологии
Единственным и наиболее информативным методом раннего выявления патологии является нейросонография (ультразвуковое исследование головного мозга), с помощью которого можно не только найти очаг, но и выявить наличие инфекционно-воспалительных осложнений.
В трудных случаях для дифференциальной диагностики с другими отклонениями (новообразования, внутримозговые кровоизлияния, мультикистозная энцефаломаляция и т.п.) могут применяться рентгенографическое исследование, КТ, МРТ.
Лечение
Терапия заболевания представляет большие трудности. У маленьких детей крайне трудно отследить те или иные симптомы, следовательно, неизвестно какой метод лечения нужно выбрать.
Консервативных методов не существует. Терапия может быть направлена только на купирование клинических проявлений. С этой целью используются:
- ноотропы – стимулируют умственную деятельность, память и мышление;
- препараты, нормализующие кровообращение;
- антигипоксанты.
- Центральная нервная система
![]()
Ольга Владимировна Хазова- 27 мая 2019 г.
Часто данная патология встречается у недоношенных детей. Следовательно, основной метод профилактики – пролонгирование сроков беременности до нормативных путём проведения мероприятий, направленных на предотвращение преждевременных родов.
При наличии дыхательных нарушений после рождения показано применение препаратов сурфактанта, ИВЛ. Подобные мероприятия снижают частоту развития осложнений и способствуют ограничению кистозных образований.
Если полостное образование приводит к параличам или неврологической симптоматике, то показано хирургическое лечение. Существует 2 основных метода:
- Радикальный. Киста удаляется посредством вскрытия полости черепа. Метод крайне опасен и реализуется только при угрозе жизни ребёнку.
- Паллиативный. Сущность оперативного вмешательства заключается в удалении жидкостного содержимого кисты. Манипуляции проводятся с использованием шунта или эндоскопа.
Осложнения
Перечень нежелательных явлений крайне широк, среди них можно выделить следующие:
- Инфекционно-воспалительные патологии. Возникают при инфицировании или при нарушении техники проведения операций.
- Угнетение дыхательного и сосудистого центров продолговатого мозга с развитием остановки дыхания и сердца.
- Полное нарушение проводимости с развитием параличей.
- Гидроцефалический синдром. Причина – повышение внутричерепного давления, вызванное значительным объёмом кисты.
Прогноз
Течение благоприятное при своевременном выявлении проведении адекватной терапии. Кисты, размером до 4 мм рассасываются самостоятельно в течение нескольких недель после рождения.
Профилактика
Основной метод профилактики – это предотвращение преждевременных родов и гипоксически-ишемического поражения головного мозга путём тщательного мониторинга состояния плода и общего состояния беременной.
Таким образом, перивентрикулярная киста – серьёзная проблема современной неонаталогии и педиатрии, которая приводит к инвалидизации большого числа детей. Врачам и руководителям здравоохранения необходимо чаще использовать и совершенствовать методы, направленные на ранее выявление патологии и назначение своевременного адекватного лечения.

- Типы кистозных образований
- Причины формирования кист
- Как проявляется киста у новорожденного
- Методы диагностики
- Как проходит лечение

Киста у новорожденного в голове не всегда диагностируется сразу после рождения
Типы кистозных образований
Головной мозг образован переплетением нервных волокон и нейронов, пронизан сосудами разного калибра. Между полушариями расположены естественные полости – мозговые желудочки, заполненные цереброспинальной жидкостью. Сверху мозг покрыт тремя оболочками:
- сосудистая – прилегает к мозговому веществу, проникает во все извилины и повторяет их форму;
- арахноидальная – соединительная ткань без сосудов, между нею и сосудистой оболочкой образуются цистерны, заполненные спинномозговой жидкостью;
- твердая оболочка – расположена под сводом черепа, в ней находятся болевые рецепторы.
Киста головного мозга может располагаться внутри мозгового вещества, тогда ее называют церебральной. Арахноидальная киста формируется над сосудистой оболочкой. Они отличаются по механизму образования:
- церебральная возникает на месте гибели участков мозговой ткани;
- арахноидальная – это следствие образование удвоения оболочки, дополнительных складок, спаек, которые появляются в результате воспаления.
Также выделяют особые разновидности кист:
- шишковидного тела;
- сосудистого сплетения;
- супраселлярная киста;
- коллоидная;
- дермоидная.
Последние два типа являются врожденными новообразованиями.
Причины формирования кист
Причины образования кистозных полостей связывают с любыми неблагоприятными факторами, действующими на плод. На раннем сроке вирусные инфекционные заболевания могут привести к проникновению возбудителя в ткани эмбриона. Высок риск такого осложнения у вируса простого герпеса, цитомегаловируса, т.к. они тропны к нервным тканям и встраиваются в ДНК нейроцитов. Но в большинстве случаев определить тип возбудителя не получится. Исключение составляют тяжелые поражения плода при внутриутробной инфекции.
Причиной врожденной кисты могут быть хронические интоксикации матери. Чаще всего это наблюдается при злоупотреблении спиртным, курении, наркомании и токсикомании. Аномалии формирования головного мозга может вызвать работа на производстве опасных веществ.
Работа в лакокрасочной промышленности, на нефтяном заводе и автозаправочной станции негативно влияет на репродуктивную систему женщины и на беременность. Токсичные испарения накапливаются в организме.
Врожденные кисты могут появляться на фоне следующих осложнений беременности:
- фетоплацентраная недостаточность – плод не получает достаточного количества питательных веществ, страдают клетки мозга, поэтому при наличии дополнительных факторов они отмирают или формируют кисты;
- резус-конфликт матери и плода – состояние сопровождается аутоиммунной реакцией, что приводит к повреждению мозговых тканей и откладыванию в них токсичных продуктов метаболизма;
- гипоксия плода – может быть следствием фетоплацентарной недостаточности, вызывает повреждение тканей мозга.
Женщины, принимавшие в первом триместре лекарственные препараты с тератогенным действием при хронических тяжелых заболеваниях, также могут столкнуться с симптомами кисты у ребенка.

Причиной патологии могут быть вредные привычки матери
Отдельно выделяют посттравматические кисты. Они образуются у детей с предрасположенностью, имеющимися небольшими полостями, аномалиями развития мозговых оболочек после тяжелых родов. Предрасполагают к родовой травме:
- узкий таз у беременной;
- крупный плод, большой объем головы;
- переношенная беременность;
- аномалии родовой деятельности;
- стремительные роды.
От кисты головного мозга нужно отличать гематому. Это тоже полостное образование, формирующееся после травмы и наполненное жидкой или свернувшейся кровью.
Как проявляется киста у новорожденного
Первые признаки патологии иногда выявляют еще в период внутриутробного развития при плановом УЗИ беременной. В головном мозге возникают небольшие полости различной локализации, которые могут увеличиваться или оставаться неизменными. За их состоянием наблюдают, чтобы в случае необходимости оказать первую помощь новорожденному еще в родзале.
Симптомы крупных кист могут стать заметны уже через несколько дней после рождения. Ребенок не может пожаловаться на головную боль или чувство распирания, нарушения слуха и зрения. Поэтому обращают внимание на изменение поведения или нехарактерные признаки:
- отказ от кормления, снижение аппетита;
- срыгивания или частая рвота;
- вялость, слабость;
- беспокойное поведение;
- резкий крик без видимых причин;
- судорожные синдромы;
- расстройство глотания.
У новорожденных тяжело выявить двигательные нарушения, их нервная система незрелая, а движения руками и ногами хаотичные. Поэтому признаки кисты обнаруживаются во время осмотра неврологом по появлению или угасанию различных типов рефлексов.
Иногда первым симптомом прогрессирующей кисты становится выбухание или пульсация большого родничка. Объем черепной коробки ограничен, она не поддается растяжению. Роднички – это единственный участок с сохраненной соединительной тканью, которая может растягиваться. При увеличении объема кисты она давит на остальные структуры мозга, что приводит к выбуханию родничка.
Последствием кисты головного мозга становятся окклюзионная гидроцефалия, когда нарушается отток спинномозговой жидкости.
Иногда происходит разрыв кисты, сдавление мозга. У детей может формироваться стойкий очаг патологической пульсации, ведущий к тяжелой эпилепсии.
В старшем возрасте последствия связаны с несвоевременным началом терапии. Повышенное внутричерепное давление не позволяет нормально развиваться и приводит к задержке психического развития, олигофрении.
Методы диагностики
Диагностика в период беременности проводится при плановом УЗИ плода. Если врач замечает отклонения в строении головного мозга, необходимо тщательное наблюдение за состоянием, решение вопроса о жизнеспособности в случае множественных пороков развития. После рождения такие дети находятся под наблюдением неонатологов и детских неврологов.
При появлении патологических симптомов, нарушении рефлексов назначается нейросонография. Это УЗИ головного мозга, которое проводят через незакрытый родничок. Необходима консультация и осмотр офтальмолога, аудиолога, чтобы определить степень нарушения зрения и слуха. Используются следующие методы диагностики:
- аудиометрия – в большинстве роддомов при наличии оборудования проводится планово через три-четыре дня после рождения;
- офтальмоскопия – осмотр глазного яблока, необходима для детей, перенесших острую гипоксию или получивших родовую травму;
- измерение внутричерепного давления.
Вспомогательные методы – КТ и МРТ головного мозга. Они позволяют точно локализовать кисту, уточнить ее размер и некоторые характеристики, чтобы определиться с методом лечения. В некоторых случаях, чтобы лучше рассмотреть полость, необходимо в нее ввести рентгеноконтрастное вещество. Это позволяет дифференцировать кисту от опухоли.

Признаки патологии – вялое состояние или резкий плач ребенка
Как проходит лечение
Медикаментозная терапия малоэффективна. Возможно назначение препаратов, которые улучшают ток мозговой жидкости, передачу нервных импульсов и метаболизм нервной ткани, способствуют рассасыванию кисты. Но может потребоваться хирургическое лечение. Показания для операции:
- отек мозга;
- рвота;
- увеличение объема головы;
- выбухание родничка;
- увеличение размеров желудочков мозга;
- перивентрикулярный отек.
Хирургическое вмешательство проводят нейрохирурги. Они могут вывести накопленный объем жидкости из кисты. Но часто со временем происходит повторное наполнение спинномозговой жидкостью и развитие гидроцефалии. Поэтому в некоторых случаях устанавливают шунты – специальные сосуды, позволяющие сбросить ликвор. При диагностированной дермоидной кисте нужно ее лечение в кратчайшие сроки из-за активного увеличения новообразования.
Киста головного мозга может вовремя не диагностироваться у новорожденного, что приводит к тяжелым последствиям. У повзрослевшего ребенка образование может активироваться после мозговой инфекции, травмы головы или тяжелой болезни.
Опухоли нейроэпителиальной ткани / Эпендимарные опухоли / МКБ/О 9391/3 (G II), Эпендимома
Эпендимома чаще встречается у детей и располагается, преимущественно, в IV желудочке, а у взрослых чаще супратенториально, представляя собой кистозно-солидный или целиком солидный узел (головки стрелок на рис.524,525), может содержать петрификаты и быть окруженной перифокальным отеком.

3-5% от всех опухолей ЦНС, 6-12% от опухолей ЦНС детского возраста, пики встречаемости 1-5 лет и 30 лет.
Супратенториальные эпендимы, как правило, более характерны для взрослых, а инфратенториальные - для детей.
Эпендимомы супратенториальной локализации представляют собой гетерогенные массы, расположенные, в подавляющем большинстве случаев, субэпендимарно в лобной, теменной и височных долях с нечеткими и неровными контурами, окруженные перифокальным отеком. Имеется масс-эффект, иногда достаточно выраженный.
Соотношение частоты встречаемости супра- к инфратенториальным эпендимомам соответствует 2:3, что определяется более частыми дебютами в детском возрасте.
Кальцификация характерна и наглядно демонстрируется на КТ (
50%). До 45% эпендимом задней черепной ямки содержат кальцификации [48]. Кистозные участки встречаются в опухоли (
50%) и иногда достигают довольно больших размеров. Небольшая часть случаев может сопровождаться кровоизлияниями (15 % случаев) [92,117,122,112,166,168,197].
При интравентрикулярной локализации перифокального отека нет, его возникновение связано с инвазией в эпендиму и прорастанием мозгового вещества [2], что обычно предшествует анапластической дегенерации [137].

Эпендимома правого бокового желудочка, содержащая обызвествления и последствия кровоизлияния, что отражается в↓МР-сигнале на Т2*,Т2 (головки стрелок на рис.526,528) и очаге↑плотности на КТ (головка стрелки на рис.527).

Крупный солидный опухолевый узел эпендимомы в правом боковом желудочке, изоинтенсивный ликвору на Т2 (звёздочка на рис.529) и имеющий ↓МР-сигнал по Т1 (стрелки на рис.529,530). Эпендимома, растующая в просвет IV желудочка из пластинки четверохолмия (стрелки на рис.531), приводящая к обструктивной гидроцефалии, отраженной в расширении боковых желудочков (головки стрелок на рис.531).
Эпендимомы инфратенториальной локализации располагаются в полости IV желудочка, классически возникают из области “писчего пера” и представляют собой ячеистое образование, распространяющееся через отверстия Люшка и Мажанди в САП цистерн и области мостомозжечковых углов, а так же вдоль продолговатого и спинного мозга.
Кисты так же часто встречаются. Опухоли, локализованные в IV желудочке, наиболее вероятно приводят к обструкции ликворотока, чем супратенториальные. Перифокальный отек для инфратенториальных эпендимом не характерен, и свидетельствует о нарастании анаплазии и инфильтрации стволовых структур. Встречаются геморрагии.

Эпендимома IV желудочка имеет ячеистую структуру, по типу ”соль с перцем” (головки стрелок на рис.532) и распространяется через отверстие Люшка и через большое затылочное отверстие в позвоночный канал по задней поверхности спинного мозга (звёздочка и стрелки на рис.533,534). Обратите внимание на выпадение МР-сигнала на Т2 от турбулентности и напряженного потока ликвора в области водопровода на фоне обструкции IV желудочка (головка стрелки на рис.533)
Подавляющее большинство эпендимом возникают в желудочковой системе, чаще всего в задней черепной ямке, далее в боковых желудочках, а затем в третьем желудочке. Около 58% из них инфратенториально, 42% супратенториально.
В общем, инфратенториальные эпендимомы наиболее типичны для детей. Только 1/3 супратенториальных эпендимом являются внутрижелудочковыми [48].
Педиатрические эпендимомы являются инфратенториальными, однако 20%-40% из них происходят супратенториально.
Супратенториальные эпендимомы расположены экстравентрикулярно в подавляющем большинстве случаев (70-97% случаев); они чаще всего находятся глубоко в лобной доле, реже - в височной и теменной областях [137].

Эпендимома, возникающая из области “писчего пера” IV желудочка с экстравентрикулярным распространением через отверстие Люшка (головки стрелок на рис.535-536). Внутрижелудочковая эпендимома на КТ (головка стрелки на рис.537).

Эпендимома спинного мозга в шейно-грудном отделе позвоночника в виде вытянутой солидной массы, расположенной в центральном отделе спинномозгового канала (головки стрелок на рис.538-540), интенсивно гомогенно накапливающая контрастный препарат (стрелки на рис.538-540) и сопровождающаяся гидромиелией спинного мозга - расширенным центральным каналом в силу формирования ликворного блока (звёздочки на рис.538-540).

Инфильтративное локальное образование спинного мозга, не вызывающее ликвородинамических нарушений (головки стрелок на рис.541, 542). Возможны кровоизлияния в опухоль (стрелка на рис.541). Обратите внимание на последствия оперативного лечения в виде резекции остистых отростков и дужек (звёздочки на рис.541, 542).
Контрастирование интенсивное, негомогенное. Оценка накопления гадолиния полезна для дифференциации опухоли от вазогенного отека и нормальной паренхимы мозга.

Эпендимома, в правом боковом желудочке в области отверстия Монро, гетерогенно накапливающая контрастный агент (стрелки на рис.543-545).

Эпендимома IV желудочка после частичной резекции, выступающей в отверстие Мажанди, интенсивно относительно гомогенно накапливает контрастный препарат, существенно повышает интенсивность МР-сигнала по Т1 (стрелки на рис.546-548).
С медуллобластомой приходится дифференцировать инфратенториальную эпендимому. Обе опухоли возникают в детском возрасте. Медуллобластома не распространяется через отверстия Люшка и Мажанди в САП, инфильтрирует мозжечок, может врастать в дорсальные отделы ствола мозга, имеет более выраженные темпы роста.
Структура медуллобластомы неоднородна, не правильна (кистозно-солидная), а эпендимома, за исключением кист и петрификатов, в целом относительно структурна, ячеиста. Источником роста эпендимомы чаще является область “писчего пера” ромбовидной ямки, а медуллобластома классически растет из червя мозжечка, однако этот критерий имеет существенное значение на ранних стадиях.
Клиническая картина медуллобластомы более бурная и скоротечная.
Соотношение пиков эпендимомы NAA/Cho выше, чем у медуллобластом. В отличие от эпендимом, в медуллобластомах обызвествление только в 15% случаев.
Эпендимома не сопровождается наличием лептоменингиальных метастазов по мозговым оболочкам и субарахноидальным пространствам.

Медуллобластома (стрелка на рис.549) и эпендимома IV желудочка (головка стрелки на рис.550). Медуллобластома (рис.550) и эпендимома (рис.551) постконтрастный Т1.
Внутрижелудочковая менингиома имеет относительно однородное строение, за исключением наличия петрификатов, практически никогда не содержит кист, внешние контуры ровные и четкие, контрастирование интенсивное и гомогенное. Эпендимома чаще имеет бугристые контуры и плотность ниже, чем у менингиомы.

Интравентрикулярная менингиома в центральном отделе левого бокового желудочка (звёздочка на рис.552), сопровождающаяся перифокальным отёком (головки стрелок на рис.552). Эпендимома центрального отдела левого бокового желудочка, с наличием кисты (звёздочка на рис.553), инфильтрирующая его стенку (стрелка на рис.553). Менингиома при нативном сканировании (белая звёздочка на рис.554) и с контрастированием (чёрная звёздочка на рис.554).
Папиллома сосудистого сплетения в IV желудочке встречается во взрослом возрасте, не сопровождается перифокальным отеком, интенсивнее накапливает контрастный агент. Всегда располагается в пределах желудочковой системы, сопровождается внутренней неокклюзионной, но гиперпродуктивной гидроцефалией даже при небольших размерах образования, могут иметь петрификаты.
Папиллома сосудистого сплетения является более однородной, чем эпендимома и не имеет типичных нерегулярных полей и отека окружающего эпендимому. Только на основе характеристик изображений, внутрижелудочковые эпендимомы нельзя отличить от папиллом сосудистого сплетения.

Образование в виде “цветной капусты” в IV желудочке (звёздочки на рис.555-557), интенсивно, относительно гомогенно, накапливающее контраст(головки стрелок рис.555), сопровождающееся гидроцефальным расширением желудочковой системы (стрелки на рис.556,557).
Эпендимома чаще встречается преимущественно у детей и подростков, субэпендимома - у пожилых людей. Субэпендимома не имеет перифокального отека. Контрастирование эпендимом интенсивное, неоднородное, а субэпендимомы слабо накапливают контраст или не накапливают совсем. Петрификаты и кисты характерны для обеих опухолей.

Интравентрикулярное образование в левом боковом желудочке головного мозга - субэпендимома (головки стрелок на рис.558-560).
Астроцитомы возникают из ствола мозга и, иногда, растут в просвет IV желудочка, однако, чаще диффузно, поражают мост мозга. Пилоцитарная астроцитома имеет вид кисты с пристеночным узлом, реже, солидного образования и исходит из полушария мозжечка. Эпендимома - возникает в области нижнего угла ромбовидной ямки и инвагинирует через желудочковые отверстия.

Глиома (астроцитома) ствола мозга с экспансивным ростом в просвет IV желудочка (стрелки на рис.561,562) и эпендимома (головки стрелок на рис.561-563).
СГА встречается исключительно в боковом желудочке, на уровне отверстия Монро, у больных туберозным склерозом.

Для туберозного склероза характерно наличие субкортикальных очагов - участков гипомиелинизации (головки стрелок на рис.564) и субэпендимарных узлов (стрелки на рис.564), которые содержат кальцинаты. Субэпендимарная гигантоклеточная астроцитома имеет типичное место расположения - в боковом желудочке у отверстия Монро (головки стрелок на рис.565,566). Эпендимома бокового желудочка (стрелки на рис.565,566).
Симптомы связаны с локализацией опухоли, такие как: судороги, головные боли, очаговые неврологические знаки и проявления гидроцефалии [137]. При компактном расположении в боковом желудочке клиническая картина будет скудна и ограничится неспецифическими симптомами (головная боль, тошнота).
При расположении в IV желудочке с ликворным блоком, клиническая картина будет иметь симптомы внутричерепной гипертензии, а при инвазии в окружающие структуры возможно развитие атаксии, головокружений и проявлений бульбарных симптомов.
Лечение используется разное, в зависимости от положения опухоли, ее размеров и осложнений (гидроцефалии). Методом выбора является хирургическая резекция с последующим облучением [48].
При супратенториальном положении опухоли осуществляется хирургическое удаление опухоли, что при расположении опухоли в IV желудочке сделать не просто, особенно при распространении опухоли в форамены, могут быть задеты нижние пары черепных нервов и сосуды, которые обрастает опухоль. В связи с указанными трудностями нередко прибегают к паллиативным операциям - лечению осложнений (дренирование боковых желудочков).

Частичная резекция супратенториальной эпендимомы в левой теменно-височной области (головки стрелок на рис.567,568). Компенсированная шунтирующей системой гидроцефалия (рис.569).
Прогноз супратенториальных эпендимом во многом отличаются от инфратенториальных.
Во-первых, супратенториальные эпендимомы, в подавляющем большинстве случаев, расположены экстравентрикулярно (70-97 % случаев); они чаще всего находятся глубоко в лобной доле, реже - в височной и теменной.
Во-вторых, их биологическое поведение часто является более агрессивным. Гистологически 50-60% супратенториальных эпендимом являются опухолями высокого класса злокачественности, а инфратенториальные эпендимомы только в 10-40% случаев.
Супратенториальные более агрессивны, проявляют повышенную митотическую активность и пролиферацию [137]. Прогноз зависит от присутствия остаточной опухоли на послеоперационной МРТ. Общий показатель 5-летней выживаемости приблизительно 64% [48]. 5-летняя выживаемость у детей - 45%, у взрослых 60-70% [2].

Представляем вашему вниманию книгу по диагностике опухолей головного мозга на КТ и МРТ. Стоимость книги при заказе у нас - 1000 рублей. При заказе 2х книг - третья в подарок. Размер А4, объём 600 страниц и 2000 диагностических изображений.Полный разбор каждой опухоли головного мозга с характеристикой морфологии, контрастного усиления, динамики наблюдения, а так же дифференциальной диагностики. Всё это сопровождается подробными комментариями и демонстрацией на изображениях.

Анапластическая астроцитома - это инфильтративная опухоль, гетерогенного строения, содержит кисты, кровоизлияния, имеет перифокальный отёк и располагаются преимущественно супратенториально, часто затрагивая корковые отделы.

Диффузная астроцитома - инфильтративная опухоль без четких границ в действительности, при относительной четкости границы макроскопической картины, распространенность ее клеток шире, медленно, однако неуклонно прогрессирующая до анапластической формы, поражающая любые отделы ЦНС, реже ствол мозга и затылочные доли.

Дизэмбриопластическая нейроэпителиальная опухоль (ДНЭО) - это полиморфная нейронально глиальная опухоль, которая располагается в кортикальных отделах, чаще в височной доле и встречается у людей молодого возраста

Медуллобластомы — злокачественные опухоли, происходящие из эмбриональных медуллобластов или из клеток эмбрионального наружного зернистого слоя мозжечка
Эпендимома - опухоль, исходящая из эпендимоцитов, глиальных клеток, составляющих выстелку желудочковой системы головного мозга и центрального канала спинного мозга

Пилоцитарная астроцитома чаще встречается у детей, располагается инфратенториально, и представляя собой кисту с пристеночным узлом, реже встречается у взрослых, преимущественно в виде солидного образования и располагается супратенториально
Читайте также:



