Ингибин в при раке яичников
Ингибин В

Синонимы русские: ингибитор секреции фолликулостимулирующего гормона.
Синонимы английские: Inhibin B.
Метод исследования: иммуноферментный анализ (ИФА).
Единицы измерения: пг/мл (пикограмм на миллилитр).
Какой биоматериал можно использовать для исследования? Венозную кровь.
- Не принимать пищу в течение 2-3 часов до исследования, можно пить чистую негазированную воду.
- Исключить прием эстрогенов, андрогенов в течение 48 часов до исследования.
- Исследование рекомендуется проводить на 3-4-й день менструального цикла.
- Исключить физическое и эмоциональное перенапряжение в течение суток до исследования.
- Не курить в течение 3 часов до исследования.
Ингибин В – гликопротеин, который синтезируется в клетках Сертоли семенных канальцев яичек мужчин и гранулезных клетках фолликулов яичников женщин. Относится к суперсемейству трансформирующего фактора роста В. Активная форма гормона состоит из альфа- и бета-субъединиц, объединенных дисульфидными связями.
- Для диагностики гранулезоклеточных и муцинозных опухолей яичников.
- Для мониторирования пациентов с новообразованиями яичников.
- Для оценки овариального резерва яичников.
- Для прогнозирования результата искусственного оплодотворения.
- Для оценки функции яичек и сперматогенеза.
- Для дифференциальной диагностики крипторхизма и анорхии.
- Для диагностики нарушений полового развития.
- При подозрении на гранулезоклеточный или муцинозный рак яичников.
- До, во время и после лечения новообразований яичников.
- При преждевременном половом созревании (или его задержке).
- При нарушениях сперматогенеза у мужчин.
- При бесплодии у мужчин и женщин.
- При аномалиях развития половых желез у мальчиков.
- При планировании искусственного оплодотворения.
- При неоднозначных половых признаках у детей (анализ может быть назначен в комплексе с определением уровня других половых гормонов и инструментальными методами диагностики).
- Женщины, 0-18 лет:
- Женщины, > 18 лет:
- Женщины, 3-й день цикла:
Не применяют для оценки у женщин в период постменопаузы.
- Мужчины, 0-18 лет: 4 — 352 пг/мл.
- Мужчины, > 18 лет: 25 — 325 пг/мл.
У женщин:
- гранулезоклеточная опухоль яичников (в 89-100 % случаев с повышением количества ингибина В в 60 и больше раз);
- муцинозная опухоль яичников (в 55-60 % случаев);
- немуцинозные эпителиальные опухоли яичников (15-35 %);
- синдром гиперстимуляции яичников.
У женщин:
- возрастное снижение овариального резерва и функции яичников;
- преждевременное истощение яичников;
- менопауза;
- удаление яичников (овариоэктомия);
- противоопухолевая химиотерапия;
- анорексия.
У мужчин:
- анорхия;
- нарушения сперматогенеза;
- гипогонадизм (недоразвитие половых желез);
- последствия облучения, воздействия токсических и инфекционных агентов.
- пол и возраст;
- прием радиоизотопных препаратов;
- прием пероральных гормональных препаратов;
- введение гетерофильных антител (в том числе моноклональных);
- ядерно-магнитный резонанс, проведённый незадолго до исследования;
- курение и злоупотребление алкоголем (возможно снижение уровня ингибина вследствие отрицательного эффекта на яичниковый резерв).
- Возможно опосредованное изменение количества ингибина В в крови на фоне приема лекарственных препаратов, влияющих на уровни ФСГ и андрогенов.
Ингибин В угнетает образование фолликулостимулирующего гормона (ФСГ) в гипофизе по принципу отрицательной обратной связи и выполняет местное паракринное воздействие в яичках и яичниках.
Синтез ингибина уменьшается под действием гонадолиберина.
Андрогены, ФСГ и инсулиноподобный фактор роста – 1 увеличивают его уровень.
У девочек концентрация ингибина В в крови повышается по мере полового созревания. Определение уровня данного гормона имеет значение в диагностике преждевременного полового созревания и оценке зрелости половых желез.
Концентрация ингибина В у женщин изменяется в зависимости от менструального цикла. Она начинает повышаться в раннюю фолликулиновую фазу, достигает максимума в ее середине и остается невысокой в лютеиновую фазу. Отмечается также кратковременный подъем концентрации ингибина В через 2 дня после пикового увеличения количества лютеинизирующего гормона в середине цикла, что соответствует периоду овуляции.
Ингибин В имеет большое значение в регуляции уровня ФСГ в раннем и среднем периоде фолликулиновой фазы.
С возрастом количество фолликулов в яичнике женщины уменьшается и синтез ингибина В снижается.
В раннем предменопаузальном периоде уровень ингибина В в фолликулиновую фазу цикла снижается, что может указать на скорое наступление менопаузы.
В постменопаузальном периоде гормон определяется в очень низкой концентрации (менее 5 пг/мл).
Повышенные концентрации ингибина В у женщин в постменопаузе требуют исключения гранулезоклеточной или муцинозной карциномы яичников, для которых данный гормон является специфичным маркером. При вышеуказанных новообразованиях яичников возможно более чем 60-кратное превышение концентрации ингибина В.
Совместные анализы на СА 125 и ингибин В с дополнительными инструментальными методами исследования позволяют идентифицировать опухоль и контролировать процесс лечения.
Определение количества ингибина В и других половых гормонов может быть полезно в исследовании овариального резерва (фолликулинового/яичникового резерва).
Чем больше фолликулов в яичнике, тем выше уровень ингибина В.
При естественном (в силу возрастных изменений) или преждевременном истощении яичников утрачивается способность к полноценной овуляции, естественной беременности и нормальному вынашиванию плода.
Уровень ингибина В нередко определяют для оценки возможности нормальной беременности у женщины более зрелого возраста и/или прогноза результативности и целесообразности вспомогательных репродуктивных технологий (экстракорпорального оплодотворения – ЭКО, инсеминации спермой донора).
Исследования: на третий день менструального цикла ФСГ, ингибин В и антимюллеровский гормон.
К гранулезо-стромальноклеточным новообразованиям относят гранулезоклеточные, текаклеточные опухоли и фибромы, составляющие большую часть опухолей стромы полового тяжа. Они одинаково часто встречаются как в репродуктивном возрасте, так и в постменопаузе, пик заболеваемости приходится на перименопаузу. До начала полового созревания возникает всего 5 % гранулезоклеточных опухолей. Большинство гранулезных и текаклеток синтезирует эстрогены, небольшая часть - андрогены.
Точная распространенность этих функционально активных опухолей неизвестна, т. к. очень часто до операции микроскопического исследования эндометрия и соответствующего лабораторного обследования не проводят. Примерно 80—85 % гранулезо- и текаклеточных опухолей можно пропальпировать при обследовании живота и таза, но иногда их находят во время гистерэктомии, предпринятой в связи с кровотечением, обусловленным гиперплазией эндометрия или рак эндометрия (РЭ).
Исследования Evans и соавт. из Mayo Clinic по изучению эндометрия у 76 пациенток с гранулезоклеточными опухолями показали высокую частоту его стимуляции эстрогенами. По результатам другого исследования, атипичные клетки эндометрия были выявлены у 1/3 пациенток.
У большинства пациенток симптомы заболевания неспецифичны: объемное образование, боль, увеличение живота в объеме и его вздутие. Некоторые пациентки поступают с симптомами острого живота вследствие разрыва опухоли, сопровождающегося кровотечением и гемоперитонеумом. У женщин в постменопаузе часто бывает маточное кровотечение, обусловленное стимуляцией эндометрия эстрогенами. Приблизительноу 10 % пациенток с этой опухолью имеется высокодифференцированный рак эндометрия (РЭ).
Внешний вид гранулезоклеточных опухолей различен. Иногда, в зависимости от количества опухолевых клеток и фибротекаматозной стромы, это мягкие или плотные солидные новообразования, серого или желтого цвета, зависящего от содержания липидов в клетках опухоли. Чаще гранулезоклеточные опухоли кистозного строения, по внешнему виду напоминающие муцинозную цистаденому или цистаденокарциному, однако при разрезе киста оказывается заполненной серозной жидкостью или сгустками крови.
Приблизительно 15 % пациенток с кистозными гранулезоклеточными опухолями вначале обследуют по поводу острого живота, вызванного гемоперитонеумом.

Выделяют два типа гранулезоклеточных новообразований: взрослый и ювенильный. Опухоли взрослого типа встречаются примерно в 95 % случаев, чаще всего у женщин в постменопаузе, и обычно продуцируют эстрогены. Нередко у таких пациенток выявляют гиперплазию эндометрия и даже высокодифференцированный рак эндометрия (РЭ). Последний, по данным некоторых публикаций, встречается в 25 % случаев, хотя, скорее всего, он сочетается с гранулезоклеточными опухолями менее чем у 5 % больных.
Могут наблюдаться и другие эстрогенные эффекты, например болезненность и нагрубание молочных желез; при цитологическом исследовании мазка из влагалища можно выявить ускоренное созревание плоскоклеточного эпителия. В редких случаях развиваются андрогенные эффекты, проявляющиеся повышенным оволосением, или прогестагенные изменения, выявляемые при исследовании соскоба эндометрия. При гистологическом исследовании в гранулезоклеточных опухолях обнаруживают фибротекаматозные элементы, также типичны клетки в виде кофейных зерен со скудной цитоплазмой.
Клетки могут группироваться в пучки или розетки, окружающие центральную полость, что напоминает примордиальные фолликулы; такие образования называют тельцами Калла—Экснера. Гранулезоклеточные опухоли взрослого типа отличаются низкой степенью злокачественности и медленным ростом, поэтому более чем в 90 % случаев диагноз устанавливают при I стадии заболевания. Эти опухоли, как правило, односторонние, но у 10 % больных наблюдается двустороннее поражение. Хирургическая стадия заболевания — самый важный прогностический фактор.
Гранулезоклеточные опухоли ювенильного типа в основном диагностируют в молодом возрасте, как правило, до 30 лет. Большинство этих новообразований отличается гормональной активностью и синтезирует эстрадиол, прогестерон или андрогены. У детей они часто вызывают преждевременное половое созревание с развитием молочных желез и оволосением на лобке и подмышечных областях. Также могут наблюдаться ациклические маточные кровотечения и увеличение щитовидной железы.

Прогноз при гормонально-активных опухолях ювенильного типа более благоприятный, что связано с более ранним обращением за медицинской помощью больных с симптомами, свидетельствующими о гормональных изменениях. Это, в свою очередь, ведет к диагностике на начальных стадиях: I стадию диагностируют у 98 % пациенток. Как и при взрослом типе, большинство ювенильных новообразований односторонние.
При гистологическом исследовании часто обнаруживают текаклетки с обильной цитоплазмой. Могут быть многочисленные митозы; ядра темные и не всегда выглядят, как кофейные зерна, также может быть выражен полиморфизм. В опухолях ювенильного типа редко бывают тельца Калла—Экснера. Несмотря на то что они выглядят менее дифференцированными, чем новообразования взрослого типа, эффективность их лечения довольно высокая. В отличие от медленно растущих и поздно рецидивирующих опухолей взрослого типа ювенильные при поздних стадиях имеют агрессивное течение с рецидивами и смертью в течение 3 лет с момента установления диагноза.
Единственной отличительной особенностью служит внешний вид ядер. Для гранулезоклеточных опухолей характерны овальные или угловатые ядра, которые имеют бороздки, что придает им сходство с кофейными зернами. Тельца Калла—Экснера также имеют диагностическое значение, но, к сожалению, они не всегда четко выражены.
Истинные гранулезоклеточные опухоли — высокодифференцированные новообразования, большая часть которых к моменту установления диагноза ограничена одним яичником. При I стадии заболевания рецидивы возникают всего в 5—10 % случаев, которые часто диагностируют спустя более 5 лет после первичного лечения. Прогноз для больных хороший: отдаленная выживаемость при всех стадиях заболевания составляет 75— 90 %. В репродуктивном возрасте ограничиваются удалением пораженного яичника вместе с маточной трубой на стороне поражения.
У женщин в пери- и постменопаузе следует удалить матку и непораженные придатки, как и при других доброкачественных процессах или опухолях низкой степени злокачественности. Поданным Mayo Clinic, 92 % пациенток прожили 5—10 лет (76 пациенток, из которых у 82 % была I стадия заболевания). Общая частота рецидивов составила 18,6 %, причем 23 % возникли более чем через 13 лет после окончания первичного лечения. Большинство рецидивов наблюдали в оставленных после операции органах репродуктивной системы женщины. Эти данные позволяют нам рекомендовать в таких случаях удаление внутренних половых органов в период перименопаузы, после окончания детородного периода.
Несколько исследований было посвящено прогностическим факторам. Самый важный из них — стадия заболевания. Кроме нее оценивали митотическую активность, плоидность ДНК и фракцию клеток в S-фазе. В исследовании у 54 пациенток из Швеции при митотической активности не более 4 на 10 полей зрения микроскопа при большом увеличении (ПЗБУ) летальных исходов не было, тогда как при 10/10 ПЗБУ и более умерли все женщины, самая длительная выживаемость составила 4 года.
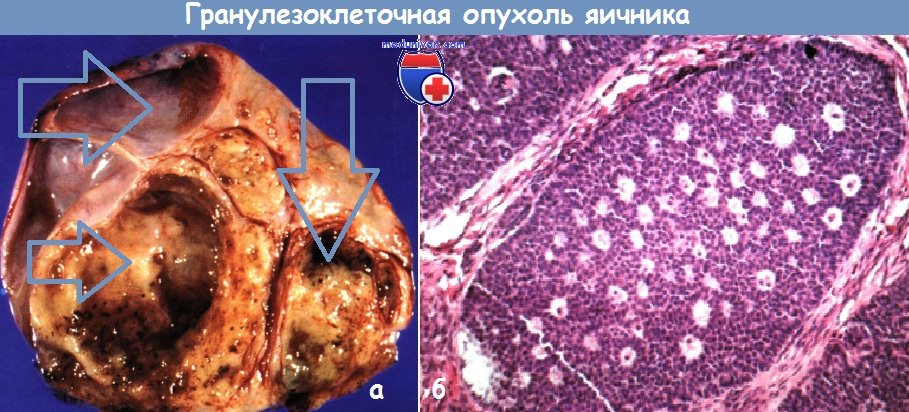
Гранулезоклеточная опухоль яичника:
а — внешний вид;
б — микроскопическая картина с тельцами Калла-Экснера
При митотической активности 4—10/10 ПЗБУ медиана выживаемости равнялась 9 годам. У большинства пациенток митотическое число в опухолях составило не более 4/10 ПЗБУ. По данным небольшого исследования, примерно у 2/3 пациенток обнаруживали эуплоидные опухоли; из них только 1 пациентка умерла от заболевания, а в группе из 5 больных с анеуплоидными опухолями умерло 4 женщины. Процент клеток в S-фазе не коррелировал ни с клиническими, ни с гистологическими параметрами.
Ингибин — нестероидный полипептидный гормон, секретируемый гранулезными клетками яичников в течение менструального цикла и во время беременности. В постменопаузе его секреция прекращается. Поэтому он был предложен в качестве опухолевого маркера при гранулезоклеточных опухолях. По данным нескольких сообщений, отмечена очень хорошая корреляции между ростом опухоли и содержанием ингибина. Однако позже появилось много публикаций, отрицающих специфичность этой субстанции, которую могут секретировать не только гранулезоклеточные, но и другие опухоли яичников.
Тем не менее определение содержания ингибина в сыворотке позволяет контролировать процесс лечения и выявлять рецидивы. К другим опухолевым маркерам относят мюллеровскую ингибирующую субстанцию и эстрадиол. Эстрадиол не используют в клинической практике по причине слабой чувствительности, а мюллеровскую ингибирующую субстанцию, демонстрирующую отличную специфичность, применяют исключительно в исследовательских целях.
Часто при рецидивах опухоли эффективна повторная циторедуктивная операция, ЛТ, XT или комбинация этих методов. Многие авторы советуют применять ЛТ, но в литературе мало данных об улучшении результатов лечения после ее применения. Проспективные исследования для сравнения эффективности разных методов лечения у пациенток с поздними стадиями заболевания или рецидивными гранулезоклеточными опухолями не проводили. Вопрос о пользе адъювантной ЛТ при этих новообразованиях у женщин в постменопаузе остается открытым.
Мы не рекомендуем проводить дополнительное лечение при гранулезоклеточных опухолях I стадии. Неблагоприятные прогностические факторы: большой размер опухоли, двустороннее поражение, разрыв капсулы, атипия ядер и высокая митотическая активность. Считают, что гистологическое строение опухоли не имеет прогностического значения. Не исключено, что при II и III стадиях или рецидиве гранулезоклеточной опухоли наиболее эффективна системная XT.
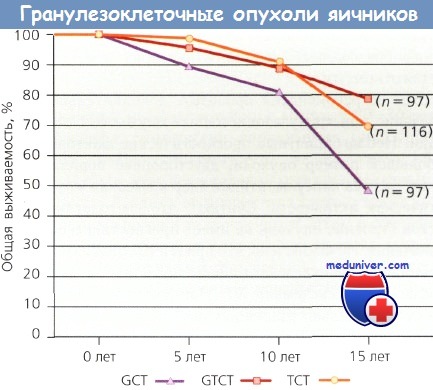
Гранулезотекаклеточные опухоли из регистра опухолей яичников Emil Novak.
GCT - гранулезоклеточные опухоли;
GTCT - гранулезотекаклеточные опухоли;
ТСТ - текаклеточные опухоли.
При метастатических и субоптимально удаленных опухолях применяют агрессивную ПХТ, частота ответов на которую составляет 83 %. Хотя оптимальный химиотерапевтический режим до сих пор не определен, отдельно или в комбинациях эффективны следующие препараты: доксорубицин, блеомицин, цисплатин и винбластин. Colombo и соавт. сообщили об опыте лечения 11 ранее не леченных женщин, впервые получивших XT по схеме VBP по поводу рецидивных или метастатических гранулезоклеточных опухолей яичников. Объективный ответ достигнут у 9 больных, из них у 6 — полный морфологический. Проводили от 2 до 6 курсов XT.
До рецидива проходит много времени, поэтому провести анализ любого вида лечения в отношении общей выживаемости очень трудно. Это особенно верно для адъювантной терапии. Описаны объективные ответы на паклитаксел и агонисты гонадотропин-рилизинг гормонов.


Ингибин B – гликопротеин, который ингибирует уровень гипофизарного фолликулостимулирующего гормона и является маркером репродуктивной функции в мужском и женском организме. Исследование его концентрации в сыворотке назначается вместе со спермограммой, тестами на содержание других половых гормонов. Результаты применяются в эндокринологии, репродуктологии, гинекологии и андрологии. Диагностическая ценность данного анализа в том, что он позволяет оценить функционирование яичников и яичек, особенности сперматогенеза, действие отравляющих веществ на гонады, выявить муцинозные, гранулезоклеточные опухоли яичников, патологии полового развития. Биоматериал для изучения – сыворотка крови, взятой из вены. Определение концентрации ингибина В выполняется методом ИФА. В норме у мужчин значения находятся в диапазоне от 42 до 392 пг/мл, у женщин – от 23 до 257 пг/мл. Подготовка результатов занимает от 5 до 9 суток.

Ингибин B – гликопротеин, который ингибирует уровень гипофизарного фолликулостимулирующего гормона и является маркером репродуктивной функции в мужском и женском организме. Исследование его концентрации в сыворотке назначается вместе со спермограммой, тестами на содержание других половых гормонов. Результаты применяются в эндокринологии, репродуктологии, гинекологии и андрологии. Диагностическая ценность данного анализа в том, что он позволяет оценить функционирование яичников и яичек, особенности сперматогенеза, действие отравляющих веществ на гонады, выявить муцинозные, гранулезоклеточные опухоли яичников, патологии полового развития. Биоматериал для изучения – сыворотка крови, взятой из вены. Определение концентрации ингибина В выполняется методом ИФА. В норме у мужчин значения находятся в диапазоне от 42 до 392 пг/мл, у женщин – от 23 до 257 пг/мл. Подготовка результатов занимает от 5 до 9 суток.
Ингибин B в крови – показатель, который используется для оценки состояния репродуктивной функции у женщин и мужчин. Считается маркером гранулезоклеточных опухолей яичников. По своей структуре этот гормон относится к гликопротеинам, молекула является димером, состоящим из альфа- и бета-субъединицы. Ингибин B синтезируется в тканях яичников и в семенных канальцах яичек. Основные его функции – угнетение синтеза фолликулостимулирующего гормона, производимого гипофизом, а также непосредственное воздействие на ткани яичников и яичек. Секреция ингибина B сокращается при воздействии гонадолиберина. Усиление его производства происходит при увеличении концентрации андрогенов, фолликулостимулирующего гормона и инсулиноподобного фактора роста 1.
В организме у женщин уровень ингибина B изменяется в течение жизни – повышается в пубертате, снижается с наступлением менопаузы. Это позволяет рассматривать соединение в качестве маркера преждевременного полового созревания и раннего климакса, а также использовать для определения функционального запаса яичников. В период половой зрелости количество ингибина B в крови у женщин колеблется на протяжении месячного цикла, максимальные показатели определяются в середине фолликулиновой фазы. Значительное повышение уровня гормона может являться признаком гранулезоклеточного или муцинозного рака яичников. В организме у мужчин наиболее высокий уровень ингибина B определяется в первые три месяца после рождения, затем к 6–10 годам он снижается и остается практически постоянным в течение всей жизни. У мальчиков гормон является показателем патологий развития половых желез, у мужчин – маркером нарушений сперматогенеза.
В клинических лабораториях уровень ингибина B определяется в сыворотке венозной крови. При проведении исследования используются методы иммуноферментного анализа. Полученные показатели применяются в гинекологической, андрологической, эндокринологической и онкологической практике.
Показания
Показания для проведения теста на ингибин B для женщин и мужчин различны. Так как в женском организме данный гормон производится фолликулами, исследование показано девочкам при нарушениях полового развития: задержке или при его преждевременности. Результаты дают представление о созревании половых желез. Женщинам анализ крови на ингибин B назначается при подозрении на гранулезоклеточную или муцинозную карциному яичников – гормон является специфическим маркером данных типов опухолей. Кроме этого, результаты исследования используются для мониторинга эффективности лечебных мероприятий, так как существует корреляционная связь между уровнем ингибина B и размерами новообразования. Для более точной диагностики этот тест выполняется в комплексе с исследованием CA-125 и инструментальными методами.
Еще одно назначение анализа крови на ингибин B у женщин – оценка овариальной функции. Производство данного гормона уменьшается вместе с сокращением количества фолликулов в яичниках, поэтому результаты исследования помогают выявить предстоящее наступление менопаузы. Снижение уровня ингибина B в крови происходит при естественном истощении яичников, а также при нарушении их функций вследствие эндокринных и аутоиммунных заболеваний, лучевой и химиотерапии. Анализ назначается при подготовке к беременности, в частности, при оценке целесообразности проведения процедуры ЭКО.
Мальчикам анализ крови на ингибин B показан при задержке полового созревания или его преждевременности, результаты позволяют выявить патологии развития половых желез, определить функциональность ткани яичек, провести дифференциацию врожденного отсутствия яичек (анорхии) от их неопущения в мошонку (крипторхизма). Половозрелым мужчинам анализ на ингибин B назначается для определения особенностей сперматогенеза. Концентрация гормона в крови коррелирует с объемом тестикулярной ткани и плотностью спермы, поэтому результаты исследования необходимы при диагностике олигоспермии, азооспермии, других нарушений производства и выведения спермы.
Несмотря на то, что анализ крови на ингибин B используется для оценки сперматогенеза, его результаты не являются надежным показателем при определении успешности процедуры тестикулярной экстракции сперматозоидов. Ингибин B может служить маркером целостности яичниковой ткани до начала полового созревания. Исследование данного гормона в крови не показано при эпителиальном раке яичников, так как повышение концентрации в данном случае не является специфичным. Преимуществом теста на ингибин B в крови является его прогностическая способность при оценке функционального запаса яичников – изменения концентрация определяются рано, до снижения показателей эстрадиола и ингибина A.
Подготовка к анализу и забор материала
При изучении ингибина B исследованию подвергается венозная кровь, из которой в лаборатории получают сыворотку. Процедура забора производится с утра, натощак. Период голода должен составлять 8–12 часов, в это время разрешено пить негазированную воду. Подготовка к исследованию включает в себя отмену препаратов с эстрогенами и андрогенами за двое суток, воздержание от приема алкоголя за сутки, отказ от курения за 3 часа, избегание физического и эмоционального напряжения за 30 минут. Женщинам сдавать кровь нужно на 3, 4 или 5 день менструального цикла, если врачом не указаны другие условия.
Из локтевой вены методом пункции берется кровь. Материал помещается в вакуумную пробирку и доставляется в лабораторию. Путем центрифугирования из крови удаляются форменные элементы. При помощи иммуноферментного анализа в сыворотке определяется количество гормона – в образец вводятся антитела, которые образуют специфические комплексы с ингибином B. Затем в ходе ферментативной реакции смесь окрашивается, фотоколориметром определяется ее оптическая плотность. На основе полученных значений рассчитывается концентрация гормона. В зависимости от режима работы лаборатории готовность результатов составляет от 5 до 9 дней (в среднем).
Нормальные значения
Нормальный уровень ингибина B в крови зависит от пола, возраста, а у женщин в период половой зрелости – от фазы менструального цикла. У девочек и девушек до 18 лет показатели исследования не превышают 83 пг/мл, в репродуктивном возрасте с 3 по 5 день менструального цикла они находятся в интервале от 23 до 257 пг/мл, а идеальное нормативное значение составляет 76 пг/мл. С наступлением постменопаузы концентрация гормона в крови снижается, его уровень не превышает 17,5 пг/мл. У мальчиков и юношей до 18 лет показатель ингибина B в крови в норме не превышает 352 пг/мл, у мужчин он находится в диапазоне от 42 до 392 пг/мл, идеальное значение – 127 пг/мл. Привести к физиологическим колебаниям концентрации ингибина B в крови может тяжелый стресс, алкоголь, курение.
Повышение уровня
У женщин причиной выраженного повышения уровня ингибина B в крови являются гранулезоклеточные опухоли яичников. При проведении исследования у 89–100% пациенток определяется увеличение концентрации гормона в 60 и более раз. Кроме этого, примерно у половины женщин количество ингибина B в крови растет при муцинозных опухолях яичников, у трети – при немуцинозных эпителиальных новообразованиях. Так как ингибин B производится фолликулами, увеличение его концентрации наблюдается при синдроме гиперстимуляции яичников, развивающемся в ходе процедуры ЭКО.
Снижение уровня
Причиной снижения уровня ингибина B у женщин является истощение яичников. Уменьшение концентрации гормона происходит при возрастном сокращении овариального резерва, преждевременном и естественном истощении яичников, менопаузе, анорексии, а также после проведения противоопухолевой лучевой и химиотерапии, операции по удалению яичников (оофорэктомии). В мужском организме причиной снижения уровня ингибина B в крови может быть анорхия (врожденное отсутствие яичек), гипогонадизм (недостаточное развитие половых желез), нарушения сперматогенеза, а также последствия воздействия инфекций и токсинов.
Лечение отклонений от нормы
В клинической практике анализ на определение ингибина B в крови получил широкое распространение благодаря своей высокой специфичности в отношении гранулезоклеточных опухолей яичников, нарушений сперматогенеза, а также прогностической ценности при определении овуляторного резерва. При несоответствии результатов исследования нормативным значениям за уточнением диагноза и подбором адекватной терапии необходимо обратиться к врачу – эндокринологу, гинекологу, андрологу. Чтобы исключить влияние физиологических факторов на точность диагностики при подготовке к забору крови, нужно избегать стрессов, воздержаться от интенсивных физических нагрузок, курения и употребления алкоголя.
У племянницы обнаружили гранулезоклеточную опухоль яичника. Сестра в панике. Я изучила все об этой патологии, рассказала ей, а теперь поделюсь с вами своими знаниями.
- 1 Что такое гранулезоклеточная опухоль яичника
- 2 Прогноз при гранулезоклеточной опухоли яичника
- 3 Как проявляется заболевание
- 3.1 Гранулезоклеточная опухоль яичника взрослого типа
- 3.2 Ювенильный вариант ГКО
- 4 Причины возникновения таких новообразования
- 5 Виды гранулезоклеточных опухолей
- 6 Диагностика заболевания
- 6.1 Дифференциальный диагноз
- 7 Лечение гранулезоклеточных опухолей
- 7.1 Операция
- 7.2 Облучение и химиотерапия
- 8 Осложнения
Что такое гранулезоклеточная опухоль яичника
Образование чаще доброкачественное, хотя присутствует склонность к онкологии, которая проявляется рецидивами, метастазами и прорастанием капсулы. Заболевание способно вернуться после исцеления через много лет.
Прогноз при гранулезоклеточной опухоли яичника
Лечение проблемы дает благоприятный прогноз, когда своевременно поставлен точный диагноз, проведена операция и затем адекватная терапия.
При запоздалом посещении гинеколога болезнь проявляется осложнениями:
- анемией из-за постоянных кровотечений;
- вероятностью разрыва капсулы;
- гормональными нарушениями;
- озлокачествлением опухоли.
Злокачественное новообразование способно вызвать летальный исход.
Как проявляется заболевание
Признаки присутствия образования несколько отличаются. Все зависит от вида опухоли. Чаще проявления являются неспецифичными:
- вздувается брюшина;
- возникает умеренная болезненность, ощущаемая в паху либо пояснице.
Иногда происходит разрыв капсулы, провоцируя внутреннее кровотечение. После этого в брюшине скапливается кровь. Таких женщин срочно направляют в хирургию. Общими симптомами образования способны стать неважное самочувствие, анемия, постоянная слабость.
В категории взрослых женщин гранулезоклеточные опухоли синтезируют особые гормоны – эстрогены. Подобные стероиды начинают возбуждать эндометрий, поэтому при менопаузе нередко появляются маточные выделения, обнаруживается гиперплазия, иногда развивается рак эндометрия.
Придатки увеличиваются, способны на них появляться полипы. Иногда женщины жалуются на метеоризм, дисфункцию испражнений, мочеиспускания. Весьма редко образование начинает продуцировать андрогены, поэтому у женщин начинают расти волосы аналогично мужчинам.
Значительная часть подобных опухолей являются активными в гормональном плане:
- При продуцировании эстрогена ювенильные ГКО провоцируют преждевременное половое созревание, растут молочные железы, волосы покрывают подмышки и зону лобка. В позднем подростковом возрасте менструальный цикл нарушается, возникают нередко кровотечения, вероятна гиперплазия щитовидки.
- Усиленное производство образованием ингибина либо прогестерона в детородном возрасте проявляется дисфункцией женского цикла, иногда менструации полностью прекращаются.
- Андрогенпродуцирующие образования провоцируют появление вирильного синдрома: у девушек прекращаются менструации, они становятся мужеподобными. Волосы начинают расти в местах, обычных для мужчин, на голове они редеют волосы, грубость приобретает голос.
Примерно 10% гранулезоклеточных опухолей подобного варианта развития диагностируется при беременности.
Причины возникновения таких новообразования
Главным провокатором появления опухолей становятся сбои функционирования органов, изменяющих гормональный фон. Обычно процесс начинается не с дисфункции самих придатков – проблема развивается в гипофизе мозга, который регулирует синтез эстрогена, а также прогестерона в половых железах женщин.
Виды гранулезоклеточных опухолей
Как я уже указывала, гранулезоклеточные опухоли развиваются по двум видам: взрослые и ювенильные. Рак яичников из-за таких образований способен развиться в любой период взросления женщины. Чаще его диагностируют после 40 лет, причем пик заболеваемости выявляют в возрасте 50–55 лет.
Диагностика заболевания
Чтобы диагностировать именно гранулезоклеточную опухоль придатков, применяют такие исследования:
- гинекологический осмотр;
- анализ крови;
- УЗИ, КТ либо МРТ.

Чрезвычайно важно дифференцировать гранулезоклеточную опухоль с онкологией придатков, карциноидом, аденокарциномой, а также текоматозом придатков либо синдромом, именуемым Штейна-Левенталя. Любое из перечисленных заболеваний отличается своим прогнозом, имеет индивидуальные терапевтические подходы.
Лечение гранулезоклеточных опухолей
Чтобы победить патологию, требуется хирургическое вмешательство, лучевая либо химиотерапия, эндокринное лечение. Для каждой конкретной ситуации врач разрабатывает персональную лечебную тактику.
Поскольку основной вариант лечения – хирургический, в нем многое зависит от фазы и габаритов образования, фазы его злокачественности, присутствия метастазов. Немаловажен возраст пациентки, наличие иных патологий. Сейчас распространены малоинвазивные лапароскопические операции. Они безопасны, позволяют предотвратить осложнения.
Когда это возможно, врачи пытаются сохранить придатки. Окончательное же решение принимается уже при вмешательстве, учитывая все сопутствующие факторы.
Чтобы победить метастазы, целиком исключить вероятность рецидивов, женщине рекомендуют курс облучения. Подобное лечение используется также при противопоказанной химиотерапии. Именно лучевое лечение существенно улучшает благоприятный прогноз.
Также вариантом, дополняющим радикальную операцию, признана химиотерапия. Такие процедуры проводят перед и после хирургического вмешательства. Обычно рекомендуют 3 курса, назначаемые через 3 недели. Используют следующие препараты:
- Карбоплатин и Этопозид;
- Таксол и Блеомицин;
- Цисплатин.
Все они помогают уменьшить габариты неопластических образований.
Осложнения
Практически в 10% ситуаций у женщин, при диагностировании гранулезоклеточного новообразования придатков разрывается капсула, возникает интенсивная боль и гемоперитонеум. 25% ситуаций при феминизирующей мезенхимоме завершаются развитием асцита.
Читайте также:

