Идиопатический фиброзирующий альвеолит это рак
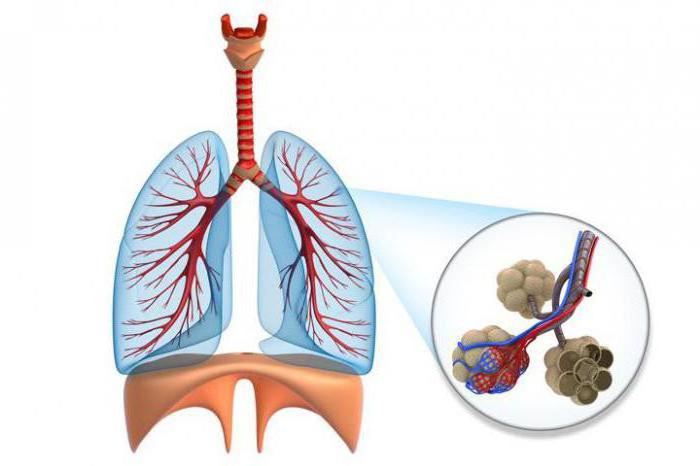
Идиопатический фиброзирующий альвеолит (синдром Хэммена – Рича, интерстициальный диффузный пневмофиброз, фиброзная дисплазия легких, синдром Скеддинга) – пульмонологическое заболевание, для которого характерно диффузное поражение интерстициальной ткани легких, приводящее к развитию пневмосклероза, легочного сердца и дыхательной недостаточности.
В патологическом механизме выделяется несколько взаимосвязанных между собой процессов:
- отек интерстициальной ткани;
- альвеолит (воспаление альвеол);
- интерстициальный фиброз.
Заболевание встречается редко – 8-10 случаев на 100 000 человек. Однако в последние годы отмечается некоторый рост заболеваемости идиопатическим фиброзирующим альвеолитом. Это объясняется как истинным увеличением случаев заболевания, так и улучшением диагностики данной патологии легких.
Причины и факторы риска
В настоящее время точные причины возникновения идиопатического фиброзирующего альвеолита не установлены. Предполагается, что определенную роль могут играть следующие факторы:
- наследственная предрасположенность;
- инфицирование некоторыми вирусами (цитомегаловирусом, аденовирусом, вирусом гепатита С, вирусом простого герпеса);
- аутоиммунные нарушения.
Известно, что на заболеваемость могут влиять и некоторые географические, бытовые, экологические и профессиональные факторы. Идиопатический фиброзирующий альвеолит чаще диагностируется у следующих групп населения:
- курильщики;
- рабочие, контактирующие с силикатной, металлической, асбестовой или древесной пылью;
- фермеры, занимающиеся разведением птиц.
Формы заболевания
По особенностям клинического течения выделяют следующие формы идиопатического фиброзирующего альвеолита:
- неспецифическая интерстициальная пневмония;
- острая интерстициальная пневмония;
- десквамативная интерстициальная пневмония;
- обычная интерстициальная пневмония.
Стадии заболевания
В соответствии с особенностями воспалительного процесса выделяются три стадии идиопатического фиброзирующего альвеолита:
- Острая. Наблюдается поражение эпителия и альвеолярных капилляров, формируются гиалиново-мембранные образования, не позволяющие свободно расширяться ткани альвеол в процессе вдоха.
- Хроническая. В альвеолах откладывается коллаген, происходит замещение интерстициальной ткани фиброзной.
- Терминальная. Фиброзная ткань практически полностью замещает ткань альвеол и капилляров. В легких возникают множественные полостные образования, в результате чего они напоминают пчелиные соты. Значительно нарушается газообмен, нарастает дыхательная недостаточность, что в конечном итоге приводит к гибели пациента.
Идиопатический фиброзирующий альвеолит неуклонно прогрессирует, и при отсутствии соответствующей терапии летальный исход наступает через 3-4 года от момента появления первых симптомов заболевания.
Симптомы
Идиопатический фиброзирующий альвеолит развивается постепенно и довольно медленно. Первый симптом заболевания – одышка. Вначале она выражена незначительно и возникает только на фоне физических нагрузок. На этой стадии пациенты обычно не обращаются к врачу, полагая, что недомогание связано не с болезнью, а какими-либо другими причинами (лишним весом, переутомлением). По данным статистики, от момента появления первых признаков заболевания до обращения к пульмонологу обычно проходит от 3 до 24 месяцев. К этому времени одышка возникает уже при минимальной нагрузке, а иногда наблюдается даже в состоянии покоя. Появляются и другие симптомы заболевания:
- непродуктивный кашель;
- боль в грудной клетке, не позволяющая сделать глубокий вдох;
- выраженная общая слабость;
- похудение;
- повышение температуры тела;
- боли в суставах и мышцах;
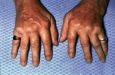
- характерные изменения ногтевых фаланг (симптом барабанных палочек);
- синюшность кожных покровов и слизистых оболочек.
В терминальной стадии идиопатического фиброзирующего альвеолита у больных быстро прогрессируют проявления хронической дыхательной и правожелудочковой сердечной недостаточности:
- отеки;
- набухание вен шеи;
- диффузный цианоз;
- кахексия.
На этой стадии заболевания зачастую возникает отек легкого.
Диагностика
Диагностика идиопатического фиброзирующего альвеолита начинается со сбора анамнеза и физикального осмотра пациента. При аускультации легких и сердца обращают на себя внимание:
Идиопатический фиброзирующий альвеолит встречается редко – 8-10 случаев на 100 000 человек.
Для подтверждения диагноза проводится обследование, программа которого включает:
- общий и биохимический анализ крови;
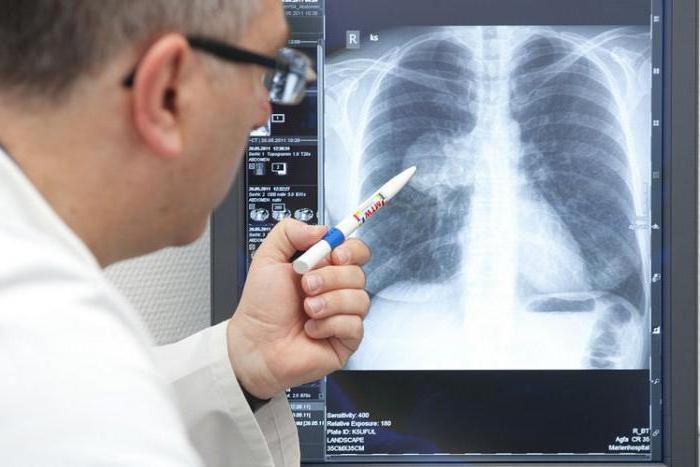
- рентгенографию;
- компьютерную томографию;
- спирометрию;
- пикфлоуметрию;
- электрокардиографию;
- бронхоскопию;
- открытую биопсию легких с последующим гистологическим анализом полученного материала.
Лечение
Основные цели терапии идиопатического фиброзирующего альвеолита:
- замедление процесса фиброзного замещения интерстициальной ткани легких;
- улучшение качества жизни пациентов.
Схема лечения включает:
- противовоспалительные средства (кортикостероиды, цитостатики);
- антиоксиданты;
- антифиброзные препараты (колхицин, пеницилламин);
- бронхолитики;
- антикоагулянты;
- оксигенотерапию.
Показаниями к трансплантации легких являются:
- снижение жизненной емкости легких ниже 70%;
- нарушения ритма и частоты дыхания;
- выраженная гипоксемия;
- снижение диффузной способности легких.
Идиопатический фиброзирующий альвеолит чаще диагностируется у курильщиков, рабочих, контактирующих с силикатной, металлической, асбестовой или древесной пылью, фермеров, занимающихся разведением птиц.
Возможные осложнения и последствия
Основные осложнения идиопатического фиброзирующего альвеолита:
- легочная гипертензия;
- дыхательная недостаточность;
- частые бактериальные пневмонии;
- рак легкого.
Прогноз
Прогноз при идиопатическом фиброзирующем альвеолите всегда серьезен. Заболевание неуклонно прогрессирует, приводя к гибели пациентов. При отсутствии соответствующей терапии летальный исход наступает через 3-4 года от момента появления первых симптомов заболевания. При хорошем ответе на проводимую терапию продолжительность жизни увеличивается до 10 лет. Процент 5-летней выживаемости после трансплантации легких составляет 50-60%.
Профилактика
Профилактика идиопатического фиброзирующего альвеолита состоит из следующих мероприятий:
- отказ от курения;
- своевременное и адекватное лечение вирусных инфекций;
- предотвращение длительного контакта с профессиональными вредными факторами (например, силикатами, асбестом или металлической пылью).
Видео с YouTube по теме статьи:



- 22 Июня, 2018
- Пульмонология
- Гапонова Алина
Идиопатический фиброзирующий альвеолит относится к категории спорных заболеваний. Это происходит потому, что врачи не могут прийти к согласию относительно причин его возникновения. Существует несколько гипотез относительно развития данного патологического процесса в легких, но ни одна из них на сегодняшний день не подтверждена на сто процентов. Людям с таким диагнозом остается надеяться на чудеса науки, которые помогу выяснить, что с ними происходит и как это вылечить.
Определение
Идиопатический фиброзирующий альвеолит, или синдром Хаммена – Рича, – это патологический процесс, развивающийся в ткани легких, который приводит к фиброзу и дыхательной недостаточности.
Это заболевание в 1933 году было одновременно описано Хамменом и Ричем, почему, собственно, и получило такое название. Они начали работать вместе и до 1944 года описали еще четырех больных с данной патологией. К сожалению, все случаи закончились для пациентов неутешительно.
Но до 60-х к заболеванию не наблюдалось особого интереса. Только когда в периодической литературе часто стали появляться статьи на данную тему с клиническими примерами, патологию стали рассматривать как значимую для общества болезнь. Кроме того, выявили некоторые неточности, допущенные первооткрывателями, так как количество курируемых ими больных было очень маленьким.
Причины
Чем и как вызывается идиопатический фиброзирующий альвеолит, пока непонятно. Ученые уже более полувека пытаются разгадать эту загадку, но у них все еще ничего не получилось. Как уже упоминалось, существует несколько версий относительно происхождения данной патологии, но ни одна из них не была подтверждена.
Наиболее перспективной считается гипотеза о том, что заболевание связано с проявлениями аутоагрессии, а также сниженным порогом восприимчивости соединительной ткани к факторам воспаления. Наибольшее количество приверженцев у теории, постулирующей о полиэтиологичности заболевания. Это означает, что фиброзирующий альвеолит вызывает сочетание инфекции (бактериальной или вирусной), местных аллергических процессов, аутоиммунных реакций и воздействия токсинов.
Некоторое ученые считают, что данное заболевание необходимо рассматривать в контексте колагенопатий. Но только этот вариант патологии затрагивает исключительно легочную ткань и дальше не распространяется. Кроме того, имеются сведения о том, что у близких родственников вероятность возникновения данной болезни выше, чем в популяции, что говорит о генетической предрасположенности.
Патогенез
Фиброзирующий идиопатический альвеолит может начинаться как простуда или астма. Пусковым механизмом является первичное повреждение клеток альвеол или сосудов при вдыхании ядовитых испарений, горячего/холодного воздуха, развития инфекционного заболевания. Из-за воздействия патогенного агента развивается отек тканей, в том числе стенок капилляров и альвеол.
Так как воспаление – это типический патологический процесс, то в организме, в ответ на раздражение, вырабатываются специфические медиаторы воспаления (цитокины, интерлейкины, фактор некроза опухолей, оксиданты и другие). Как следствие, развивается острая пневмония. После этого этапа болезнь может пойти по двум направлениям:
1. Регресс симптомов и полное выздоровление.
2. Переход в хроническую форму.
В конечном итоге вся ткань легких будет замещена фибрином, а вместо нормальной структуры органа останутся только разнокалиберные полости в виде пчелиных сот.
Патоморфология
На секции или во время диагностической биопсии все фиброзирующие альвеолиты выглядят одинаково. Ткань легких переполнена клетками воспаления (лимфоциты, плазматические и тучные клетки), в которых содержаться гранулы с химически активными веществами.
Помимо них, можно увидеть скопления фибробластов и пучки волокон коллагена, расположенные в просвете бронхов или альвеол. Изменения при фиброзирующем альвеолите легких, как правило, начинаются с периферии и медленно продвигаются к средостению. Поэтому для выявления заболевания материал берут из субплевральной области.
Классификация
Ни одна болезнь не существует в единственном варианте, у нее всегда есть несколько форм. Так, среди фиброзирующих альвеолитов выделяют:
- идиопатический (когда причину установить не представляется возможным);
- аллергический (воспаление вызывается конкретным веществом, на который у организма имеется чрезмерная реакция);
- токсический.
К группе идиопатических альвеолитов относят такие морфологические формы:
- интерстициальная пневмония;
- десквамативная пневмония;
- острая и неспецифическая пневмония.
Токсические альвеолиты вызываются однократным или постоянным воздействием химических аэрозолей. Они могут протекать в острой, подострой или хронической форме.
Клиника

Идиопатический альвеолит? как правило, заболевание хроническое, симптомы которого развиваются достаточно медленно, но необратимо. Большую часть времени пациенты не обращают внимания на дискомфорт и не обращаются за медицинской помощью. Они объясняют одышку и плохое самочувствие загруженностью на работе, отказом от спорта, набором веса и прочими отговорками. В среднем люди идут к врачу только спустя три месяца от начала заболевания. В запущенных случаях посещение специалиста может состояться и через три года.
Самой главной жалобой у пациентов выступает одышка, появляющаяся при малейшей физической активности. Кроме того, больных беспокоит сухой кашель, боли в груди (в области лопаток), которые не дают им глубоко вдохнуть. На фоне всего этого наблюдаются похудение, слабость, боли в суставах и мышцах, возможно повышение температуры.
Когда дыхательная недостаточность продолжается достаточно долго, меняют свою форму и ногти. Они становятся круглыми и выпуклыми, а концевые фаланги пальцев утолщаются. Это является характерным симптомом присоединения сердечной недостаточности.
С течением времени болезнь только прогрессирует. Меняется цвет кожи с розового на серый, появляется синюшность пальцев и носогубного треугольника. Шейные вены набухают и хорошо контурируются под кожей, ноги отекают, ходить становится еще труднее.
Диагностика
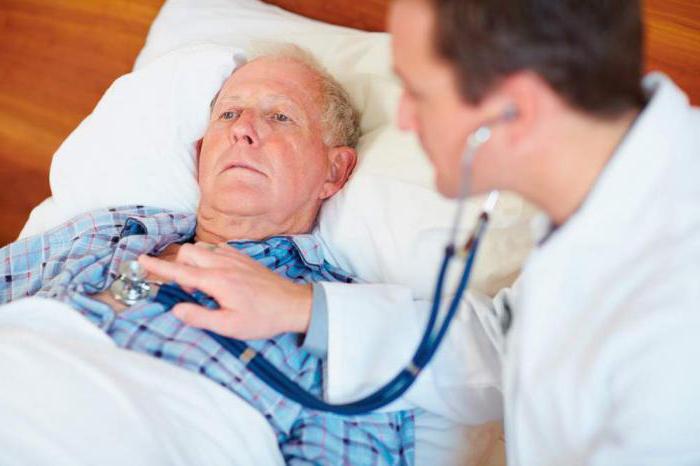
Такое заболевание легких, как идиопатический фиброзирующий альвеолит, сложно распознать на ранних этапах диагностики, но заподозрить изменения в легочной ткани – возможно. При физикальном исследовании у пациента отчетливо слышны хрипы и крепитация, а также жесткое, напряженное дыхание. Со стороны сердца наблюдается учащение ритма и приглушенность ударов.
1. Отек и утолщение стенок альвеол.
2. Заполнение альвеол жидкостью и клетками.
3. Разрушение альвеол.
4. Перестройка легочной ткани.
5. Образование полостей и кист.
Обязательным является изучение у пациента функции внешнего дыхания. Для этого ему назначается спирометрия и пикфлоуметрия. Кроме того, из-за плохой доставки кислорода имеются изменения и в крови: увеличение количества лейкоцитов, ускоряется скорость оседания эритроцитов, повышается гемоглобин. На электрокардиограмме видны признаки перегрузки правого сердца объемом.
По Международной классификации болезней выделяют большие и малые критерии диагностики. К большим критериям относятся:
- исключение другой патологии соединительной ткани;
- нарушение дыхательной функции;
- наличие характерных рентгенологических симптомов;
- гистологическое подтверждение изменений в легких.
- возраст старше 50 лет;
- нарастание одышки;
- длительность болезни более 3 месяцев;
- наличие крепитации.
С целью дифференциальной диагностики проводят бронхоскопию и делают смывы со слизистых для исключения онкологической патологии. Заболевание необходимо отличить от туберкулеза, саркоидоза, пневмокониоза, амилоидоза и рака.
Лечение

Идиопатический фиброзирующий альвеолит - заболевание неизлечимое. Врач при помощи терапии может немного замедлить изменения и сделать жизнь пациента более комфортной, но не более. Существует медикаментозное и немедикаментозное лечение.
В первую очередь это, конечно, изменение образа жизни, физиопроцедуры, специальный комплекс тренировок, а также психологическая поддержка пациентов. Хорошие результаты показала кислородная терапия, которая позволяет существенно снизить одышку и повысить выносливость человека. Для того чтобы избежать осложнений, связанных с плохой вентиляцией легких (инфекции), всем пациентам делают вакцинацию против гриппа и пневмококка.
Но только одним изменением жизни нельзя победить идиопатический фиброзирующий альвеолит. Лечение включает в себя и лекарственную терапию тоже. С целью уменьшения воспаления используют глюкокортикостероиды, антифибринозные препараты (разрушающие коллаген) и лекарства, подавляющие иммунитет. Их можно принимать как по отдельности, так и в различных комбинациях. В качестве поддерживающей терапии назначают диуретики, препараты калия, бронхолитики и сердечные гликозиды.
Наиболее радикальным способом лечения является трансплантация легких, но это достаточно редкая процедура, которую не все могут себе позволить. К тому же только половина пациентов выживает в течение 5 лет после операции.
Идиопатический фиброзирующий альвеолит: рекомендации
Основной группой больных являются пожилые люди, поэтому у них, помимо основной патологии, часто выявляют еще и проблемы с сердечно-сосудистой системой, почками и печенью. Это затрудняет лечение и ведет к рецидивам болезни.
В редких случаях диагноз ставится молодым женщинам, которые хотят иметь детей. Нет четких ограничений для беременности, но при ее планировании необходимо обязательно проконсультироваться с врачом. Он сопоставит показатели функционирования дыхательной системы с риском для матери и плода.
Лечение фиброзирующего альвеолита может серьезно повлиять на другие органы и системы. У пациентов может развиться вторичный иммунодефицит и синдром Иценко - Кушинга из-за приема кортикостероидов. В этом случае специалисты меняют схему лечения и подбирают терапию с учетом имеющихся осложнений.
Прогноз и профилактика

К сожалению, нельзя до конца избавиться от идиопатического фиброзирующего альвеолита. Клинические рекомендации, которые получает пациент, добившийся стойкой ремиссии, следующие:
1. Избегать инфекций (так как иммунитет искусственно подавляется).
2. Сменить работу, исключить вредные привычки, изменить бытовые условия.
3. Обязательно встать на диспансерный учет у пульмонолога.
4. Регулярно посещать аллерголога и врача-профпатолога.
5. При необходимости – оформить группу инвалидности.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Идиопатический фиброзирующий альвеолит развивается чаще всего в возрасте от 40 до 70 лет, причем у мужчин в 1.7-1.9 раза чаще по сравнению с женщинами.
Наиболее характерно постепенное, малозаметное начало, однако у 20% больных заболевание начинается остро с повышения температуры тела и выраженной одышки, однако в последующем температура тела нормализуется или становится субфебрильной.
Для идиопатического фиброзирующего альвеолита чрезвычайно характерными являются жалобы больных, тщательный анализ которых позволяет заподозрить это заболевание:
- одышка - основное и постоянное проявление болезни. Вначале одышка менее выражена, однако по мере прогрессирования заболевания она нарастает и становится настолько выраженной, что больной не может ходить, обслуживать себя и даже разговаривать. Чем тяжелее и продолжительнее заболевание, тем более выражена одышка. Больные отмечают постоянный характер одышки, отсутствие приступов удушья, однако часто подчеркивают невозможность глубоко вдохнуть. Из-за прогрессирующей одышки больные постепенно снижают свою активность и предпочитают пассивный образ жизни;
- кашель - второй характерный признак заболевания, на кашель жалуется около 90% больных, однако это не первый симптом, он появляется позже, как правило, в период выраженной клинической картины идиопатического фиброзирующего альвеолита. Чаще всего кашель сухой, однако у 10% больных сопровождается отделением слизистой мокроты;
- боли в грудной клетке - наблюдаются у половины больных, они локализуются чаще всего в подложечной области с обеих сторон и, как правило, усиливаются при глубоком вдохе;
- похудание - характерный признак идиопатического фиброзирующего альвеолита и беспокоит больных обычно в фазе прогрессировать заболевания; степень снижения массы тела зависит от выраженности и длительности патологического процесса в легких, возможно похудание на 10-12 кг в течение 4-5 месяцев;
- общая слабость, быстрая утомляемость, снижение работоспособности - жалобы, характерные для всех больных, особенно выражены при прогрессирующем течении заболевания;
- боли в суставах и утренняя скованность в них - нечастые жалобы, но могут быть заметно выражены при тяжелом течении заболевания;
- повышение температуры тела - нехарактерная для идиопатического фиброзирующего альвеолита жалоба, однако, по данным М. М. Ильковичи Л. Н. Новиковой (1998) у 1/3 больных наблюдается субфебрильная или фебрильная температура тела, причем чаще всего в промежутке между 10 и 13 часами. Лихорадка свидетельствует об активном патологическом процессе в легких.
Объективное исследование выявляет следующие характерные проявления идиопатического фиброзирующего альвеолита:
У 5% больных могут выслушиваться сухие хрипы (обычно при развитии сопутствующего бронхита).
Течение идиопатического фиброзирующего альвеолита
ИФА неуклонно прогрессирует и неизбежно приводит к развитию тяжелой дыхательной недостаточности (проявляется выраженной постоянной одышкой, диффузным серым цианозом кожи и видимых слизистых оболочек) и хронического легочного сердца (компенсированного, затем декомпенсированного). Острое течение заболевания наблюдается в 15% случаев и проявляется резкой слабостью, одышкой, высокой температурой тела. У остальных больных начало болезни постепенное, течение медленно прогрессирующее.
С момента постановки диагноза идиопатического фиброзирующего альвеолита больные живут около 3-5 лет. Основными причинами смерти являются тяжелая сердечная и дыхательная недостаточность, ТЭЛА, присоединившаяся пневмония, рак легкого. Риск развития рака легкого у больных ИФА в 14 раз выше по сравнению с общей популяцией того же возраста, пола, длительности срока курения. Наряду с этим сообщается о возможном выздоровлении при таких формах идиопатического фиброзирующего альвеолита, как десквамативная интерстициальная, острая интерстициальная и неспецифическая интерстициальная пневмония при использовании современных методов терапии.
А. Е. Коган, Б. М. Корнев, Ю. А. Салов (1995) выделяют раннюю и позднюю стадии идиопатического фиброзирующего альвеолита.
Выделяют острый и хронический варианты течения идиопатического фиброзирующего альвеолита. Острый вариант встречается редко и характеризуется резко нарастающей дыхательной недостаточностью с летальным исходом в течение 2-3 месяцев. При хроническом течении идиопатического фиброзирующего альвеолита выделяют агрессивный, персистирующий, медленно прогрессирующий варианты. Агрессивный вариант отличается быстро прогрессирующей одышкой, истощением, тяжелой дыхательной недостаточностью, продолжительностью жизни от 6 месяцев до 1 года. Персистирующий вариант отличается менее яркими клиническими проявлениями, продолжительностью жизни до 4-5 лет. Медленно прогрессирующий вариант идиопатического фиброзирующего альвеолита характеризуется медленным развитием фиброза и дыхательной недостаточности, продолжительностью жизни до 10 лет.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Идиопатический фиброзирующий альвеолит (ИФА) является одним из наиболее часто встречающихся и в то же время плохо изученных заболеваний из группы интерстициальных болезней легких (ИБЛ).
ИФА характеризуется воспалением и фиброзом легочного интерстиция и воздухоносных пространств, дезорганизацией структурно-функциональных единиц паренхимы, что приводит к развитию рестриктивных изменений легких, нарушению газообмена, прогрессирующей дыхательной недостаточности и в конечном итоге — к гибели больного.
Эпидемиология и предрасполагающие факторы
Данные о распространенности и заболеваемости ИФА значительно варьируют; это, по-видимому, связано с тем, что в прежних эпидемиологических исследованиях учитывались больные не только с ИФА, но и с другими идиопатическими интерстициальными пневмониями (ИИП). Распространенность заболевания составляет среди мужчин 20 случаев на 100 тыс. населения, среди женщин — 13 случаев на 100 тыс. населения. Заболеваемость идиопатическим фиброзирующим альвеолитом составляет 11 случаев на 100 тыс. человек/год у мужчин и 7 случаев на 100 тыс. человек / год — у женщин.
Морфологическая картина

Рис. 1. Гистологическая картина обычной интерстициальной пневмонии. Интерстициальный фиброз, отложение плотного коллагена (снизу), зоны кистозных изменений (короткая стрелка), фокус фибробластов (стрелка) в центре зоны фиброза и воспаления. (Окраска гематоксилином и эозином, ув. 50) (Авдеева О.Е., Авдеев С.Н., Чучалин А.Г., 2005)
Клиническая картина
Заболевание чаще всего встречается у пациентов в возрасте старше 50 лет. Отмечается преобладание заболевания у мужчин, соотношение полов составляет примерно 1,7:1 в пользу мужчин. Основными жалобами больных являются неуклонно прогрессирующая одышка инспираторного характера (невозможность глубоко вдохнуть) и непродуктивный кашель. Одышка определяется у 100 % больных.
Степень выраженности одышки является достаточно объективным критерием, позволяющим судить о тяжести заболевания. Как правило, больные отмечают характерную особенность одышки: однажды возникнув, она имеет тенденцию только к прогрессированию. Одышка не зависит (или почти не зависит) от времени суток, температуры окружающего воздуха и др. факторов. Отличительная особенность дыхания больных — укорочение фаз вдоха и выдоха и в связи с этим учащение дыхания в единицу времени, гипервентиляционный синдром.
Попытка глубоко вдохнуть вызывает кашель. Следует отметить, что кашель (как самостоятельный признак) встречается не у всех больных при ИФА и дифференциально-диагностического значения не имеет (в отличие от хронической обструктивной болезни легких (ХОБЛ), с которым нередко клиницисты путают ИБЛ, в том числе и идиопатический фиброзирующий альвеолит). По мере развития заболевания одышка приводит к полной инвалидизации: больной не способен произнести фразу, предложение, не может ходить, обслуживать себя.
Начало болезни, как правило, незаметное, хотя иногда больные описывают дебют ИФА как острое респираторное заболевание, что предполагает роль вирусной инфекции в генезе заболевания. Так как болезнь прогрессирует довольно медленно, пациенты успевают адаптироваться к своей одышке, постепенно снижая свою активность и переходя к более пассивному образу жизни.
Иногда отмечается продуктивный кашель (до 20 %), даже продукция гнойной мокроты, особенно у больных с тяжелыми формами ИФА, что свидетельствует о присоединении бактериальной инфекции. Лихорадка и кровохарканье не характерны для ИФА. Появление кровохарканья должно ориентировать врача на поиск опухоли легких, которая у больных идиопатического фиброзирующего альвеолита встречается в 4-12 раз чаще по сравнению с лицами общей популяции, даже с учетом в анамнезе курения.
Наиболее часто крепитация выслушивается в заднебазальных отделах, хотя при прогрессировании заболевания она может выслушиваться над всей поверхностью легких и в течение всей фазы вдоха. На ранних этапах болезни базальная крепитация может ослабевать или даже полностью исчезать при наклоне больного вперед.
Сухие хрипы могут быть слышны у 5-10 % больных и обычно появляются при сопутствующем бронхите. По мере прогрессирования заболевания появляются признаки дыхательной недостаточности и легочного сердца: диффузный серо-пепельный цианоз, усиление II тона над легочной артерией, тахикардия, набухание шейных вен, периферические отеки. Снижение массы тела больных, вплоть до развития кахексии, является характерным признаком для ИФА, особенно для терминальной стадии.
Диагностика
Разработаны критерии для определения вероятного диагноза ИФА (табл. 1).
Широкое использование открытой биопсии легких при ИФА сдерживают ее очевидные недостатки: инвазивность, высокая стоимость процедуры, задержка в назначении терапии, невозможность многократного повторения. Многим больным с предполагаемым ИФА открытая биопсия не показана из-за тяжести их состояния.
Таблица 1. Критерии диагноза идиопатического фиброзирующего альвеолита (ATS/ERS, 2000)
1. Исключение других интерстициальных заболеваний легких, вызванных известными причинами (прием лекарств, экспозиция к вредным факторам внешней среды, системные заболевания соединительной ткани).
2. Рестриктивные изменения функции внешнего дыхания и нарушение газообмена.
1. Возраст старше 50 лет.
2. Незаметное, постепенное появление одышки при физической нагрузке.
3. Длительность заболевания более 3 мес.
Лабораторные методы исследования обычно не имеют большого значения для диагностики ИФА. У 90 % больных определяют умеренное повышение скорости оседания эритроцитов (СОЭ), у большинства обнаруживают циркулирующие иммунные комплексы, у 30-40 % пациентов — повышение общего уровня иммуноглобулинов и криоглобулины. Примерно 20-30 % больных ИФА без сопутствующих системных заболеваний имеют повышенные титры ревматоидного и антинуклеарного факторов.
У больных идиопатическим фиброзирующим альвеолитом может быть повышен сывороточный уровень общей лактатдегидрогеназы (ЛДГ), возможным источником которой являются альвеолярные макрофаги и альвеолоциты II типа. У больных с гипоксемией может быть повышено число эритроцитов и уровень гематокрита. Лейкоцитоз периферической крови говорит в пользу инфекции, хотя может быть также и признаком приема больными кортикостероидов. Значительное повышение СОЭ у больных ИФА может являться маркером инфекционного или опухолевого заболевания.
ИФА относится к рестриктивным легочным заболеваниям, поэтому его характерными функциональными особенностями являются снижение статических легочных объемов (жизненной ёмкости легких (ЖЕЛ), общей емкости легких, функциональной остаточной емкости, остаточного объема). Соотношение ОФВ1/ФЖЕЛ (коэффициент Тиффно) находится в пределах нормы или даже повышено. Реже при оценке ИФА используют анализ кривой давление-объем, при заболеваниях данной группы она смещена вправо и вниз, что отражает снижение растяжимости легких и уменьшение объема легких.
Данный тест имеет очень высокую чувствительность на начальных этапах развития заболевания, в то время когда другие тесты еще не изменены. На ранних этапах заболевания газовый анализ артериальной крови, выполненный в покое, практически не изменен, хотя при физической нагрузке уже происходит снижение парциального напряжения кислорода артериальной крови (РаО2).
По мере прогрессирования заболевания гипоксемия появляется и в покое и сопровождается гипокапнией, отражающей особенности дыхания больных — частого поверхностного дыхания; гиперкапния появляется только на терминальных этапах ИФА. Основным механизмом развития гипоксемии при ИФА является вентиляционно-перфузионный дисбаланс.
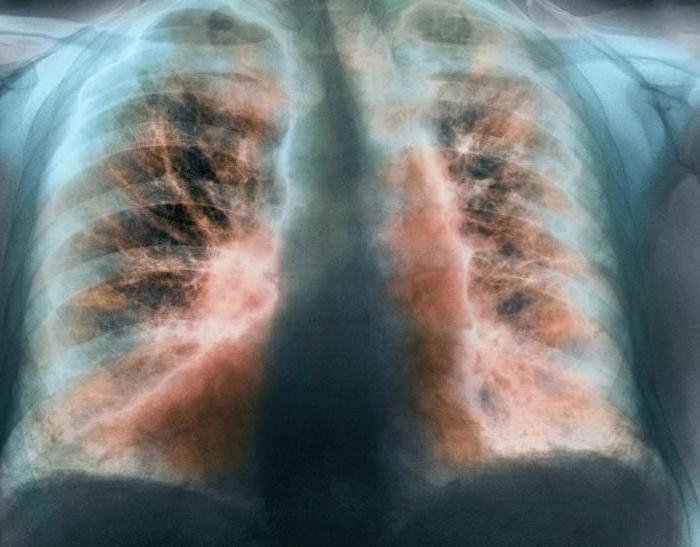
Наиболее частыми рентгенографическими признаками идиопатического фиброзирующего альвеолита являются двусторонние изменения ретикулярного или ретикулонодулярного характера, более выраженные в нижних отделах легких (рис. 2).
Вовлечение плевры, внутригрудная аденопатия, локализованные паренхиматозные уплотнения не характерны для ИФА и могут отражать либо другое интерстициальное заболевание легких, либо осложнения заболевания, такие как инфекции или опухоли. При сочетании идиопатического фиброзирующего альвеолита и эмфиземы больные могут иметь нормальные или даже повышенные легочные объемы, кроме того, может выявляться обеднение сосудистого рисунка в области верхних отделов легких.

Рис. 3. Типичная КТ-картина ИФА. Мелкие кистозные просветления преимущественно в субплевральных отделах (Авдеева О.Е. и соавт., 2005)
Кроме того, в областях с наиболее выраженными изменениями часто выявляют признаки дезорганизации легочной паренхимы и тракционные бронхоэктазы. Наибольшие изменения выявляют в базальных и субплевральных отделах легких. КТВР-признаки и распределение изменений в большинстве случаев являются патогномоничными для ИФА. Достоверность диагноза ИФА по данным КТВР в исследовательских центрах составляет до 90 %.
Бронхоальвеолярный лаваж (БАЛ) имеет определенное диагностическое значение при ИФА, позволяет оценить течение, прогноз и мониторирование воспаления при терапии заболевания. Характерными находками в лаважной жидкости при идиопатическом фиброзирующем альвеолите являются повышение общего числа клеток, увеличение числа нейтрофилов и эозинофилов. Однако данные признаки встречаются и при других ИБЛ (асбестоз, лекарственно-обусловленные легочные фиброзы, силикозы), что ограничивает диагностическую ценность БАЛ.
Эозинофилия в жидкости БАЛ (ЖБАЛ), как в абсолютном, так и относительном значении, может быть связана с неблагоприятным прогнозом ИФА. Пациенты с повышенным числом эозинофинолов в лаважной жидкости имеют, как правило, плохой ответ на стероидотерапию, причем стероидотерапия способна приводить к снижению числа нейтрофилов в ЖБАЛ, но число эозинофилов не меняется.
В некоторых случаях пациенты с ИФА могут иметь лимфоцитарный профиль ЖБАЛ. Лимфоцитоз лаважной жидкости связан с хорошим ответом на терапию стероидами и относится к положительным прогностическим факторам заболевания. Однако не исключено, что ранние наблюдения повышения лимфоцитов в ЖБАЛ включали не только больных ИФА, но и больных с другими формами ИИП.
Трансбронхиальная биопсия (ТББ), как правило, не имеет решающего диагностического значения при ИФА, что связано с малым размером (2-5 мм) получаемого образца и, следовательно, его меньшей информативностью. Учитывая относительную безопасность ТББ, данная процедура часто выполняется на ранних этапах обследования больных для исключения других ИБЛ: гранулематозов (саркоидоз, гиперчувствительный пневмонит), криптогенной организующейся пневмонии, опухолей, инфекционных заболеваний, эозинофильной пневмонии, гистиоцитоза, альвеолярного протеиноза.
ТСБЛ позволяет выполнить забор такого же числа и такого же размера образцов, что и при открытой биопсии. Однако при ТСБЛ по сравнению с открытой биопсией сокращается продолжительность дренажа плевральной полости, длительность пребывания больных в стационаре и число осложнений. Открытая биопсия легких требуется далеко не всем больным. По данным крупных эпидемиологических исследований, она проводится только 11-12 % больных идиопатическим фиброзирующим альвеолитом.
Шифр ИФА в МКБ-10
J 84.9 — Интерстициальная легочная болезнь неуточненная.
Примеры формулировки диагноза
1. Идиопатический фиброзирующий альвеолит, начальная стадия, дыхательная недостаточность (ДН) I.
Лечение
К сожалению, приходится признать, что современная медицина пока не располагает эффективными методами терапии ИФА. На основании имеющихся ретроспективных исследований очень трудно сделать выводы об эффективности какой-либо терапии при ИФА, тем более что интерпретация результатов исследований затруднена, в связи с отсутствием данных об естественном течении заболевания.
Современная терапия идиопатического фиброзирующего альвеолита предусматривает, прежде всего, применение противовоспалительных средств(кортикостероидов и цитостатиков), т.е. препаратов, способных воздействовать на воспалительные и иммунологические звенья развития заболевания. В основе такого подхода принято положение, что прогрессирующий фиброз, лежащий в основе ИФА, является следствием хронического персистирующего воспаления, что хроническое воспаление предшествует и неизбежно ведет к фиброзу и подавление воспаления может блокировать последующее формирование фиброзных изменений.
Широко используются три режима противовоспалительной терапии: монотерапия глюкокортикостероидами (ГКС), комбинация ГКС с азатиоприном и комбинация ГКС с циклофосфамидом (циклофосфаном). Международный консенсус (2000) рекомендует отдавать предпочтение двум последним режимам (табл. 2), хотя веских оснований их преимущества над монотерапией ГКС нет.
Во многих центрах основой медикаментозной терапии ИФА по-прежнему остаются пероральные ГКС. Терапия ГКС приводит к объективному эффекту лишь у 15-20 % больных ИФА. Лучший ответ на стероиды наблюдается у более молодых больных ( 25 %) в ЖБАЛ.
Таблица 2. Современные рекомендации терапии идиопатического фиброзирующего альвеолита (ATS/ERS, 2000)
- 0,5 мг/кг фактической массы тела в сутки в течение 4 недель,
- 0,25 мг/кг идеальной массы тела в сутки в течение 8 недель.
Начальная доза составляет 25-50 мг в сутки, дозу повышают на 25 мг каждые 1-2 недели до достижения максимальной дозы
или Циклофосфамид — 2 мг/кг фактической массы тела в сутки. Максимальная доза 150 мг в сутки
Начальная доза составляет 25-50 мг в сутки, дозу повышают на 25 мг каждые 1-2 недели до достижения максимальной дозы.
Азатиоприн относится к пуриновым аналогам, основным механизмом действия его является блокада синтеза ДНК. Азатиоприн индуцирует лимфопению, снижает число Т- и В-лимфоцитов, подавляет синтез антител, снижает число натуральных киллеров. По сравнению с циклофосфамидом азатиоприн имеет менее выраженный иммуносупрессивный эффект, однако обладает противовоспалительным действием: блокада синтеза простагландинов, снижение проникновения нейтрофилов в очаг воспаления.
Главным аргументом против назначения цитостатиков при идиопатическом фиброзирующем альвеолите является высокий потенциал развития побочных эффектов, особенно при использовании циклофосфамида. Основным побочным эффектом обоих препаратов является развитие панцитопении (при снижении числа лейкоцитов ниже 3 тыс./мл или тромбоцитов ниже 100 тыс./мл доза препаратов должна быть снижена).
Кроме лейкопении, на фоне терапии циклофосфамидом могут развиваться такие побочные эффекты, как геморрагический цистит, опухоли мочевого пузыря, стоматит, диарея, повышенная чувствительность организма к инфекциям; к осложнениям терапии азатиоприном относятся желудочно-кишечные нарушения, гонадо- и тератотоксичность.
При назначении цитостатиков мониторинг больных должен включать общий анализ крови еженедельно в течение первого месяца, затем 1 раз каждые 2-4 недели, при терапии циклофосфамидом требуется еженедельный анализ мочи для выявления гематурии. Невозможность обеспечить такой строгий мониторинг в амбулаторных условиях часто не позволяет назначать больным ИФА препараты данного класса.
Недостаточная эффективность результатов терапии ИФА противовоспалительными средствами привела к развитию альтернативного подхода — использованию антифиброзных препаратов (D-пеницилламин, колхицин, интерфероны, пирфенидон и др.).
D-пеницилламин является одним из самых первых антифиброзных препаратов, использованных при ИФА. D-пеницилламин блокирует образование поперечных связей коллагена и препятствует дальнейшему фиброзообразованию. Препарат, как правило, более эффективен при лечении фиброзирующих альвеолитов на фоне системных заболеваний соединительной ткани. В настоящее время D-пеницилламин применяют значительно реже, так как препарат обладает серьезными побочными эффектами (в том числе может развиться нефротический синдром). Схема лечения следующая: per os по 0,3 г в сутки в течение 3-5 месяцев, затем по 0,15 г в сутки в течение 1-1,5 лет.
Колхицин способен уменьшать продукцию макрофагами фибронектина, инсулиноподобного фактора роста, снижать конверсию проколлагена в коллаген, ингибировать миграцию и пролиферацию фибробластов. Препарат назначается в дозе 0,6-1,2 мг/сут, обычно в комбинации с низкими дозами преднизолона (10 мг/сут). Однако терапия колхицином также не останавливает прогрессирования заболевания. Побочными эффектами при терапии колхицином могут быть диарея, миопатия, но они при лечении колхицином возникают реже, чем при терапии стероидами.
Большие надежды в терапии идиопатического фиброзирующего альвеолита связаны с интерферономами, которые подавляют пролиферацию фибробластов и продукцию матричного протеина соединительной ткани.
И, наконец, еще одним перспективным антифиброзным препаратом является пирфенидон. Препарат блокирует митогенные эффекты профибротических цитокинов и снижает синтез экстрацеллюлярного матрикса.
Другим подходом к терапии ИФА является применение антиоксидантной терапии, так как нарушение баланса в системе оксиданты/антиоксиданты играет важную роль в процессах повреждения и воспаления легких. Целесообразно назначение ацетилцистеина в дозе 1,8 г/сут per os в течение 12 недель, витамина Е в дозе 0,2-0,6 г в сутки длительно.
Трансплантация легких является на сегодняшний день наиболее радикальным способом терапии ИФА. Выживаемость больных в течение 3 лет после трансплантации легких по поводу ИФА составляет около 60 %. Ограничивающим фактором для трансплантации часто является пожилой возраст больных и быстрое прогрессирование заболевания. В нашей стране осуществляется подготовительная работа к развертыванию центров трансплантации легких.
При развитии инфекции трахеобронхиального дерева используются антибактериальные и противогрибковые препараты. Всем больным идиопатическим фиброзирующем альвеолитом рекомендована регулярная противогриппозная и антипневмококковая вакцинации. Лечение легочной гипертензии и декомпенсированного хронического легочного сердца отражено в соответствующей главе данного учебного пособия.
При развитии гипоксемии используется терапия кислородом. Показания к длительной оксигенотерапии обычно не отличаются от принятых при хронической обструктивной болезни легких (РаО2 менее 60 мм рт. ст. в покое). Кислородотерапия способна уменьшить диспноэ, повысить интенсивность и длительность физических нагрузок у больных ИФА.
Прогноз и причины смерти больных идиопатическим фиброзирующим альвеолитом
Прогноз как для выздоровления и трудоспособности, так и для жизни неблагоприятный. Средняя выживаемость больных ИФА составляет всего 2,9 лет.
Прогноз несколько лучше у женщин, у более молодых пациентов, при анамнезе заболевания менее 1 года. Кроме того, к доказанным прогностическим факторам относится ответ больных на терапию ГКС (обычно в течение 3 месяцев).
Наиболее частой причиной смерти больных является развитие дыхательной, а в дальнейшем и легочно-сердечной недостаточности как естественное следствие прогрессирования заболевания. Как уже отмечалось выше, на фоне ИФА существенно возрастает риск развития рака легкого.
Саперов В.Н., Андреева И.И., Мусалимова Г.Г.
Читайте также:

