Гистология после конизации показала инвазивный рак
Помогите расшифровать гистологию после конизации
Мне 27 лет, являюсь носителем ВПЧ 16 типа и эрозии. После года лечения( Аллокином и другими иммунными) результат по онкоцитологии был с атипией клеток и сделали конизацию шейки.
Заключение гистологии:
Дисплазия тяжелой степени тяжести (CIN3), фрагменты плоскоклеточного рака in situ, в одном фокусе нельзя исключить исключить мелкокапельную инвазивную карциному.
Вопросы:
1. Насколько плохо?
2. Могли при конизации удалить все эту гадость?
3. Сейчас сдаю стекла на пересмотр в герцена, через 2 месяца повторный анализ на онкоцитолгию - будет ли его достаточно?
4. Какой вообще прогноз, если я еще не рожала- очень хочу, но на фоне гормональных проблем не получалось, а теперь вот это?
Здравствуйте. Если in situ и подозрение на микрокарциному видят только в конусе и в сосудах не выявили раковые эмболы, то выполненного объема лечения вполне достаточно. И каких-то препятствий для деторождения это не создаст. Если очаг инвазии в цервикальном канале или по линии резекции, то потребуется повторная конизация. Пересмотр в Герцена не помешает.
Спасибо.
А подскажите откуда берутся эти если? Этого анализа не достаточно чтобы сказать где это видят? Это скажут с герцена?
В идеале, это должно быть указано в первоначальном гистологическом заключении. Или не указали, или не переписали в выписку. В Герцена, я думаю, напишут.
Спасибо) Я в пятницу получу пересмотр и напишу вам)
Потому, что рак - не апендицит, вырезал и забыл. Рак, имхо - это ВСЕГДА вероятность разрастания опухоли, прорастания её в соседние органы, наличие микрометастазирования, которое выявляется, как правило, во время рецидива после оперативного вмешательства , которое, при наличии неудалённого злокачественного, только стимулирует активизацию неудалённых злокачественных образований.
Отсюда, имхо, и все "если", думаю?
Добавлено через 5 минут
Мне лично рак напоминает плесень на кафеле в ванной, ты его и антигрибком побрызгал, и выскоблил начисто, но если осталась точка плесени, через некоторое время она опять разрастётся на половину ванной. Причём, одно дело на видном месте, а другое - внутри (организма, например). Недаром многие врачи сравнивают рак именно с плесенью.
Не сильна. но сталкивалась
Здравствуйте ,не хочу вас пугать ,просто у меня была такая же ситуация :после конизации Ин ситу . но онкологи настояли сделать операцию сразу ,потому как вероятность рецидива очень велика ,и ещё не известно ,что в цервикальном канале ,,потому как конус шейки сделали ,но рак может сидеть дальше вырезанных тканей . в моем случае увы ,было именно так . мне удалили все . я не успела родить .
Добрый день.
Получила пересмотр стекл в Герцена. Вот такое заключение
В исследованном материале имеются срезы шейки матки с картиной цервикоза, участками плоскоклеточной метаплазии покрова и желез, тяжелой дисплазии и cr in situ покрова и желез на фоне койлоцитоза (вирусной инфекции)
В соскобе слизь, поверхностные отрывки эндоцервикса, крошки зрелого плоского эпителия.
Подскажите о чем это говорит?
Подскажите, пожалуйста по пересмотру стекл. что там сказано?
Добрый день.
Получила пересмотр стекл в Герцена. Вот такое заключение
В исследованном материале имеются срезы шейки матки с картиной цервикоза, участками плоскоклеточной метаплазии покрова и желез, тяжелой дисплазии и cr in situ покрова и желез на фоне койлоцитоза (вирусной инфекции)
В соскобе слизь, поверхностные отрывки эндоцервикса, крошки зрелого плоского эпителия.
Подскажите о чем это говорит?
По заключении института им Герцена процесс укладывается в нулевую стадию (рак in situ) и, поскольку, локализовался в той части, которая попала в конус, то дополнительного лечения не требуется. Только на протяжении года раз в 3 месяца сдать мазки на онкоцитологию (потом реже). Беременность тоже не противопоказана.
Добрый день,
Прокомментируйте пожалуйста результат гистологии по микроописанию -
деформированииые, большей частью деэпитализированные кусочки фиброзной ткани стромы ШМ , по краю одного из них пласт с CIN2 и гиперплазированные лимфоидные фолликулы с широкими центрами размножения строме (ЗППП?), отдельно лежащий пласт зрелого многослойного плоского неороговевающего эпителия.
Деформированные кусочки ткани шейки матки из зоны эпидермизированной эктопии , выстланные зрелым многослойным неороговевающим эпителием с паракератозом и единичными эпидермизированными криптами в подлежащей строме и на поверхности ШМ с картиной CIN3
Деформированные кусочки ткани шейки матки с картиной хр. цервицита.\Слизь, обрывки эндоцервикса.
Была показана повторная конизация через 3 мес. (конец августа) При осмотре после первой операции через 1 мес было всё хорошо, ещё через 2 мес. врач сказала. что ШМ плотная и отказалась лечить ничего не объяснив. Гистологию пересматривала на Каширке. Насколько высока вероятность развития рака после конизации? В чем причина уплотнения ШМ (беспокоит сбой цикла - 3-4 дня мажет и 4 дня как раньше обычный цикл - итого 8 дней цикл), какова картина по гистологии?
Прокомментируйте пожалуйста результат гистологии по микроописанию -
деформированииые, большей частью деэпитализированные кусочки фиброзной ткани стромы ШМ , по краю одного из них пласт с CIN2 и гиперплазированные лимфоидные фолликулы с широкими центрами размножения строме (ЗППП?), отдельно лежащий пласт зрелого многослойного плоского неороговевающего эпителия.
Деформированные кусочки ткани шейки матки из зоны эпидермизированной эктопии , выстланные зрелым многослойным неороговевающим эпителием с паракератозом и единичными эпидермизированными криптами в подлежащей строме и на поверхности ШМ с картиной CIN3
Деформированные кусочки ткани шейки матки с картиной хр. цервицита.\Слизь, обрывки эндоцервикса.
Была показана повторная конизация через 3 мес. (конец августа) При осмотре после первой операции через 1 мес было всё хорошо, ещё через 2 мес. врач сказала. что ШМ плотная и отказалась лечить ничего не объяснив. Гистологию пересматривала на Каширке. Насколько высока вероятность развития рака после конизации? В чем причина уплотнения ШМ (беспокоит сбой цикла - 3-4 дня мажет и 4 дня как раньше обычный цикл - итого 8 дней цикл), какова картина по гистологии?
На протяжении 30 лет не прекращаются широкие дискуссии о лечении больных преинвазивным раком шейки матки. Неуспехи лечения этого заболевания связаны с тремя обстоятельствами: неточной диагностикой, неадекватным выбором метода лечения и его нерадикальным выполнением. При Са in situ значение диагностических исследований для выбора метода лечения выступает особенно отчетливо.
В связи с применением массовых цитологических обследований нередко приходится встречаться с ситуацией, когда в мазках обнаруживаются опухолевые клетки, а результаты биопсии негативны. В этих случаях показана конизация, которая является завершающей диагностической процедурой.
В гистологической диагностике преинвазивного РШМ большое значение имеет личный опыт морфолога. Важную роль для уточнения диагноза играет применение серийно-ступенчатых срезов препарата.
Наибольшие трудности возникают при дифференциальной гистологической диагностике преинвазивного и инвазивного рака. Этот вопрос имеет принципиальное значение, так как методы лечения этих заболеваний существенно отличаются друг от друга. При такой ситуации клиницист должен избежать двух возможных ошибок: проведения неадекватной (более широкой, чем это необходимо) операции при Ga in situ шейки матки или, наоборот, нерадикального вмешательства при инвазивном раке.
В таких сомнительных случаях особое значение приобретает комплексное морфологическое и эндоскопическое обследование, которое обеспечивает точную морфологическую и, что не менее важно, тоническую диагностику. И все же следует всегда считаться с тем, что в биопсийный материал может не попасть участок инвазивного рака, или, наоборот, обнаруженный при биопсии инвазивный рак не определяется в удаленном препарате.
Конизация шейки матки в сочетании с выскабливанием слизистой оболочки шеечного канала разрешает диагностические трудности. При тщательном гистологическом исследовании препарата с применением серийно-ступенчатых срезов удается не только подтвердить или отвергнуть инвазию, но и оценить глубину прорастания опухоли в строму. Это представляется весьма существенным, так как лечебная тактика при микроинвазивном РШМ имеет свои особенности.
Некоторые клиницисты полагают, что в случаях, когда нет четкой уверенности в дифференциальном диагнозе между преинвазивным и инвазивным раком, следует применять экстирпацию матки. Мы считаем, что это мнение ошибочно. Экстирпация матки в таких ситуациях может оказаться и излишне широкой операцией (у молодых женщин при отсутствии инвазии), и нерадикальной (при обнаружении в препарате инвазивного рака). Как это, на первый взгляд, ни парадоксально, конусовидная электроэксцизия шейки матки оказывается более адекватным методом лечения.
В последние годы накапливается все больше данных, поколебавших пессимистическое отношение к идее сберегательных операций при Са in situ шейки матки. Австралийские исследователи Goppleson и соавт. (1981) полагают, что применение кольпоскопии перед ионизацией позволяет правильно наметить объем удаляемых тканей, что существенно повышает эффективность сберегательных операций.
В 2017 году у меня была обнаружена небольшая эрозия, первые роды были в 2014 году. Планировали прижигать, но мазок был не совсем чистый и процедура оттягивалась, врач назначала бесконечные свечи, то с чайным деревом, календулой, то с хлоргексидином, спринцевание разбавленной перекисью водорода, но толку не было, назначала пить йод (как оказалось, врач была приверженец народных методов лечения). В это время я забеременела и о прижигании эрозии пришлось забыть. При постановке на учёт (я считаю мне повезло) так как мой гинеколог в это время находилась в отпуске и я попала к другому врачу.
Беременность, как и роды, прошли без осложнений в 2018 году. Спустя несколько месяцев я пришла на осмотр и очень переживала за эрозию, но она не увеличилась и выглядела нормально. Мне назначили кольпоскопию и мазок онкоцитологический. На кольпоскопии уже было видно, что не все хорошо, а ответ на взятый бесплатный мазок в поликлинике так и не пришел (был утерян!). В итоге взяли биопсию (иссекли кусочек подозрительной ткани), которая показала дисплазию 2 степени (sin 2).
Врач назначила конизацию шейки матки в Областной онкологии (одно название уже конечно очень пугает). Я не заканчивала грудное вскармливание, так как ребёнок был очень маленький, планировала возобновить кормление спустя сутки после операции, для сцеживания использовала ручной молокоотсос. Мне сказали что будет применен общий наркоз, хотя я читала, что очень часто делают также под местным. Но, что не происходит, все к лучшему, как говорится, ведь во время операции у меня открылось кровотечение, задели сосуд, что аж доктор весь был в крови, соответственно, если бы я это все увидела, то "с ума бы сошла", наверное, от жути. А так, заснул-проснулся, и только немного тянет живот.
Процедура не долгая, на гинекологическом кресле ложитесь тазом на пластину металлическую, вам вкалывают наркоз, потом просыпаетесь, когда конусовидный кусок плохой ткани из шейки матки уже извлечен. Его отправляют на гистологическое исследование.
Меня планировали отпустить через пару часов наблюдения, но из-за кровотечения решили оставить наблюдать до утра. Мне наложили ещё из-за этого шов, который потом сняли через две недели. Ещё рекомендовали попить таблетки Транексам для остановки крови, что я и сделала. Все было хорошо и я поехала домой на следующий день к своему малышу! Конечно, тяжести поднимать нельзя, поэтому нужно чтобы кто-то помогал хотя бы первые недели 2. Нужно было также спринцеваться раствором хлоргексидина, потом проставить свечи метилурациловые, затем заживляющие свечи Ревитакса.
Гистология подтвердила диагноз. Всем рекомендую данную операцию, так как тяжёлая дисплазия (sin 3) уже переходит в рак! Не затягивайте процесс, лечитесь эрозию вовремя, так как последствия могут быть ужасные.
Спустя 3 месяца после операции гинеколог на осмотре сказала, что шейка немного деформирована, соответственно, для не рожавших могут в дальнейшем быть проблемы с вынашиванием. Наблюдение у врача теперь обязательно на протяжении нескольких лет, каждые 3 месяца нужно сдавать мазок.
Инвазивный рак шейки матки – что это такое? Рак шейки матки занимает третье место среди всех злокачественных новообразований, которые поражают женщин репродуктивного возраста. На начальной стадии патологического процесса определяется неинвазивный рак шейки матки. В этом случае атипичные клетки растут медленно и распространяются в пределах слизистой шейки матки. Инвазивный рак шейки матки характеризуется интенсивным ростом клеток. Он может распространяться на другие органы и нарушать их функционирование. Процесс перехода неинвазивного рака шейки матки в инвазивный длится до 20 лет, но он неизбежен. Гинекологи Юсуповской больницы проводят своевременную диагностику заболевания с помощью новейшей аппаратуры ведущих мировых производителей?
Раннее лечение неинвазивного и микроинвазивного рака шейки матки позволяет улучшить прогноз пятилетней выживаемости. В Юсуповской больнице работает команда специалистов высокой квалификации: онкологи-гинекологи, химиотерапевты, радиологи. Врачи проводят лечение неинвазивного, преинвазивного и инвазивного рака шейки матки в соответствии со стандартами ASCO и NCCN. Профессиональный уход осуществляют медицинские сёстры, которые знают особенности течения ракового процесса, внимательно относятся к пожеланиям пациентов и их родственников.
Причины инвазивного рака шейки матки
Учёные установили, что необходимым условием для возникновения предраковых изменений в шейке матки является наличие определённых типов вирусов папилломы человека (ВПЧ). У больных раком шейки матки чаще всего выявляют ВПЧ шестнадцатого и восемнадцатого типов. Одних только причинённых вирусом повреждений недостаточно для возникновения патологического процесса, представленного новообразованной тканью, в которой изменения генетического аппарата клеток приводят к нарушению регуляции их роста и дифференцировки.
Различают следующие дополнительные факторы, которые оказывают влияние на проявление злокачественной активности внутри клеток эпителия шейки матки;
- Табакокурение;
- Внутриматочная спираль;
- Многочисленные беременности.
Никотин может участвовать в трансформации интраэпителиальных изменений шейки матки в инвазивный рак. Внутриматочные средства механической контрацепции при длительном неконтролируемом применении повреждают слизистую оболочку шейки матки. Во время многочисленных родов могут происходить разрывы шейки матки, образовываться грубые рубцы, которые являются фоном для развития злокачественного процесса.
Развитие рака шейки матки представляет собой последовательный процесс. Он характеризуется соответствующими изменениями цитологической и гистологической картины для каждой стадии. В результате инфицирования эпителия шейки матки, которое осуществляется в большинстве случаев половым путём, вирус папилломы человека может присутствовать у 10-15% молодого населения. После инфицирования полные копии вируса обнаруживаются в эписомах (генетических элементах) клетки хозяина. Здесь вирус завершает свой жизненный цикл и во многих случаях продуцирует транзиторную инфекцию. Она не вызывает значительных цитологических изменений. При наличии ВПЧ, не способного вызвать онкологический процесс, вирус исчезает в течение 6-9 месяцев.
Частицы полного вируса могут незначительно повредить плоский эпителий шейки матки. Повреждённые клетки выявляют при РАР-анализе мазков с эпителия шейки матки с последующей биопсией. Их классифицируют как интраэпителиальные повреждения, что соответствует первой, низкой степени дисплазии. На этой стадии патологического процесса риск развития последующих повреждений и переход в более тяжёлую степень дисплазии небольшой. У некоторых пациентов ВПЧ интегрирует собственную ДНК в геном клетки-хозяина. Это приводит к развитию дисплазии высокой степени. Повреждения, которые соответствуют низкой степени дисплазии и включают ДНК онкогенных ВПЧ высокого риска, имеют потенциальную возможность прогрессировать до средней и высокой степени дисплазии, которая выступает последним предвестником рака шейки матки.
Симптомы инвазивного рака шейки матки
Симптомы инвазивного рака шейки матки бывают общими и специфическими. Женщины отмечают следующие общие признаки онкологического заболевания:
- Общую слабость, сниженную работоспособность;
- Головокружение;
- Незначительное повышение температуры;
- Отсутствие аппетита;
- Быстрое снижение массы тела.
Специфическая симптоматика непосредственно связана с поражением шейки матки. На ранних стадиях заболевание протекает бессимптомно. На третьей или четвёртой стадии возникают следующие признаки болезни:
- Удлинение периода менструального кровотечения;
- Бесцветные или белесоватые выделения, иногда с примесью крови;
- Кровянистые выделения гинекологического осмотра или после полового акта;
- Появление неприятного запаха из влагалища.
При поражении метастазами паховых лимфатических узлов развивается отёчность нижних конечностей, лимфостаз. Если опухоль прорастает в малый таз, появляется выраженный болевой синдром, нарушение дефекации, болезненное и затруднённое мочеиспускание. Признаком возникновения свищей является появление мочи или кала во влагалище.
Инвазивный рак подтверждают на основании гистологического исследования тканей шейки матки, которые получают в рамках диагностического выскабливания, конизации или биопсии. Оптимальный объём обследования включает следующие процедуры:
- Кольпоскопию;
- Гистологическое исследование;
- Магнитно-резонансную томографию (МРТ) органов малого таза, которая информативнее компьютерной томографии (КТ) при оценке глубины инвазии и перехода опухоли на окружающую матку клетчатку и смежные органы (точность определения глубины инвазии с помощью МРТ варьирует от 71 и 97%);
- КТ малого таза, брюшной полости и забрюшинного пространства;
- Позитронно-эмиссионную томографию (ПЭТ) или ПТ-КТ.
Тактику лечения формируют коллегиально онколог, радиолог, химиотерапевт и прочие узкие специалисты. Алгоритм лечебного воздействия формируют исходя из следующих параметров:
- Стадии патологического процесса;
- Состояния здоровья и возраста пациентки;
- Размера новообразования;
- Степени распространенности метастазов.
- Химиотерапию и радиационное облучение применяют перед проведением операции, чтобы уменьшить размеры новообразования, или после иссечения опухоли, чтобы уничтожить оставшиеся раковые клетки.
При наличии инвазивного рака шейки матки онкологи выполняют объёмные хирургические вмешательства: экстирпацию матки (полное удаление матки с шейкой) с удалением лимфатических узлов (лимфодиссекцией). При наличии инвазии злокачественной опухоли в мочевой пузырь или прямую кишку, выполняют экзентерацию органов малого таза (удаление матки, шейки матки, прямой кишки и мочевого пузыря). При инвазивном раке шейки матки редко ограничиваются лишь хирургическим вмешательством. Лечение проводят в комплексе с химиолучевой терапией. Химиотерапию используют в качестве монотерапии или в дополнении к хирургическому лечению, радиотерапии. Использование фармакологических препаратов (гидроксикарбамида, блеомицина, цисплатина, этопозида) позволяет увеличить эффективность лучевой терапии, снизить риск развития метастазов, контролировать рецидив заболевания.
Радиотерапию широко применяют в комплексе с оперативным вмешательством на ранних стадиях заболевания. При распространённых формах инвазивного рака шейки матки лучевая терапия является единственным способом уменьшения объёма опухолевой массы. Для лечения применяют внутреннее (брахитерапия) и дистанционное облучение. В тех случаях, когда злокачественное новообразование шейки матки удалить невозможно по причине значительного местного распространения, наличия отдалённых метастазов, химиолучевое лечение применяют в качестве самостоятельного метода.
Преинвазивный рак шейки матки
Преинвазивный рак шейки матки представляет собой морфологически злокачественное изменение эпителия шейки матки, которые ещё не распространились за базальную мембрану (рак без инвазии). Инвазивный, или истинный, рак является состоянием, когда атипические клетки многослойного плоского эпителия проникают за базальную мембрану и прорастают в более глубокие ткани. Преинвазивный рак чаще всего развивается в плоском эпителии, у места стыка его с цилиндрическим. По этой причине его называют внутриэпителиальным раком.
Преинвазивный рак шейки матки встречается в любом возрасте, но чаще всего после 40 лет. При этой форме опухоли имеют место изменения в клетках всех слоев эпителия:
- Нарушается порядок расположения клеток правильными слоями;
- Клетки теряют свою полярность;
- Определяется гиперхроматоз ядра;
- Часто наблюдается изменение формы и размеров ядра, атипии и митозы, ненормальные соотношения ядра и цитоплазмы (ядро может занимать почти всю цитоплазму).
Такой изменённый плоский эпителий внедряется в железистый слой, иногда его полностью замещает, но никогда не проникает за пределы базальной мембраны. Преинвазивный рак может протекать по следующему сценарию:
- Длительное время оставаться без изменений;
- Переходить в инвазивный рак;
- Самопроизвольно исчезать (превращаться в нормальный эпителий).
Чаще всего преинвазивный рак выявляют при тех или иных патологических процессах на шейке матки (лейкоплакии, эрозии, эндоцервиците). Превращение внутриэпителиального рака в инвазивный рак шейки матки может продолжаться от одного до семнадцати лет. По этой причине у онкологов отсутствует единое мнение по поводу его лечения. Некоторые врачи считают, что при данной форме рака должна проводиться такая же терапия, как и при инвазивном раке шейки матки: радикальная операция (расширенная экстирпация матки с придатками по методу Вертгейма) с последующей лучевой терапией.
Другие хирурги проводят экстирпацию матки без придатков, третьи – ампутацию шейки матки с её серийным гистологическим исследованием или электроконизацию шейки матки. Применяют также кюритерапию преинвазивного рака (аппликацию на шейку матки радиоактивных веществ, обычно кобальта). Последняя методика противопоказана в репродуктивном возрасте.
Микроинвазивная карцинома шейки матки
Микроинвазивный рак шейки матки (микроинвазивная карцинома) характеризуется глубиной проникновения в подлежащие ткани до пяти миллиметров при диаметре опухоли не более семи миллиметров. При этом у пациенток сохраняется нормальная иммунологическая реактивность организма и существует крайне низкая вероятность регионарного распространения опухолевых клеток. Микроинвазивный рак невооруженным глазом не виден, его можно обнаружить только микроскопически.
От 60 до 80% пациенток, страдающих микроинвазивной карциномой шейки матки, не имеют специфических клинических симптомов. Около 40% женщин предъявляют жалобы на наличие белей водянистого характера, контактных или, реже, межменструальных кровянистых выделений из половых путей. Обследование пациенток с такими жалобами в Юсуповской больнице проводят с помощью следующих методов:
- Расширенной кольпоскопии;
- Цервикоскопии;
- Прицельного цитологического и гистологического исследования биоптата шейки матки, который получают с помощью скальпеля, и соскоба из цервикального канала.
Оптимальным способом забора материала для гистологического исследования служит конизация шейки матки. В единичных случаях она является лечебным мероприятием.
Онкологи Юсуповской больницы индивидуально подходят к выбору метода лечения микроинвазивного рака шейки матки. При глубине инвазии до трёх миллиметров, отсутствии признаков поражения сосудистых структур и опухолевого роста по линии иссечения конуса выполняют гистерэктомию первого типа с сохранением яичников у женщин до 45 лет. Если при глубине инвазии злокачественного новообразования до 5 мм в препаратах, взятых путём конизации, определяется васкулярная инвазия, используют второй или третий тип радикальной гистерэктомии с последующей лимфаденэктомией тазовой области. Придатки у молодых женщин в Юсуповской больнице не удаляют.
Если в результате тщательного дооперационного обследования установлено поражение только влагалищной части шейки матки, молодым женщинам с целью сохранения детородной функции в отдельных случаях выполняют органосохраняющие операции – ампутацию шейки матки скальпелем или лазерным лучом. Эти методы применяют применены при глубине инвазии опухоли до 1-3 мм, отсутствии опухолевого роста по линии иссечения конуса шейки матки и признаков поражения сосудистого пространства.
Прогноз выживаемости при инвазивном раке и микроинвазивной карциноме шейки матки улучшается в случае раннего выявления заболевания. По этой причине при появлении признаков патологии репродуктивных органов звоните по телефону Юсуповской больницы. Специалисты контакт центра запишут вас на приём к онкологу-гинекологу в удобное вам время.

- Симптомы рака шейки матки
- Причины возникновения
- Разновидности рака шейки матки
- Распространение рака шейки матки в организме
- Диагностика рака шейки матки
- Лечение рака шейки матки
- Профилактика
- Прогноз при плоскоклеточном раке шейки матки
- Цены на лечение рака шейки матки
Симптомы рака шейки матки

Проявления заболевания неспецифичны и могут встречаться при других патологиях, например, урогенитальных инфекциях :
- Обильные, длительные месячные. Этот симптом имеет значение, если месячные изменились недавно, если прежде они были нормальными.
- Вагинальные кровотечения в промежутках между месячными, после полового акта, после наступления менопаузы.
- Необычные выделения из влагалища: обильные, розового цвета, с неприятным запахом.
- Тазовые боли во время полового акта.
В большинстве случаев эти проявления вызваны не онкологическим заболеванием. Но риск, пусть и небольшой, есть всегда, поэтому при возникновении первых симптомов нужно посетить врача.
На более поздних стадиях к перечисленным симптомам присоединяются такие признаки, как резкая беспричинная потеря веса, боли в пояснице и в ногах, постоянное чувство усталости, патологические переломы костей (признак костных метастазов), подтекание мочи из влагалища.
Причины возникновения
Точные причины рака шейки матки назвать сложно. Но известны факторы риска, которые повышают вероятность возникновения рака шейки матки.
Наиболее значимый фактор риска – папилломавирусная инфекция. По разным данным, до 99% случаев рака шейки матки связаны с вирусами папилломы человека (ВПЧ). До 80% женщин в течение жизни оказываются инфицированы этим возбудителем. Всего существует около 100 типов ВПЧ, из них 30–40 передаются половым путем, лишь 165 повышают риск рака. Но это не значит, что они гарантированно вызовут рак. Типы вируса 16, 18, 31, 33, 35, 39, 45, 51, 52, 56 и 58 относят к высокоонкогенным, 6, 11, 42, 43 и 44 – к низкоонкогенным. Чаще всего виновниками рака шейки матки становятся ВПЧ 16 и 18 типов. Наиболее уязвима к ним зона трансформации (см. ниже). Помимо рака шейки матки, ВПЧ вызывают злокачественные опухоли других органов репродуктивной системы, глотки, ротовой полости, анального канала.
Другие факторы риска:
- Ослабленная иммунная система. Если иммунитет женщины работает нормально, ее организм избавляется от вируса папилломы в течение 12–18 месяцев. Но если защитные силы ослаблены, инфекция сохраняется дольше и повышает риск рака.
- Беспорядочные половые связи. Частая смена партнеров повышает вероятность заражения ВПЧ.
- Акушерский анамнез. Если у женщины было три или более беременностей, либо если первая беременность была до 17 лет, риски повышены в два раза.
- Наследственность. Если у матери или родной сестры женщины диагностирован рак шейки матки, ее риски повышены в 2–3 раза.
- Курение. Вредная привычка также повышает риски вдвое.
- Применение оральных контрацептивов в течение 5 лет и дольше. После прекращения их приема риски снижаются в течение нескольких лет.
Разновидности рака шейки матки
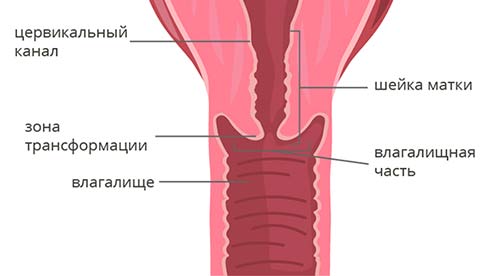
Чтобы понять классификацию рака шейки матки, в первую очередь нужно немного разобраться в ее анатомическом и гистологическом строении. Шейка матки имеет длину 2–3 см и состоит из двух частей:
- Влагалищная часть (экзоцервикс) выступает во влагалище, это то, что гинеколог видит во время осмотра на зеркалах. Слизистая оболочка эндоцервикса состоит из многослойного плоского эпителия .
- Цервикальный канал (эндоцервикс) находится внутри и соединяет влагалище с маткой. Он выстлан цилиндрическим эпителием .
Граница между влагалищной частью и цервикальным каналом называется зоной трансформации.
В 70–90% случаев злокачественные опухоли шейки матки представлены плоскоклеточным раком. Он развивается из многослойного плоского эпителия. Чаще всего злокачественное перерождение происходит в зоне трансформации. В зависимости от того, как выглядит опухолевая ткань под микроскопом, плоскоклеточный рак шейки матки делят на ороговевающий и неороговевающий:
- Ороговевающий плоскоклеточный рак шейки матки называется так потому, что клетки, из которых он состоит, склонны к ороговению. Они крупные, имеют неправильную форму, относительно низкую интенсивность деления. При микроскопическом исследовании обнаруживаются образования, которые называются кератогиалиновыми гранулами и “раковыми жемчужинами”.
- При неороговевающем плоскоклеточном раке шейки матки клетки не склонны к ороговению. Они крупные, имеют форму овала или многоугольника, размножаются более интенсивно.
В зависимости от того, насколько раковые клетки отличаются от нормальных, злокачественные опухоли шейки матки делят на высоко-, умеренно- и низкодифференцированные. Последние ведут себя наиболее агрессивно. Плоскоклеточный ороговевающий рак относят к зрелым формам, он встречается примерно в 20% случаев. Неороговевающий рак - это опухоли средней степени зрелости, они составляют 60-70%. Незрелая форма - это низкодифференцированный рак.
В остальных случаях рак шейки матки представлен аденокарциномой. Она развивается из железистых клеток, продуцирующих слизь. За последние 20–30 лет этот тип злокачественных опухолей стал более распространенным.
Намного реже встречаются аденосквамозные карциномы. Эти опухоли сочетают в себе черты плоскоклеточного рака и аденокарциномы. Чтобы определить тип злокачественной опухоли, нужно провести биопсию.
Распространение рака шейки матки в организме
По мере роста, рак шейки матки распространяется на соседние органы. В первую очередь поражаются регионарные лимфатические узлы, окружающая клетчатка (параметрий).
Часто отмечается поражение верхней трети влагалища, что неудивительно, так как оно находится в непосредственном контакте с шейкой матки. Распространение раковых клеток происходит прямым путем при прорастании опухоли во влагалище, лимфогенно (через лимфатические сосуды), путем контактной имплантации – там, где стенка влагалища соприкасается с опухолью. Также вовлекается тело матки.
Распространение опухолевых клеток в прямую кишку, мочевой пузырь и мочеточники, как правило, происходит контактным путем.
Отдаленные метастазы чаще всего встречаются в забрюшинных лимфатических узлах, легких, костях, печени. Менее чем в 1% случаев метастазирование происходит в селезенку, почки, головной мозг.
Диагностика рака шейки матки
Высокие показатели смертности от рака шейки матки связаны с поздним выявлением заболевания: в 35–40% случаев в России диагноз впервые ставится пациенткам с III–IV стадиями болезни.
Так как рак шейки матки может долго протекать бессимптомно, своевременная диагностика возможно только при регулярном прохождении специальных обследований у гинеколога.
Но даже выявление ВПЧ высокого онкогенного риска не превращает рак шейки матки в нечто фатальное.Во-первых, болезнь может вообще не развиться.Во-вторых, современные технологии позволяют выявлять данную форму рака на самых ранних стадиях и с успехом лечить его, не допуская превращения предраковых изменений в собственно онкологическое заболевание. Следовательно, положительные результаты анализа на ВПЧ должны рассматриваться только как основание для регулярного наблюдения у гинеколога, знакомого с эффективными алгоритмами ведения пациенток из групп риска.
Иногда рак шейки матки выявляется непосредственно во время осмотра на гинекологическом кресле. Однако так определяется, как правило, запущенный онкологический процесс. И напротив, ранние стадии заболевания обычно проходят без каких-либо заметных изменений, поэтому для своевременной диагностики рака шейки матки используются дополнительные исследования. Во время кольпоскопии влагалищную часть шейки матки осматривают с помощью кольпоскопа – прибора, напоминающего бинокль с источником освещения.
Также полученный в ходе этого анализа материал может быть использован для определения активности ВПЧ, которая является важным фактором прогноза и может влиять на тактику лечения. И, наконец, раствор с находящимися в нем клетками пригоден для проведения анализа на определение особого белка (Р16ink4a), появляющегося в клетках еще до начала непосредственно онкологического процесса. Таким образом, метод жидкостной цитологии способен не только выявить рак шейки матки, но и предупредить о повышении риска его развития. После одной-единственной процедуры в распоряжении врача появляются результаты трех точных и информативных анализов, позволяющих определить тактику и стратегию ведения конкретной пациентки.
В профилактических целях (при отсутствии жалоб) данные анализы рекомендуется проводить 1 раз в год.
Прогноз при первичной диагностике рака шейки матки определяется степенью запущенности процесса. К сожалению, в нашей стране на протяжении последних десятилетий сохраняется очень высокая доля женщин, впервые обращающихся за медицинской помощью на поздних стадиях заболевания. При своевременно поставленном диагнозе у пациентов на 1-й стадии рака шейки матки показатель 5-летней выживаемости составляет 75-80%, для 2-й стадии — 50-55%. Напротив, при выявлении на 4-й стадии рака шейки матки большинство пациенток не доживает до пятилетнего рубежа, умирая от распространения опухоли или осложнений.
Лечение рака шейки матки
Исходя из опыта клиники, сохранить матку и возможность деторождения возможно при предраковых изменениях шейки матки. При раке шейки матки одинаково широко используют лучевую терапию и хирургическое лечение — расширенная экстирпация матки с придатками.
Лечение зависит от стадии заболевания. При ранних стадиях рака шейки матки проводится преимущественно хирургическое лечение. Во время операции производится удаление матки. Иногда операцию необходимо дополнять удалением лимфатических узлов малого таза. Вопрос об удалении яичников решается индивидуально, при ранней стадии опухоли у молодых женщин возможно оставление яичников. Не менее значимым является лучевое лечение. Лучевая терапия может как дополнять хирургическое лечение, так и являться самостоятельным методом. При ранних стадиях рака шейки матки результаты хирургического и лучевого лечения практически одинаковы. В лечении рака шейки матки может применяться химиотерапия, но к сожалению, возможности химиотерапии при этом заболевании значительно ограничены.
При 0 стадии раковые клетки не распространяются за пределы поверхностного слоя шейки матки. Иногда эту стадию даже рассматривают как предраковое состояние. Такая опухоль может быть удалена разными способами, но при органосохраняющих вмешательствах в дальнейшем сохраняется риск рецидива, поэтому после операции показаны регулярные сдачи цитологических мазков.
Методы лечения плоскоклеточного рака шейки матки, стадия 0:
- Криохирургия – уничтожение опухоли с помощью низкой температуры.
- Лазерная хирургия.
- Конизация шейки матки – иссечение участка в виде конуса.
- Петлевая электроконизация шейки матки.
- Гистерэктомия. К ней прибегают в том числе при рецидиве злокачественной опухоли после вышеперечисленных вмешательств.
Методы лечения аденокарциномы шейки матки, стадия 0:
- Гистерэктомия.
- В некоторых случаях, если женщина планирует иметь детей, может быть выполнена конизация. При этом важным условием является негативный край резекции по данным биопсии. Впоследствии женщина должна наблюдаться у гинеколога, после родов выполняют гистерэктомию.
Выбор метода лечения всегда осуществляется индивидуально лечащим врачом.
При 1а стадии — микроинвазивный рак шейки матки — выполняют экстирпацию матки с придатками. В случаях, когда опухоль прорастает в кровеносные и лимфатические сосуды, также показано удаление тазовых лимфатических узлов. Если женщина планирует иметь детей, возможны органосохраняющие операции. При стадии Iб — рак ограничен шейкой матки — проводят дистанционное или внутриполостное облучение (брахитерапию) с последующей расширенной экстирпацией матки с придатками. В ряде случаев первоначально проводят операцию, а затем дистанционную гамма-радиотерапию.
При 2-й стадии рака шейки матки — вовлечение верхней части влагалища, возможен переход на тело матки и инфильтрация параметрия без перехода на стенки таза — основным методом лечения является лучевая терапия. Также может быть назначена химиотерапия, обычно препаратом цисплатином или его сочетанием с фторурацилом. В этом случае хирургическое лечение проводится редко.
При 3-й стадии рака шейки матки — переход на нижнюю часть влагалища, инфильтрация параметрия с переходом на кости таза — показана лучевая терапия.

Профилактика
Один из главных факторов риска рака шейки матки — вирус папилломы человека. Поэтому меры профилактики в первую очередь должны быть направлены на предотвращение заражения:
- Беспорядочные половые связи нежелательны, особенно с мужчинами, у которых было много партнерш. Это не защищает от заражения на 100%, но все же помогает сильно снизить риски.
- Презервативы помогут защититься не только от ВПЧ, но и от ВИЧ-инфекции. Стопроцентную защиту они тоже не обеспечивают, потому что не могут полностью исключить контакт с инфицированной кожей.
- Вакцины против ВПЧ — хорошее средство профилактики, но они работают лишь в случае, если женщина пока еще не инфицирована. Если вирус уже проник в организм, вакцина не поможет. Девочек начинают прививать с 9–12 лет.
Второй фактор риска, который связан с образом жизни, и на который можно повлиять — курение. Если вы страдаете этой вредной привычкой, от нее лучше отказаться.
Огромное значение имеет скрининг — он помогает вовремя выявить предраковые изменения и рак шейки матки на ранних стадиях. Нужно регулярно являться на осмотры к гинекологу, проходить PAP-тест и сдавать анализы на ВПЧ.
Основным прогностическим фактором выживаемости пациенток при раке шейки является степень распространенности процесса. Поэтому самым эффективным средством против развития рака являются регулярные профилактические осмотры у специалистов.
Прогноз при плоскоклеточном раке шейки матки
Ориентировочный прогноз определяют на основании статистики. Среди женщин, у которых был диагностирован рак шейки матки, подсчитывают процент выживших в течение определенного времени, как правило, пяти лет. Этот показатель называют пятилетней выживаемостью. Он зависит от того, на какой стадии было выявлено онкологическое заболевание. Чем раньше диагностирован рак и начато лечение — тем лучше прогноз:
- При локализованных опухолях (рак не распространяется за пределы шейки матки, соответствует I стадии) пятилетняя выживаемость составляет 92%.
- При опухолях, которые распространились на близлежащие структуры (стадии II, III и IVA) — 56%.
- При метастатическом раке (стадия IVB) — 17%.
- Средняя пятилетняя выживаемость при всех стадиях рака шейки матки — 66%.
Несмотря на низкие показатели пятилетней выживаемости, рак с метастазами — это не повод опускать руки. Существуют методы лечения, которые помогают затормозить прогрессирование заболевания, продлить жизнь, справиться с мучительными симптомами. Врачи в Европейской клинике знают, как помочь.
Читайте также:

