Гипогликемия при опухоли поджелудочной железы
Гипогликемия первично панкреатического происхождения
Роль поджелудочной железы в развитии гипогликемии была установлена в 1921 году, когда Banting и Best первыми открыли инсулин. Поскольку гипогликемия может приводить к тяжелым неврологическим нарушениям, то очень важно максимально рано ее распознать и своевременно, немедленно после выявления, начать лечить.
Симптомы гипогликемии у детей довольно разнообразны. У грудных малышей могут отмечаться легкие изменения поведения, тремор губ или даже явные припадки. У некоторых пациентов бывает относительно бессимптомное течение до тех пор, пока какое-либо заболевание или инфекция не спровоцирует изменений характера питания.
Обследование ребенка, у которого подозревается гипогликемия панкреатического происхождения, должно быть комплексным. Необходимо исключить эндокринные нарушения, такие как недостаточность функции надпочечников, пангипопитуитаризм, недостаточность гормонов роста, гиперплазия надпочечников.
Большинство из перечисленных видов патологии могут быть исключены с помощью определения методом радиоиммуноанализа уровня кортизола, гормона роста, тироидстимулирующего гормона и гормона щитовидной железы. В диагностике некоторых эндокринопатий иногда помогают и другие симптомы, например наличие у ребенка определенных характерных черт лица.
К детским хирургам обычно обращаются за помощью при следующих четырех видах патологии, сопровождающихся гипогликемией: синдром Беквит-Видемана, незидиобластоз, аденома островковой ткани и гликогеновая болезнь. Кроме того, может отмечаться специфическая чувствительность к лейцину — хорошо известный феномен, который, не являясь сам по себе патологическим процессом, говорит о наличии органического гиперинсулинизма.
Хирургам иногда приходится лечить это заболевание. Лейцин, введенный в дозе 150 мг/кг, стимулирует падение уровня глюкозы более 40% через 20—30 минут после орального введения. Необходимо при этом определять как показатель уровня инсулина сыворотки, так и (одновременно) уровень глюкозы и глюкагон.
Подъем сывороточного инсулина с парадоксальным падением уровня глюкозы крови у пациента с гипогликемией свидетельствует об органическом гиперинсулинизме. Разумеется, всякий раз, когда провоцирующий гипогликемический тест проводится у грудного ребенка, врач должен быть готов к немедленному лечебному введению болюса 50% глюкозы.
Синдром Беквит-Видемана очень часто сочетается с гипогликемией. Как правило, у новорожденных с характерным хабитусом, макроглоссией, гигантизмом и иногда грыжей пупочного канатика гипогликемия исчезает спонтанно на фоне осторожного консервативного лечения.
В редких случаях гипогликемия сохраняется, несмотря на лечение, и тогда требуется вмешательство хирурга. За последние 12 лет в Детском Госпитале James Whitcomb Riley лишь одному ребенку была произведена субтотальная панкреатэктомия. Гистологическое исследование железы выявило изменения строения, которые практически невозможно было отдифференцировать от той картины, что наблюдается при незидиобластозе.
Незидиобластоз представляет собой изменение нормального строения протоков поджелудочной железы, вызывающее гипогликемию с подъемом уровня инсулина сыворотки. Четыре типа островковых клеток (альфа, бета, дельта и панкреатические полипептидные) появляются при этой патологии в мелких протоках и внутри эпителия поджелудочной железы. Регуляция инсулинового обмена нарушается, и уровень циркулирующего гормона становится необычно высоким. Исследования показывают, что утрата способности регулировать инсулинообразование может быть связана с изменением строения островковых клеток.
Симптомы незидиобластоза обычно такие же, как и при других состояниях, сопровождающихся гипогликемией у детей. Могут отмечаться припадки или, как минимум, просто изменения поведения. Иногда единственным симптомом являются малые мышечные судороги. Во всех случаях подозрения на гипогликемию необходимо быстро определить уровень глюкозы и немедленно начать лечение путем введения высококонцентрированных растворов глюкозы. Инфузии глюкозы должны поддерживать показатели сывороточной глюкозы на нормальном уровне. С этой целью проводится также инфузия диаксозида в дозе 15 мг/кг/сут.
Причиной подобных расстройств может быть, согласно некоторым предположениям, нарушение регуляции глюкагонового обмена. Эта гипотеза обусловила появление рекомендаций применения при незидиобластозе соматостатина и глюкагона. Если данная терапия не приносит результатов, то может быть поставлен вопрос о панкреатэктомии.
Островковоклеточная аденома в типичных случаях возникает вскоре после рождения, при этом в анамнезе отмечаются припадки или гипогликемия неясного происхождения. Обычно дети, имеющие этот вид аденомы, крупные, с большой массой тела, и у матерей, как правило, нет диабета. Аденома у таких пациентов чаще всего имеет небольшие размеры и очень трудна для диагностики.
До установления диагноза (обычно методом исключения и довольно поздно) ребенок, как правило, проделывает долгий путь с выраженными эпизодами гипогликемии и развивающимися в результате этого неврологическими последствиями. Диагноз ставится на основании данных ангиографии поджелудочной железы.
Опухоль, однако, из-за маленьких ее размеров очень трудно увидеть на ангиограмме. Характерным симптомом является гиперемия, типичная для опухоли, связанная с высокой степенью ее васкуляризации. Описаны различные методы усовершенствования техники данного обследования, в частности раздувание желудка, увеличение изображения и т. д.
Когда при ангиографии не выявлено никакой патологии, диагностика проводится методом исключения и, в частности, предпринимается диагностическая лапаротомия. На операции в железе иногда пальпируется опухолевидное образование, при этом на дооперационной артериограмме оно может быть не видно, поскольку порой его заслоняет второй поясничный позвонок или селезенка. Удаляют аденому путем резекции железы или с помощью простой энуклеации опухоли.
Интраоперационное ультразвуковое исследование позволяет выявлять даже ту опухоль, которая не определяется ни паль'паторно во время операции, ни при использовании любых других методов обследования. Обнаружено, что 12% аденом являются многоочаговыми, что вызывает сомнения в целесообразности общепринятой тактики обычной энуклеации опухоли.
Существуют рекомендации интраоперационного определения уровня инсулина, что позволяет установить объем резекции железы и не пропустить множественное поражение. Мы, однако, в большинстве случаев считаем такой подход нецелесообразным. Большинство исследователей полагает, что резекция 80—90% дистальной части железы, как правило, вполне достаточна, в том числе и в тех случаях, когда аденома не пальпируется. Подобная тактика позволяет сохранить достаточное количество ткани для того, чтобы предотвратить развитие диабета или других энзимных нарушений.
Кисты и псевдокисты
Врожденные кисты поджелудочной железы, возникающие в результате нарушения процесса развития, встречаются чрезвычайно редко. Они могут быть одиночными или множественными, но в любом случае выстланы, как правило, эпителием. Чаще всего кисты бывают единичными и располагаются в теле и хвосте железы.
А при генерализованных заболеваниях, таких как болезнь Гиппеля-Линдау, железа может быть вовлечена диффузно. Клиническая симптоматика появляется в тех случаях, когда киста становится большой по размерам, вызывает обструкцию протоков или сдавливает окружающие органы. Кисты обычно заполнены мутной стерильной жидкостью, которая не обладает энзимной активностью, и окружены нормальной панкреатической тканью.
При этом, как правило, нет спаек или воспалительной реакции, что часто характерно для посттравматических кист или кистозных опухолей железы. Множественные кисты поджелудочной железы при кистофиброзе не являются, согласно существующим представлениям, врожденными, поскольку они не выстланы эпителием и развиваются на фоне поражения паренхимы железы.
Ретенционные кисты поджелудочной железы — редкая патология, возникающая в результате хронической обструкции железы. Они содержат панкреатический экзокринный секрет и, соответственно, являются энзимоактивными. Кистозная выстилка представляет собой протоковый эпителий, который может быть разрушен (но может и не быть разрушен) в результате хронического расширения и воздействия энзимов.
Кистозные удвоения кишечника.
Панкреатическая ткань редко встречается в кишечных удвоениях, хотя несколько подобных случаев описаны в литературе. Поражение в такой ситуации чаще всего локализуется около желудка, но иногда обнаруживается непосредственно в ткани железы. Наиболее частым клиническим симптомом является боль, описана и перфорация, связанная с развитием язвы.
Наиболее часто панкреатические псевдокисты у детей возникают в результате травмы, хотя, согласно данным литературы, могут быть и другие разнообразные причины. Стенки кисты всегда лишены эпителия и обычно состоят из воспалительной реактивной ткани. Основным фактором, способствующим развитию псевдокисты, является повреждение железы.
Кисты обычно лежат в малом сальнике, но, будучи обязательно связанными с железой, могут иметь почти любую локализацию, включая грудную клетку и средостение. Наиболее частый симптом — боль. При больших размерах кисты иногда сдавливаются окружающие органы. Порой киста проникает во внутренние органы (чаще в толстую кишку), разъедая их и вызывая кровотечение или сепсис.
При наличии сообщения кисты с функционирующей железой, уровень амилазы в кистозном содержимом часто может повышаться до 10 000 и более. Однако низкий уровень амилазы при наличии кистозного образования в брюшной полости не позволяет исключить панкреатическую псевдокисту.
Обычно, если киста солитарная, проявляется клинической симптоматикой и исходит из той части железы, которая доступна резекции, производят дистальную панкреатэктомию. Когда же киста расположена более центрально, может быть произведено внутреннее дренирование в желудок (цистогастростомия) или в кишечник с помощью Y-образного анастомоза по Ру. Выбор метода внутреннего дренирования определяется тем, какой способ предпочитает хирург, а также локализацией кисты.
В литературе встречаются редкие упоминания о том, что при наложении цистогастростомии частота таких осложнений, как абсцесс и кровотечение, выше, чем при дренировании путем Y-образного анастомоза по Ру. Однако скорее всего это связано с оперативной техникой. Соустья должны быть достаточно широкими, чтобы обеспечить адекватное дренирование, а непосредственно в процессе наложения анастомоза следует тщательно осуществлять гемостаз. Множественные кисты, в основе которых лежит системное заболевание, например кистофиброз, редко требуют хирургического лечения. При наличии же несомненных показаний к операции, обычно выполняют дистальную резекцию.
Использование в настоящее время интраоперационных методов лучевого исследования изменило подход к лечению псевдокист поджелудочной железы, ибо позволило убедиться в том, что некоторые виды кистозных образований могут спонтанно исчезать. Однако в литературных публикациях утверждается, что у взрослых пациентов все псевдокисты требуют лечения.
По нашему мнению, наличие у детей с кистами нормального строения протоков позволяет придерживаться выжидательной тактики. В отдельных же выборочных случаях при больших псевдокистах может быть осуществлено наружное кожное дренирование. Хотя некоторые исследователи и пропагандируют кожное дренирование всех псевдокист, однако возникающее при этом нарушение проходимости большой протоковой системы может обусловливать неэффективность данного метода. Во всех наших случаях, где кожное дренирование оказалось неэффективным, обнаружено нарушение проходимости большой протоковой системы (рис. 42-5).
Если не выявлено сообщения с большим протоком, должно быть продолжено консервативное лечение. Если же есть это сообщение, но проходимость большого протока нарушена, мы рекомендуем в таких случаях хирургическое вмешательство с резекцией или внутренним дренированием в зависимости от обстоятельств.
Мы считаем, что тактика длительного выжидания при неэффективности наружного дренирования существенно увеличивает сроки пребывания больного в стационаре и требует для лечения больших материальных затрат, в то время как хирургическое вмешательство является в данном случае вполне безопасной альтернативой.
Инсулинома – это новообразование поджелудочной железы (ПЖ), которое растет из бета-клеток, островков Лангерганса. По характеру относится к эндокринным образованиям, то есть гормонально-активна. Отличается тем, что вырабатывает в повышенном неконтролируемом количестве инсулин, вызывая гиперинсулинизм и, как следствие, гипогликемию.
С этим связана вся симптоматика и ее название. Обычно она солидная, одиночная, но в 105 случаев может быть множественной. Ее гормональная активность автономна. В 85-90% случаев она является доброкачественной, и только в 10-15% — злокачественной. Может развиться в любом возрасте, даже у младенцев, но это редкость. Чаще возникает после 45 лет, у женщин в 4 раза чаще.
Инсулинома может расти в любой части ПЖ, но чаще в хвостовой ее части. В 1% случаев расположение эктопическое или экстрапанкреатическое — ворота селезенки, стенки желудка или ДПК, в печени.
Обычно размеры опухоли не превышают 2 см (при больших она злокачественна). Частота заболевания — 1 случай на млн. Такое редкое число становится причиной ошибочных диагнозов и неправильного лечения, а многие врачи за время своей практики так с ней и не сталкиваются.
Гормонально–активные опухоли
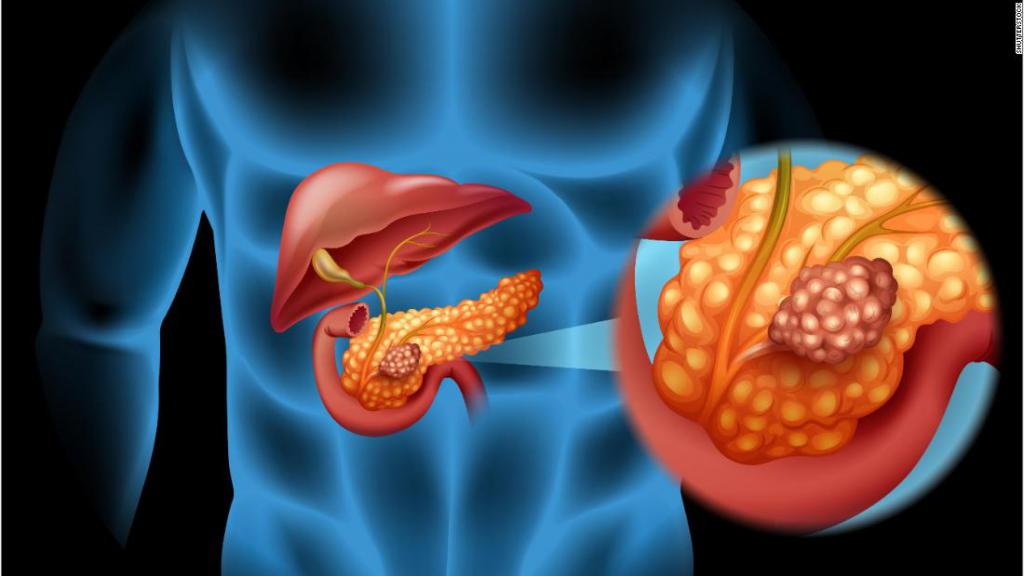
Все доброкачественные опухоли ПЖ встречаются редко — 1-3 случая / млн. Если у мужчин они составляют 3,5%, у женщин — до 16%. В большинстве своем они эндокринные. Размеры варьируются от 0,5 см до 15 см. Любые доброкачественные новообразования поджелудочной железы лечатся всегда только оперативным путем. По секреции гормонов, они делятся на типы:
- инсулинома — занимает 75%;
- ВИПома (чаще, в 70% случаев, встречается у женщин после 45) — вырабатывает вазоактивный интестинальный пептид;
- гастринома (больше поражает мужчин среднего возраста);
- глюкагонома — частота составляет 1 случай на 20 млн., чаще у женщин, в 80% она злокачественная.
Топография и анатомия поджелудочной железы
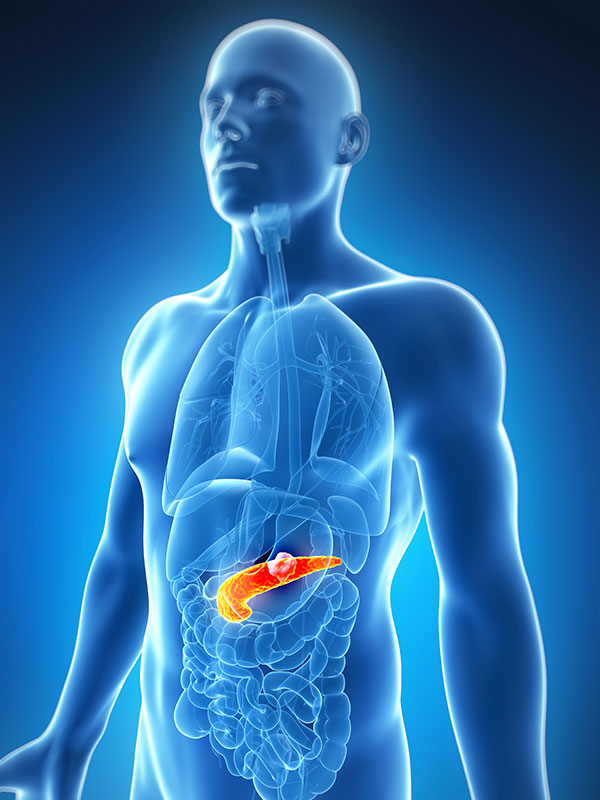
Поджелудочная — важнейший внутренний орган у человека. Является экзо- и эндокринной железой. Она вырабатывает ферменты для пищеварения (трипсин, химотрипсин, амилаза, липаза) и гормоны (глюкагон и инсулин) для углеводного обмена. Инсулин понижает глюкозу, а глюкагон, наоборот, повышает. Патологии ее нередки, поэтому иметь представление о ее расположении и симптомах стоит побольше.
Где находится поджелудочная железа и как лечить ее? Она дислоцируется в брюшной полости позади желудка, примыкает к нему и ДПК вплотную, на уровне 2 верхних поясничных позвонков.
ДПК огибает железу в виде подковы. Размеры взрослой железы до 20-25 см,вес – 70-80 г. Имеет головку, тело и хвост.
Головкой достает до желчного протока, хвост около селезенки уходит под левое подреберье. Если смотреть спереди, то проекция будет на 10-12 см выше пупка. Зачем это знать? Потому что боли при ее воспалении будут приходиться именно на эти зоны.
Болезни поджелудочной
Заболеваний у ПЖ достаточно много и лечение обычно консервативное. Но к опухолям это не относится. Здесь только радикальные меры. Как болит поджелудочная железа (симптомы)? При воспалительных процессах наиболее частые — боль и нарушение пищеварения. Половых различий нет. Боль характерна своим опоясывающим характером и локализуется в левом подреберье. Она может быть и не связана с приемом пищи, часто сопровождается тошнотой, иногда и рвотой кислым содержимым.
Аппетит всегда резко снижен или отсутствует, в животе урчание, вздутие, стул неустойчив. В кале нередко могут быть примеси жира или не переваренной пищи.
Также при острых воспалениях характерны признаки интоксикации в виде головной боли, тахикардии, слабости и потливости, может повышаться температура. Печень увеличена.
Как болит поджелудочная железа (симптомы) при хроническом панкреатите? Здесь боли меньшей интенсивности, но частые и связаны с погрешностями в питании. Опасность хронического панкреатита в том, что он может приводить к развитию опухолей в железе.
Этиология инсулином
Причины возникновения инсулиномы поджелудочной железы на сегодня точно неизвестны. Некоторые исследователи склонны предполагать влияние генетической предрасположенности.
Но зато известны факторы-провокаторы риска:
- сбои работы надпочечников и гипофиза;
- язва желудка или ДПК;
- повреждения ПЖ химические или механические;
- хронические патологии ЖКТ;
- истощение организма;
- нарушения в питании.
Патогенез гипогликемии при инсулиноме
Уже говорилось, что гиперинсулинизм при инсулиноме не контролируется. В норме падение глюкозы в крови ведет и к падению инсулина.
При инсулиноме этого не происходит. Каждый выброс порции инсулина вызывает состояние гипогликемии.
При этом наиболее чувствительными оказываются клетки головного мозга. Глюкоза для мозга — единственное питание и запасов углеводов у него нет. Поэтому при инсулиноме и развиваются, прежде всего, дистрофические изменения ЦНС.
Мозг не способен использовать для своей подпитки циркулирующие в крови свободные жирные кислоты. Гипогликемическое состояние подстегивает выброс в кровь гормонов контринсулярного направления (норадреналина, глюкагона, кортизола, СТГ). Они повышают активность симпатической нервной системы с избытком адреналина, т.е. адренергическую симптоматику. Это защитная реакция организма. Также запускается механизм восполнения глюкозы путем расщепления гликогена в печени (гликогенолиз), образование глюкозы из неуглеводных соединений (происходит также в печени — глюконеогенез), окислением жирных кислот крови и образованием ацетоновых тел (тоже в печени).
Во всех этих процессах участвуют уже указанные контринсулярные гормоны. Обмен веществ полностью нарушается в сторону ацидоза. Все это время здоровые клетки ПЖ так и продолжают свою работу – продукцию инсулина.
Особенности опухоли
Морфология опухоли, нужная для ее выявления: образование имеет вид плотного инкапсулированного узла, это не дает сразу выяснить степень ее доброкачественности. Цвет ее от розового до коричневого, при малигнизации она чаще кирпично-красного цвета. Размеры не превышают 5 см. При перерождении будут выявляться метастазы в лимфатических узлах, легких, узлах, печени, которые также гормонально-активны.
Классификация инсулином
Она нужна для выбора тактики лечения. Первое разделение – по степени злокачественности.
По степени распространения в паренхиме ПЖ — солитарные (единичные) и множественные. Солитарные более крупные и перерождаются редко; а множественные имеют вид гроздьев с маленькими плотными узелками и рано малигнизируют.
По месту расположения — в хвосте, теле или головке.
Клиника

В течении инсулиномы выделяют фазы приступов и межприступного периода. Симптомы инсулиномы поджелудочной железы в межприступном периоде абсолютно не специфичны и имеют чаще неврологический характер, что затрудняет диагностику.
В латентном периоде единственные признаки: повышенный аппетит, особенно тяга к сладкому, ожирение. Сладости больные должны носить с собой на случай развития гипогликемии.
Специфическими считаются следующие признаки и симптомы инсулиномы поджелудочной железы:
- плохое самочувствие и постоянная беспричинная слабость;
- бледность кожи;
- постоянный липкий холодный пот;
- тремор рук;
- тахикардия.
Гипогликемический синдром: приступ возникает чаще в утренние часы, перед пробуждением, натощак. Связан с ночным перерывом в еде. Сопровождается тремором рук, тахикардией, липким холодным потом, парестезиями, нарушениями поведения, зрительными галлюцинациями.
В тяжелых случаях появляются судороги и развивается кома. Такие больные как бы не могут проснуться: они долгое время дезориентированы в пространстве, делают какие-то движения и повторяют их, на простые вопросы отвечают односложно.
Все это признаки нарушенного сознания. Часто пациент похож на пьяного, может метаться и что-то выкрикивать, или же петь и танцевать, отвечать невпопад.
Типичны эпилептиформные припадки, они более длительные, сопровождаются гиперкинезами и указанной выше симптоматикой. Могут развиться сноподобные состояния, похожие на проявление эпилепсии: больной вполне внешне правильно едет в каком-либо направлении и потом не может объяснить, как и почему здесь оказался. Но характерных эпилептоидных личностных изменений здесь не бывает.
Из приступа больного можно вывести введением глюкозы. После приступа больной ничего не помнит, у него ретроградная амнезия.
В межприступном периоде имеются симптомы инсулиномы поджелудочной железы, которые возникают при хронической гипогликемии. Ее влияние на центральную и вегетативную нервные системы проявляется нарушениями работы черепных нервов – 7 и 9 пары – лицевой и языкоглоточный, по центральному типу. Из-за этого возникают асимметрия лица, сглаженность носогубных складок, опущение уголков рта, потеря мимики, слезотечение, нарушение вкуса, появление глоссалгии и болей в горле.
Появляются патологические рефлексы: Бабинского (стопный разгибательный рефлекс), Россолимо (сгибательный). Дополняются эти симптомы инсулиномы поджелудочной железы признаками поражения левого полушария мозга: замедляется мышление, снижается память и внимание, нередки провалы в памяти, снижена умственная трудоспособность, появляется апатия, теряются профессиональные навыки.
Причем, это так выражено, что больные не развиваются в профессиональном плане, работают не по специальности на простых работах. Даже если операция удаления инсулиномы прошла успешно, снижение уровня интеллекта и признаки энцефалопатии остаются. Они не уходят и прежний социальный статус не возвращается. У мужчин при частых приступах гипогликемии развивается импотенция.
Дополнительные симптомы инсулиномы у человека, которая малигнизировалась: больной становится кахектичным, у него болит живот и беспокоит понос. Неспецифическая симптоматика приводит к тому, что 75% больных инсулиномой безуспешно лечатся у невропатологов и психиатров. При этом в 35% случаев выставляется диагноз эпилепсии, опухоли мозга или нарушения мозгового кровообращения — в 15%, ВСД — в 11% и пр.
Диагностика инсулиномы
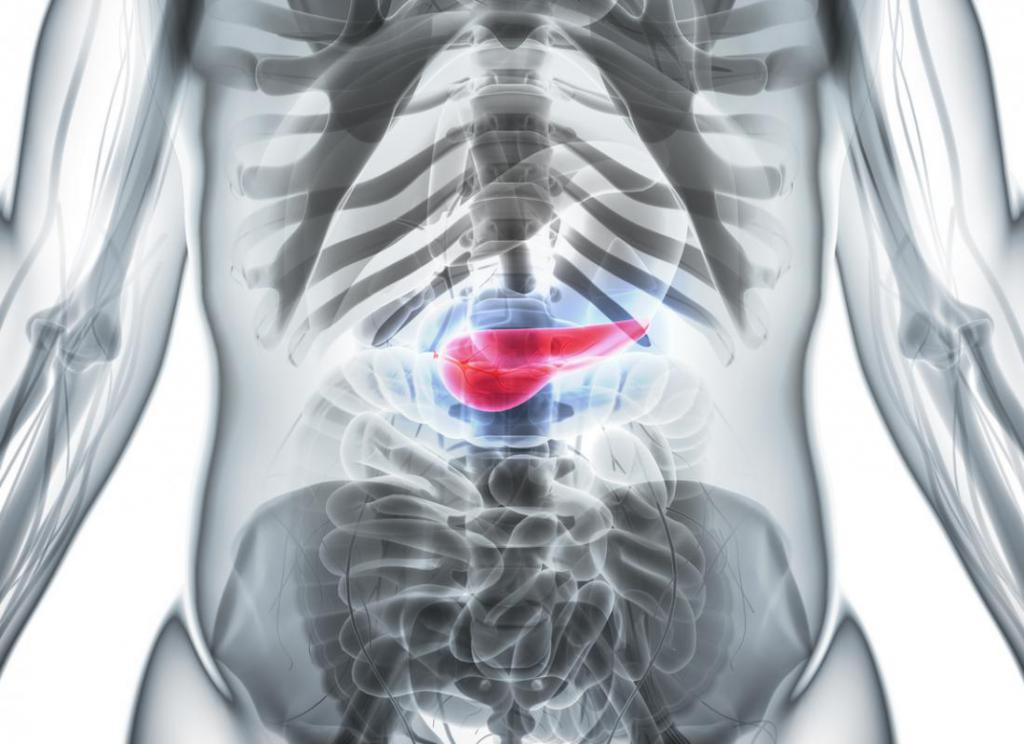
Необходим подробнейший анамнез: характерным для заболевания будет возникновение гипогликемии чаще утром натощак, после пропуска приема пищи, перед месячными или после физической работы.
Существует триада признаков Уиппла (патогномоничные признаки), которые позволяют подозревать наличие инсулиномы:
- приступы гипогликемии натощак;
- уровень глюкозы в крови в момент приступа ниже 2,7 ммоль/л;
- вывод больного из приступа после введения глюкозы.
Уровень инсулина в период приступа всегда повышен даже при самом низком уровне глюкозы. Значение для диагностики имеет и уровень С-пептида, он неадекватно высокий.
Из-за того, что инсулинома всегда очень маленькая, ультразвуковая диагностика инсулиномы поджелудочной железы и компьютерная томография оказываются малоинформативными.
На сегодняшний день эффективный метод диагностики — ангиография ПЖ. Связано это с тем, что инсулиномы и другие опухоли имеют богатую сеть сосудов.
Тогда же определяют и размер и локализацию инсулиномы. Также методом диагностики становится проведение инсулинпровокационного теста.
Для этого внутривенно вводится глюкоза, это поднимает эндогенный инсулин. При этом соотношение инсулина и глюкозы в норме меньше 0,4, при инсулиноме - у больного намного больше 0,4. При таком раскладе диагностика уточняется диагностической лапароскопией, интраоперационной ультрасонографией ПЖ.
Осложнения инсулиномы
Последствия инсулиномы поджелудочной железы могут касаться как ее доброкачественной опухоли, так и малигнизации. Само перерождение — уже осложнение, оно бывает в 10% случаев. Но даже если этого не происходит, отмечается:
- неврологическая симптоматика с нарушением работы лицевого и языкоглоточного нерва;
- ухудшение памяти, зрения, умственных способностей;
- у мужчин возможна импотенция;
- ожирение.
Состояния гипогликемии могут приводить к развитию комы, инфаркта миокарда.
Лечение инсулиномы

В большинстве случаев лечение инсулиномы поджелудочной железы — хирургическое. Это приводит к полному выздоровлению пациента в 80% случаев. В случае невозможности проведения операции применяют лечение препаратами, снижающими секрецию инсулина. Также важно дробное частое питание углеводного характера. Для профилактики приступов гипогликемии вводится глюкоза.
Радикальные меры

Хирургическое лечение предпочтительнее, ее виды: энуклеация (вылущивание опухоли), резекция ПЖ, панкреатодуоденальная резекция или тотальная панкреатэктомия, т.е. полное удаление. Вообще операции на поджелудочной железе всегда относятся к разряду сложных.
А вот может ли человек жить без поджелудочной железы после операции по ее удалению, спрогнозировать невозможно. Чем больше будет негативных факторов действовать на организм, тем больше будет процент осложнений. Объем операции зависит от локализации инсулиномы и ее размеров.
Уровень глюкозы определяют в динамике прямо во время операции. В 10% случаев операции дают осложнения: свищи и абсцессы брюшной полости, перитониты, панкреатиты, абсцессы, панкреонекроз (приводит к смерти). Операция не проводится, если сам больной этого не хочет или есть соматические патологии.
Может ли человек жить без поджелудочной железы? Конечно же, да! Но только при условии ведения здорового образа жизни и соблюдения всех рекомендаций врача.
Если опухоль носит злокачественный характер, дала множественные метастазы и стала неоперабельной, назначается химиотерапия. Ее проводят "Стрептозотоцином", "5-фторурацилом", "Доксорубицином" и др. Химиотерапия может помочь только в 60% случаев: такое количество объясняется хорошей чувствительностью к "Стрептозотоцину". В случаях нечувствительности опухоли к "Стрептозотоцину", его заменяют "Адриамицином".
Также при невозможности операции проводят профилактику гипогликемии. Для этого применяют гипергликемизирующие средства (адреналин, норадреналин, глюкагон, ГКС).
Для подавления выработки инсулина назначают "Диазоксид" ("Прогликем", "Гиперстат") или "Октреотид (сандостатин). Они тяжесть приступов гипогликемии уменьшают. Но у группы ГКС есть побочные эффекты – для их положительного действия дозы нужны такие, что могут развиться нейроэндокринные расстройства по типу синдрома Кушинга.
Диета при инсулиноме
Рацион питания должен быть только щадящим. При инсулиноме пациенту нужно будет отказаться от употребления соленых, копченых, острых, жирных и жареных блюд, а также свести к минимуму газированные напитки и кофе.
Предпочтение все тем продуктам, которые содержат клетчатку. Простые (рафинированные) углеводы – полностью исключены. Это сахар, торты, пирожные, шоколад, а также продукты с высоким ГКИ: картофель, белый хлеб, сдоба, цельное молоко.
Усилен питьевой режим, нужно выпивать в день не менее 2-х литров чистой воды, но ни в коем случае не употреблять кофе и сладкую газировку.
Прогноз
При доброкачественных инсулиномах процент выздоровления в 80% случаев. В 3% случаев возможен рецидив. Летальность составляет 5-10%. При эктопических инсулиномах назначается только консервативное лечение.
При злокачественном новообразовании поджелудочной железы при малигнизации инсулином прогноз зависит от метастазов и локализации самой опухоли. Процент малигнизации составляет 10%. 2-х летняя выживаемость — около 60%. С момента диагностирования инсулиномы пациент ставится на пожизненный диспансерный учет у эндокринолога и невролога.
В этой статье вы узнаете:
Инсулинома – это опухоль поджелудочной железы, вырабатывающая инсулин и имеющая симптомы гипогликемии. Это довольно редкое заболевание, однако, при появлении признаков низкого уровня сахара в крови у здорового человека, нужно задуматься именно о ней.

Обычно поджелудочная железа вырабатывает инсулин в небольших количествах в течение дня, а также выбрасывает его дополнительной порцией во время приёма пищи. Клетки инсулиномы тоже синтезируют инсулин, но в больших количествах и независимо от приёма пищи.
Инсулинома представляет собой одиночную округлую опухоль от полсантиметра до 7 см в диаметре. Она обычно находится в поджелудочной железе. Но в очень редких случаях может иметь и другие места локализации: печень, двенадцатиперстная кишка, селезёнка.
- Чаще инсулинома – это доброкачественная опухоль, но в 10–30% она бывает злокачественной.
- В 10–15% опухоль множественная.
- Чаще встречается у женщин, чем у мужчин, средний возраст больных – 30–55 лет.
- Крайне редко расположена вне поджелудочной железы – в 1% случаев.
- В 10% случаев является частью синдрома множественных эндокринных неоплазий.
Механизм развития и симптомы инсулиномы
Причины появления инсулином до сих пор остаются неизвестными. До конца неясно, что провоцирует образование этой опухоли. Одной из версий являются мутации в генах клеток поджелудочной железы.
У здорового человека в ответ на голодание снижается и уровень инсулина. При инсулиноме избыточное образование инсулина опухолью называется – гиперинсулинизмом, – это процесс, который не зависит от поступления пищи. Он приводит к снижению уровня глюкозы в крови. Когда эта цифра становится ниже 3 ммоль/л, говорят о гипогликемии.
Гипогликемия – это патологическое состояние, вызванное снижением уровня сахара в крови. При этом клеткам головного мозга не хватает источника энергии, глюкозы, что приводит к определённым расстройствам нервной системы. Гипогликемия также активирует все системы и органы, заставляя их вырабатывать гормоны, способствующие повышению уровня сахара в крови.

Симптомы связанные с повышением уровня адреналина:
- тревога;
- повышенная потливость;
- дрожь в теле;
- сильное чувство голода;
- холодный липкий пот;
- учащённое сердцебиение;
- сильная слабость.
Симптомы связанные с голоданием головного мозга:
- нарушение речи;
- спутанность сознания;
- головные боли;
- двоение в глазах;
- снижение памяти и интеллекта;
- судороги;
- галлюцинации;
- недержание мочи и кала;
- кома.
Возможны судороги, напоминающие эпилепсию. В тяжёлых случаях происходит потеря сознания, вплоть до гипогликемической комы и смерти человека. Возможны инфаркты миокарда и инсульты.
Неоднократные обмороки, а тем более судороги или кома, приводят к необратимым последствиям со стороны нервной системы – снижаются интеллект и память, возникает дрожь в руках, нарушается социальная активность.
Обычно человек, страдающий инсулиномой, прибавляет в весе. Связано это с тем, что такой больной уже знает про свои утренние приступы и чувствует их приближение в течение дня. Он старается заесть такой эпизод чем-то сладким, порой употребляя углеводы в очень больших количествах.
Диагностика инсулиномы
Для диагностики инсулиномы используют следующие методы:
- трёхдневная проба с голоданием;
- анализ крови на инсулин во время эпизода гипогликемии;
- визуализирующие методы – УЗИ, КТ, МРТ, ангиография, сцинтиграфия, ПЭТ.

При подозрении на инсулиному, человеком, в первую очередь выполняется трёхдневная проба с голоданием. Её нужно обязательно проводить в стационаре, поскольку велик риск потери сознания.
Голодание начинается после последнего приёма пищи. Во время пробы нельзя ничего есть, разрешается только пить воду. Через 6 часов, а далее – каждые 3 часа, производится забор крови на глюкозу. В начале пробы и при снижении уровня глюкозы до 2,8 ммоль/л также определяются уровни инсулина и С-пептида (С-пептид – это молекула, с которой связан инсулин во время хранения в поджелудочной железе).
Обычно через 12–18 часов после начала голодания развивается приступ гипогликемии. Если уровень глюкозы в крови падает ниже 2,5 ммоль/л и появляются симптомы, проба считается положительной и прекращается. Если в течение 72 часов не развивается приступ и уровень сахара не падает ниже 2,8 ммоль/л, проба считается отрицательной.
Во время пробы ожидается появление так называемой триады Уиппла, включающей в себя:
- приступ гипогликемии натощак с нейропсихическими симптомами;
- снижение уровня глюкозы во время приступа ниже 2,5 ммоль/л;
- приступ проходит после внутривенного введения раствора глюкозы.

Если во время эпизода гипогликемии на фоне крайне низкого уровня глюкозы в крови определяется повышенный уровень инсулина, это является ещё одним критерием возможного наличия инсулиномы. Обычно вместе с инсулином определяют и уровень С-пептида. Поскольку они образуются из одной молекулы, количество инсулина должно соответствовать количеству С-пептида.
Встречаются случаи, когда больные по некоторым причинам симулируют инсулиному, вводя себе инсулин извне в виде инъекций. В таких ситуациях обнаруживается нормальный уровень С-пептида, что помогает разобраться с диагнозом.
Также рассчитывается индекс НОМА – это соотношение уровня инсулина к уровню глюкозы. Повышение индекса НОМА говорит о гиперинсулинизме и используется как дополнительный диагностический признак.
Когда становится ясным, что человек страдает инсулиномой, необходимо обнаружить опухоль и удалить её, поскольку она опасна для жизни, а в небольшом проценте случаев является злокачественной. Помогают это сделать методы визуализации:
- Ультразвуковое исследование – самый простой и дешёвый метод, однако, не всегда информативный. Из-за маленьких размеров инсулиномы и особенностей расположения поджелудочной железы, опухоль бывает достаточно трудно обнаружить.
Более достоверно УЗИ через стенку пищеварительного тракта, либо проводимое во время операции.

Опухоль поджелудочной железы
- КТ и МРТ – компьютерная и магнитно-резонансная томография. Достаточно качественные методы. Инсулинома с большой вероятностью обнаруживается, если расположена в типичном месте. Также эти методы используют для поисков нетипично расположенных инсулином.
- Агиография. В некоторых случаях возможно забрать кровь из вен, отходящих от поджелудочной железы. Это делают во время исследования сосудов с контрастным веществом – ангиографии. Таким образом удостоверяются в том, что опухоль расположена в поджелудочной железе, а не в других органах.
- Сцинтиграфия поджелудочной железы – метод исследования, когда человеку вводятся радиоактивные изотопы. Изотопы избирательно поглощаются опухолью, и она становится видна на экране.
- ПЭТ – позитронно-эмиссионная томография – также один их радионуклидных методов диагностики, самый современный на сегодняшний день.
При обнаружении инсулиномы в обязательном порядке больной обследуется дополнительно, поскольку в 10% случаев это заболевание является частью синдрома множественных эндокринных неоплазий (МЭН-синдрома) I типа. МЭН-синдром I типа – это сочетание нескольких эндокринных синдромов и опухолей – поражение паращитовидных желез, опухоль гипофиза, опухоль поджелудочной железы, поражение надпочечников, возможно опухолевое поражение других органов.
Лечение инсулиномы

После обнаружения инсулинома должна быть удалена. Если опухоль расположена в поджелудочной железе, удаляют часть железы вместе с ней. При поражении других органов выполняются операции на них.
Во время подготовки к операции проводится лечение эпизодов гипогликемии, глюкоза вводится внутривенно, либо принимается больным в виде таблеток.
При неоперабельных опухолях больному назначается препарат, блокирующий действие инсулина – октреотид. В случае обнаружения злокачественной опухоли и её метастазов, проводится химиотерапия.
После оперативного лечения прогноз благоприятный. Как правило, рецидивов не случается.
Читайте также:

