Гиперплазия эндометрия киста левого яичника что это такое

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
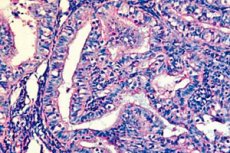
Гиперплазия яичника – это гинекологическое заболевание, которое характеризуется разрастанием стромы и эндометрия, что приводит к увеличению яичника. Рассмотрим причины данной патологии, методы диагностики, виды лечения и профилактики.
Гиперплазия яичника представляет собой разрастание стромы желез одновременно с процессами лютеинизации, пролиферации или гиперпродукции андрогенов. Заболевание может появиться в результате врожденной патологии или перенесенного заболевания, ставшего причиной гормонально сбоя. Без должного лечения патологии приводит к текоматозу тканей, что указывает на предопухолевый процесс. Она свидетельствует об увеличении числа клеток, которое сопровождается нарушением секреции гормонов и появлением соответствующей клинической картины.
Гиперплазия может появляться как в одной из желез, так и в разных. Очень часто заболевание протекает на фоне других опухолевых процессов яичников или матки. Мжет появиться в любом возрасте, вызывая выраженные эндокринные нарушения и гиперпластические процессы эндометрия. Чаще всего заболевание появляется в пред и постменопаузальном периоде.

[1], [2], [3], [4], [5], [6]
Код по МКБ-10
Причины гиперплазии яичника
Причины гиперплазии яичника до конца не изучены, но их разделяют на врожденные и приобретенные.
- Врожденная гиперплазия яичника может появиться в результате наследственных гинекологических заболеваний. К таковым относят опухолевые образования половых органов или молочных желез. Сбой в период полового созревания и любые гормональные нарушения.
- Приобретенная гиперплазия яичников возникает из-за таких провоцирующих факторов, как: заболевания половых органов воспалительного и невоспалительного характера, гинекологические хирургические вмешательства, наличие гормонозависимых заболеваний половых органов (эндометриоз, миома, мастопатия).
Гиперплазия яичников может возникнуть как осложнение из-за заболеваний эндокринных органов, печени и даже сердечно-сосудистой системы. Особое значение на течение заболевания оказывают такие признаки, как: ожирение, высокий уровень сахара в крови, гипергликемия или артериальная гипертензия. Причина заболевания – повышенное образование полового гормона эстрогена, который отвечает за нормальное развитие и функционирование женских половых органов.
Помимо вышеописанных причин, существует ряд предполагаемых провоцирующих факторов, которые могут привести к появлению заболевания, рассмотрим их детальнее:
- Ретроградная менструация – частички крови извергаются в процессе менструации и попадают в брюшную полость, где закрепляются и функционируют как настоящие ткани матки. В итоге кровь не изливается наружу, что приводит к появлению очагов воспаления, локальным кровопотерям и гиперплазии яичников.
- Метапластическая причина – в процессе менструации частички ткани не закрепляются внутри, а приводят к изменению структуры эндометрия. Это может случиться из-за изменений в иммунной системе и при патологии маточных труб.

[7], [8], [9], [10], [11], [12], [13], [14], [15], [16], [17]
Симптомы гиперплазии яичника
Симптомы гиперплазии яичника зависят от причины, которая привела к заболеванию. Клиническая картина поражения желез характеризуется ранним или поздним менархе (первая менструация), нарушениями менструального цикла особенно в климактерическом периоде, бесплодием. Наличие кистозных фолликулов также может быть признаком гиперплазии яичников.
Основные симптомы: нерегулярные менструации, появление кровянистых выделений, которые не связаны с менструацией. Гормональные нарушения и гормональный дисбаланс, избыточный рост волос на теле, избыточный вес, также могут свидетельствовать о патологии в работе желез.
Гиперплазия эндометрия яичников – это заболевание гормонального происхождения. При гиперплазии эндометрия, ткань, которая отторгается в процессе менструации из-за нарушений перистальтики маточных труб, попадает в брюшину и железы. Данный процесс происходит и у здоровых женщин, но из-за гормональных нарушений и ряда других факторов, развивается гиперплазия яичников. На поверхности желез формируются эндометриоидными очаги и кисты, что приводит к увеличению яичников.
Гиперплазия эндометрия яичников имеет несколько видов, каждый из которых отличается симптоматикой, методами лечения и прогнозом.
- Очень часто встречается железисто-кистозная гиперплазия эндометрия яичника. Заболевание характеризуется наличием на стенках желез многочисленных желез, которые напоминают эндометрий. Такие яичниковые образования чаще всего двусторонние, сопровождаются эндометриоидными очагами и спаечным процессом в малом тазу. Для диагностики данного поражения используют ультразвуковое исследование.
- Гиперплазия эндометрия яичников не является опухолью, но относится к опухолевым процессам. При кистозной форме патологии, эндометриоидные кисты достигают больших размеров, что приводит к существенному увеличению желез. Данный вид заболевания протекает практически бессимптомно с минимальными проявлениями. Выявляют гиперплазию при осмотре у гинеколога. Для более детальной диагностики используют УЗИ и гистологическое исследование для изучения ткани эндометрия.
Гиперплазия правого яичника встречается чаще, чем двустороннее поражение. На первый взгляд левый и правый яичники не отличаются, но врачи утверждают, что это не так. Данная патологии связана с повышенным кровоснабжением правого яичника, так как к нему отходит артерия от аорты, а к левому яичнику от почек. Как правило, гиперплазия правого яичника встречается у женщин после 40 лет, то есть в период климакса.
Существует множество причин, которые могут спровоцировать появления гиперплазии. В основном это гормональные изменения организма и изменения кровоснабжения малого таза. Она может возникнуть на фоне длительного течения воспалительного процесса в яичнике при других гормонозависимых заболеваниях.
Симптоматика проявляется как боли в области правого яичника, которые имеют волнообразный характер. Для диагностики женщине проводят ультразвуковое исследование и гистологический анализ, по результатам которого составляют план лечения. Для лечения могут использовать медикаментозную терапию, в особо сложных случаях – хирургическое вмешательство.
Гиперплазия левого яичника встречается редко и свидетельствует о нарушениях функционирования органов малого таза и желез в особенности. Гиперплазия может появиться у пациенток любого возраста. Основная причина заболевания – гормональные изменения в организме. Повышенная выработка гормонов или наоборот их недостаток, могут спровоцировать аномальный рост клеток эндометрия и стромы. Как результат, железа начинает плохо функционировать, увеличивается в размерах, доставляет болезненные ощущения.
Основная симптоматика, которая должна послужить поводом для беспокойства и последующего обращения к гинекологу, это частые боли в низу живота, независимо от цикла, дискомфорт или болезненные ощущения во время полового акта, нерегулярные менструации, появление кровянистых выделений, общие недомогания. Для диагностики используют ультразвуковое исследование, по результатам которого составляется план эффективного лечения.
Стромальная гиперплазия яичников это заболевание, при котором разрастается стромы желез, протекает наряду с процессами гиперпродукции андрогенов. Как правило, стромальная форма наблюдается у женщин в период пременопаузы и постменопаузы. Поражение может иметь эстрогенную или андрогенную манифестацию, вызывать ожирение, гипертензию, нарушения метаболизма глюкозы и другое.
Стромальная гиперплазия не всегда приводит к увеличению желез. Если увеличение небольшое, то оно имеет нечеткие бледно-желтые узелки в строме. При проведении микроскопического исследования, в клетках стромы обнаруживают окислительные энзимы, которые отвечают за продукцию стероидных гормонов.
- Чтобы подтвердить стромальную гиперплазию яичников, врачи проводят дифференциальную диагностику с фибромой, раковыми процессами или саркомой эндометрия стромы.
- Обязательным является проведение ультразвукового исследования и лапароскопической биопсии. Гормональные исследования позволяют выявить нарушения, которые привели к высокому уровню тестостерона.
- При проведении гистологического исследования, стромальная форма характеризуется наличием больших лютеинизированных клеток с высоким содержанием липидов при небольшом количестве атретических фолликулов.
Лечение стромальной формы и других гиперпластических процессов (текоматоз, гипертекоз) на первых порах, проводится с помощью медикаментозной терапии. Женщину ждет курс противовоспалительной и микроволной терапии, эндоназальный электрофорез с витаминами В1 и В6. Если данные методы не дают положительного результата, то пациентке проводят лапаротомию или лапароскопию. Резекция позволяет привести в норму менструальную функцию и общее состояние. Но после оперативного вмешательства восстановить репродуктивные функции очень сложно. Если стромальная форма возникает у пациенток пожилого возраста, то проводится удаление желез, так как существует высокий риск появления злокачественных новообразований.
Где болит?
Диагностика гиперплазии яичника
Диагностика гиперплазии яичника проводится при наличии клинической симптоматики. Именно болезненные ощущения и дискомфорт, являются поводом сходить на осмотр к гинекологу, который и назначит дальнейшую диагностику. Гиперплазия яичника может долго не проявлять себя. И это не удивительно, так как далеко не все женщины беспокоятся по поводу кровянистых выделений после и между менструациями. К гинекологу обращаются, если данная патология стала причиной отсутствия менструации или месячные обильные и не могут прекратиться. При гиперплазии яичника в период пременопаузы и менопаузы, симптоматика более выражена. У женщины появляются длительные самопроизвольные кровотечения и боли, которые приводят к анемии.
Врач собирает анамнез заболевания и проводит гинекологический осмотр, в процессе которого могут заподозрить гиперплазию яичников. Для точной диагностики, используют более детальное обследование:
- Ультразвуковая диагностика – позволяет подтвердить наличие данной патологии и выявить другие патологические процессы в области малого таза.
- Гистологическое исследование и цитология – выявляют морфологические изменения в железх, гиперплазированном эпителии и строме.
- Гормональное исследование – анализы на уровень прогестерона и эстрогенов.
В процессе диагностики очень важно не только подтвердить заболевание, но и определить его морфологические особенности.

[18], [19], [20], [21], [22]
Что нужно обследовать?
Как обследовать?
К кому обратиться?
Лечение гиперплазии яичника
Лечение гиперплазии яичников зависит от морфологии заболевания и того насколько велико поражение желез (оба яичника, левый или правый). Лечение начинается с применения консервативных методов. Больной назначают противовоспалительное лечение, дегидратационную терапию и другие процедуры. Основа медикаментозного лечения – это гормонотерапия с использованием комбинированных оральных контрацептивов. Цель такого лечения – привести в норму гормональный фон через снижение уровня эстрогенов и уменьшение очагов патологии.
- Комбинированные оральные контрацептивы чаще всего назначают молодым нерожавшим девушкам и женщинам, которые имеют нерегулярный менструальный цикл. Такое лечение позволяет восстановить нормальную работу яичников и предотвратить хирургическое вмешательство. Схему и длительность приема таблеток, составляет врач.
- Синтетические аналоги прогестерона назначают женщинам любого возраста с любой формой патологии. Терапия длительная, около 6 месяцев. В процессе приема препаратов возможны кровянистые выделения и боли в области пораженной железы.
- Гиперплазию яичников лечат с помощью препаратов Дюфастон и Норколут. Длительность лечения и схему приемов препарата назначает врач. Гинеколог может посоветовать поставить внутриматочную спираль Марена. Спираль представляет собой гормональную терапию и противозачаточное средство.
- Еще один метод консервативного лечения гиперплазии яичников – агонисты гонадотропин рилизинг-гормона. Препарат показывает эффективные результаты лечения и имеет удобный режим приема. Действующие вещества блокируют выработку половых гормонов, что приводит к угнетению пролиферации тканей и клеток. В результате восстанавливается гормональный фон и нормальная работа желез.
Для лечения могут использовать комбинированное лечение. Данный метод предполагает сочетание хирургического лечения и восстановительную гормональную терапию. Гормонотерапия может проводиться и до операции, для уменьшения ее объемов и воздействия на очаги, которые находятся вне досягаемости для операционного удаления.
При неэффективности медикаментозного лечения, пациентке проводят оперативную терапию. Для лечения используют клиновидную резекцию. Возможно проведение лапароскопической электрокоагуляции, то есть прижигание яичника в 4-8 точках с помощью электрода. Если не один из вышеописанных методов не помог в лечении, то женщине проводят удаление желез, то есть овариэктомию. Как правило, такое лечение проводят для пациенток в период постменопаузы. Удаление позволяет предотвратить появление злокачественных новообразований. После такого лечения пациентке назначают заместительную гормональную терапию, которая облегчит общее состояние после операции.
Профилактика гиперплазии яичника
Профилактика гиперплазии яичника – это комплекс мероприятий, направленных на предупреждение заболевания. Поскольку основная причина патологии – это гормональные нарушения, необходимо соблюдать и поддерживать гормональный баланс. Для этого рекомендуется уменьшить стрессовые воздействия на организм. Еще один метод профилактики – это борьба с ожирением. Избыточный вес приводит к гормональным нарушениям, сбою менструального цикла, гиперплазии яичников и другим гинекологическим заболеваниям и эндокринным нарушениям.
Особое внимание необходимо уделить менструальному циклу. Если есть нарушения, то лучше обратиться к гинекологу и вылечить их. Не стоит забывать и про профилактические осмотры и ультразвуковое исследование органов малого таза. Это позволит вовремя выявить патологии в функционировании яичников и репродуктивной системы вцелом.
Для предупреждения гиперплазии у пациенток молодого возраста, врачи рекомендуют профилактический прием гормональных препаратов, которые существенно снижают риск заболевания. При первых симптомах гиперплазии, которые могут проявляться как кровянистые выделения между менструациями, боли в низу живота, дискомфорт в области желез, обильные маточные кровотечения или отсутствие менструации, необходимо обращаться к врачу.
Прогноз гиперплазии яичника
Прогноз гиперплазии яичника зависит от формы заболевания, степени его запущенности, возраста пациентки, состояния ее здоровья, наличия хронических заболеваний, в том числе гинекологического характера. Если патология была выявлена на ранней стадии, то медикаментозное лечение поможет купировать процесс, а методы профилактики предупредят его появление в будущем. В данном случае можно говорить о благоприятном прогнозе. Если гиперплазия яичников была обнаружена на поздней стадии и переросла в кистозный или раковый процесс, то прогноз неблагоприятный. Женщине проводят хирургическое удаление железы и последующую гормональную терапию для восстановления.
Гиперплазия яичника – это патологический процесс, который без должного лечения может привести к серьезным последствиям. Бережное отношение к своему здоровью, регулярные осмотры у гинеколога, профилактика инфекционных и воспалительных заболеваний – это идеальный метод предупреждения данной патологии и других гинекологических заболеваний.
МКБ-10

- Причины
- Факторы риска
- Патогенез
- Симптомы
- Осложнения
- Диагностика
- Лечение эндометриоидной кисты яичника
- Консервативное лечение
- Хирургическое лечение
- Ведение послеоперационного периода
- Прогноз
- Цены на лечение
Общие сведения
Эндометриоидные кисты яичника, в отличие от функциональных кист, имеют другой механизм развития и в подавляющем большинстве случаев являются двусторонними. В гинекологии эндометриоидная киста яичника относится к часто встречающимся проявлениям генитальной формы эндометриоза, при котором клетки слизистой оболочки, выстилающей внутреннюю поверхность матки, обнаруживаются в маточных трубах, яичниках, влагалище и брюшной полости.
Эндометриоидная киста яичника развивается у женщин в репродуктивном возрасте (30 -50 лет), обычно на фоне внутреннего эндометриоза, может сочетаться с фибромиомой матки и гиперплазией эндометрия. Размер эндометриоидной кисты яичника может достигать 10-12 см.
Причины
Несмотря на большое число теорий происхождения эндометриоза, точные причины заболевания до сих пор неизвестны. Согласно имплантационной гипотезе, эндометриоз и эндометриоидные кисты яичника могут возникать в процессе ретроградной менструации, когда клетки эндометрия вместе с кровью мигрируют и приживаются в тканях маточных труб, яичников, брюшной полости.
Занос обрывков эндометрия также возможен при хирургических манипуляциях, травмирующих слизистую оболочку матки: гинекологических и акушерских операциях, диагностическом выскабливании, медаборте, диатермокоагуляции шейки матки. Предполагают также, что эндометриоидные очаги могут быть результатом метаплазии остатков эмбриональной ткани, генетических дефектов (семейные формы эндометриоза) или ослабления иммунных реакций.
Существует связь между развитием эндометриоидной кисты яичника и эндокринными нарушениями в организме: снижением уровня прогестерона, повышением уровня эстрогена (гиперэстрогенией) и пролактина, дисфункцией щитовидной железы, коры надпочечников. Провоцирующими моментами в развитии эндометриоза могут выступать:
- любой эмоциональный стресс;
- длительное использование ВМС;
- эндометриты, оофориты;
- нарушение функции печени;
- ожирение;
- неблагоприятная экология.
Патогенез
Симптомы
Выраженность клинических проявлений эндометриоидной кисты яичника зависит от ряда факторов: степени распространения эндометриоза, наличия сопутствующих заболеваний, психологического состояния пациентки и т. д. В ряде случаев формирование эндометриоидной кисты яичника протекает бессимптомно или проявляется нарушением репродуктивной функции (бесплодием).
Для эндометриоидной кисты яичника характерны обильные месячные, удлинение менструального цикла с мажущими выделениями до и после менструации. Возможно появление симптомов интоксикации: слабости, тошноты, повышенной температуры.
Осложнения
Разрастание эндометриоидной кисты яичника может приводить к местным изменениям овариальной ткани: дегенерации яйцеклеток, фолликулярным кистам, появлению рубцов, нарушающих нормальные функции яичника. При длительном существовании эндометриоидной кисты яичника может выявляться спаечный процесс в малом тазу с нарушением функций кишечника и мочевого пузыря (запорами, метеоризмом, нарушением мочеиспускания). Эндометриоидная киста яичника – серьезная гинекологическая патология, которая может осложниться нагноением, разрывом стенок кисты с излитием ее содержимого в брюшную полость и развитием перитонита.
Диагностика
Гинекологический осмотр не всегда позволяет выявить признаки эндометриоза. При эндометриоидной кисте яичника можно обнаружить наличие малоподвижного болезненного образования в яичнике и его увеличение перед менструацией. Диагноз эндометриоидной кисты яичника устанавливается по результатам УЗИ органов малого таза с допплерометрией маточно-плацентарного кровотока, МРТ и лапароскопии:
- УЗИ с допплерометрией. Определяет отсутствие кровотока в стенках эндометриоидных кист яичника.
- Исследование онкомаркеров. При определении уровня онкомаркера СА-125 в крови, его концентрация может быть в норме или несколько повышена.
- Диагностические операции. При наличии бесплодия проводят гистеросальпингографию и гистероскопию. Диагностическая лапароскопия является самым точным методом диагностики эндометриоидной кисты яичника. Проведение биопсии и последующего гистологического исследования очага эндометриоза в овариальной ткани необходимо для выявления вероятности его озлокачествления.

Лечение эндометриоидной кисты яичника
Лечение эндометриоидной кисты яичника может быть консервативным (гормональная, неспецифическая противовоспалительная и обезболивающая терапия, прием иммуномодуляторов, витаминов, энзимов), хирургическим (органосохраняющее удаление эндометриоидных очагов лапароскопическим или лапаротомным доступом) или комбинированным. Комплексное лечение эндометриоза нацелено на ликвидацию симптомов, предупреждение прогрессирования заболевания и лечение бесплодия. Тактика лечения эндометриоидной кисты яичника зависит от стадии, симптоматики и длительности эндометриоза, возраста пациентки и наличия проблем с зачатием, сопутствующей генитальной и экстрагенитальной патологии.
При незначительном размере эндометриоидной кисты яичника возможно проведение длительной гормональной терапии с использованием низкодозированных монофазных КОК, производных норстероидов (левоноргестрел), пролонгированных МПА, производных андрогенов, синтетических агонистов ГнРГ. Болевой синдром, связанный с разрастанием эндометриоидной кисты яичника, купируют приемом НПВС, спазмолитических и седативных препаратов.
При неэффективности консервативной терапии при эндометриоидных кистах яичника размером более 5 см, сочетании эндометриоза и бесплодия, риске осложнений и онкологической настороженности показано только оперативное лечение.
У женщин репродуктивного возраста, желающих иметь детей, стараются избегать радикальных операций (оофорэктомии, аднексэктомии). Предпочтительными методами хирургии эндометриоидных кист являются энуклеация гетеротопных образований или резекция яичника. Удаление очагов эндометриоза и эндометриоидных кист яичника целесообразно проводить с предварительной и послеоперационной гормонотерапией.
Предоперационная гормонотерапия позволяет уменьшить очаги эндометриоза, их кровоснабжение и функциональную активность, воспалительную реакцию окружающих тканей. После хирургического удаления эндометриоидной кисты яичника соответствующее гормональное лечение способствует регрессу оставшихся эндометриоидных очагов и предупреждает рецидив патологии.
В постоперационном периоде целесообразно назначение физиотерапии с целью коррекции эндокринного дисбаланса, профилактики инфильтративных и спаечных процессов, рецидивов эндометриоидных кист яичника (электрофореза, ультразвука, фонофореза, эндоназальной гальванизации, СМТ-терапии, магнитотерапии, лазеротерапии, иглорефлексотерапии, радоновых ванн и др.).
Прогноз
После удаления эндометриоидной кисты яичника в большинстве случаев значительно уменьшаются боли, восстанавливается нормальная менструальная и детородная функции. После лечения эндометриоидной кисты яичника рекомендуется динамическое наблюдение гинеколога с УЗИ – контролем и исследованием уровня СА-125.
Гиперплазия яичников является довольно распространенной гинекологической патологией, которая характеризуется постепенным разрастанием эндометрия и увеличением строма. Как следствие, яичник набухает. Заболевание бывает как врожденным, так и развивающимся на фоне гормонального дисбаланса.
- Что это такое?
- Классификация гиперплазии яичников
- В правом и левом яичнике
- Стромальная гиперплазия
- Диагностика
- Лечение гиперплазии яичников
- Прогнозы и профилактика заболевания
Что это такое?
В соответствии с МКБ-10 гиперплазия яичника относится к группе D27. Характерными особенностями недуга является рост количества структурных частей тканей, в частности, затрагиваются эндометрий и строма.
Важно! Гиперплазия может приводить к увеличению как одного, так и двух яичников, нарушать их функционирование. Нередко патология сопровождается гормональным сбоем.
Нередко в анамнезе тех, у кого диагностируется недуг, присутствуют опухоль матки или яичников. В основную группу риска входят женщины, у которых либо вскоре наступил климакс, или они уже переживают период менопаузы. Одновременно с этим фиксируются следующие состояния:
- гиперпродукция андрогенов – состояние, когда увеличивается производство половых гормонов мужского типа;
- пролиферация – разрастание тканей путем клеточного деления;
- лютеинизация – остаточный фолликул трансформируется в желтое тело, синтезирующее прогестерон.
Если говорить о других факторах риска, то к ним медики относят:
- метаплазия. Ситуация, когда ткани закрепляются внутри во время кровяных выделений. Она провоцирует изменения строения маточной слизистой. Причиной патологии нередко служат сбои в функционировании иммунной системы;
- ретроградная менструация. Кровь проникает преимущественно в брюшину, фиксируясь в маточных стенках и образуя новые ткани. Иногда возникают обильные кровоподтеки.
Различают прирожденную гиперплазию и приобретенную. Последняя может развиваться и, когда пациентка пребывает в детородном возрасте или в самом начале полового созревания, когда недостает некоторых ключевых гормонов.
Если говорить о наследственной форме, то она фиксируется у женщин, родственницы которых страдали от данной патологии.
Классификация гиперплазии яичников
Основным показателем при этой болезни является наличие кислотных фолликулов.
Внешние симптомы дают о себе знать обильным ростом волос, появлением лишних килограммов и сбоем в менструальном цикле.
К признакам патологии относят выделение крови до и после месячных.
В брюшную полость попадают отвергаемые в период менструации ткани. Соответствующие явления порой фиксируются и в организме абсолютно здоровой женщине, однако воздействие вышеназванных параметров приводит к развитию заболевания. На яичниках порой образуются очаги воспаления и кистозные образования.
Выделяют несколько типов гиперплазии:
- железистокистозная: она характеризуется присутствием тканей на поверхности желез, по структуре напоминающих эндометрий. Последние являются двухсторонними и сопровождаются сильным воспалительным процессом и образованием в малом тазу спаек;
- кистозная: эндометриодные кисты порой достигают больших размеров, а это чревато приростом желез.
Справка! Отсутствие общей симптоматики считается специфическим признаком болезни. Обнаружить ее можно на приеме у гинеколога или после прохождения УЗИ.
В правом и левом яичнике
У большинства пациенток проблема дает о себе знать примерно в 40 лет, ее причины таковы:
- нарушение кровотока в органах малого таза;
- колебания в выработке гормонов;
- непрекращающийся воспалительный процесс.
Доктора также склоняются к воздействию других заболеваний, развивающихся на фоне гормонального дисбаланса. Если говорить о клинической картине, то она характеризуется болями в нижней части живота с локализацией справа.
Ткань разрастается в левом яичнике из-за нарушения функционирования органов малого таза или гормональных желез. Это отклонение считается довольно редким. Патология может развиться абсолютно в любом возрасте, а рост стромы зависит от переизбытка или же дефицита ключевых гормонов.
Симптоматика здесь следующая:
- кровяная секреция;
- боли во время секса;
- дискомфорт в нижней части живота;
- слабость и общее недомогание;
- нерегулярный менструальный цикл.
Внимание! При появлении одного из признаков стоит не затягивать с визитом к гинекологу.
Стромальная гиперплазия
Стромальная гиперплазия протекает вместе с процессами чрезмерного производства андрогенов. Она наблюдается у женщин старше 40 лет, у которых уже наступил климакс. Манифестация может быть как эстрогенной, так и андрогенной. Нередко такие нарушения приводят к инсулинорезистентности, ожирению, гипертензии и сбоям в работе эндокринной системы.
Не всегда при данном виде болезни увеличиваются яичники. Если небольшой рост и присутствует, то в строме наблюдаются нечеткие узелки бледно-желтого цвета.
Диагностика
Первичная диагностика предполагает беседу с пациенткой и осмотр на гинекологическом кресле, в ходе которого проводится пальпация, помогающая специалисту выявить, увеличены ли яичники.
Если результат положительный, женщина отправляется на более детальное обследование, которое включает в себя:
- прохождение УЗИ. Результаты скрининга позволяют подтвердить или же опровергнуть предварительный диагноз. Порой выявляется СПКЯ;
- биопсия. В ходе данный процедуры производится забор биоматериала с последующим его цитологическим и гистологическим изучением. Таким образом, медики отмечают, имеется ли опухоль, и определяют ее характер;
- сдача анализов крови на гормоны. Сюда относится ФСГ, ЛГ, эстроген, прогестерон, гонадотропины.
Важно! Чем раньше будет проведена диагностика, тем больше шансов провести эффективное лечение без серьезных последствий.
Лечение гиперплазии яичников
Врач назначает терапевтическую схему лечения, принимая во внимание характер изменений и общую площадь поражения. В основном терапия основывается на консервативных методиках, в ходе которых приписываются лекарства, снимающие воспаление.
Они призваны восстановить функцию яичников и снизить уровень эстрогенов.
В частности, применяются:
- ОК. Их принимают девушки, которые еще не стали мамами, однако у них нарушен менструальный цикл;
- аналоги прогестерона. Порой лечение данными препаратами растягивается до шести месяцев. В ходе него не исключена кровяная секреция и боли в пораженной зоне;
- установка спирали, оказывающей эффект контрацептивов. Она используется только по показаниям;
- препараты, блокирующие производства половых гормонов.
Порой приходится прибегать к операции. Зачатую этот вид лечения предлагают пациенткам, возраст которых 50 и более лет. У них могут фиксироваться новообразования в яичнике, которые иногда дают метастазы. Чтобы предотвратить рак, пораженный яичник удаляется.
Операции бывают следующими:
- лапароскопия. Ткани прижигаются посредством специального электрода одновременно в нескольких точках;
- резекция клиновидного типа. Треугольная часть органа удаляется, после чего все края соединяются;
- полное удаление. Этот вид операции проводиться под общим наркозом. Данная мера считается крайней, поскольку присутствует очень большой список противопоказаний и осложнений.
Важно помнить, что ни в коем случае нельзя заниматься самолечением. Терапию определяет только врач после анализа общей клинической картины.
Полезное видео по теме:
Прогнозы и профилактика заболевания
Поскольку гормональная дисфункция является основной причин его появления, то важно поддерживать баланс производимых веществ.
Для этого рекомендуется:
- контролировать менструальный цикл;
- соблюдать режим труда и отдыха;
- уделить внимание умеренным спортивным нагрузкам и правильному питанию;
- посещать кабинеты гинеколога и эндокринолога;
- раз в год делать УЗИ.
Что касается общего прогноза, то он зависит, прежде всего, от формы выявленной болезни и степени ее развития. Немаловажное значение играет возраст больной, присутствие хронических заболеваний, в том числе и по части гинекологии.
Если гиперплазию удалось диагностировать на ранней стадии, то устранить ее можно с помощью медикаментов и соблюдения в будущем методов профилактики, так что прогноз здесь благоприятный. Поздняя стадия усложняет лечение и нередко сопровождается развивающейся онкологией. Тогда проводится операция, после которой принимаются гормоны.
Если лечение запустить, последствия могут быть самыми серьезными. Идеальным методом предупреждения патологии будет регулярная забота о женском здоровье, периодическое посещение гинекологов и сдача анализов.
Гиперплазия яичников может поражать один из парных органов, в частности, разрастается эндометрий, а это приводит к бесплодию или на поздней стадии к раку. Опасность болезни заключается в отсутствии четкой симптоматики, поэтому время от времени нужно проходить гинеколога и посещать кабинет узиста.
Читайте также:

