Гипергликемия при опухолях коры надпочечников



Гиперпродукция может быть вторичной (вызванной гиперсекрецией кортикотропина), но значительно чаще в клинической практике встречается первичная форма гиперкортизолизма, связанная с опухолью, исходящей из клеток пучковой зоны коры надпочечников - глюкостеромой.
Показать полностью… При опухоли надпочечников повышение концентрации глюкокортикоидов в крови по механизму обратной связи тормозит синтез и секрецию кортикотропина и его концентрация в крови резко снижается. Это является важным диагностическим признаком, позволяющим дифференцировать 1-ую и вторичную форму заболевания. При гиперпродукции кортизола наиболее рано возникают изменения со стороны сердечно-сосудистой системы.
Гиперпродукция кортизола стимулирует:
1) синтез катехоламинов, образование функционально-активных адренорецепторов и повышает сродство к ним катехоламинов;
2) повышает возбудимость сосудодвигательного центра, т.к. кортизол, усиливая процесс дезаминирования аминокислот, способствует накоплению аммиака, мощного стимулятора ЦНС;
3) увеличивает реабсорбцию хлористого натрия в почках.
В результате у больного возникает стойкая артериальная гипертензия с высоким систолическим и диастолическим давлением, приводящая к гипертрофии левого желудочка. Дефицит калия в сочетании с повышенным содержанием кортизола может вызвать развитие электролитностероидной кардиопатии с некрозом.
Кортизол стимулирует выделение гастрина и секрецию свободной соляной кислоты. Это приводит к развитию хронического гиперацидного гастрита, а т.к. кортизол вызывает разжижение слизи и, блокируя фосфолипазу А2, тормозит образование простагландинов (оказывающих выраженный мембраностабилизирующий эффект), то может возникнуть пептическая язва желудка (стероидная язва).

Синдром гиперкортицизма сопровождается следующими типичными проявлениями:
нарушается обмен белков, жиров и углеводов;
активируется распад белков, образуется избыточное количество свободных жиров в крови, повышается количество глюкозы в крови пациента, что может привести к развитию стероидного сахарного диабета.
Проявления и синдрома, и болезни Кушинга обусловлены избыточной секрецией гормонов коры надпочечников, прежде всего глюкокортикоидов.

Синдром Иценко – Кушинга характеризуется наличием кортикостеромы, или рака надпочечников, что сопровождается гиперпродукцией кортизола. При этом секреция АКТГ значительно снижается.
Болезни Иценко – Кушинга свойственна повышенная функциональная активность гипофиза вследствие гипертрофии его клеток или развития аденомы гипофиза, что приводит к избыточной продукции АКТГ и гиперплазии коры обоих надпочечников; отмечается одновременное повышение концентрации в крови АКТГ и кортизола, а также увеличение выделения с мочой свободного кортизола и 17-кетостероидов.
Синдром эктопической продукции АКТГ – это патологическая секреция АКТГ опухолью негипофизарного происхождения (наиболее часто раком бронха или тимомой, иногда при медуллярном раке щитовидной железы, раке яичника, молочной железы, желудка и толстой кишки), что приводит к повышению уровня АКТГ в крови и в результате к гиперплазии коры надпочечников и повышению секреции кортизола.


Различают две формы избыточной секреции альдостерона: первичный и вторичный гиперальдостеронизм.
Причиной первичного гиперальдостеронизма (синдром Конна) обычно является гормонально-активная опухоль, происходящая из клубочковой зоны — альдостерома. Проявления первичного гиперальдостеронизма сводятся к трем основным группам симптомов: сердечно-сосудистым, почечным, нервно-мышечным. Основными причинами этих нарушений служат почечная задержка натрия и потеря калия. Накопление натрия в клетках стенок сосудов приводит к их гипергидратации, сужению просвета, увеличению периферического сопротивления и повышению артериального давления. Артериальной гипертензии способствует также увеличение чувствительности сократительных элементов сосудистых стенок к действию прессорных аминов. Вторичный гиперальдостеронизм может возникать при некоторых физиологических состояниях: сильном физическом напряжении, менструации, беременности и лактации, высокой внешней температуре с интенсивным потоотделением и др.

Глюкокортикоиды, усиливая метаболизм белков, вызывают атрофию лимфоидной ткани. Кроме того, они тормозят проникновение аминокислот в микросомы клетки, что тормозит синтез белка. В результате уменьшается содержание антител в крови и больной становится беззащитным перед инфекцией (часто наблюдается бронхит, пневмония, туберкулез).
Показать полностью…
Повышенное выделение кортизола уменьшает развитие воспалительной реакции, уменьшает синтез эндопирогена, угнетает активность лизоцима, тормозит пролиферацию. Следует подчеркнуть, что подавление воспаления ослабляет такие симптомы, как боль и нарушение функции. В ряде случаев это может быть крайне опасным, поскольку симптомы воспаления, боль, лихорадка, недомогание служат важными симптомами надвигающейся угрозы, например, бактериальной инфекции, перфорации язвы в брюшную полость и т.д. Известно, что у лиц, получивших большие дозы кортизола, тяжелые инфекционные заболевания развиваются без всяких начальных признаков. И все это создает угрозу для организма, т.к. кортизол способен маскировать признаки, например, перфорацию язвы в брюшную полость, диссеминацию туберкулезной инфекции и т.д. Поэтому очень часто такие больные погибают от присоединившейся инфекции.
Длительный избыток глюкокортикоидов, активируя катаболические процессы, приводит к атрофии поперечнополосатой мускулатуры и развитию мышечной слабости. Распад белков вызывает нарушение образования эпифизарного хряща и замедление процесса роста. Развитие остеопороза, вследствие катаболизма белковой основы костей с последующим вымыванием кальция и фосфора приводит к деформации скелета. Повышенное выделение кальция с мочой способствует образованию камней в почках, возникновению пиелонефрита.
Нарушение синтеза белка приводит к истончению дермы, появляются растяжения кожи (стрии темно-багрового цвета).
Глюкокортикоиды тормозят активность гексокиназы, уменьшают проницаемость клеток поперечно-полосатой мускулатуры для глюкозы (усиливают мышечную слабость) что приводит к гипергликемии. Гипергликемии способствует и то, что глюкоза образуется из аминокислот и жиров, т.к. глюкокортикоиды активируют глюконеогенез. Гипергликемия увеличивает секрецию инсулина, а т.к. проницаемость клеточных мембран для глюкозы снижена, активность гексокиназы подавлена, гипергликемия не исчезает и продолжает стимулировать -клетки поджелудочной железы. В результате возникает их истощение и развитие диабета (стероидный диабет). Глюкокортикоиды активируют ферменты пентозного цикла и обладают тормозящим действием на жиромобилизирующий эффект соматропина. Глюкоза метаболизирует в пентозном цикле, где из нее, в конечном итоге, образуется жир, холестерин, причем отложение жира увеличено в области лица, шеи, туловища и относительно уменьшено на конечностях (ожирение по бычьему типу). У 25% таких больных наблюдаются еще и психические расстройства. Полагают, что они могут быть связаны с повышением содержания аммиака в ЦНС, а также с непосредственным влиянием глюкокортикоидов на нейроны.

Опухоли надпочечников – доброкачественные или злокачественные очаговые разрастания клеток надпочечников. Могут исходить из коркового или мозгового слоев, иметь разную гистологическую, морфологическую структуру и клинические проявления. Чаще проявляют себя приступообразно в виде адреналовых кризов: дрожание мышц, повышение АД, тахикардия, возбуждение, чувство страха смерти, боли в животе и груди, обильное отделение мочи. В дальнейшем возможно развитие сахарного диабета, нарушений работы почек, нарушение половых функций. Лечение всегда оперативное.
МКБ-10

- Патанатомия
- Классификация
- Симптомы опухолей надпочечников
- Альдостерома
- Глюкостерома
- Кортикоэстерома
- Андростерома
- Феохромоцитома
- Осложнения
- Диагностика
- Лечение опухолей надпочечников
- Прогноз
- Профилактика
- Цены на лечение
Общие сведения
Опухоли надпочечников – доброкачественные или злокачественные очаговые разрастания клеток надпочечников. Могут исходить из коркового или мозгового слоев, иметь разную гистологическую, морфологическую структуру и клинические проявления. Чаще проявляют себя приступообразно в виде адреналовых кризов: дрожание мышц, повышение АД, тахикардия, возбуждение, чувство страха смерти, боли в животе и груди, обильное отделение мочи. В дальнейшем возможно развитие сахарного диабета, нарушений работы почек, нарушение половых функций. Лечение всегда оперативное.

Патанатомия
Надпочечники – сложные по гистологическому строению и гормональной функции эндокринные железы, образуемые двумя различными в морфологическом и эмбриологическом отношении слоями – наружным, корковым и внутренним, мозговым.
Корой надпочечников синтезируются различные стероидные гормоны:
- минералокортикоиды, участвующие в водно-солевом обмене (альдостерон, 18- оксикортикостерон, дезоксикортикостерон);
- глюкокортикоиды, участвующие в белково-углеводном обмене (кортикостерон, кортизол, 11- дегидрокортикостерон, 11- дезоксикортизол);
- андростероиды, обусловливающие развитие вторичных половых признаков по женскому (феминизация) или мужскому (вирилизация) типам (эстрогены, андрогены и прогестерон в небольших количествах).
Внутренним, мозговым слоем надпочечников вырабатываются катехоламины: дофамин, норадреналин и адреналин, служащие нейромедиаторами, передающими нервные импульсы, и влияющие на обменные процессы. При развитии опухолей надпочечников эндокринная патология определяется поражением того или иного слоя желез и особенностями действия избыточно секретируемого гормона.
Классификация
По локализации новообразования надпочечников делятся на две большие группы, принципиально отличающиеся друг от друга: опухоли коры надпочечников и опухоли мозгового вещества надпочечников. Опухоли наружного кортикального слоя надпочечников - альдостерома, кортикостерома, кортикоэстрома, андростерома и смешанные формы – наблюдаются достаточно редко. Из внутреннего мозгового слоя надпочечников исходят опухоли хромаффинной или нервной ткани: феохромоцитома (развивается чаще) и ганглионеврома. Опухоли надпочечников, исходящие из мозгового и коркового слоя, могут быть доброкачественными или злокачественными.
Доброкачественные новообразования надпочечников, как правило, небольших размеров, без выраженных клинических проявлений и являются случайными находками при обследовании. При злокачественных опухолях надпочечников наблюдается быстрое увеличение размеров новообразований и выраженные симптомы интоксикации. Встречаются первичные злокачественные опухоли надпочечников, исходящие из собственных элементов органа, и вторичные, метастазирующие из других локализаций.
- Гормонально-неактивные новообразования надпочечников чаще доброкачественны (липома, фиброма, миома), с одинаковой частотой развиваются у женщин и мужчин любых возрастных групп, обычно сопутствуют течению ожирения, гипертензии, сахарного диабета. Реже встречаются злокачественные гормонально-неактивные опухоли надпочечников (меланома, тератома, пирогенный рак).
- Гормонально-активными опухолями коркового слоя надпочечников являются альдостерома, андростерома, кортикоэстрома и кортикостерома; мозгового слоя – феохромоцитома. По патофизиологическому критерию опухоли надпочечников подразделяются на:
- вызывающие нарушения водно-солевого обмена – альдостеромы;
- вызывающие метаболические нарушения – кортикостеромы;
- новообразования, оказывающие маскулинизирующее действие – андростеромы;
- новообразования, оказывающие феминизирующее действие – кортикоэстромы;
- новообразования со смешанной обменно-вирильной симптоматикой – кортикоандростеромы.
Наибольшее клиническое значение имеют гормоносекретирующие опухоли надпочечников.
Симптомы опухолей надпочечников
Опухоли надпочечников, протекающие без явлений гиперальдостеронизма, гиперкортицизма, феминизации или вирилизации, вегетативных кризов развиваются бессимптомно. Как правило, они выявляются случайно при выполнении МРТ, КТ почек или УЗИ брюшной полости и ретроперитонеального пространства, выполняемых по поводу других заболеваний.
Продуцирующая альдостерон опухоль надпочечников, исходящая из клубочковой зоны коры и вызывающая развитие первичного альдостеронизма (синдрома Конна). Альдостерон осуществляет в организме регуляцию минерально-солевого обмена. Избыток альдостерона вызывает гипертензию, мышечную слабость, алкалоз (ощелачивание крови и тканей) и гипокалиемию. Альдостеромы могут быть одиночными (в 70-90% случаев) и множественными (10-15%), одно- или двусторонними. Злокачественные альдостеромы встречаются у 2-4% пациентов.
Альдостеромы проявляются тремя группами симптомов: сердечно-сосудистыми, почечными и нервно-мышечными. Отмечаются стойкая артериальная гипертензия, не поддающаяся гипотензивной терапии, головные боли, одышка, перебои в сердце, гипертрофия, а затем дистрофия миокарда. Стойкая гипертензия приводит к изменениям глазного дна (от ангиоспазма до ретинопатии, кровоизлияниям, дегенеративным изменениям и отеку диска зрительного нерва).
При резком выбросе альдостерона может развиваться криз, проявляющийся рвотой, сильнейшей головной болью, резкой миопатией, поверхностными дыхательными движениями, нарушением зрения, возможно - развитием вялого паралича или приступа тетании. Осложнениями криза могут служить острая коронарная недостаточность, инсульт. Почечные симптомы альдостеромы развиваются при резко выраженной гипокалиемии: появляются жажда, полиурия, никтурия, щелочная реакция мочи.
Нервно-мышечные проявления альдостеромы: мышечная слабость различной степени выраженности, парестезии и судороги - обусловлены гипокалиемией, развитием внутриклеточного ацидоза и дистрофией мышечной и нервной ткани. Бессимптомное течение альдостеромы встречается у 6-10 % пациентов с данным видом опухолей надпочечников.
Глюкостерома, или кортикостерома – продуцирующая глюкокортикоиды опухоль надпочечников, исходящая из пучковой зоны коры и вызывающая развитие синдрома Иценко-Кушинга (ожирения, артериальной гипертензии, раннего полового созревания у детей и раннего угасания половой функции у взрослых). Кортикостеромы могут иметь доброкачественное течение (аденомы) и злокачественное (аденокарциномы, кортикобластомы). Кортикостеромы – самые распространенные опухоли коры надпочечников.
Клиника кортикостеромы соответствует проявлениям гиперкортицизма (синдрома Иценко-Кушинга). Развивается ожирение по кушингоидному типу, гипертензия, головная боль, повышенная мышечная слабость и утомляемость, стероидный диабет, половая дисфункция. На животе, молочных железах, внутренних поверхностях бедер отмечается появление стрий и петехиальных кровоизлияний. У мужчин развиваются признаки феминизации - гинекомастия, гипоплазия яичек, снижение потенции; у женщин, напротив, признаки вирилизации – мужской тип оволосения, понижение тембра голоса, гипертрофия клитора.
Развивающийся остеопороз служит причиной компрессионного перелома тел позвонков. У четверти пациентов с данной опухолью надпочечников выявляется пиелонефрит и мочекаменная болезнь. Нередко отмечается нарушение психических функций: депрессия или возбуждение.
Продуцирующая эстрогены опухоль надпочечников, исходящая из пучковой и сетчатой зон коры и вызывающая развитие эстроген-генитального синдрома (феминизации и половой слабости у мужчин). Развивается редко, обычно у молодых мужчин, чаще носит злокачественный характер и выраженный экспансивный рост.
Проявления кортикоэстеромы у девочек связаны с ускорением физического и полового развития (увеличением наружных половых органов и молочных желез, оволосением лобка, ускорением роста и преждевременным созреванием скелета, влагалищными кровотечениями), у мальчиков – с задержкой полового развития. У взрослых мужчин развиваются признаки феминизации – двусторонняя гинекомастия, атрофия полового члена и яичек, отсутствие роста волос на лице, высокий тембр голоса, распределение жировых отложений на теле по женскому типу, олигоспермия, снижение или утрата потенции. У пациенток-женщин эта опухоль надпочечников симптоматически никак себя не проявляет и сопровождается только увеличением концентрации в крови эстрогенов. Чисто феминизирующие опухоли надпочечников довольно редки, чаще они носят смешанный характер.
Продуцирующая андрогены опухоль надпочечников, исходящая их сетчатой зоны коры или эктопической надпочечниковой ткани (забрюшинной жировой клетчатки, яичников, широкой связки матки, семенных канатиков и др.) и вызывающая развитие андроген-генитального синдрома (раннего полового созревания у мальчиков, псевдогермафродитизма у девочек, симптомов вирилизации у женщин). В половине случаев андростеромы злокачественны, метастазируют в легкие, печень, забрюшинные лимфоузлы. У женщин развивается в 2 раза чаще, обычно в возрастном диапазоне от 20 до 40 лет. Андростеромы являются редкой патологией и составляют от 1 до 3% всех опухолей.
Андростеромы, характеризующиеся избыточной продукцией андрогенов опухолевыми клетками (тестостерона, андростендиона, дегидроэпиандростерона и др.), вызывают развитие анаболического и вирильного синдрома. При андростероме у детей отмечается ускоренное физическое и половое развитие – быстрый рост и мышечное развитие, огрубение тембра голоса, появление угревой сыпи на туловище и лице. При развитии андростеромы у женщин появляются признаки вирилизации – прекращение менструаций, гирсутизм, снижение тембра голоса, гипотрофия матки и молочных желез, гипертрофия клитора, уменьшение подкожно-жирового слоя, повышение либидо. У мужчин проявления вирилизма выражены меньше, поэтому эти опухоли надпочечников часто являются случайными находками. Возможна секреция андростеромой и глюкокортикоидов, что проявляется клиникой гиперкортицизма.
Продуцирующая катехоламины опухоль надпочечников, исходящая из хромаффинных клеток мозговой ткани надпочечников (в 90%) или нейроэндокринной системы (симпатических сплетений и ганглиев, солнечного сплетения и т. д.) и сопровождающаяся вегетативными кризами. Морфологически чаще феохромоцитома носит доброкачественное течение, ее озлокачествление наблюдается у 10% пациентов, обычно с вненадпочечниковой локализацией опухоли. Феохромоцитома встречается у женщин несколько чаще, преимущественно в возрасте от 30 до 50 лет. 10 % данного вида опухолей надпочечников носят семейный характер.
Развитие феохромоцитомы сопровождается опасными гемодинамическими нарушениями и может протекать в трех формах: пароксизмальной, постоянной и смешанной. Течение наиболее частой пароксизмальной формы (от 35 до 85%) проявляется внезапной, чрезмерно высокой артериальной гипертензией (до 300 и выше мм рт. ст.) с головокружением, головной болью, мраморностью или бледностью кожных покровов, сердцебиением, потливостью, загрудинными болями, рвотой, дрожью, чувством паники, полиурией, подъемом температуры тела. Приступ пароксизма провоцируется физическим напряжением, пальпацией опухоли, обильной едой, алкоголем, мочеиспусканием, стрессовыми ситуациями (травмами, операцией, родами и др.).
Пароксизмальный криз может длиться до нескольких часов, повторяемость кризов – от 1 в течение нескольких месяцев до нескольких в день. Криз прекращается быстро и внезапно, артериальное давление приходит к исходной величине, бледность сменяется покраснением кожных покровов, наблюдаются обильное потоотделение и секреция слюны. При постоянной форме феохромоцитомы отмечается стойко повышенное артериальное давление. При смешанной форме данной опухоли надпочечников феохромоцитомные кризы развиваются на фоне постоянной артериальной гипертензии.
Осложнения
Среди осложнений доброкачественных опухолей надпочечников встречается их малигнизация. Злокачественные опухоли надпочечников метастазируют в легкие, печень, кости. При тяжелом течении феохромоцитомный криз осложняется катехоламиновым шоком – неуправляемой гемодинамикой, беспорядочной сменой высоких и низких показателей АД, не поддающихся консервативной терапии. Катехоламиновый шок развивается в 10% случаев, чаще у пациентов детского возраста.
Диагностика
Современная эндокринология располагает такими методами диагностики, которые не только позволяют диагностировать опухоли надпочечника, но и устанавливать их вид и локализацию. Функциональная активность опухолей надпочечников определяется по содержанию в суточной моче альдостерона, свободного кортизола, катехоламинов, гомованилиновой и ванилилминдальной кислоты.
При подозрении на феохромоцитому и кризовых подъемах АД мочу и кровь на катехоламины забирают сразу после приступа или во время него. Специальные пробы при опухолях надпочечников предусматривают забор крови на гормоны до и после приема лекарств (проба с каптоприлом и др.) или измерение АД до и после приема препаратов (пробы с клонидином, тирамином и тропафеном).
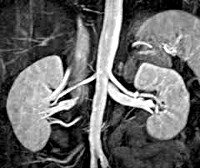
Гормональную активность опухоли надпочечников можно оценить, используя селективную надпочечниковую флебографию – рентгенконтрастную катетеризацию надпочечниковых вен с последующим забором крови и определением в ней уровня гормонов. Исследование противопоказано при феохромоцитоме, т. к. может спровоцировать развитие криза. Размеры и локализацию опухоли надпочечников, наличие отдаленных метастазов оценивают по результатам УЗИ надпочечников, КТ или МРТ. Эти диагностические методы позволяют выявить опухоли- инциденталомы диаметром от 0,5 до 6 см.

Лечение опухолей надпочечников
Гормонально-активные опухоли надпочечников, а также новобразования диаметром более 3 см, не проявляющие функциональной активности, и опухоли с признаками малигнизации лечатся хирургически. В остальных случаях возможен динамический контроль за развитием опухоли надпочечника. Операции по поводу опухолей надпочечников проводятся из открытого или лапароскопического доступа. Удалению подлежит весь пораженный надпочечник (адреналэктомия - удаление надпочечника), а при злокачественной опухоли – надпочечник вместе с близрасположенными лимфоузлами.
Наибольшую сложность представляют операции при феохромоцитоме из-за большой вероятности развития тяжелых нарушений гемодинамики. В этих случаях уделяется большое внимание предоперационной подготовке пациента и выбору анестезиологического пособия, направленных на купирование феохромоцитомных кризов. При феохромоцитомах применяется также лечение с помощью внутривенного введения радиоактивного изотопа, вызывающего уменьшение в размерах опухоли надпочечника и имеющихся метастазов.
Лечение некоторых видов опухолей надпочечников хорошо поддается химиотерапии (митотаном). Купирование феохромоцитомного криза проводится внутривенной инфузией фентоламина, нитроглицерина, натрия нитропруссида. При невозможности купирования криза и развитии катехоламинового шока показана экстренная операция по жизненным показаниям. После оперативного удаления опухоли вместе с надпочечником врач-эндокринолог назначает постоянную заместительную терапию гомонами надпочечников.
Прогноз
Своевременное удаление доброкачественных опухолей надпочечников сопровождается благоприятным для жизни прогнозом. Однако после удаления андростеромы у пациентов нередко отмечается низкорослость. У половины пациентов, перенесших операцию по поводу феохромоцитомы, сохраняются умеренная тахикардия, гипертензия (постоянная или транзиторная), поддающиеся лекарственной коррекции. При удалении альдостеромы артериальное давление приходит в норму у 70% пациентов, в 30% случаев сохраняется умеренная гипертония, хорошо откликающаяся на гипотензивную терапию.
После удаления доброкачественной кортикостеромы регресс симптоматики отмечается уже через 1,5-2 мес.: изменяется внешность пациента, приходят в норму АД и обменные процессы, бледнеют стрии, нормализуется половая функция, исчезают проявления стероидного сахарного диабета, снижается масса тела, уменьшается и исчезает гирсутизм. Злокачественные опухоли надпочечников и их метастазирование прогностически крайне неблагоприятны.
Профилактика
Поскольку причины развития опухолей надпочечников до конца не установлены, профилактика сводится к предупреждению рецидивов удаленных опухолей и возможных осложнений. После адреналэктомии необходимы контрольные обследования пациентов эндокринологом 1 раз в 6 мес. с последующей коррекцией терапии в зависимости от самочувствия и результатов исследований.
Пациентам после адреналэктомии по поводу опухолей надпочечников противопоказаны физические и психические нагрузки, употребление снотворных средств и алкоголя.
Надпочечники состоят из двух слоев — коркового и мозгового. В корковом слое происходит синтез стероидных гормонов (кортизо-ла, альдостерона, эстриола) из холестерина. В мозговом веществе надпочечников из аминокислоты тирозина образуются катехоламины — адреналин, норадреналин, дофамин. Регуляция образования этих гормонов осуществляется с помощью АКТГ, синтезируемого в гипофизе. На образование катехоламинов может влиять содержание глю-кокортикоидных гормонов, выделяемых корой. Эти гормоны воздействуют как на деятельность других органов внутренней секреции (гипоталамуса, щитовидной железы, поджелудочной железы, гипофиза), так и на работу большинства органов и систем.
Опухоли надпочечников — достаточно уникальные новообразования, поскольку в большинстве случаев они гормонально-активны, что придаёт их клиническим проявлениям своеобразный характер, зависящий от вида секретируемого гормона.
Опухоли коры надпочечников:
• доброкачественные: альдостерома, андростерома, инциденталома;
• злокачественные: рак коры надпочечников, карциносаркома.
Опухоли мозгового вещества:
• невральные и нейробластические опухоли.
Опухоли коры надпочечников
Предшественником кортикостероидов служит холестерин, поступающий с пищей или синтезируемый в организме. В результате трёх различных путей биосинтеза образуются глюкокортикоиды (корти-зол), минералокортикоиды (альдостерон) и надпочечниковые андро-гены (дегидроэпиандростерон). Все они синтезируются в разных зонах коры надпочечников. Избыток кортизола приводит к синдрому Кушинга, избыток альдостерона — к гиперальдостеронизму, избыток надпочечниковых андрогенов — к вирилизации женщин и преждевременному половому развитию мальчиков. В части случаев у одного больного выявляют симптомы избытка всех этих гормонов.
Альдостерома в большинстве случаев бывает небольших размеров и поражает один из надпочечников. Опухоль вызывает первичный гиперальдостеронизм. Альдостерон оказывает четыре основных эффекта на обменные процессы: повышает реабсорбцию натрия в почечных канальцах, увеличивает экскрецию калия, увеличивает секрецию протонов водорода и оказывает ингибирующй эффект на юкстагломерулярный аппарат почек, снижая секрецию ренина. Задержка выделения натрия повышает его содержание в крови, что приводит к увеличению чувствительности мышечных клеток арте-риол к вазоактивным веществам. В конечном итоге формируется стойкая артериальная гипертензия, особенно повышается диасто-лическое давление. Другое действие альдостерона — гипокалиеми-ческий эффект. При этом развиваются внутриклеточный ацидоз и внеклеточный алкалоз. Нарушается деятельность миокарда, развивается миопатия.
Клинические проявления альдостеромы и альдостерон-секрети-рующей карциномы надпочечников известны как синдром Кона. Довольно часто он бывает обусловлен не опухолью, а диффузной мелкоузелковой дисплазией коры надпочечников.
Клиническая симптоматика.Опухоль проявляется типичной триадой признаков: гипокалиемической артериальной гипертензией, нейро-мышечными расстройствами и нарушениями функций почек. Артериальная гипертензия — наиболее частый синдром, при этом она, как правило, имеет постоянный и злокачественный характер, отмечается более высокая частота развития кардиомиопатий и сердечной недостаточности, инсульта, ретинопатии. Минералокортикоидная гипертензия более склонна к кризовому течению. Водно-электролитный дисбаланс сопровождается мышечной слабостью, связанной с гипокалиемией, и психоневрологическими синдромами. При этом наблюдают астенический тревожно-депрессивный синдром, парестезии, судороги, могут развиться парезы и даже параличи. Поражение почек обусловлено гипокалиемией и одновременной гипернатриемией. Выявляют полиурию, гипоизостенурию, развитие хронического пиелонефрита.
Диагностикуальдостеромы проводят в несколько этапов.
Первый этап основывается на клинической картине и проведении простых лабораторных анализов. У больных со злокачественным течением артериальной гипертензии, при нарушении функций почек и неврологических проявлениях определяют концентрацию калия и натрия в сыворотке крови и/или слюне, проводят ЭКГ (для обнаружения признаков гипертрофии левого желудочка и косвенных проявлений гипокалиемии), исследуют кислотно-основное состояние крови. Для минералокортицизма характерны гипокалиемия ниже 3,0 ммоль/л, гипернатриемия, метаболический алкалоз. Увеличение ОЦК может сопровождаться никтурией в результате нарушения суточного ритма выделения натрия и воды.
При наличии обоснованного подозрения на альдостерому проводят второй этап диагностики: осуществляют исследование гормонов крови и лучевую визуализацию надпочечников с помощью УЗИ, КТ или МРТ. Лучевые методы исследования позволяют выявить одиночные узлы или гиперплазию надпочечников. Наиболее информативна КТ. Одновременно определяют содержание альдо-стерона в крови и активность ренина плазмы (для исключения вторичного гиперальдостеронизма). На этом этапе обычно удаётся обнаружить наличие опухоли надпочечников и синдром минералокортицизма.
Третий этап диагностики необходим при разноречивых данных, полученных на первых двух этапах. Выполняют сложные биохимические исследования, такие как определение суточного ритма секреции альдостерона, проведение маршевой пробы, определение содержания 18-гидроксикортикостерона. При необходимости проводят катетеризацию надпочечниковых вен с забором оттекающей по ней крови для анализа гормонов.
Лечение.При альдостероме, особенно при одностороннем поражении надпочечников, наиболее эффективно хирургическое вмешательство. При поражении обоих надпочечников показанием к операции считают неэффективность консервативной терапии в течение 6—12 мес. Методом выбора служит эндоскопическая адре-налэктомия.
Основу консервативного лечения составляют низкосолевая диета в сочетании с антагонистом альдостерона спиронолактоном (эпле-реноном, карненоном) или средствами, ингибирующими его синтез (аминоглютетимидом). Одновременно применяют калийсберегающие диуретики, препараты калия. Для мужчин длительный приём спиро-нолактона чреват побочными эффектами — гинекомастией, снижением полового влечения, импотенцией.
Болезнь (синдром) Иценко-Кушинга
Болезнь (синдром) Иценко-Кушинга в большинстве случаев обусловлена гиперсекрецией АКТГ гипофизом (в подавляющем большинстве этих случаев выявляют опухоли в области турецкого седла) или его эктопическим синтезом негипофизарными опухолями (например, рак лёгкого, бронхов, опухоли поджелудочной железы, карциноиды и др.), при этом отмечают двустороннюю гиперплазию коры надпочечников. В 25% наблюдений данный синдром связан с новообразованиями надпочечников (аденомы, рак). Так или иначе, все формы эндогенного синдрома Кушинга обусловлены избыточным образованием кортизола корой надпочечников. Поэтому основные сведения об этом заболевании изложены в этом разделе учебника.
Синдром, описанный Кушингом, включает ожирение туловища, артериальную гипертензию, мышечную слабость, аменорею, гирсу-тизм, стрии на животе, отёки, глюкозурию и остеопороз. У женщин гипофизарный синдром Кушинга встречают в 3 раза чаще, чем у мужчин. В клинической практике этот синдром в подавляющем большинстве случаев бывает осложнением терапии глюкокортикоидами.
Диагностиказаключается в выявлении симптомов, характерных для гиперкортицизма, подтверждении его эндогенной природы и установлении причины (нозологической формы) заболевания. В связи с достаточно характерными признаками синдром Кушинга, как правило, диагностируют уже при осмотре пациента. Для уточнения диагноза определяют содержание АКТГ и кортизола в крови. Достаточно точным методом диагностики считают исследование суточного ритма их секреции. В норме концентрация кортизола в плазме утром в 2—5 раз выше, чем вечером. У пациентов с болезнью Иценко-Ку-шинга отмечают повышение вечернего уровня секреции кортизола по сравнению с утренним. Для топической диагностики заболевания применяют лучевые методы. Наиболее точный метод — КТ. С его помощью выявляют гормонально-активные опухоли гипофиза, надпочечников и других органов (лёгких, поджелудочной железы, яичников, щитовидной железы). Для первичной диагностики используют УЗИ надпочечников.
Лечение.При аденоме или раке надпочечников выполняют адре-налэктомию. В случаях двусторонней гиперплазии коры надпочечников цель лечения заключается в снижении содержания АКТГ, поэтому секретирующая его опухоль вне зависимости от локализации подлежит удалению. Больным с аденомой гипофиза выполняют транссфеноидальную аденомэктомию или гипофизэктомию. В части случаев прибегают к лучевой терапии (протонотерапии).
В далеко зашедших случаях болезни может потребоваться двусторонняя адреналэктомия, после неё необходима пожизненная заместительная терапия минералокортикоидами и глюкокортикоидами. В настоящее время в подобных ситуациях стали прибегать к пересадке больным эмбриональной надпочечниковой ткани.
Андростерома — гормонально-активная вирилизирующая опухоль, характеризующаяся чрезмерным образованием андрогенов и их метаболитов. Как правило, андростеромы секретируют и другие гормоны (кортико-андростеромы).
Клиническая картинав первую очередь характеризуется ненормально быстрым половым и физическим развитием детей. У них уже в раннем возрасте происходит окостенение хрящей. У мальчиков рано развиваются вторичные половые признаки, у девочек — маскулинизация, низкий грубый голос. У взрослых женщин выявляют маскулинизацию, атрофию молочных желёз, прекращение менструаций.
Диагнозустанавливают на основании перечисленных симптомов, обычно появляющихся достаточно быстро, в течение 1-2 лет. Лабораторная диагностика основывается на анализе экскреции 17-кетос-тероидов с суточной мочой. При андростероме происходит значительное повышение их концентрации в моче, одновременно возрастает содержание андростерона, тестостерона в крови. Диагноз подтверждают при УЗ И и КТ.
Лечениетолько оперативное. Операция выбора — адреналэктомия. При своевременном удалении опухоли происходит быстрое обратное развитие симптомов вирилизации.
Инциденталомы
Клиническая картинахарактеризуется симптомами гормонально-активных опухолей, но в стёртой форме. У части больных регистрируют умеренную артериальную гипертензию. АД повышается в период кризов до 180/100 мм рт.ст., что легко купируется приёмом гипотензивных препаратов. Возможны симптомы вирилизации.
Лечение.С учётом того, что эти образования синтезируют гормоны, выжидательная тактика нецелесообразна. В настоящее время всё чаще удаляют поражённый надпочечник. После удаления новообразования, как правило, происходит снижение АД (если оно было повышенным).
Рак коры надпочечников
Рак коры надпочечников — наиболее частое злокачественное новообразование надпочечников. Как правило, он гормонально-неактивен, характеризуется быстропрогрессирующим течением. У 40% больных при обнаружении рака коры надпочечников уже есть отдалённые метастазы. Клиническая картина при гормонально-активной опухоли зависит от синтезируемых гормонов (гиперкортизолемия, вирилизация и т.д.), при гормонально-неактивной опухоли клиническая картина заключается в болях, наличии в животе пальпируемого образования, синдроме сдавления нижней полой вены, одышке. Критериями злокачественности служат метастазы опухоли и прорастание её в окружающие ткани. Считают, что опухоли надпочечников размером более 5 см чаще всего злокачественные.
Основу диагностики злокачественных новообразований надпочечников составляют КТ, МРТ, УЗИ. На основании данных лучевых методов исследования можно судить о злокачественности процесса. На это указывает неровность контура опухоли, неоднородность её внутренней структуры, наличие очагов некроза и кальциноза. Опухоль часто прорастает в нижнюю полую вену. Для оценки прорастания опухоли в окружающие ткани более предпочтительно использование МРТ.Если диагноз поставлен своевременно, необходимо удаление надпочечника вместе с поражёнными окружающими тканями.
Опухоли мозгового вещества надпочечников
Название произошло от способности опухолевых клеток окрашиваться солями хрома, приобретая бурый цвет. В 80% случаев опухоль бывает одиночной и односторонней (чаще локализуется в правом надпочечнике), в 10% поражает оба надпочечника, ещё в 10% развивается из хромаффинных клеток симпатических ганглиев (вненадпо-чечниковая феохромоцитома, или параганглиома). Отличается тем, что синтезирует катехоламины (адреналин, норадреналин, дофамин), играющие определяющую роль в патогенезе артериальной гипертензии. В половине наблюдений возникают тяжёлые угрожающие жизни гипертонические кризы. Патологоанатомические данные указывают на то, что большую часть опухолей прижизненно не диагностируют.
У 5% больных развитие феохромоцитомы генетически детерминировано. В этих случаях она обычно поражает оба надпочечника. Вненадпочечниковые опухоли в диаметре не превышают 5 см, локализуются в брюшной полости или забрюшинном пространстве.
В клинической картинефеохромоцитомы главный признак — артериальная гипертензия, чаще всего имеющая пароксизмальный характер с повышением давления до 300 мм рт.ст. Кроме того, встречают стабильную и смешанную формы артериальной гипертензии. Если приступ гипертензии развивается после еды, возникают тошнота и рвота. Приступы продолжаются до нескольких часов, затем происходит улучшение самочувствия, может возникнуть эйфория. Важные признаки катехоламинового криза — гипергликемия, глюкозурия, лейкоцитоз.
Достаточно часто гипертензия носит стабильный характер, поэтому любой случай стойкой артериальной гипертензии с отсутствием эффекта от применения гипотензивных препаратов должен заставить врача подумать о патологии надпочечников. Кроме артериальной гипертензии, характерны головная боль, синдром нервно-психической астении (быстрая утомляемость, потливость, плохой аппетит), тошнота, расстройства кишечника. В связи со снижением объёма циркулирующей плазмы и ослаблением гемодинамических рефлексов возникает ортостатическая гипотензия.
Следует помнить, что наркотические анальгетики и гистамин могут спровоцировать у больных развитие тяжёлого катехоламинового криза. Препараты, ингибирующие обратный захват катехоламинов, например трициклические антидепрессанты, усиливают действие катехоламинов.
Для диагностикифеохромоцитомы применяют биохимические методы определения содержания катехоламинов и их производных (ванилилминдальная кислота) в моче и крови. Достоверным признаком считают повышение концентрации катехоламинов в 3 раза и более по сравнению с нормой. Из лучевых методов диагностики наиболее широко применяют КТ и УЗИ.
Лечениефеохромоцитомы оперативное: надпочечник удаляют вместе с опухолью. Обязательно необходимо искать и удалять метастазы, иначе адреналэктомия не даст заметного терапевтического эффекта. Больные нуждаются в предоперационной подготовке. Для этого назначают сс-адреноблокаторы, отменяют ограничение потребления соли. Подготовка должна продолжаться не менее 2 нед. За это время восстанавливается объём циркулирующей плазмы. В качестве гипотензивных средств эффективны также нитропруссид натрия и антагонисты кальция. Катехоламиновые кризы купируют внутривенным введением фентоламина.
Особенности хирургических вмешательств
Основной способ лечения новообразований надпочечников — хирургическое удаление поражённого надпочечника вместе с опухолью. При односторонних доброкачественных образованиях удаление поражённого надпочечника обеспечивает излечение от самого образования и значительное уменьшение (или ликвидацию) гормональных проявлений заболевания.
Методика и техника операции несколько различаются в зависимости от стороны поражения.
Для правосторонней адреналэктомии используют лапароскопический трансабдоминальный доступ. При этом мобилизуют нижнюю полую вену до нижнего края печени. Наиболее важный этап операции — выделение и перевязка центральной вены надпочечника. Обычно её рекомендуют проводить до манипуляций на самом органе. Это связано с тем, что при выделении надпочечника с гормонально-активной опухолью (особенно при феохромоцитоме) возможен выброс большого количества гормонов в кровь с развитием гипертонического криза. После перевязки центральной вены манипуляции на органе не приводят к поступлению гормонов в кровь.
Во время операций на левом надпочечнике чаще используют задний ретроперитонеоскопический доступ, также с использованием эндовидеохирургических технологий. Иногда применяют лапароскопический трансабдоминальный или торакоскопический трансдиаф-рагмальный доступ. При любом доступе техника операции не отличается от операции на правом надпочечнике. При возможности первоначально выделяют и пересекают центральную вену надпочечника (с левой стороны она впадает в почечную вену).
Опухоли больших размеров удаляют прямым лапаро- или торако-томным доступом. При двусторонних доброкачественных поражениях
надпочечников обычно первым этапом удаляют наиболее изменённый орган, однако может встать вопрос и об одномоментной двусторонней адреналэктомии. Удаление обоих надпочечников сопровождается развитием тяжёлой гормональной недостаточности, вследствие чего необходима пожизненная заместительная гормональная терапия.
Что касается редких новообразований надпочечников, то операции при них выполняют в связи с невозможностью при лучевых методах исследования провести чёткую дифференциальную диагностику между липомой и раком или другой патологией надпочечников.
Рак надпочечника — прямое показание к операции, при этом также удаляют надпочечник с окружающими тканями. При метастазах в надпочечник показания к операции зависят от первичного заболевания. Если первичная опухоль удалена и других метастазов не выявлено, показано удаление надпочечника с опухолью. При двусторонних метастазах в надпочечники, как правило, оперативное лечение не выполняют из-за его паллиативного характера и тяжёлых гормональных нарушений после такой операции.
Читайте также:

