Геморрагический синдром в онкологии
| Текущее время: 16-07, 04:44 |
Часовой пояс: UTC + 3 часа
Геморрагический синдром
Из книги авторов Алиев М.Д., Поляков В.Г. - Детская онкология. Национальное руководство 2012
Из раздела "Септический шок и интенсивная терапия" (На странице 299)
Со страницы 301
При наличии геморрагического синдрома, в частности желудочно-кишечного кровотечения, нередко сопровождающего синдром септического шока, больному показана трансфузия свежезамороженной плазмы из расчета 15 м л/кг веса больного.
Из книги автора Гершанович "Симптоматическое лечение при злокачественных новообразованиях" 1986
Лечение геморрагического синдрома относится к наиболее важным элементам системы оказания симптоматической помощи больным с распространенными формами злокачественных опухолей. Риск возникновения геморрагического синдрома у больных злокачественными новообразованиями в далеко зашедших стадиях особенно высок ввиду частого опухолевого поражения слизистых оболочек, органов, участвующих в выработке коагуляционных факторов, и функциональной недостаточности органов кроветворения, возникающей в результате специфической (химио- и лучевой) терапии. Одним из самых серьезных проявлений геморрагического синдрома надо считать кровотечения: аррозионные (на месте опухоли), диффузные в результате коагулопатий (паранеопластических), связанных с первичными, опухолевыми, метастатическими и другими поражениями печени, тромбоцитопенией и изменениями функциональной активности тромбоцитов. Опасность представляют кровоизлияния в жизненно важные органы (головной мозг) на почве разрыва измененных сосудов и пропотевания крови.
В большинстве случаев геморрагический синдром (за исключением аррозионных кровотечений) наблюдается при гемобластозах на почве гипофибринемии, фибринолиза, тромбоцитопений, изменений функциональной активности тромбоцитов, разрыва инфильтрированных лейкозными клетками мелких сосудов (острые лейкозы, хронический миелолейкоз и реже хронический лимфолейкоз).
Коагулопатии как непосредственные причины геморрагий при солидных опухолях отмечаются весьма редко. Почти единственным примером в этом отношении является фибринолиз
(внутрисосудистый коагуляционно-фибринолизный синдром) при диссеминированном раке предстательной железы. Этот феномен регистрируется приблизительно у 12% больных с метастазами опухоли данной локализации, протекает с гипофибриногенемией, удлинением протромбинового времени, дает выраженный геморрагический синдром и купируется терапией эстрогенами по обычным схемам [Martz G., 1976]. В других случаях у больных солидными злокачественными
новообразованиями системные геморрагические нарушения бывают в основном следствием гипопротромбинемии при первичных и метастатических поражениях печени, обтурационных желтухах (рак гастропанкреатодуоденальной зоны), тромбоцитопениях, осложнивших специфическое (лучевое, цитостатическое) лечение, сопровождающих опухолевые поражения селезенки, костного
мозга или имеющих аутоиммунный генез (злокачественные лимфомы).
Симптоматические мероприятия при геморрагическом синдроме у больных злокачественными новообразованиями в далеко зашедших стадиях вытекают из оценки причин кровотечения или кровоизлияний. Хирургические методы (перевязка сосудов, электрокоагуляция) применяются в случаях аррозионных кровотечений. В зависимости от доступности кровоточащего очага, состояния больного и степени генерализации процесса они могут варьировать вплоть до оперативных вмешательств на внутренних органах. Преобладают все-таки консервативные мероприятия.
При тромбоцитопениях различного происхождения риск кровотечения возникает обычно после снижения тромбоцитов ниже 40·10 9 в 1 л. При снижении содержания тромбоцитов до 30·10 9 (в 9 степени) —20·10 9 в 1 л периферической крови, чем бы оно ни было обусловлено (за исключением аутоиммунных тромбоцитопений, когда желательно назначение глюкокортикоидов в средних и
больших дозах, поражений селезенки при лимфомах, требующих также глюкокортикоидной терапии или оценки целесообразности и возможности спленэктомии), возникают прямые показания к трансфузиям концентрированных тромбоцитных взвесей.
Кровоточивость или кровотечения на почве гипопротромбинемии требуют парентерального введения викасола 1-2 мл 1 % раствора внутримышечно ежедневно в течение 5—7 дней и комплекса симптоматических мероприятий по коррекции нарушений функции печени (см. главы IV и V).
При указаниях на повышенный фибринолиз (острый миелолейкоз, диссеминированный рак
предстательной железы и др.) необходимы капельные внутривенные инфузии 100 мл 5% раствора аминокапроновой кислоты или (при отсутствии острого фибринолиза) назначение препарата внутрь в разовой дозе 5 г до 3 раз в день (на сладкой воде) в течение 5—10 дней.
Гипофибриногенемические кровотечения и другие проявления геморрагического синдрома при распространенных формах рака предстательной железы, легкого, острых лейкозах, злокачественных лимфомах, множественной миеломе могут быть приостановлены многократными капельными внутривенными инфузиями фибриногена (1—2 г на вливание) обычно в сочетании с аминокапроновой кислотой. Лекарственные формы содержат 1—2 г фибриногена.
В общие противогеморрагические мероприятия независимо от причины кровотечения целесообразно включать внутривенные введения аскорбиновой кислоты (до 10— 15мл 5% раствора, ежедневно), внутримышечные и внутривенные инъекции 10% раствора глюконата кальция (до 10 мл), если нет предпосылок для связанной с опухолевым процессом гиперкальциемии, прием рутина (0,02 г 3—4 раза в день); внутримышечное или внутривенное введение этамзилата (дицинон).
Гемостатическое действие при тромбоцитопении, вызванной цитостатиками, функциональной недостаточности тромбоцитов нередко оказывает серотонина адипинат в дозе 5—10 мг (на 5 мл 0,5% раствора новокаина внутримышечно до 2 раз в сутки). Внутривенные инъекции препарата у ослабленных онкологических больных способны вызвать резкие сосудистые реакции.
За исключением серотонина адипината, возможности прямой стимуляции тромбоцитопоэза у больных тромбоцитопенией, обусловленной применением ранее цитостатической терапии, крайне невелики. Тем не менее полезен комплекс стимуляторов лейко- и эритропоэза, косвенно благоприятно влияющих и на тромбоцитопоэз. К ним относятся батилол (0,02 г 2 раза в день, лейкоген (0,02 г 2 раза в день), пентоксил в таблетках с защитной оболочкой (0,2 г 4-5 раз в день), 5% р-р нуклеината натрия (по 5 мл в/м на 2% р-ре новокаина ежедневно), препараты печени – сирепар (2,0 в/м 1 раз в сутки), витогепат (1-2 мг в день внутримышечно). По-видимому, несколько повышает функциональную активовность тромбоцитов и в сочетании с понижающим проницаемость и ломкость капилляров действием оказывает гемостатический эффект препарат этамизилат (дицинон) в дозах по 0,5 г (2 таблетки) до 4 раз в день внутрь. Более выраженное действие наблюдается в экстренных случаях при аррозионных геморрагиях, если препарат вводится внутривенно по 2—4 мл 12,5% раствора струйно и в дальнейшем до остановки кровотечения по 2 мл через 4—6 ч (или внутривенно капельно). Замечено стимулирующее тромбоцитопоэз влияние хорошо известного транквилизатора амизила, который по этим дополнительным показаниям дается внутрь в дозе 0,001 г один раз в сутки циклами (2—3) по 3—4 дня с недельным интервалом.
Для остановки небольших (капиллярных) кровотечений из опухолевых язв достаточно местного применения гемостатической губки, раствора тромбина, сосудосуживающих средств — нафтизина, эфедрина, галазолина (в случае геморрагий из полости носа).
Из книги автора Дроздова "Заболевания крови"
Геморрагический синдром, обусловленный дисфункцией тромбоцитов, при лейкозах резко усугубляется тромбоцитопенией. Особо опасны для больных обильные маточные кровотечения, быстро приводящие к анемиям, и кровоизлияния в мозг и его оболочки. Иногда пытаются остановить маточные кровотечения путем срыва менструального цикла большими дозами синтетических прогестинов, которые трансформируют эту тромбоцитопатическую кровоточивость в тяжелый синдром диссеминированного внутрисосудистого свертывания крови либо в тромботический процесс. О синдроме диссеминированного внутрисосудистого свертывания врач подозревает при резком усилении геморрагических явлений, возникновении больших гематом и обильных желудочно-кишечных кровотечений, внезапном резком падении числа тромбоцитов в крови, присоединении глубоких коагуляционных нарушений.
Далее в книге (возможно на странице 280) описание лекарств, приём которых может вызвать кровотечения и защитных мер.
Потерял, откуда взял эту картинку (красную рамку сам добавлял). Прошу знающего человека подсказать, из какой книги эта таблица:

- Апатия
- Боль в суставах
- Внутреннее кровотечение
- Внутрисуставные кровотечения
- Гематомы
- Желтуха
- Жидкий стул
- Кровоизлияния в мышцах
- Кровоточивость десен
- Маточное кровотечение
- Носовые кровотечения
- Ограничение подвижности сустава
- Отечность сустава
- Петехиальное кровоизлияние
- Потемнение кала
- Рвота с кровью
- Слабость
Геморрагический синдром – патологическое состояние, характеризующееся повышенной кровоточивостью сосудов и развивающееся как следствие нарушения гомеостаза. Признаками патологии являются возникновения накожных и слизистых кровоизлияний, а также развитие внутренних кровотечений. Болезнь может развиться в любом возрасте – и у новорождённых детей, и у пожилых людей. Различают острую и хроническую форму этого патологического состояния. При острой форме у детей или взрослых требуется неотложная медицинская помощь, при хронической – комплексное лечение патологии.
Причины
Достаточно сложно простыми словами описать сложные процессы кроветворения и их изменения, из-за чего и развивается геморрагический синдром. Если рассматривать механизм нарушения, то в его основе лежат аномалии клеточной структуры сосудов, расстройства коагуляции, а также нарушение ферментной активности и функции кровяных элементов, отвечающих за свёртывание.
Врачами установлен ряд болезней, при наличии которых у человека велика вероятность того, что разовьётся геморрагический синдром. В частности, данное патологическое нарушение развивается при гепатите, некоторых видах онкологии, тяжёлых вирусных инфекциях, циррозе печени, а также при дефиците протромбина в крови, гемофилии, лейкозах и васкулитах.
Различают две формы болезни:
- врождённая или первичная;
- вторичная (приобретённая).
Для наследственных (врождённых) патологий общим критерием является наличие генетической детерминации. То есть в организме человека уже есть дефектный ген, который в любом возрасте (от детского до взрослого) может вызвать у человека геморрагический синдром. Для приобретённых патологий кроветворения характерно повреждение стенок сосудов вследствие аутоиммунного процесса, химической интоксикации, воспаления или механического повреждения.
К основным причинам, вызывающим такое патологическое нарушение, относят:
- вазопатии;
- тромбоцитопатии и тромбоцитопении;
- нарушения коагуляции.

Чтобы понять, что именно является причинами болезни, необходимо рассмотреть, что же такое вазопатии и другие патологические изменения в системе крови. Вазопатии могут вызвать массированные воспалительные процессы и генетические дефекты и характеризуются они повышенной проницаемостью сосудистых стенок. О тромбоцитопатии говорят тогда, когда нарушены функции тромбоцитов, притом что в крови их достаточное количество. Это может происходить как при генетических мутациях, так и вследствие механического, биологического или химического воздействия на организм взрослых и детей. Тромбоцитопения характеризуется уменьшением количества тромбоцитов в крови, с сохранением их функций. Такое состояние может быть следствием аутоиммунных процессов в организме. Кроме того, нарушение возникает из-за тяжёлых интоксикаций, инфекций, онкологических процессов в организме, при злоупотреблении лекарствами и после воздействия радиации.
Очень часто нарушение возникает при циррозе печени. Это происходит из-за того, что при болезни происходит комплексное поражение сосудов, сопровождающееся их расширением. В результате появляются такие симптомы, как синяки на кожных покровах, кровотечения из пищевода, матки, дёсен и носа. Развитие такого патологического состояния, как геморрагический синдром при циррозе печени также обусловлено нарушением её работоспособности, вследствие чего орган не может участвовать в процессе выработки веществ, влияющих на свёртываемость крови.
Разновидности
В современной медицинской практике различают пять основных форм болезни, которые могут встречаться и у детей, и у взрослых. В то же время геморрагический синдром у новорождённых представлен отёчно-геморрагической разновидностью этой патологии – шестой формой, которая стоит особняком.
Выделяют следующие виды:

- гематомный, являющийся следствием болезней крови, вызванных генетическими мутациями. При такой разновидности обширные кровотечения возникают вследствие травм в мягких тканях, образуя синяки на кожных покровах, припухлость и отёк места повреждения;
- петехиально-пятнистый – обусловленный наследственными и приобретёнными нарушениями гемостаза, вследствие чего у пациента нарушается свёртываемость крови. Проявляется возникновением синяков различного диаметра на теле детей или взрослых;
- пурпурный вид этого синдрома, который обычно является следствием различных васкулитов. Его проявлениями являются эритемы на коже, а также развитие нефритов и внутренних кровотечений, в частности из печени, кишечника;
- микроциркуляторный вид синдрома возникает при болезни Виллебранда, ДВС-синдроме и при передозировке лекарственных средств, вызывающих нарушение в системе кроветворения. При таком виде патологии отмечаются следующие симптомы: геморрагические кровоизлияния на кожных покровах петехиального характера и возникновение крупных гематом в забрюшинном пространстве;
- ангиоматозный вид синдрома возникает в зонах сосудистых патологий. Его характеризуют длительные кровотечения, имеющие определённую локализацию.
Отёчно-геморрагический синдром характеризуется изменениями в лёгких, поэтому при рождении у таких детей отмечается дыхательная недостаточность, с выделением кровавой пены из дыхательных путей. Таким детям требуется неотложная медицинская помощь, поскольку, в противном случае, высока вероятность летального исхода. Основной причиной прогрессирования такой разновидности недуга является гипоксия плода в материнской утробе.
Симптомы
В клинической картине недуга особое место занимает кожный синдром, проявляющийся петехиальными кровоизлияниями на коже и слизистых, а также возникновением гематом различного диаметра по всему телу. Обычно они проявляются после определённого травматического воздействия, даже незначительного.
Другой симптом – это кровотечения различной локализации. Кровотечения могут возникать:
- из носовых ходов;
- дёсен;
- пищевода и других внутренних органов;
- матки.
Кроме того, кровоизлияния возникают в суставах и мышцах, что вызывает нарушение подвижности и отёчность, с последующим развитием воспалительного процесса. В некоторых случаях (например, при скоплении крови в суставах) отмечается выраженный болевой синдром.
При развитии геморрагического синдрома при циррозе печени отмечаются следующие симптомы:
- слабость и апатия;
- рвота с примесями венозной крови;
- тёмный жидкий стул (мелена);
- развитие желтухи.
Очень часто при циррозе печени, осложнённом геморрагическим синдромом, пациенты умирают от желудочно-кишечных кровотечений. Поэтому чем раньше диагностирована патология, тем выше шанс поправиться у человека.
Диагностика и лечение
Диагностика направлена на установление причины развития патологии и дальнейшее эффективное устранение этой самой причины. Но при острой форме часто требуется неотложная помощь, направленная на купирование кровотечений и нормализацию гемостаза. Поэтому если человек находится в критическом состоянии, ему оказывается неотложная помощь, а диагностика проводится уже после того, как его состояние стабилизируется.
Диагностика в этом случае заключается в сдаче лабораторных анализов, которые позволяют увидеть точную картину крови. Проводятся коагуляционные тесты, а иногда назначается и стернальная пункция. Лечение болезни зависит от таких факторов:
- стадии заболевания;
- причины, его вызвавшей;
- степени тяжести процесса.
Как уже было сказано выше, в большинстве случаев острые формы такой патологии, как геморрагический синдром, требуют, чтобы пациенту была оказана неотложная помощь. С этой целью врачи купируют очаг геморрагии – используется криотерапия или гемостатическая терапия, а также хирургическое вмешательство или лазерная баротерапия. После купирования очага геморрагии или в тех случаях, когда неотложная помощь не требуется, пациентам с данным нарушением назначают препараты, увеличивающие свёртываемость.
Если произошла большая кровопотеря, показана заместительная терапия – пациентам вводится плазма, концентрат донорских тромбоцитов. Также лечение предполагает использование гепарина, а в некоторых случаях показано и введение преднизолона.
Лечение геморрагического синдрома у пациентов при циррозе печени имеет свои особенности — кроме того, что лечение в этом случае будет направлено на купирование очага кровотечения, а также будет включать в себя восстановительную и заместительную терапию. Также требуется при циррозе печени проводить одновременное лечение основного заболевания.
В тех же случаях, когда речь идёт о гемофилиях врождённого характера, лечение не может быть 100% эффективным. Поэтому врачи используют гормональные препараты с целью нормализации кровообразования, и таким пациентам нужно постоянно проходить терапию, во избежание осложнений, и находится под наблюдением врача.
Геморрагические диатезы появляются при изменениях в звеньях гемостаза (таких как поражение сосудистой стенки) и возникают при состоянии повышенной кровоточивости как взрослого организма, так и детского. Геморрагическая болезнь – это кровотечения слизистых оболочек. Обнаружить ее можно, сдав развернутый анализ крови.
Что такое геморрагии
В медицине самопроизвольное истечение крови из сосудов на каком-либо участке тела носит название геморрагии. Данный патологический синдром проявляется у пациентов в ответ на внешнее воздействие или при наличии внутренних заболеваний. Геморрагическая болезнь возникает из-за повреждения целостности стенок сосудов, уменьшения количества тромбоцитов, нарушения коагуляционного гемостаза. При этом кровь вытекает за границы кровеносного сосуда через поврежденную зону. Виды аномалии зависят от того, в какой части тела они проявляются.
Среди форм геморрагических болезней выделяют наследственные и приобретенные нарушения гемостаза. Последние связаны с многофакторными нарушениями свертывающей системы крови (к примеру, острый синдром ДВС), поражением кровеносных сосудов дисметаболического, иммунного, токсико-инфекционного, иммунокомплексного происхождения, аномалиями адгезивных белков плазмы крови, поражением тромбоцитов и мегакариоцитов. Наследственные геморрагические заболевания обусловлены:
- патологиями плазменных факторов свертывающей системы крови;
- наследственным нарушением гемостаза;
- генетическими структурными изменениями сосудистой стенки.
Геморрагические диатезы у детей
Из-за недостатка витамина К может развиваться геморрагический синдром новорожденных, среди признаков которого выделяют: геморрагические кожные высыпания, пупочное кровотечение. Может случиться кишечное кровотечение или внутримозговое кровоизлияние. Врачи называют следующие причины возникновения геморрагий у новорожденных: во время беременности мать принимала фенобарбиталы, салицилаты или антибиотики. Геморрагическая болезнь у детей возникает при:
- неопластическом поражении соединительной ткани;
- тромбоцитопении;
- коагулопатии;
- вазопатии;
- гемофилии.
- Русские фамилии женские и мужские
- Как приготовить хрен: домашние рецепты
- Как получить постоянный - статический IP-адрес компьютера
Патогенез геморрагического синдрома
В качестве механизма развития заболевания геморрагическим синдромом и его проявлений врачи описывают следующую картину патогенеза:
- нарушение свертываемости (ДВС-синдром) и продукции тромбоцитов;
- изменения структуры коллагена, свойств фибриногена, стенки сосудов:
- при циркулярных расстройствах;
- снижении нейротрофической функции центральной нервной системы;
- нарушении ангиотрофической функции тромбоцитов.
Геморрагические заболевания – классификация
В медицине описаны такие типы геморрагических синдромов: гематомный, петехиально-пятнистый, смешанный синячково-гематомный, васкулито-пурпурный, ангиоматозный. Перечисленные виды отличаются характером проявления, причинами. В каждом отдельном случае необходимо соблюдать индивидуальную тактику лечения, выбранную лечащим врачом. Описание геморрагического диатеза в соответствии с типом заболевания:
- Гематомный тип обусловлен хронической генетической кровоточивостью. Данная тяжелая болезнь на почве пониженной свертываемости проявляется у пациента в виде болезненных ощущений при кровоизлияниях в суставы (гемартрозы), нарушениях функций опорно-двигательной системы. При травме внутренние гематомы образуют в мягких тканях обширные отеки, из-за чего и возникает боль.
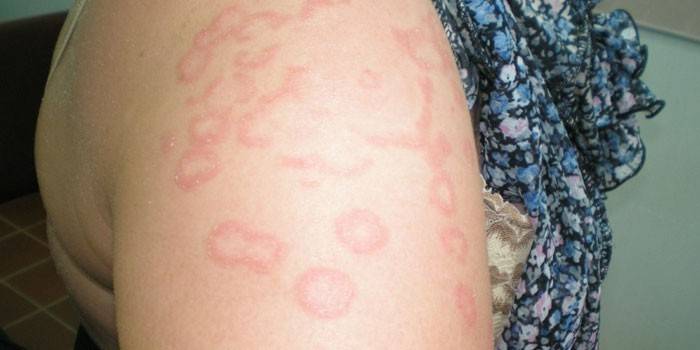
- Петехиально-пятнистый тип по-другому называется синячковым из-за внешних проявлений на теле в виде синяков, что видно на фото. Появляется при нарушениях свертываемости крови (недостатке факторов свертывания, гипо- и дисфибриногенемии), тромбоцитопатии и тромбоцитопении (тромбоцитопеническая пурпура).
- Микроциркуляторно-гематомное, или смешанное синячково-гематомное кровотечение развивается при наличии в крови иммунных ингибиторов факторов IX и VIII, передозировке тромболитиков и антикоагулянтов, ДВС, болезни Виллебранда, тяжелой нехватке факторов протромбинового комплекса и фактора XIII. Внешне данный тип заболевания проявляется через петехиально-пятнистые кожные геморрагии, гематомы больших размеров в забрюшинной области и стенке кишечника, петехиальной кожной сыпью.
- Симптомами васкулито-пурпурного типа является кожная сыпь красного цвета (эритема). При заболевании наблюдаются склонность к кровотечениям в кишечнике и воспалению почек (нефриты), иммунные и инфекционные васкулиты, ДВС-синдром.
- Ангиоматозный тип развивается в области артериовенозных шунтов, ангиом, телеангиэктазий. Для этого типа болезни характерны геморрагии в зоне сосудистых аномалий и упорные кровотечения постоянной локализации.
Причины геморрагического синдрома
Может развиваться геморрагическая симптоматика при сосудистых аномалиях, нарушениях коагуляционного гемостаза, активности ферментов, системы свертывания крови, при приеме лекарственных препаратов, нарушающих агрегацию тромбоцитов. Специалисты смогли установить разновидность заболеваний, при которых велик риск появления геморрагий:
- гепатит;
- онкология;
- тяжелые вирусные инфекции;
- цирроз печени;
- недостаток протромбина в крови;
- гемофилия;
- лейкозы;
- васкулиты.
Причины геморрагий зависят от первичной или вторичной формы заболевания. Для первой характерно наличие генетической детерминации: в организме присутствует дефектный ген, который способен в любой момент вызвать геморрагическое заболевание. Вторичная форма возникает от повреждений стенок сосудов (при аутоиммунном процессе, механическом повреждении, воспалении и химической интоксикации), при вторичной тромбоцитопении, ДВС-синдроме, геморрагическом васкулите и дефиците факторов протромбинового комплекса.
- Модные диваны 2019
- Куда можно пойти работать в 14 лет
- Курица на сковороде в сметанном соусе: рецепты с фото
Симптомы геморрагического синдрома
Существует связь между областями локализации геморрагических диатезов и клинической картиной, интенсивностью проявления, специфичностью симптомов заболевания. Признаки геморрагии в полости носа проявляются рецидивирующими кровотечениями из телеангиэктазий (расширений мелких сосудов). Такое проявления симптомов характерно и для геморрагий в области губ, во рту, глотке и желудке. В возрасте до 30 лет и в период полового созревания увеличивается частота кровотечений из телеангиэктазий. Среди остальных признаков различают:
- расслаивающие гематомы;
- кожные проявления;
- запаздывающую кровоточивость;
- уменьшенное количество тромбоцитов;
- экхимозы поверхностные;
- петехии;
- гемартрозы.
Лечение геморрагического синдрома
От симптомов и причины болезни у пациентов зависит лечение геморрагии. В комплексной терапии участвуют: иммуноглобулин, плазмаферез, глюкокортикостероиды. При воспалении кровеносных сосудов (васкулитах) принимают негормональные иммунодепрессанты, нестероидные противовоспалительные средства (нпвп), проводят терапию ГКС (глюкокортикоидную) и стараются уменьшить симптомы воспаления. При гемофилии A вводят недостающий фактор VIII, а при гемофилия B – XI. После развернутого анализа крови врач помогает пациенту выбрать тактику лечения.
Среди основоположных принципов терапии выделяют:
- симптоматические лечение;
- внутривенную инъекцию синтетического аналога витамина К – викасола, хлорида кальция и кислоты аскорбиновой;
- при необходимости осуществляют переливание крови, ее компонентов (тромбоцитарной, эритроцитарной массы) и плазмы;
- прием лекарств, которые способствуют укреплению стенок сосудов (этамзилата);
- при местном лечении геморрагий показаны: сухой тромбин, гомеостатическая губка, аминокапроновая кислота.
Последствия геморрагической болезни
При обнаружении геморрагий не стоит паниковать, а нужно сразу обратиться к врачу. При легкой степени болезни и своевременном лечении прогноз заболевания является благоприятным. Однако существуют случаи, когда при позднем обнаружении болезни возникают тяжелые осложнения геморрагического синдрома, которые могут привести к летальному исходу.
Среди таких последствий выделяют: массивные внутренние кровотечения, кровоизлияния в мозг, нарушение сердечной деятельности, надпочечниковую недостаточность. У ребенка может возникнуть гиповолемический шок, который проявляется через снижение артериального давления и температуры тела, слабость, бледность. Чтобы не допустить описанных последствий, необходимо сразу же, как только заметили симптомы, везти ребенка на консультацию к педиатру.

Профилактика геморрагического синдрома
Соблюдение несложных профилактических мероприятий способно уберечь от развития патологий. Выявить геморрагическое кровотечение поможет анализ крови, а снизить риск его появления можно, если:
- в течение получаса после рождения приложить ребенка к груди;
- с помощью инъекций вводить витамин К детям, находящимся в группе риска;
- проводить инъекции витамином К при парентеральном (внутривенном) питании;
- выполнять введение внутримышечно витамина К во время родов или до них, если мать принимает антисудорожные препараты.
В практической деятельности медицинская сестра нередко встречается с геморрагическими проявлениями (повышенной кровоточивостью) и анемией у онкологических больных, расшифровка природы которых представляет определенные трудности. Геморрагические заболевания и анемия неблагоприятно влияют на психологическое и физическое состояние пациента, ухудшают деятельность сердечно-сосудистой, дыхательной, пищеварительной и других систем, снижают качество жизни, способствуют развитию осложнений, иногда смертельных. Тяжелые осложнения обусловлены преимущественно геморрагическим синдромом.
Геморрагический синдром проявляется локальными — на месте распадающейся опухоли и ее некроза — и диффузными кровотечениями. Причинами последних являются нарушения тромбоцитарного (тромбо- цитопения и тромбоцитопатия) и коагуляционного (дефицит плазменных факторов) механизмов свертывания крови (гемостаза), обусловленные лейкозами, метастазами рака в костный мозг, поражениями печени, последствиями химио- и лучевой терапии. Возможны поражения стенки преимущественно мелких сосудов (геморрагический васкулит) паранео- пластического и парагемобластозного происхождения.
Повышенная кровоточивость у онкологических больных чаще всего связана с уменьшением количества тромбоцитов в крови — тром- боцитопенией (норма: 150х10 9 /л-320хЮ 9 /л) или снижением их функциональной активности — тромбоцитопатией. Этим видам геморрагического синдрома свойственен капиллярный тип кровоточивости. У больного появляются безболезненные петехии, синяки и кровоподтеки в коже и слизистых оболочках, возникающие после незначительных ушибов, инъекций лекарств, иногда спонтанно. Наиболее типичная локализация петехий — нижние конечности, ягодицы, локти, слизистая оболочка полости рта (десны). Клиническая картина дополняется носовыми, десневыми, желудочно-кишечными, маточными кровотечениями, возможны кровоизлияния в сетчатку глаза, альвеолы легких и оболочки мозга. Церебральные геморрагии представляют значительную опасность для больного, возможны смертельные исходы. Выраженные кровотечения отмечаются после экстракции зубов, менее существенные — на фоне полостных операций (гастрэктомия и др.).
Выраженная тромбоцитопения (количество тромбоцитов менее 50х 10 9 /л), как правило, сопровождается геморрагическим синдромом после минимальных травм. Спонтанно появляющиеся геморрагии (петехии) отмечаются при тяжелой тромбоцитопении (количество тромбоцитов менее 20x10 9 /л).
Сестринская помощь. При обнаружении признаков повышенной кровоточивости и кровотечений различной локализации и степени выраженности медицинская сестра срочно информирует об этом врача, если необходимо — оказывает неотложную доврачебную помощь, назначает лабораторные исследования по согласованию с врачом.
Следует помнить о том, что состояние тромбоцитарного гемостаза характеризуют результаты манжеточной пробы (резистентность/лом- кость капилляров), длительность кровотечения и количество тромбоцитов в крови, а основными методами оценки коагуляционного (плазменного) гемостаза являются определение времени свертывания крови, активированного парциального тромбопластического времени, протром- бинового индекса.
Роль медицинской сестры в проведении лечебно-диагностических мероприятий невелика, но на ее плечи ложится не менее ответственный груз — квалифицированный уход за больным.
Компоненты ухода за больным:
- • создание спокойной доброжелательной и доверительной атмосферы в окружении больного (палате);
- • ограничение физической активности;
- • ежедневный осмотр кожных покровов и слизистых оболочек;
- • профилактика раздражений и повреждений кожи и слизистых оболочек, донесение до пациента следующих рекомендаций:
- - чистить зубы мягкой щеткой, постоянно полоскать рот холодным физиологическим раствором или холодной водой;
- - тщательно пережевывать пищу, которая должна быть не слишком горячей или холодной, употреблять ее часто и небольшими порциями;
- - использовать белье и постельные принадлежности из мягкой ткани;
- - ограничить или исключить внутримышечные инъекции, ректальные измерения температуры, применение клизм и свечей;
- - выработать привычку не натуживаться в туалете, осторожно сморкаться и кашлять;
- • исключение применения некоторых лекарственных средств (нестероидные противовоспалительные препараты — аспирин, индо- метацин, диклофенак и др., антиагреганты — трентал, курантил, тиклид и др.).
Принципы лечения. В случае кровотечений медицинская сестра оказывает пациенту доврачебную медицинскую помощь, причем больной должен знать о возможности возникновения кровотечений и владеть общедоступными приемами их остановки. Для остановки небольших наружных кровотечений из опухолевых язв различной локализации, слизистой оболочки полости рта и носа местно используют гемостатическую губку, растворы тромбина, тромбопластина, аминокапроновой кислоты. Последнюю рекомендуют для внутреннего и внутривенного применения с целью остановки умеренных наружных кровотечений. Определенный положительный эффект в этом плане дают инъекции аскорбиновой кислоты, дицинона, викасола.
При выраженных, опасных для жизни пациента кровотечениях строго по назначению врача (онколога, гематолога и др.) прибегают к инфузии свежезамороженной плазмы, крови, иногда концентрата тромбоцитов (при тромбоцитопении), криопреципитата (при коагулопатии).
Нижней границей нормальных величин концентрации гемоглобина в крови является: в возрасте до 5 лет — 110 г/л, 5-9 лет — 115 г/л, 10- 18 лет и более — у женщин: 120 г/л, у мужчин: 130 г/л, старше 60 лет — 120 г/л, 75 лет и более — 110 г/л. На долю анемии приходится 70-75% всех заболеваний кроветворной системы.
У онкологических больных чаще всего диагностируют анемию при хронических заболеваниях, основные причины возникновения которой следующие:
- • задержка железа в макрофагальной системе внутренних органов (печени, селезенке) с нарушением (снижением) его поступления в плазму крови и костный мозг для нужд эритропоэза;
- • уменьшение продолжительности жизни эритроцитов;
- • недостаточная (неадекватная) реакция костного мозга на эритро- поэтическую стимуляцию при нормальной или сниженной активности гормона эритропоэтина.
Несколько реже диагностируют железодефицитную анемию, развивающуюся на фоне хронических кровопотерь различного происхождения, недостаточного поступления железа с пищей (при снижении или отсутствии аппетита, неправильном питании и др.), снижения всасывания железа в желудочно-кишечном тракте после резекций желудка и тонкой кишки.
Быстрая и выраженная потеря крови, превышающая 500-1000 мл, особенно у пожилых и старых онкологических больных, способствует развитию острой постгеморрагической анемии. Таким образом, геморрагический синдром нередко является причиной анемического синдрома.
Значительно реже выявляют мегалобластные анемии (В,2-дефицитную, реже — фолиеводефицитную). У больных, перенесших субтотальную и тотальную резекцию желудка, резекцию подвздошной кишки по поводу рака, через 4-5 лет после операции часто развивается В ^-дефицитная анемия. Причиной ее возникновения может быть длительное применение цитостатических препаратов (циклофосфан, азатиоприн, 6-меркаптопурин и др.) при лечении злокачественных новообразований. Дефицит фолиевой кислоты возникает у неполноценно питающихся, часто одиноких пожилых онкологических больных, хронических алкоголиков и токсикоманов.
Гемолитические анемии, характеризующиеся повышенным разрушением эритроцитов, являются наиболее редко встречающимся у онкологических больных видом малокровия.
Медицинская сестра нередко наблюдает больных, которых беспокоят общие симптомы малокровия. К ним относятся общая слабость, повышенная утомляемость, невозможность длительно сосредотачивать внимание, сонливость днем, головокружения, сердцебиения и одышка при физической нагрузке, а иногда и в покое, ноющие боли в левой половине грудной клетки, повышение температуры тела (субфебрилитет). Отмечается наклонность к обморокам и снижению артериального давления. Каждый из перечисленных симптомов не является строго специфичным и может быть обусловлен как онкологическим, так и другим заболеванием, особенно у пожилых пациентов. Однако в совокупности данные симптомы представляют анемический синдром, позволяющий заподозрить малокровие.
Последующий осмотр может выявить бледность кожи и слизистых оболочек, учащенный пульс (тахикардию), систолический шум при выслушивании сердца, свойственные большинству видов анемии. Желтушная окраска кожи и слизистых оболочек лимонного оттенка встречается значительно реже и может быть признаком гемолитической или В12-де- фицитной анемии.
Сестринская помощь. Клиническое обследование позволяет медицинской сестре оценить состояние пациента, выявить его проблемы, заподозрить малокровие при ранее неустановленном диагнозе, наметить план ухода.
Сестринские мероприятия по уходу за онкологическим больным с анемией:
- • оценка уровня знаний пациента и его родственников о малокровии;
- • сообщение о целесообразности и диагностических возможностях лабораторных и инструментальных исследований;
- • оказание физической и психологической помощи пациенту;
- • разумное ограничение физической активности, обеспечение достаточного отдыха и сна с целью уменьшения выраженности повышенной утомляемости, сердцебиений и одышки;
- • исключение пребывания больных в жарких и душных палатах, регулярное проветривание палат;
- • обучение, особенно пожилых людей, навыкам осторожного перехода из горизонтального положения в вертикальное, своевременного опорожнения кишечника и мочевого пузыря (профилактика ортостатических и ночных обмороков);
- • организация правильного питания;
- • динамическое наблюдение за состоянием больного, его кожи и слизистых оболочек;
- • контроль применения пациентом назначенных врачом лекарственных средств, выявление их возможных отрицательных эффектов.
Перечисленные мероприятия занимают достаточно скромное место в решении различных проблем пациента. Главная роль в этом отношении принадлежит специфичной для каждого вида малокровия лекарственной терапии в сочетании с лечебным питанием.
Принципы лечения. Суть терапии анемии при хронических заболеваниях: лечение основного — онкологического — заболевания, использование рекомбинантного эритропоэтина и фолиевой кислоты при их дефиците, препаратов железа при сочетании этого вида малокровия с дефицитом железа. При лечении железодефицитной анемии назначают препараты железа внутрь (сульфат, фумарат, глюконат, карбонат, лактат железа) или парентерально; при лечении В,2-дефицитной анемии — препараты витамина В12 (цианкобаламин, гидроксикобаламин); при лечении фолиеводефицитной анемии — препараты фолиевой кислоты.
Гарантией успешного лечения острой постгеморрагической анемии являются остановка кровотечения, в том числе с помощью хирургических методов, восстановление объема крови (инфузии кристаллоидных и коллоидных растворов), использование препаратов железа при тяжелой форме анемии.
Переливания эритроцитарной массы используют по жизненным показаниям — при анемии тяжелой степени (уровень гемоглобина в крови ниже 70 г/л) в сочетании с нарушениями гемодинамики, продолжающимися кровопотерями — при острой постгеморрагической, железодефицитной и, реже, В12-дефицитной анемии.
Лечение различных видов гемолитической анемии является достаточно сложной задачей и относится к компетенции врача-гематолога.
Читайте также:

