Гемангиома матки ультразвуковые признаки
Значительное место среди гинекологических заболеваний занимают воспалительные процессы малого таза, которые могут протекать в самых разнообразных вариантах и при самых незначительных отклонениях от нормальной анатомической и эхографической картины. Преимущество эхографии в гинекологической практике неоспоримо. Метод позволяет получить довольно быструю и исчерпывающую информацию о состоянии нормы и патологии органов малого таза, чего нельзя достичь, используя общепринятые клинические и инвазивные методы исследования.
Эндометрит
Одно из частых воспалительных заболеваний слизистой оболочки матки. Но так как в процесс вовлекается и мышечный слой, то всегда имеем дело с метроэндометритом. Различают две стадии: острую и хроническую.
В полости матки может присутствовать небольшое количество жидкости. В послеабортном или послеродовом периоде в полости матки могут лоцироваться и остатки в виде эхопозитивных включений от плодного яйца эмбриона или кусков плаценты, которые хорошо видны, особенно на фоне имеющейся в полости матки жидкости. Когда в процесс вовлекается слизистая шеечного канала до внутреннего зева (эндоцервицит), то эндометрий лоцируется как гиперэхогенные полоски до внутреннего зева.
С переходом в хроническую стадию стенки эндометрия рубцово утолщены, деформированы, ригидны (полость матки зияет), высокоэхогенны, а иногда имбибированы солями кальция (кальцификаты). Гнойный эндометрит может привести к маточным сращениям, которые лоцируются как высокоэхогенные тяжи (перегородки) неправильной формы. Толщина срединных структур при гиперпластическом процессе в эндометрии может достичь 10 мм. Это состояние трудно дифференцировать от ракового поражения и эндометриоза эндометрия с ростом полости матки. Помогает клиническая картина острого начала заболевания, что не бывает при раковых и эндометриозных поражениях.
Эхокартина гонорейного метроэндометрита не отличается от таковой при других инфекционных началах. Для туберкулезного эндометрита характерны неравномерное утолщение стенки с неравномерной ее эхогенностью, деформирование полости матки, локация эхопозитивных включений (казеоз), могут присутствовать внутриматочные сращения. Однако благодаря отторжению слизистой оболочки эндометрия во время менструации может наступить самоизлечение труб, эндометрита, и вышеописанная эхокартина при последующих исследованиях может не наблюдаться. В наших наблюдениях хронический эндометрит был выявлен у 2% обследованных пациенток, основными причинами были аборты, внутриматочные спирали, роды и др. При вовлечении в воспалительный процесс мышечного слоя матка увеличивается в размере за счет расширения зоны миометрия низкой эхогенности (отечна).
Если воспаления принимают гнойную или гангренозную формы, эхогенность матки становится гетерогенна. В толще миометрия могут лоцироваться мелкие или крупные гетерогенные очаги — некрозы, которые трудно отличить от эхокартиныпри метротромбофлебите, некротизированных метастазах. Хотя иногда на месте некрозов могут лоцироваться высокоэхогенные сигналы (рубцы) и даже кальцификаты, при этом структура матки гетерогенна. При обратном их развитии благодаря мощному кровоснабжению в биометрии редко остаются эхогенные следы.
Параметрит
Воспаление околоматочной клетчатки, чаще локализуется у основания маточных связок и в области прямокишечно-маточных связок. Эхографически можно выявить инфильтрированную стадию, когда за пределами матки и по ее бокам спереди и сзади лоцируются плохо очерченные, гомогенные, мелкозернистые, низкой эхогенности образования разных размеров, которые в процессе лечения могут полностью исчезнуть. А в стадии абсцедирования в проекции параметрия могут лоцироваться гипоэхогенные или почти анэхогенные слабо очерченные образования с неровными контурами, разных размеров и форм.
Эхография особенно ценна при выявлении высоко расположенных недоступных при влагалищном исследовании абсцессов. При развитии фиброзных и рубцовых изменений в параметрии эхография малоинформативна из-за сильного эхоотражения, хотя эти изменения иногда могут дифференцироваться и лоцироваться как бесформенные высокоэхогенные образования преимущественно вокруг матки.
Эндометриоз
Это заболевание довольно часто может встречаться изолированно или в сочетании с поражением труб, яичников и других органов малого таза и занимает после воспалительных процессов и доброкачественных опухолей третье место. Обычно страдают женщины в возрасте 30-40 лет. У девочек до полового созревания не встречается. А в климактерическом периоде и при двухсторонней кастрации яичников подвергается обратному развитию. В зависимости от глубины распространения процесса Б. Железнева и соавт. (1985) различают три стадии внутреннего эндометриоза.
При первой стадии эндометриоидная гетеропатия определяется в непосредственной близости от поверхности матки и на эхограмме возле М-эхо представлена в виде небольших, диаметром до 3 мм, эхонегативных структур, которые лучше лоцируются за несколько дней до менструации, хотя этот принцип локализации не постоянен.
Для второй стадии характерно незначительное увеличение матки, в миометрии лоцируются единичные или множественные мелкие кисты диаметром 2-4 мм.
Эти структуры также выявляются лучше за несколько дней до менструации. Иногда они лоцируются как гиперэхогенные пласты, расположенные на стенках матки.
Наибольший эхографический интерес представляет третья стадия, когда матка увеличена в размере, может приобретать шаровидную форму. В этой стадии наиболее отчетливо выделяются структурные формы:
- узловая — в виде гиперэхогенных (плотных) узлов величиной до нескольких сантиметров, на фоне которых могут лоцироваться мелкие жидкостные образования;
- инфильтративная — диффузное поражение, часто без четких контуров, эхоструктура неоднородна (гетерогенна) и зависит от плотности поражения структур;
- кистозная — жидкостные полости различной величины, иногда непосредственно за ними отмечается акустический эффект усиления.
Процент диагностики приближается к 90.
Проведенные нами и другими авторами исследования позволяют сделать вывод, что диагностическая ценность эхографии по выявлению внутреннего эндометриоза, особенно очаговых форм, невысока, так как большой процент эндометриоза, особенно узловой формы, может ошибочно приниматься за интрамуральное миоматозное поражение. Эндометриоз тела матки также эхографически практически неотличим от гемангиом.
Гемангиома (ангиома)
По своему строению делится на три типа: капиллярный, кавернозный (пещеристый) и смешанный. Эхографически гемангиома в любом случае — это округлое, хорошо очерченное образование разных размеров и эхогенности, которое зависит от содержания сосудистой сети, наличия соединительной ткани.
Правильный диагноз гемангиомы матки может быть поставлен при помощи эхографии, если удается увидеть движение крови в ней и если такие же образования встречаются в других органах или в подкожном жировом слое.
Поделиться "Диагностика заболеваний матки – УЗИ"

- Причины возникновения гемангиомы
- Классификация гемангиомы
- Симптомы гемангиом различных видов
- Осложнения гемангиомы:
- Диагностика гемангиомы
- Лечение гемангиомы
Гемангиома (haemangioma) – опухоль доброкачественного характера, представляющая собой скопление сосудистой ткани. Локализуется на коже, слизистых и паренхиме внутренних органов. Внешне выглядит как плоское либо незначительно возвышающееся над поверхностью кожи сосудистое образование различного размера с неровными краями. Цвет опухоли варьирует от интенсивно розового до багрово-красного или синюшного.
Сосудистое пятно может сформироваться у человека в любом возрасте, но самые крупные и обезображивающие образования наблюдаются у новорожденных. У них причиной появления опухоли является сбой в эмбриональном формировании и развитии кровеносных сосудов. В этом случае неонатологи говорят о врожденной гемангиоме – самой распространенной доброкачественной опухоли у детей, составляющей около 50% от общего числа всех опухолевидных разрастаний мягких тканей. Врожденные гемангиомы выявляются у 1,1–3% новорожденных, на первом году жизни у 10% малышей. В 2–5 раз чаще у девочек.
Маленькое сосудистое разрастание каких-либо нарушений не вызывает, симптоматики не дает. Опасность представляет опухоль большого размера. В зависимости от локализации она способна механически сдавливать как сам орган, на котором располагается, так и прилегающие к нему ткани соседнего органа.
Несмотря на доброкачественный характер, гемангиома имеет склонность к бурному прогрессирующему инфильтративному росту, особенно в первые дни жизни малыша. Косметический дефект – самое безобидное последствие такой гемангиомы. Разрастаясь вглубь и вширь, она может привести к нарушению функций органов, например, при повреждении барабанной перепонки ребенок может лишиться слуха.
Причины возникновения гемангиомы
Этиология до сих пор не выяснена. Ученые предполагают, что врожденное сосудистое пятно развивается вследствие нарушения формирования, развития и роста сосудов у плода во внутриутробном периоде. На каком этапе эмбриогенеза происходит сбой и как его избежать определить нельзя, т.к. медицина в настоящее время не располагает необходимым оборудованием для подобного отслеживания. Пока единственными субстратами для исследований являются мертворожденные младенцы и эмбрионы, полученные при аборте.
Гемангиому еще называют сосудистой гиперплазией. Этот термин объясняет механизм развития образования. От воздействия внешних или внутренних факторов на каком-то этапе жизни человека возникает патология сосудистой ткани, приводящая к ее разрастанию. В результате на коже или внутреннем органе, часто на печени либо почках, появляется единичная гемангиома.
Предположительно нарушение васкулогенеза у плода может возникнуть из-за перенесенных острых вирусных или бактериальных инфекций, к примеру, ОРВИ, а также приема беременной женщиной определенных лекарств. Отрицательно сказывается неблагоприятная экологическая обстановка, гормональный фон преждевременно появившегося на свет малыша.
Другие предполагаемые факторы, провоцирующие развитие гемангиом у взрослых:
- Длительное воздействие ультрафиолетовых лучей.
- Наследственная предрасположенность.
- Заболевания внутренних органов воспалительного характера, затрагивающие элементы сосудистой ткани и приводящие к характерным нарушениям.
Классификация гемангиомы
Градация гемангиом в зависимости от морфологического строения:
- Ювенильная, или капиллярная, сосудистая опухоль малинового либо красно-фиолетового цвета с четкими границами и плоской или бугристо-узловой поверхностью локализуется на поверхности кожи. При надавливании бледнеет, но через несколько секунд первоначальный цвет восстанавливается. Гемангиома такого типа склонна к бурному инфильтративному росту.
- Пещеристая, или кавернозная опухоль представляет собой бугристое подкожное образование, состоящее из разного размера каверн, разделенных между собой перегородками. Имеет мягкую эластическую поверхность. Кавернозные полости заполнены кровью, которая сворачивается с образованием сгустков. Впоследствии тромботическая масса прорастает соединительной тканью.
- Рацемическая сосудистая опухоль – редко наблюдаемое новообразование из извилистых толстостенных артерий или вен. Располагается преимущественно на шее либо голове. Внешне напоминает врожденное уродство.
- Смешанная гемангиома сложна по своему морфологическому строению. В ней сосудистая ткань сочетается с элементами других тканей – нервной, лимфоидной, соединительной и т.д. К гемангиомам смешанного типа относят гемлимфангиому, ангиофиброму, ангионеврому и другие. Подобные опухолевые образования характерны для взрослых. Их консистенция, цветность и внешний вид варьируют в зависимости от входящих в состав тканей.
- Комбинированная опухоль сочетает в себе признаки пещеристой и простой (капиллярной) гемангиомы. Локализуется одновременно в подкожной-жировой клетчатке и на эпидермисе. Преобладание того или иного компонента (кавернозного или капиллярного) сказывается на особенностях клинического проявления такого образования.
Виды сосудистых разрастаний относительно их локализации:
![]()
Кожная гемангиома – самая часто выявляемая сосудистая опухоль, локализующаяся на эпидермисе – верхнем слое кожи. Представляет наименьшую опасность, не требует лечения и не дает осложнений. Исключение составляет покровное опухолевидное образование, сформировавшееся в области уха, глаза или половых органов. Поверхностная сосудистая опухоль может появиться на любом участке кожного покрова – на лице (носу, нижнем веке, лбу, губе), голове, конечностях. Часто наблюдаются множественные мелкие сосудистые пятнышки на коже живота и туловища.- Гемангиома слизистой формируется в подслизистом слое или на многослойном плоском эпителии внутренней (слизистой) оболочки, к примеру, полости рта или половых органов.
![]()
Внутренняя сосудистая опухоль – сосудистое образование на различных внутренних органах. Формируеся на головном мозге, почках, селезенке, печени и т.д. Нередко при обнаружении маленькой паренхиматозной гемангиомы лечения не требуется, врач выбирает тактику наблюдения и контроля. При большой опухоли необходимо консервативное лечение, направленное на остановку роста патологического образования. В печени возможно обнаружение гемангиомы атипичной формы.![]()
Сосудистая опухоль опорно-двигательного аппарата. По сравнению с паренхиматозной, она менее опасна, хотя из-за стремительного увеличения в размерах, опережающего рост костей у детей, может привести к серьезным последствиям в виде деформации скелета. Часто формируется на позвоночнике, реже на других костях, например черепа или таза.
Вертебральная гемангиома – одно из распространенных заболеваний позвоночника в этой категории. Образование локализуется на позвоночном столбе, чаще в шейном или поясничном отделе. Опасна гемангиома тела позвонка, т.к. происходит его разрушение, клинически проявляющееся сильными болями в спине.
Симптомы гемангиом различных видов
Врожденная гемангиома обнаруживается после рождения малыша, редко в первые недели, крайне редко – в первые месяцы его жизни. До полугода ребенка она интенсивно растет, потом рост значительно замедляется либо полностью прекращается. Гемангиома значительного размера приводит к косметическому дефекту либо, в зависимости от месторасположения, к нарушению функций того или иного органа. Простая опухоль у детей склонна к самопроизвольной регрессии.
Клинические проявления зависят от локализации, размера и вида сосудистого разрастания. Плоская поверхностная гемангиома визуалируется как гладкое пятно на коже интенсивно розового, малинового или багрово-фиолетового цвета с четкими либо размытыми краями. Иногда оно немного возвышается над поверхностью кожи. Часто наблюдается звездчатая гемангиома, выглядящая как розовое пятно с радиально расходящимися от него расширенными сосудами.
При надавливании пальцем на пятно, оно бледнеет из-за оттока крови, потом цвет восстанавливается до первоначального. Травмирование опухоли может привести к кровотечению.
Гемангиома пещеристого типа располагается под кожей в виде образования из каверн, заполненных кровью. Возвышается на кожей. Имеет красно-синюшный цвет, меняющийся по мере роста опухоли на багрово-фиолетовый. Такое сосудистое образование часто обнаруживается у новорожденных. При кашле, крике оно выпячивается вследствие притока крови к полостям-кавернам.
Внешний вид и консистенция комбинированной или смешанной гемангиомы зависит от превалирования той или иной ткани в составе. Она может выглядеть как капиллярная опухоль либо как пещеристая.
В клинике паренхиматозного образования важны его размеры и точная локализация. Большая гемангиома нередко приводит к сдавлению участка органа, на котором она располагается. Нарушаются его функции, клетки страдают от гипоксии, не исключено развитие очагов некроза. Это приводит к сильным длительным болям.
При гемангиоме позвоночного столба больного беспокоят боли в том отделе, где она локализуется. При значительном размере или прогрессирующем росте опухоли возможно ограничение двигательной активности вплоть до частичного обездвиживания.
Осложнения гемангиомы:
- кровотечение при травме опухоли;
- флебит;
- тромбоцитопения;
- изъязвление с последующим присоединением инфекции;
- компрессионное сдавление органа с нарушение его функционирования.
Диагностика гемангиомы
При поверхностной гемангиоме особой диагностики не требуется, разрастание сосудистой ткани видно без специальных приборов. Пальпация, относящаяся к методам физикального обследования, позволяет определить консистенцию образования и его границы. Цвет виден при визуальном объективном осмотре опухолевого образования.
Для исключения синдрома Казабаха-Мерритт необходимо сдать анализ крови на гемостаз. Коагулограмма является основным методом комплексного исследования показателей свертываемости крови.
- УЗИ поверхностной гемангиомы с измерением скорости и особенностей кровотока в периферических сосудах и ее паренхиме.
- УЗИ + допплерография паренхиматозной гемангиомы и органа, на котором она образовалась. Помогает определить размер опухоли, степень компрессии органа и ее последствия.
- КТ или магнитно-ядерный резонанс (МРТ).Назначают при недостатке полученных данных при УЗ-исследовании.
- Рентгенография черепа, позвоночника или других костей, на которых сформировалось сосудистое разрастание.
- Пункция сосудистой опухолидля выяснения ее морфологического строения.
- Ангиография. Помогает выявить особенности ангиоархитектоники и кровоснабжения гемангиомы, а также взаимоотношения с другими сосудами.
Лечение гемангиомы
Не требует лечения поверхностная (простая) опухоль маленького размера, которая заметно регрессирует или не увеличивается в размере, а также множественные гемангиомы на коже, величиной меньше булавочной головки. В этих случаях выбирается тактика выжидания и наблюдения.
Нельзя откладывать лечение врожденного разрастания сосудистой ткани, локализующегося на лице, ушах, голове, слизистой ротовой полости, в области гениталий, т.к. его быстрый рост в первые 6 месяцев жизни малыша может привести к серьезным нарушениям функционирования органов. Также незамедлительно начинают лечить активно разрастающуюся опухоль, опухоль больших размеров, несклонную к регрессии, инфицированную, осложненную некрозом или кровотечением.
Способов лечения гемангиомы несколько, нужный выбирается руководствуясь принципом достижения максимально косметического, онкологического и функционального результата. Учитывается возраст пациента, вид опухоли, ее размер, степень прорастания вглубь кожи или внутреннего органа.
Варианты лечения гемангиомы:
- Электрокоагуляция(диатермоэлектрокоагуляция). Этот метод применяется при лечении простых сосудистых опухолей без осложнений. Патологическое кожное образование удаляется электрическим током. Дополнительно проводится термическая коагуляция поврежденных сосудов, что исключает возникновение кровотечения.
- Лучевая терапия. Показана для лечения капиллярной гемангиомы, затронувшей большую площадь поверхности кожи, а также для опухолей, находящихся в труднодоступных местах либо в том случае, когда другие способы лечения исключены, например, при разрастании сосудистой ткани в области глазницы.
- Криодеструкция – метод воздействия жидким азотом, позволяющий избавиться от точечных пятен путем их заморозки.
- Лазеротерапия. При воздействии на гемангиому углекислотным лазером происходит коагуляция патологически разросшихся сосудов и полное удаление опухоли без механического и термического травмирования близлежащих здоровых тканей.
- Склеротерапия – деструкция сосудов путем инъекционного введения в них специального склерозирующего раствора. Эффективна при комбинированных или кавернозных опухолях небольших размеров.
- Гормональная терапия. Гормоны назначают для остановки патологического разрастания сосудистого сплетения у детей.
- Операция. Хирургическому иссечению подлежать внутренние гемангиомы, особенно больших размеров, для избавления от которых остальные способы не подходят.
Высокую эффективность дает комбинирование методов лечения. Например, рентгено- + гормонотерапия, хирургическое удаление с последующей криодеструкцией.
Сосудистые опухоли являются частой причиной обращения пациентов на УЗИ по поводу образований, особенно у молодых людей, и могут быть спутаны с другими клиническими проявлениями опухоли мягких тканей, особенно если нет каких-либо проявлений на коже. Визуализация при ультразвуковом обследовании опухоли часто демонстрирует характерные особенности.
Гемангиомы на УЗИ с подозрением на опухоль
Доброкачественные гемангиомы (сосудистые мальформации) на ультразвуковом исследовании составляют 7% от всех опухолей мягких тканей. Присутствие кроме сосудистых элементов, таких компонентов как жир, гладких мышц и фиброзной ткани, можно сделать подклассификацией трудно. Поэтому гемангиомы обычно классифицируются по преобладанию сосудистого русла (капиллярная, кавернозная, артериовенозная или венозная), хотя степень пересечения выраженности сосудов может быть существенно разнообразным. Капиллярная гемангиома наиболее распространена у младенцев и детей, как правило, связаны с характерными изменениями на коже и часто проходит спонтанно.
Кавернозные гемангиомы имеют расширенные сосуды, наполненные кровью и выстланные эпителием. Они обычно присутствуют у подростков и молодых взрослых с образованием на УЗИ глубокой внутримышечной опухоли, которая может колебаться в размерах и болезненна, особенно после физической нагрузки. Поверхностные повреждения могут продемонстрировать посинение кожи.
Артериовенозные гемангиомы или артериовенозные мальформации (АВМ), бывают поверхностными или глубокими. Глубокая АВМ на УЗИ с цветным допплером показывает высоко скоростной поток в месте поражения с артериовенозным шунтированием. При этом могут периодически присутствовать сердечно-сосудистые симптомы и очаговые отеки конечностей.
Внешность гемангиом на ультразвуковом исследовании частично зависит от различных гистологических составляющих. Поражения с большим жировым компонентом гиперэхогенные. Сжимаемые сосудистые пространства могут содержать низкоскоростные потоки крови. Допплеровское исследование при УЗИ опухоли сильно варьируется от высокоскоростного потока до едва заметного допплеровского сигнала в зависимости от преобладающего типа сосуда. Обычно сосудистый кровоток во время систолы и диастолы имеет низкое сопротивление, что может быть видно на допплерографии. Но нет допплеровской модели, которая надежно могла отличать гемангиомы от других сосудистых опухолей.
Флеболиты могут вызвать акустические тени в 20-67% случаях при кавернозных гемангиомах. Другие модели включают криволинейные или аморфные кальцификации. Гемангиомы расположенные близко к кости, могут вызывать периостальную реакцию, которая обычно зрелая и неагрессивная. Кортикальное утолщение или эрозия на УЗИ опухоли встречается реже. Рентгенограммы могут показать участки кальцификации мягких тканей.
Ангиоматоз является диффузной инфильтрацией мягких тканей по типу поражения, которые встречаются при гемангиоме или лимфангиоме, а также могут включать изменения костей и внутренних органов. Особенности УЗИ схожи с теми, что характерны для очаговой гемангиомы, но поражения имеют более широкое распространение.
Ангиоматоз может быть связан с синдром Маффуччи, Ослера–Вебера-Рандю и Клиппеля–Треноне. Ультразвуковое исследование может потребоваться в случае возникновения осложнений, например, злокачественная трансформация эндондромы или гемангиомы при синдроме Маффуччи. МРТ обычно является методом выбора. Промежуточные сосудистые опухоли гемангиоэпителиома и гемангиоперицитома сосудистые опухоли проявляют агрессивность и имеет несколько гистологических подтипов. Как правило, страдают взрослые, а вероятность рецидивирования бывает переменной. Показатели смертности низкие, но при этом метастазы могут быть обнаружены.
Данные УЗИ сосудистой опухоли и особенности МРТ часто неспецифичны. Образования обычно состоят из сплошной массы с компонентом высоко скоростного сосудистого потока. Прогноз хороший после широких локальных иссечений, но есть риск местных рецидивов.
Ангиосаркома включает поражение кожи и более глубокие мягкие ткани, чаще возникает у пожилых пациентов. Висцеральное поражение также может возникнуть. Лимфатический отек, как правило, возникает после хирургии, является признанным предрасполагающим фактором и происходит в 10% случаев. Клинический диагноз может быть очевиден. Особенности визуализации неспецифичны, хотя поражения кожи с основой твердой сосудистой опухоли на УЗИ и диффузный подкожный отек наводит на размышления. Саркома Капоши - злокачественная сосудистая опухоль кожи и встречается в ассоциации с ВИЧ-инфекцией. Диагноз клинический и подтверждается биопсией.
Многие опухоли, возникающие в мышечной и не мышечной ткани имеют различное происхождение, например, внутримышечные гемангиомы и липомы. Наоборот, опухоли мышечного происхождения, либо гладкие мышцы (лейомиомы) или скелетных мышц (рабдомиомы), могут возникнуть вне мышцы.
Лейомиомы
Поверхностные лейомиомы и ангиолейомиомы происходят в коже и подкожных мягких тканях. Они не являются редкостью, как правило, имеют яйцевидную форму и неоднородную эхо картину и могут продемонстрировать внутренние участки обызвествления и васкуляризации. Лейомиомы в глубоких мягких тканях могут быть интра - или межмышечными, и часто большими и склонными к обызвествлению. Рабдомиомы редко на УЗИ встречаются в конечностях.
Миксома
Внутримышечные миксомы - опухоли, состоящие из желатиновой миксоидной стромы. Они наиболее распространены у пациентов в пятой-седьмом десятилетии жизни и чаще в области бедра (>50%). На УЗИ они четко определены в границах и значительно гипоэхогенны, часто с небольшими анэхогеннымих кистами и акустическим усилением. Существует слабое или полное отсутствие кровоснабжения на допплерографии. Дифференциация от саркомы мягких тканей может быть затруднено и это требует проведения МРТ и биопсии. Миксом связаны с фиброзной дисплазией при синдроме Mazabraud по. Другие разновидности миксома включают околосуставные, подкожные и глубокие агрессивные ангиомиксомы.
Злокачественные опухоли мышц
На злокачественные лейомиосаркомы приходится почти 10% всех сарком мягких тканей у взрослых. Они находятся внутри или снаружи мышцы, и на УЗИ опухоли могут сопровождаться большим и центральным некрозом. Кровоснабжение образования является изменчивым. Минерализация происходит в 12% случаев. Рабдомиосаркома является наиболее распространенной саркомы мягких тканей у детей и 15% случаев приходится на конечности. Ультразвуковое исследование показывает неспецифические внутримышечные образования. Рабдомиосаркома встречается очень редко и имеет особенно неблагоприятный прогноз у взрослых. Локальная инвазия в кость и отдаленные метастазы часто встречаются как грозное осложнение.
Доброкачественные опухоли влагалища – дополнительные образования влагалищной трубки, развивающиеся из структур соединительной ткани, эпителия, сосудов. Течение доброкачественных опухолей влагалища чаще бессимптомное; при увеличении в размерах опухоли могут вызывать ощущения инородного тела, дискомфорт при половом сношении, нарушения дефекации и мочеиспускания. Опухоли влагалища диагностируются в ходе гинекологического осмотра, кольпоскопии, трансвагинального УЗИ. Доброкачественные опухоли влагалища подлежат оперативному удалению.
- Доброкачественные опухоли влагалища: симптомы, диагностика, лечение
- Фиброма, миома, липома влагалища
- Папилломы (кондиломы) влагалища
- Гемангиома влагалища
- Прогноз при доброкачественных опухолях влагалища
- Цены на лечение
Общие сведения
Из доброкачественных опухолей влагалища клиническая гинекология сталкивается с кистами, фибромами, миомами, липомами, папилломами, гемангиомами. Происхождение доброкачественных опухолей влагалища полиэтиологично; в их развитии предполагается определенная роль нарушений нейроэндокринной регуляции, воздействия вирусов, рецидивирующих кольпитов. Доброкачественные опухоли влагалища чаще обнаруживаются у пациенток в возрасте 20-50 лет. Необходимость хирургической тактики в отношении опухолей влагалища диктуется возможностью их нагноения, некроза, реже – злокачественного перерождения.

Доброкачественные опухоли влагалища: симптомы, диагностика, лечение
К истинным доброкачественным опухолям влагалища относятся фибромы, миомы, фибромиомы, липомы. В основе роста доброкачественных опухолей влагалища лежит пролиферация соединительной (фиброма), гладкомышечной (миома), реже жировой (липома) ткани. Истинные опухоли локализуются под слизистой влагалищной стенки; могут иметь вид одиночного узла с широким основанием или длинной ножкой; реже носят характер множественных узелков.
Клинически опухоли влагалища могут проявлять себя тянущими или контактными болями, ощущением инородного тела, дискомфортом при половом контакте, нарушениями дефекации и мочеиспускания. Перекрут ножки или кровоизлияние в ткани опухоли влагалища может сопровождаться некротизированием, воспалением или нагноением. В редких случаях наблюдается малигнизация доброкачественных опухолей влагалища.
Истинные опухоли влагалища обнаруживаются в ходе гинекологического осмотра. При бимануальном исследовании пальпируется опухоль, связанная со стенкой влагалища, имеющая четкие границы, плотную консистенцию, ограниченную подвижность. При осмотре в зеркалах обнаруживается узел, располагающийся в области передней стенки, на широком основании или ножке под неизмененной слизистой влагалища. Величина истинных опухолей влагалища может достигать куриного яйца. В процессе трансвагинального УЗИ визуализируется солидная структура опухолей влагалища, средняя или пониженная эхогенность, аналогичная фибромиоме матки.
При бессимптомных опухолях влагалища за ними может быть установлено динамическое наблюдение. При тенденции к росту или клинической симтоматике опухоли влагалища удаляются оперативным способом: производится их вылущивание из подслизистого слоя в пределах ложа или отсечение ножки. Операция чаще выполняется чрезвлагалищным доступом; глубоко расположенные опухоли влагалища могут удаляться с применением брюшностеночного чревосечения. Морфологическая форма опухоли влагалища устанавливается в процессе гистологического исследования препарата.
Папилломы (кондиломы) – это опухоли покровного эпителия, имеющие вид сосочковых разрастаний на слизистой влагалища. Папилломы служат проявлением общей папилломавирусной инфекции. Обладают экзофитным ростом, имеют тонкую ножку или широкое основание. Папилломы могут проявляться зудом, жжением во влагалище, контактными кровотечениями при травматизации, необычными выделениями. Папилломатозные опухоли влагалища в ряде случаев подвергаются распаду или малигнизации.
Диагностика папиллом включает цитологическое исследование мазка, проведение кольпоскопии, биопсию опухоли влагалища с гистологическим исследованием, ПЦР-определение ВПЧ с типированием неонкогенных и онкогенных штаммов.
Удаление папиллом влагалища строго обязательно и может производиться медикаментозно, жидким азотом, лазером, электрокоагуляцией, плазменной коагуляцией, хирургическим скальпелем, радиоволновым методом. После удаления папиллом назначается иммуномодулирующая терапия.
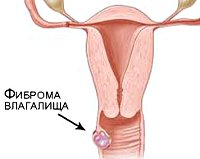
Гемангиомы – сосудистые опухоли влагалища с мягкой консистенцией. По структуре различают капиллярные и кавернозные гемангиомы. Возникнув на слизистой влагалища, гемангиомы могут распространяться на цервикальный канал и в полость матки. В некоторых случаях отмечается изъязвление и некроз сосудистых опухолей влагалища.
Гемангиомы влагалища чаще проявляют себя контактными кровотечениями при травматизации. При распространении сосудистой опухоли влагалища на внутренние гениталии может возникать клиника гиперполименореи.
При гинекологическом осмотре гемангиома влагалища имеет вид красного, пурпурного или синюшного пятна, возвышающегося над слизистой. Отмечается местная отечность слизистой, разрыхление покровного эпителия, нагрубание складок. При кольпоскопии обращает внимание наличие обширной сети анастомозирующих, на некоторых участках – варикозно измененных сосудов.
Непрогрессирующие, неизъязвляющиеся, не нарушающие овариально-менструальный цикл сосудистые опухоли влагалища могут быть оставлены под наблюдение. При прогрессирующей клинике гемангиомы влагалища могут быть удалены хирургически, методами криотерапии, электрокоагуляции, путем склеротерапии.
Прогноз при доброкачественных опухолях влагалища
Несмотря на то, что озлокачествление неудаленных доброкачественных опухолей влагалища происходит нечасто, оптимальной тактикой в их отношении является радикальное иссечение в пределах границ неизмененных тканей. Рецидивы после удаления опухолей влагалища возникают редко.
Наличие опухоли влагалища является отягощающим фактором течения беременности, поскольку может препятствовать нормальным родам, провоцировать дискоординированную родовую деятельность, кровотечение. Ведение беременности у женщин с доброкачественной опухолью влагалища требует динамического отслеживания состояния новообразования и заблаговременного выбора способа родоразрешения.
Читайте также:




