Где оперируют опухоли ствола головного мозга
Опухоли ствола головного мозга — новообразования, которые располагаются в области среднего и/или продолговатого мозга, моста. Стоит сразу же отметить, что подобные структуры могут быть как доброкачественными, так и злокачественными. В любом случае образование и рост опухоли сопровождается появлением различных неврологических нарушений. Как свидетельствует статистика, недуг в большинстве случаев диагностируется на поздних стадиях развития и тяжело поддается терапии.
Конечно, многие люди ищут дополнительную информацию. Почему развивается патология? Каковы симптомы опухоли ствола головного мозга? Существуют ли эффективные методы терапии? На какие прогнозы можно рассчитывать? С ответами на эти вопросы стоит ознакомиться.
Причины образования опухоли
Почему образуется опухоль ствола головного мозга? Причины, к сожалению, ясны не всегда, ведь механизмы развития раковых заболеваний до конца не изучены. Ученым удалось выявить некоторые факторы риска.
- Имеет место генетическая наследственность. Как свидетельствует статистика, чаще всего у пациентов с опухолью ствола головного мозга были родственники с теми или иными раковыми заболеваниями.
- К факторам риска относятся и некоторые генетические заболевания, в частности, туберозный склероз, синдром Турко, болезнь Реклингхаузена, синдром Горлина и т. д. Наличие подобных патологий повышает вероятность развития рак головного мозга.
- Потенциально опасными являются длительные воздействия химикатов, в частности, ртути, мышьяка, свинца.
- Есть определенные возрастные группы риска — в опасности дети в возрасте от 5 до 7 лет, а также пожилые люди 65-70 лет.
Конечно же, плохая экология, неправильное питание, вредные привычки, ослабление иммунной системы способствуют развитию онкологических заболеваний, но лишь при наличии предпосылок.
Классификация в зависимости от типа роста новообразования
Разумеется, на сегодняшний день существует множество схем классификации данного недуга. Во время диагностики врачи обращают внимание в первую очередь на тип роста опухоли. В зависимости от этого выделяют три основных формы.
- Узловая опухоль ствола головного мозга представляет собой новообразование, напоминающее узел. Оно окружено плотной капсулой и имеет ровные края. Часто такая опухоль имеет кистозную часть. Кстати, если структура является доброкачественной, ее можно удалить хирургическим путем.
- Диффузная форма намного опаснее. Такая структура не имеет четких границ, она прорастает в близлежащие участки, замещает здоровые клетки. Удалить ее, избежав при этом серьезных повреждений мозга, практически невозможно. К сожалению, в 80% случаев у пациентов имеет место именно диффузная опухоль ствола головного мозга. У детей такой недуг диагностируется сравнительно часто.
- Инфильтративное новообразование встречается наиболее редко. В данном случае опухоль также окружена капсулой и имеет четкие края. При микроскопическом обследовании можно увидеть, что нервные ткани, прилегающие к новообразованию, постепенно разрушаются.
Опухоль ствола головного мозга: фото и основные разновидности новообразования
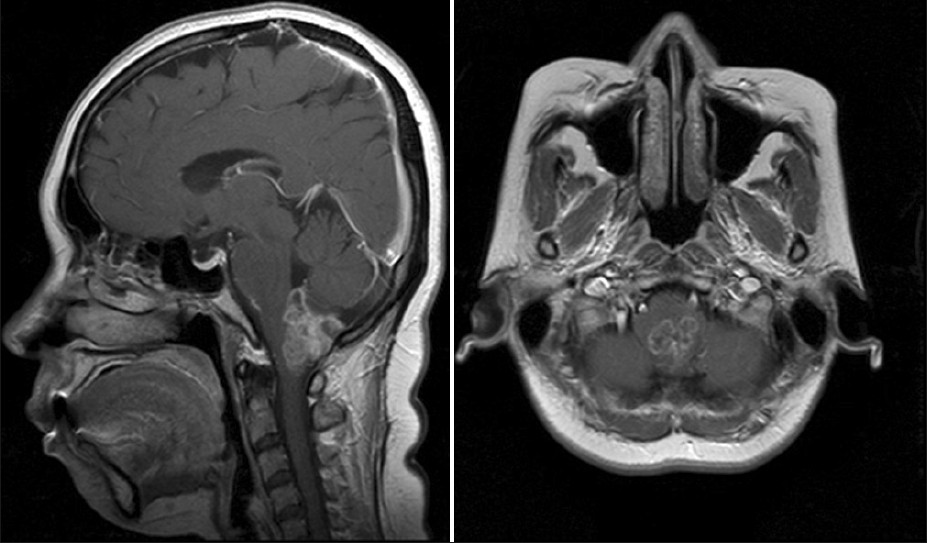
Мы уже рассмотрели типы роста доброкачественных и злокачественных новообразований. Но если говорить об опухолях ствола головного мозга, то стоит отметить, что существует несколько их разновидностей.
- В 60% пациентов с подобным заболеванием диагностируются астроцитомы. Доброкачественными являются фибриллярные и пилоцитарные новообразования. А вот мультиформные и анапластические астроцитомы являются злокачественными, характеризуются быстрым ростом и образованием метастазов.
- Олигодендроглиомы встречаются реже — примерно в 8% случаев. Такие новообразования растут медленно и нередко достигают больших размеров.
- Эпендимомы диагностируются в 5% случаев, причем нередко с подобной формой ракового заболевания сталкиваются дети. В 70% данное новообразование является доброкачественным. На фоне течения болезни часто наблюдается повышение внутричерепного давления и развитие гидроцефалии.
Стоит отметить, что от разновидности и типа роста опухоли напрямую зависит выбор техники лечения. В данном случае очень важна тщательная диагностика.
Стадии развития заболевания
Опухоль ствола головного мозга, равно как и практически любое другое новообразование, растет и развивается в несколько этапов.
- Первая стадия сопровождается образованием небольшой опухоли — ее диаметр не превышает трех сантиметром. Она имеет четкие края и не распространяется на близлежащие ткани. К сожалению, данный этап редко сопровождается какими-то симптомами, поэтому недуг на первой стадии диагностируют редко.
- Вторая стадия характеризуется ростом новообразования — его размеры уже превышают 3 см. Тем не менее опухоль сохраняет четкие края. Появляются первые симптомы, но пациенты очень часто списывают все на обычное недомогание.
- На третьей стадии опухоль прорастает в близлежащие структуры, например, в желудочки головного мозга.
- Четвертая стадия — это уже не просто опухоль ствола головного мозга. На данном этапе недуг сопровождается быстрым образованием и ростом метастаз по всему организму. В этот период заболевание практически не поддается терапии.
Основные неврологические симптомы

Симптомы опухоли ствола головного мозга могут быть разными. Здесь все зависит от точной локации новообразования, а также его размера. Нередко растущая опухоль пережимает кровеносные сосуды, сдавливает участки мозга, приводят к резкому повышению внутричерепного давления. Более того, злокачественная структура, расположенная в одном участке мозга, может негативно сказываться и на работе других отделов центральной нервной системы.
Тем не менее некоторые общие симптомы можно выделить.
- Наиболее часто пациенты (около 90% всех больных) жалуются на головные боли. Неприятные ощущения могут быть локализованы в разных участках. Боль редко бывает постоянной — в большинстве случаев она носит приступообразный характер. Иногда она ноющая, умеренная, а иногда резкая, разрывающая, практически нетерпимая. Неприятные ощущения часто появляются по утрам. Приступ головной боли может быть спровоцирован стрессом, физической активностью, кашлем, подъемом тяжестей и т. д.
- Часто наряду с головными болями появляются и головокружения. Пациенты часто чувствуют себя дурно, жалуются на потемнение в глазах и шум в ушах.
- В 60% случаев одним из симптомов является тошнота. Приступы нередко сопровождаются рвотой, причем возникает она внезапно и чаще всего по утрам.
- Иногда можно заметить, что пациенты держат голову в неправильном, неестественном положении. Таким образом человек рефлекторно старается принять такую позицию, при котором опухоль не сдавливает кровеносные сосуды, черепные и шейные нервы.
- Довольно часто (65% случаев) рост опухоли сопровождается появлением психических нарушений. Некоторые пациенты становятся раздражительными и нервными, в то время как другие, наоборот, страдают от апатии, замедленностью реакции. Наблюдаются различные изменения сознания.
- Возможно появление эпилептических припадков.
- Рост опухоли сказывается на работе зрительных анализаторов. Около 70% пациентов жалуются на ухудшение зрения, что связано с повышением внутричерепного давления и сдавливанием зрительных нервов. Наблюдается отек и атрофия диска, происходят кровоизлияния в околодисковые пространства.
- На более поздних стадиях может развиваться бульбарный синдром. На фоне сдавливания определенных участков мозга возникают проблемы с глотанием, нарушения речи.
- Если опухоль активно растет, то возможно изменение формы черепа — его стенки иногда становятся тоньше, а швы расходятся. Подобные симптомы, как правило, наблюдаются в детей.
Очаговые симптомы

Некоторые нарушения появляются не у всех пациентов. Их развитие связано с очаговыми поражениями мозга. К перечню подобных симптомов относят:
- снижение чувствительности органов слуха (иногда вплоть до глухоты);
- парезы и подергивание глазных мышц;
- двигательные нарушения, в частности, проблемы с координацией, ориентацией в пространстве, изменения походки;
- нарушения зрительного и тактильного восприятия;
- тремор рук;
- нарушения мимики, связанные со слабостью мышц лица (например, асимметричная улыбка);
- частые и резкие скачки артериального давления.
Стоит отметить, что по мере роста опухоли состояние пациента ухудшается — развивается тахикардия, кардиомиопатия, дисфагия, дыхательная недостаточность.
Диагностические мероприятия
В данном случае своевременная и точная диагностика очень важна.
- Для начала проводится общий неврологический осмотр и сбор анамнеза.
- Обязательной является компьютерная и магнитно-резонансная томография. На снимках врач может увидеть очаги поражения, оценить локацию и размеры опухоли.
- Проводится энцефалография и эхоэнцефалография. Эти обследования позволяют оценить функционирование головного мозга, обнаружить повышение внутричерепного давления.
- Часто дополнительно проводится ангиография сосудов мозга, а также рентгенография черепа.
Возможна ли операция?
Лечится ли опухоль ствола головного мозга? Операция возможна? На что стоит рассчитывать пациенту? Эти вопросы задают многие люди.
Задача хирурга — удалить опухоль, при этом избежав повреждений нервных тканей. Сразу же стоит сказать, что в большинстве случаев подобные новообразования неоперабельны. Если узловую опухоль можно вырезать, то справиться с диффузными новообразованиями практически невозможно.
Операция, как правило, осуществляется эндоскопически, с помощью лазера. Такая процедура более безопасна, так как лазерный луч действует более точно, чем обычный скальпель, и меньше травмирует ткани, позволяя сразу же прижигать поврежденные сосуды.
Изредка проводится криотерапия — опухоль обрабатывают жидким азотом, что позволяет разрушить измененные клетки.
Другие методы лечения
Операция позволяет удалить крупную опухоль с ровными, четкими краями. Но хирургическое вмешательство обязательно дополняют другими методами лечения, позволяющими убить все оставшиеся злокачественные клетки.
Схему лечения врач определяет индивидуально. Многим пациентам помогает химиотерапия, которая подразумевает прием определенных комбинаций цитостатических препаратов. Весьма эффективной считается и лучевая терапия, которая подразумевает воздействие на злокачественные клетки высоких доз радиации.
Симптоматическая терапия
К сожалению, лечение опухоли ствола головного мозга вышеописанными методами не всегда заканчивается успешно. С другой стороны, состояние пациента можно облегчить с помощью правильно подобранных препаратов.
Опухоль ствола головного мозга: прогнозы для пациентов

На какие прогнозы можно рассчитывать пациенту с подобным диагнозом? Что может сказать тот, кто болел? Опухоль ствола головного мозга — опасное заболевание. В данном случае крайне важной является своевременная диагностика и быстрое начало терапии.
К сожалению, новообразование очень редко удается удалить хирургическим путем. Если речь идет о доброкачественной опухоли, то она, как правило, растет медленно — человек может жить в течение 10-15 лет без появления каких-то серьезных неврологических нарушений или симптомов. Со злокачественными структурами дело обстоит иначе — чаще всего недуг заканчивается летально в течение нескольких лет (а порой и месяцев) после появления первых признаков. Консервативная терапия способна продлить жизнь пациента, но, к сожалению, избавиться от опухоли не помогает.

- Показания и противопоказания к операции
- Разновидности операции по удалению опухоли
- Трепанация черепа
- Эндоскопия
- Стереотаксическая трепанация
- Иссечение отдельных костей черепа
- Подготовка к операции
- Проведение операции
- Открытая операция
- Эндоскопия
- Стереохирургия
- Послеоперационный период
- Возможные осложнения
Доброкачесвенные или злокачественные новообразования могут локализоваться в различных отделах головного мозга. Приоритетным методом лечения патологии является удаление опухоли головного мозга проведением операции на мозг. Так как опухоль ограничена соседними тканями, ее развитие приводит к сдавливанию мозговых центров и функциональным нарушениям в соответствующих структурах. В 2% случаев новообразование становится причиной летального исхода.
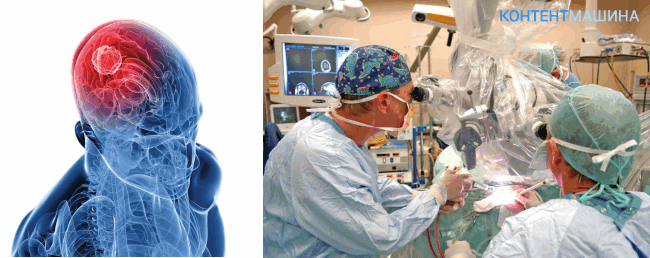
Показания и противопоказания к операции
Операция показана в следующих случаях:
- активно развивающаяся опухоль;
- опухоль, не имеющая тенденций к росту, но негативно влияющая на отделы мозга, т. е. сдавливает и блокирует сосуды, нервные стволы, рецепторы;
- новообразование расположено в легкодоступном сегменте мозга и вероятность развития осложнений после операции минимальна;
- доброкачественная опухоль, при развитии которой повышается шанс ее перерождения в злокачественную форму.
Несмотря на то, что только консервативное лечение практически в 100% случаев заканчивается летально, иногда врачи отказывают пациенту в операции.
Такое решение принимают в случаях, когда хирургическое вмешательство опасно из-за наличия фоновых патологий:
- пожилого возраста пациента;
- общего истощения организма;
- метастазов в окружающие ткани;
- опухоль находится в труднодоступном месте;
- прогноз выживаемости после удаления ниже, чем прогноз выживаемости с новообразованием.
Разновидности операции по удалению опухоли
При наличии опухоли в головном мозге требуется ее радикальное удаление. Из-за чего хирургическое вмешательство становится травматичным и, зачастую, невозможным. В особенности если рядом с новообразованием расположены жизненно важные отделы.
Но даже при условии максимального иссечения тела опухоли хирург должен провести процедуру не задев здоровые ткани.
Методы удаления опухолей головного мозга:
- трепанация черепной коробки;
- эндоскопия;
- стереотаксическая трепанация;
- иссечение отдельных костей черепа.
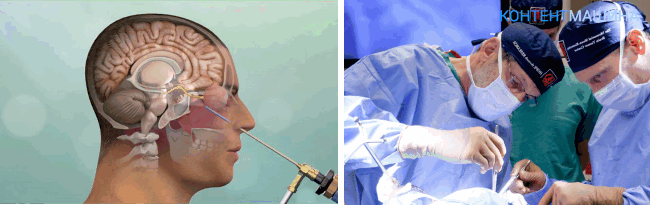
Трепанация черепа или краниотомия – это операция, при которой хирургический доступ к рабочей области формируют непосредственно на черепной коробке, создавая отверстие.
При создании прямого доступа для инструментов специалист удаляет часть костных тканей вместе с надкостницей.
Трепанация является классической методикой. Общая длительность процедуры составляет от 2 до 4 часов.
По завершении операции отверстие в черепе перекрывают ранее удаленным костным фрагментом и фиксируют при помощи титановых пластин и винтов.
ВНИМАНИЕ! Особенно опасны операции краниотомии с доступом в основании черепа — части черепа, поддерживающей нижние отделы головного мозга.
Эндоскопическая трепанация проводится при помощи эндоскопа, вводимого внутрь черепной коробки через небольшое отверстие.
Он оснащен микрооптическим оборудованием, подающим изображение на монитор и позволяющим контролировать ход операции.
По завершении основных манипуляций на головном мозге удаленные ткани вынимают из черепной коробки при помощи микронасоса или электропинцета.
Иссечение новообразования путем стереотаксической операции не требует открытого вмешательства.
Вместо привычного хирургического скальпеля используется луч гамма-излучения, фотонов или протонов. Этот световой пучок излучения разрушает опухоль.
Метод широко применяют при раке головного мозга.
ВНИМАНИЕ! Стереотаксическая операция безболезненна и не требует наркоза.
Операция является разновидностью краниотомии.
Во время хирургического вмешательства удаляют некоторые кости черепа для организации доступа к опухоли.
Но по завершении манипуляций костный лоскут не возвращают на место, а удаляют навсегда.
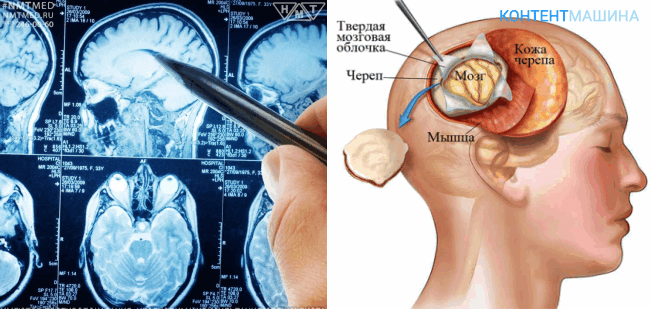
Подготовка к операции
Важнейший этап подготовки к операции – изучение опухоли и места ее локализации. А также разработка стратегии удаления опухоли головного мозга.
В медицине существуют две противоположные стратегии:
- иссечение тканей новообразования с полным сохранением функций мозга — чревато рецидивами;
- иссечение тканей новообразования в полном объеме, вплоть до здоровых тканей — высокий риск повреждения здоровых тканей мозга.
При наличии показаний перед хирургическим вмешательством проводят подготавливающие процедуры:
- понижение внутричерепного давления при помощи препаратов или уже на операционном столе, в ходе операции;
- стабилизация организма — действия, направленные на восстановление нормальных показателей давления, сердечной и легочной деятельности;
- биопсия — забор тканей новообразования с целью провести предварительные исследования изъятого материала.
В обязательном порядке все пациенты проходят следующие обследования:
- КТ;
- МРТ;
- флюорографию;
- ангиографию;
- анализы крови и мочи.
Проведение операции
В большинстве случаев удаление опухоли головного мозга требует операции с использованием общего наркоза.
Исключение составляет только стереотаксическое вмешательство.
Но иногда хирургу требуется, чтобы пациент не был погружен в сон и мог взаимодействовать с врачом. Специалист задает вопросы и проверяет, как функционируют центры, отвечающие за речь, восприятие, память и т.д.
С помощью йода врач наносит на голову пациента разметку. Обозначается линия, соединяющая уши и перпендикуляр от переносицы до черепного основания.
Полученные квадраты делятся на еще более мелкие сектора. В месте разреза также наносится разметка.
Когда приготовления завершены врач совершает надрез мягких тканей и запаивает кровоточащие сосуды посредством электрического тока. Затем костные ткани подлежат трепанации.
Когда костный фрагмент удален, хирург может удалить новообразование тупым методом. Сосуды, сообщенные с новообразованием, пересекаются и прижигаются.
Если опухоль оказалась слишком обширной или доступ был рассчитан неверно, врач может прибегнуть к вторичной резекции кости.
Если опухоль проросла в костную ткань, перед возвращением костного лоскута хирург пытается удалить с него ткани новообразования.
ВНИМАНИЕ! Если костный фрагмент поражен раковыми клетками, вместо иссеченной кости пациенту устанавливают титановый протез.
На финальном этапе операции титановый барьер или костный фрагмент закрепляются на черепе, а мягкие ткани сшиваются.
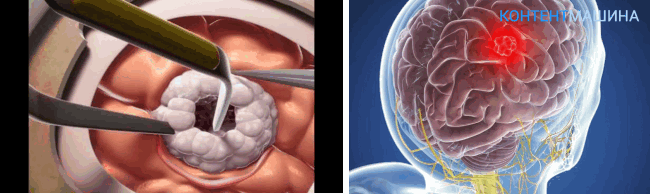
Техника проведение процедуры отличается от открытой методики.
Больной также находится под наркозом. В операционном зале находятся ЛОР и хирург.
Исходя из места расположения опухоли, хирургический доступ организуют через носовую полость или через искусственно сформированный ход в ротовой/носовой полости.
К опухоли поводят эндоскоп, передающий изображение на экран монитора. Аппараты УЗИ, рентген и МРТ обеспечивают дополнительный контроль.
ВНИМАНИЕ! Иногда введение или удаление эндоскопа приводит к развитию кровотечений. В таком случае, чтобы спасти пациента, врач может перейти к открытой операции.
На подготовительном этапе для пациента изготавливают индивидуальные иммобилизирующие элементы.
Затем создается трехмерная копия опухоли, которая позволяет рассчитать параметры облучения.
Лечение длится от трех до пяти дней. Один лечебный сеанс занимает от получаса до полутора часов. Наркоз и реабилитация не требуются.
Послеоперационный период
После операции больной минимум 24 часа находится в палате интенсивной терапии, где его состояние подвергается непрерывному мониторингу. Затем пациент поступает в отделение нейрохирургии.
Если в результате операции некоторые функции мозга были нарушены, пациент проходит социальную адаптацию и обучение различным навыкам.
В процессе реабилитации пациент должен придерживаться рекомендаций врача:
- регулярно менять повязки;
- не мочить волосистую часть головы до удаления скоб;
- не мыть волосы раньше чем через 2 недели после операции;
- минимум 3 месяца не летать самолетами;
- в течение года не заниматься спортом, подразумевающим получение и нанесение ударов;
- избегать ситуаций, провоцирующих стрессовые состояния;
- не контактировать с химикатами;
- не употреблять спиртные напитки.
Если была удалена доброкачественная опухоль, послеоперационная терапия сводится к приему лекарственных препаратов.
После удаления злокачественной больному может понадобиться лучевая или химиотерапия.
Возможные осложнения
Распространенными последствиями хирургических вмешательств на головном мозге считаются:
- эпилептические приступы;
- частичное нарушение функций мозга в отдельных сферах жизнедеятельности;
- падение зрения.
Такие симптомы связаны с нарушением связей в нервных волокнах. С помощью длительной медикаментозной и физиотерапевтической коррекции можно добиться полного восстановления функций ЦНС.
- паралич;
- расстройство работы ЖКТ;
- инфекционные поражения прооперированного участка;
- расстройство работы вестибулярного аппарата;
- нарушение речевой функции и памяти.
Расстройство высшей мозговой деятельности наблюдается лишь у 6% пациентов, перенесших операцию.
Удаление опухоли головного мозга может повлечь у пациентов рецидивирующие новообразования.
Шансы повторного развития опухоли выше при неполном удалении атипичных тканей.
Содержание:
Глиома считается наиболее распространенной опухолью головного мозга. Встречается в 60% случаев подобных новообразований. Имеет округлую форму, может быть в виде веретена. Размер новообразованния обычно не превышает нескольких миллиметров. Опухоль головного мозга глиома отличается медленным ростом, может находиться в стенке желудочка или в области хиазмы.
Причины возникновения и симптомы глиом
Природа появления глиомы остается неустановленной. У специалистов существуют только предположения относительно причин роста глиомы головного мозга. Они могут быть связаны с влиянием неблагоприятных внутренних и внешних факторов, наследственной предрасположенностью.
Глиома является преимущественно первичной внутримозговой опухолью полушарий. Она имеет нечеткие очертания. Специалисты расходятся во мнении и не могут точно сказать, из каких клеток первично появляются данные новообразования. Многие считают, что опухолевая активность провоцируется генетическими нарушениями. Пусковым механизмом могут стать неблагоприятные внешние и внутренние факторы, включая интоксикацию организма, радиационное облучение.
Клиническая картина заболевания зависит от выраженности патологического процесса. Признаки патологии нарастают постепенно. Их можно принять за общее ухудшение самочувствия на фоне переутомления и действия стресса.
Симптомы глиомы головного мозга у взрослых могут быть очаговыми и общемозговыми. Также отдаленно возникают дислокационные проявления, которые появляются в результате смещения мозговых структур и появления местного отека.
Общемозговые симптомы характеризуются появлением головной боли, тошноты и рвоты, судорожных припадков, зрительных нарушений. Именно они являются первыми признаками роста новообразования мозга. Появляется головная боль после стресса, физических нагрузок, резкой смены положения тела. Сначала болевой синдром возникает периодически, но по мере роста опухоли приобретает постоянный характер. Тошнота и рвота обычно не связаны с приемом пищи.
Судороги, зрительные нарушения возникают гораздо позже. Они появляются, когда опухоль имеет достаточно большой размер. Пациенты отмечают наличие постоянной пелены перед глазами. При этом офтальмологическое лечение не дает ожидаемого эффекта.
Злокачественные и доброкачественные глиомы
Глиомы могут быть доброкачественными и злокачественными. Точный тип опухоли определяет специалист-невролог или нейрохирург по данным проведенной диагностики.
Специалисты выделяют три основных вида глиом:
- астроцитомы;
- эпендимоциты;
- олигодендроглиоциты.
В зависимости от степени злокачественности опухоли бывают нескольких видов. Доброкачественными считаются ювенильная, гигантоклеточная астроцитомы. Их относят к первой степени и считают наиболее безобидными. Глиома второй степени является пограничной. Она медленно растет, имеет благоприятный прогноз. Но без своевременного лечения легко трансформируется в опухоль третьей и четвертой степеней злокачественности.
Лечение глиомы головного мозга
Профессиональную помощь пациентам окажет нейрохирург. Он проводит эффективное лечение глиомы головного мозга преимущественно с применением оперативных методов. Предварительно специалист осуществляет осмотр, оценивает жалобы пациента, назначает комплексное обследование. Диагностика включает проведение эхоэнцефалографии, электронейрографии. Дополнительно назначают офтальмологическое обследование, МРТ, КТ головного мозга.
Глиому мозга дифференцируют от абсцесса, эпилепсии, других новообразований центральной нервной системы. О скорости роста новообразования можно судить по результатам ПЭТ-КТ.
Основным способом лечения является операция по удалению глиомы. Дополнительные методики, включая химиотерапию, используют при неоперабельной опухоли или в качестве дополнения к хирургической тактике.
Многие пациенты предпочитают проводить удаление глиомы головного мозга в НИИ Бурденко. Это гарантирует получение квалифицированной нейрохирургической помощи на протяжении всего периода госпитализации и во время восстановления.
При глиоме лобной доли головного мозга долгое время не появляются основные клинические проявления. Раньше всего пациенты замечают общемозговые симптомы, которые нередко связывают с длительным влиянием стресса, проблемами на работе и в личной жизни. По мере роста новообразования присоединяются и дополнительные признаки, в том числе судорожные припадки и нарушения зрения.
Такую опухоль называют диффузной. Она имеет характерные проявления. С одной стороны головы у пациента возникают нарушения в работе черепно-мозговых нервов, а дополнительно — снижение чувствительности в конечностях и проблемы с координацией движений, но уже на другой стороне тела. Без своевременного лечения глиома ствола головного мозга вызывает опасные для жизни осложнения, вплоть до гидроцефалии, расстройств речи и мышления.
Опухоль такого типа провоцирует нарушение чувствительности в конечностях. Глиома теменной доли вызывает характерные неуклюжие движения. Пациенты не могут нормально передвигаться, отмечают заметное снижение качества жизни. Возможно нарушение привычных навыков, в том числе утраты способности произносить отдельные сложные слова, считать, писать и читать.
Главным клиническим симптомом являются галлюцинации. При глиоме височной области возможно возникновение зрительных нарушений. У многих пациентов выпадают половины полей зрения. В большинстве случаев глиома височной доли вызывает снижение памяти и невозможность воспринимать человеческую речь. На выраженной стадии болезни появляются судорожные припадки.
Симптомы заболевания долго отсутствуют. Глиомы зрительного нерва возникают в молодом возрасте. Болезнь вызывает появление близорукости и даже полной слепоты. На поздней стадии развития возникает экзофтальм. Опухоль растет преимущественно из астроцитов.
Заболевание сопровождается очаговыми и общемозговыми симптомами. Из-за повышения внутричерепного давления при глиоме червя мозжечка пациенты жалуются на головные боли, тошноту и рвоту, головокружение. Отдаленными симптомами являются признаки асимметрии лица, косоглазие, нечеткость речи.
Этот тип опухоли встречается достаточно редко. Ее относят к новообразованиям ствола головного мозга. Типичным симптомом является нарушение реакции зрачка вплоть до полной отсутствии чувствительности. Глиома четверохолмия вызывает отек мозговых оболочек, которые начинают набухать, усиливая при этом общемозговые симптомы.
Опухоль состоит из астроцитов. Глиома левой лобной доли прорастает чаще всего именно в мозолистое тело. Выявляется преимущественно у мужчин после 40 лет. Глиома мозолистого тела отличается высокой степенью злокачественности, имеет неблагоприятный прогноз.
Опухоли варолиева моста могут протекать без выраженных признаков. Заболевание приводит к параличу черепных нервов. Глиома варолиева моста поражает нервные структуры лица. Сопровождается головокружениями. Отсутствие общемозговых симптомов вызывает определенные затруднения в диагностике. Пациенты нередко принимают вынужденное положение головы, уменьшающее головокружение. На этот признак стоит обращать пристальное внимание, так как он нередко сопровождает рост новообразований мозга.
Подобные опухоли локализуются в задней черепной ямке. Они вызывают повышение внутричерепного давления, отек мозговых тканей. Закрытие просвета 4 желудочка вызывает сильную головную боль, тошноту и рвоту. Для таких опухолей характерен синдром Брунса. Он возникает из-за нарушения нормального оттока ликвора.
Период восстановления и прогноз жизни
Прогноз жизни при доброкачественной глиоме зависит от своевременности начатого лечения и степени злокачественности новообразования. Получить нужную информацию о опухоли можно только в ходе комплексной и тщательной диагностики.
Глиомы низкой степени злокачественности стараются полностью удалять хирургическим путем. Обычно это не вызывает никаких затруднений из-за локализованного характера патологического очага. Оперативное лечение является золотым стандартом нейрохирургии.
Точную продолжительность жизни после операции на глиому головного мозга указать невозможно. Если пациент обращается за помощью вовремя, при этом нейрохирургу удается полностью удалить опухоль, прогноз при глиоме будет благоприятным. Увеличить продолжительность жизни можно с помощью последующей лучевой терапии. Она позволяет довести пятилетнюю выживаемость после хирургического вмешательства до 60%.
Также важно соблюдать все рекомендации врача в период реабилитации. Во время восстановления после удаления глиомы головного мозга пациент находится под присмотром специалистов узкого и широкого профиля. Они контролируют важные показатели работы организма, способствуют нормализации общего самочувствия и восстановления нарушенных функций нервной системы.
Читайте также:

