Фолликулярным или медуллярным раком
Папиллярная карцинома щитовидной железы — это онкологическое заболевание. Оно встречается очень часто (примерно в 75% случаях всех онкозаболеваний ЩЖ). Чаще всего карцинома поражает пожилых людей в возрасте старше 50 лет. У этой болезни благоприятный прогноз выживаемости и она хорошо поддается лечению.

Особенности карциномы
Карцинома щитовидной железы появляется чаще, чем другие раковые заболевания. Новообразование злокачественной формы появляется в здоровых тканях и выглядит поначалу как киста большого размера неравномерной формы. Около 78% людей удается полностью искоренить заболевание с помощью специальной терапии терапии.
ОТЛИЧИЕ КАРЦИНОМЫ ОТ РАКА ЩИТОВИДНОЙ ЖЕЛЕЗЫ. Папиллярная карцинома в отличие от рака щитовидки развивается очень медленно. Чаще всего ее обнаруживают тогда, когда метастазы начинают поражать лимфатические узлы.
В большинстве случаев у пациента диагностируют только один узел, редко когда их образуется больше. От болезни в основном страдают женщины в возрасте от 30 до 45 лет, при этом у них выживаемость после терапии составляет примерно 92%.
Причины развития болезни
В настоящее время врачи еще не до конца изучили заболевание, но они предполагают, что появление карциномы напрямую зависит от мутирования клеток. По каким причинам это происходит точно не известно.
Развитие опухолей и новообразований начинается уже после мутации клеток. Такое происходит, потому как эти клетки начинают увеличиваться и расти, что в итоге приводит к образованию карциномы.
Ученые и врачи выделяют несколько возможных причин провоцирующих появление заболевания:
- йодистое голодание организма (нехватка йода);
- ионные излучения;
- загрязненная среда;
- употребление алкоголя и табакокурение;

- сбои работы щитовидки и нарушения гормонального баланса;
- патологические нарушения врожденной природы;
- слабый иммунитет, частое поражение организма инфекциями и бактериями.
Симптомы заболевания
Папиллярная карцинома имеет медленное развитие, и из-за этого ее практически невозможно обнаружить на ранних стадиях. Если это удается сделать, то только во время проведения обследований. При ее появлении человека ничего не беспокоит, (чувствует себя как обычно) но когда появляется опухоль и начинает увеличиваться, то появляются симптомы в виде болезненных ощущений в области ее расположения. Иногда образования можно прощупать самостоятельно.
Появление и развитие болезни можно определить по следующим признакам:
- лимфатические узлы увеличены в размере;
- болевые ощущения в области расположения щитовидки;
- во время глотания чувство присутствия инородного предмета в шее;

- может осипнуть голос;
- дыхание может стать затрудненным;
- при лежании на боку и сдавливании шеи будет ощущаться дискомфорт.
Другие формы карциномы
Помимо папиллярной карциномы врачи выделяют еще несколько видов аденокарциномы щитовидки.
МЕДУЛЛЯРНАЯ КАРЦИНОМА. Этот вид болезни появляется случайно или под воздействием наследственного фактора, также ее могут спровоцировать болезни щитовидки и лучевые облучения. Эта форма составляет примерно 7-12% от общего числа раковых заболеваний.
Это одноочаговое образование, которое может возникнуть в любой части щитовидной железы. Обнаружить ее можно по таким симптомам как: охриплость голоса, увеличение шеи, нарушение стула, трудное дыхание с шумом и боль. Метастазы выходят за границы железы и поражают ткани, органы и лимфоузлы. Диагностировать заболевание можно с помощью анализов (кровь, моча) и обследований на УЗИ, КТ и МРТ. Также необходимо сдавать биопсию. Лечение обычно проходит хирургическим методом (удаляют пораженную часть или всю железу) с применением лучевой и химиотерапии после операции для уничтожения оставшихся раковых клеток.
ФОЛЛИКУЛЯРНАЯ КАРЦИНОМА. Может появиться по многим причинам, к ним относятся: облучения радиацией, наследственная предрасположенность (встречается очень редко), новообразования доброкачественной формы, работа на вредном производстве, частые стрессы и вредные привычки. Самые распространенные причины — йододефицит и слабая иммунная система.
Проявляется болезнь в виде опухоли, которая содержит фолликулы (отсюда возникает и название). Болезнь делят на 4 стадии, при которых опухоль разрастается и повреждает соседние ткани. Распознать болезнь можно по следующим признакам: увеличение лимфоузлов, изменение голоса, ощущение постороннего предмета в горле, появляется гипертиреоз, апатия, вялость и быстрая утомляемость. Диагностику проводят врачи с использованием УЗИ, КТ и рентгена, также следует сдавать анализы и биопсию. Лечение только операционное, а после него проводят терапию химическими препаратами.
АНАПЛАСТИЧЕСКАЯ КАРЦИНОМА. Эту форму называют еще и недифференцированный рак. Анапластическая карцинома развивается реже, чем другие формы и считается самым тяжелым видом опухоли. Встречается только у 2% заболевших. Развивает из клеток типа А расположенных в щитовидке которые подвергаются трансформации. Эта форма быстро развивается и поражает соседние ткани и органы.
Спровоцировать ее появление и развитие могут частые стрессы, загрязненная окружающая среда, радиационное облучение и вредные привычки. Распознать ее можно при появлении осиплости голоса, увеличению шеи и лимфоузлов, трудному глотанию и появлению частой одышки. Диагностирование проводится врачами на ультразвуковом обследовании и КТ. Анализы крови, мочи, и биопсия также помогут им в этом. Лечение проводят хирургически с последующим применением лучевой и химиотерапии.

Стадии болезни
Количество стадий зависит от того, в каком возрасте развилось заболевание.
РАЗВИТИЕ В ВОЗРАСТЕ ДО 40 ЛЕТ:
- 1 стадия карциномы. В это время опухоль может иметь любой размер. Клетки рака начинают поражать расположенные рядом ткани и лимфоузлы. Метастазы еще не начали поражать органы. Симптомы заболевания отсутствуют, но в редких случаях могут присутствовать незначительные боли в пораженной зоне и осиплость голоса;
- 2 стадия карциномы. Разрастание клеток продолжается, охваченная ими территория увеличивается. Метастазы проникают в лимфоузлы и соседние органы, ткани и кости. Появляются четко выраженные симптомы болезни, по которым можно ее заметить. Прогноз выживаемости при правильном лечении благоприятный.

РАЗВИТИЕ В ВОЗРАСТЕ ПОСЛЕ 40 ЛЕТ:
- 1 стадия болезни. Опухоль не превышает двух сантиметрового размера. Папиллярный рак не поражает расположенные рядом органы и ткани. Симптомы не наблюдаются или имеют невыраженные признаки;
- 2 стадия болезни. Размер опухоли увеличивается, но она не выходит за пределы щитовидной железы. Метастазы при этом отсутствуют. Симптомы слабые, их все еще трудно заметить;
- 3 стадия заболевания. Опухоль становится больше четырех сантиметров. Начинается поражение тканей, органов и костей, расположенных близко к образованию. Прогноз выживаемости при правильном лечении благоприятный.
Общая картина заболевания
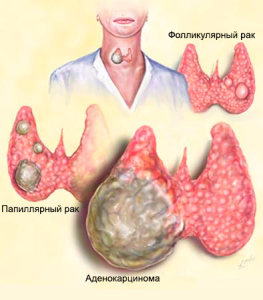
Образование мутировавших клеток это начало болезни. В будущем из них может развиться папиллярная карцинома, фолликулярная и медуллярная опухоль. Чаще всего появляется первый вариант, но иногда развивается аденокарцинома щитовидной железы.

Если со временем ее размер сильно не увеличился, то это значит, что заболевание имеет скрытую форму. Такая разновидность не приносит большой опасности даже во время распространения метастаз и имеет благоприятный прогноз выживаемости после лечения. Образование может перемещаться по железе (щитовидной) или отклоняться при проглатывании пищи и воды. Это происходит только до момента поражения прилегающих тканей, потом она фиксируется.
Метастазы нечасто повреждают органы (только лимфоузлы), но это происходит уже на последних стадиях карциномы. В основном они никак не проявляются. В большинстве случаев поражается только одна сторона щитовидной железы.
Особенности мутирующих клеток
Они являются главными возбудителями заболевания и составляют основу для развития опухолей и кист.
Врачи могут определить их по следующим признакам:
- их диаметр варьируется от нескольких миллиметров до пары сантиметров;
- иногда могут наблюдаться митозы;
- в центре может располагаться отложение кальция или рубец;
- опухоль не инкапсулированной формы;
- у клеток не наблюдается гормональная активность.

Мутирующие клетки могут создать несколько видов опухолей: анапластическая карцинома, фолликулярная, медуллярная, папиллярная.
Обследование при болезни
В первую очередь, после обращения к специалистам с симптомами карциномы, проводится пальпация шеи и (особенно область щитовидки). Также обследованию подвергаются и лимфатические узлы. Если при пальпации у врача появятся подозрения на опухоль, то он отправит пациента на обследования. Его проводят с помощью УЗИ (ультразвуковое обследование) и рентгенографии. Таким образом точно устанавливается присутствие новообразований, а также их структура, размер и плотность.
Определение цитологической картины является главной задачей во время проведения обследований. Для этого используют аспирационную биопсию с применением тонкой иглы. Процедуру контролируют с помощью аппарата УЗИ. Метастазы определяют во время рентгенографии.
Лечение карциномы
Терапия при данном заболевании проводится только хирургическим методом (тиреоидэктомия). Возможны два варианта ее проведения. Это частичная или полная тиреоидэктомия. Также после терапии применяют йод (радиоактивный), он позволяет полностью уничтожить клетки рака и предотвратить повторное появление болезни.
Тиреоидэктомия частичная. Этот способ лечения применяют только при опухолях злокачественной формы имеющих маленький размер (не больше 1,5 см) и только если оно расположено с одной стороны щитовидной железы. При ее проведении удаляется пораженная область органа, при этом здоровая часть не затрагивается.

Сама операция по длительности не превышает 2–2,5 часа. После завершения лечения у пациента нет риска развития гипотиреоза, ведь здоровая часть железы продолжает функционировать. В редких случаях, если урезается и здоровая часть, человеку назначают гормональную терапию.
Тиреоидэктомия полная или тотальная. Этот способ применяют при опухолях с большим размером (более 1,5 см). При операции щитовидная железа полностью удаляется вместе с перешейком. Иногда также необходимо удалить и лимфоузлы. Это делают только тогда, когда они увеличены и поражены метастазами. Она длится около 4–4,5 часов. После ее завершения пациенту назначают постоянный прием препаратов для искусственного поддержания гормонального фона в организме.
Терапия йодом радиоактивным. Данный вид лечения используют только после проведения операции при любой стадии болезни. С ее помощью уничтожают оставшиеся в организме раковые клетки, которые могут перемещаться в организме вместе с кровью и спровоцировать появление онкологического заболевания уже в другом месте.

Также йод уничтожает метастазы вышедшие за рамки железы и поразившие ткани, и лимфоузлы. Иногда раковые клетки могут остаться и в щитовидной железе после частичной тиреоэктомии. После проведения лечения у пациентов отмечается благоприятный прогноз выживаемости.
Реабилитация и осложнения
После проведения лечения восстановление проходит быстро. Люди перенесшие данную операцию не испытывают неприятных ощущений и дискомфорта после нее. Возвращение к привычному для него стилю жизни происходит уже после выхода из лечебного учреждения.
Многим людям, которым только предстоит пройти лечение, кажется, что после него нельзя будет привычно и полноценно питаться, а также пить воду. Это является заблуждением, так как операционный разрез никак не нарушает функцию глотания.
После терапии противопоказаны поездки на море и походы в баню на протяжении 13 месяцев, а вот посещать солярий и вовсе запрещено.
ОСЛОЖНЕНИЯ. Иногда после терапии могут появиться осложнения. Возможно нарушения функций нерва отвечающего за голос.
Может появиться сиплость голоса, это проходит через некоторое время, а в редких случаях он может поменяться навсегда.

Иногда повреждаются железы паращитовидные. Располагаются они на задней стороне железы, из-за этого их могут зацепить в ходе операции. К счастью, это происходит очень редко даже у хирургов с небольшим опытом работы. Если все-таки повреждение произошло, то в организме происходят сбои в обмене кальция и фосфора. При этом возникает гипопаратиреоз.
В большинстве случаев прогноз выживаемости остается благоприятным даже при осложнениях.
Прогноз и профилактика
Болезнь после лечения имеет благоприятный прогноз выживаемости. Даже при поражении лимфатических узлов метастазами жизнь человека будет длиться долго. По статистике после операции человек может жить более 25 лет
в 70% случаев, более 15 лет
в 83% и более 7 лет
в 96% случаев. По этим цифрам заметно, что прогноз выживаемости очень велик даже при поражении тканей расположенных возле щитовидной железы.
Появление заболевания можно избежать с помощью нескольких несложных способов:
- необходимо вести здоровый образ жизни;
- правильно и сбалансировано питаться;
- регулярно посещать врача;
- своевременно лечить болезни вызванные инфекциями и бактериями;
- отдыхать на море;
- следить за уровнем йода в организме.
При соблюдении перечисленных правил вы сократите риск появления заболевания к минимуму.
Отзывы о лечении
По многочисленным, положительным отзывам о перенесенной терапии можно понять, что она достаточно эффективна.

После проявления симптомов необходимо обратиться к специалисту для уточнения диагноза. Потому что признаки болезни схожи с фолликулярной, медуллярной и анапластической опухолью. Врач после проведения необходимых обследований выяснит вид образования.
- Виталий
24.01.2019 at 14:20
Мне удалили щитовидную железу полностью, прошел курс радиойодтерапии. Спустя 3 месяца обнаружили папиллярную карциному в трахеи, оперировать отказались. Вот будем пробовать опять курсы радиойодтерапии.
- Радиоактивный йод при заболеваниях щитовидной железы
- Строение и функции щитовидного хряща
- Диффузные изменения щитовидной железы
- Появление кальцинатов в щитовидной железе
- Развитие папиллярного рака щитовидной железы
Злокачественные опухоли щитовидной железы встречаются в 1% случаев среди всех разновидностей рака. Примерно 23,5 тысячи злокачественных течений в данном органе диагностируется ежегодно в Соединенных Штатах и около 18 000 — в России. Стоит отметить, что существует некоторая гендерная зависимость — заболеваемость у женщин, как правило, в 3 раза выше. Кроме того, статистические исследования американского Центра по контролю и профилактике заболеваний, позволяют сделать вывод, что к 2020 году, наибольший рост ежегодного числа случаев рака у женщин, будет приходиться на рак легких, молочной железы, матки, и щитовидной железы.
- Краткие особенности папиллярной формы карциномы
- Особенности фолликулярной карциномы
- Хирургическое лечение хорошо дифференцированных форм рака
- Дополнительные исследования шеи пациентов
- Послеоперационное сканирование радиоактивным йодом и абляция
- Подавление щитовидной железы
- Постоперационное наблюдение и контроль за рецидивами
- Прогноз
Краткие особенности папиллярной формы карциномы
Папиллярный рак щитовидной железы является наиболее распространенным злокачественным новообразованием — на его долю приходится примерно 80%. Данную разновидность болезни относят к ряду хорошо дифференцированных карцином. Средний возраст пациентов —34-40 лет.
- При общем диагностировании, папиллярные карциномы представляют собой беловатые новообразования, инвазивные, с плохо очерченными краями.
- Под микроскопом, для атипичных тканей характерен рост в виде сосочков, распространяемых за пределы капсулы.
- Структура сосочков состоит из опухолевого эпителия вышележащих сосудисто-волокнистых стволов.
- Ядра имеют пустую, напоминающую матовое стекло, структуру с характерными ядерными канавками. Митозы редки.
Другой особенностью папиллярного рака, является гистологическое наличие псаммозных телец, которые встречаются среди 50% всех папиллярных карцином. Псаммозные тельца представляют собой кальциевые вкрапления, которые имеют круглую, ламинированную форму, всегда находящиеся в строме опухоли. Кроме того, многие папиллярные карциномы содержат области роста фолликулов. Стоит отметить, что папиллярный рак может быть многоцентровым.
Папиллярные карциномы способны прорастать непосредственно через капсулу щитовидной железы и вторгаться в соседние структуры. Р ост в трахею обусловит симптом кровохарканья, а при обширных поражениях могут возникнуть обструкции дыхательных путей.
Нередко в патологический процесс вовлекается возвратный гортанный нерв, вследствие близости к щитовидной железе трахеопищеводного желоба, в котором он пролегает. Характерными симптомами, в таком случае, станут хриплый голос, а иногда и дисфагии.
Еще одной общей чертой папиллярного рака является его склонность к распространению на шейные лимфатические узлы. Клинически, метастазы в лимфоузлах присутствуют примерно у одной трети пациентов. Чаще всего, поражаются узлы, расположенные медиальнее оболочки с обеих сторон. Яремная цепь лимфатических узлов является следующей по частоте вовлечения в патологический процесс. Узлы в заднем треугольнике шеи также подвержены риску метастазов.
Примерно у 5-10% больных папиллярной карциномой щитовидной железы развиваются отдаленные метастазы. Дистанционное распространение папиллярного рака, как правило, отражается на легких и костях.
Особенности фолликулярной карциномы
Фолликулярный тип рака щитовидной железы является вторым наиболее распространенным злокачественным новообразованием, что составляет около 10% от всех случаев злокачественных течений. Чаще всего, болезнь встречается в регионах, обедненных йодом. Средний возраст пациентов — 50-60 лет. Аналогично папиллярной форме, карцинома возникает из фолликулярных клеток щитовидной железы.
Фолликулярные опухоли выглядят как круглые, инкапсулированные, светло-коричневые новообразования. Фиброз, кровотечение и кистозные изменения обнаруживаются в очагах поражения. Под микроскопом, злокачественные узлы содержат опухолевые клетки фолликулов, которые в целом могут иметь твердый, губчатый или фолликулярный характер роста.
Стоит отличать фолликулярные карциномы от доброкачественных фолликулярных аденом капсульной или сосудистой инвазии. Соответствующая дифференциальная диагностика крайне сложна даже на уровне цитологии.
Фолликулярные опухоли разделяют в зависимости от площади поражения на минимально и широко инвазивные поражения. При этом обязательно нужно учитывать гистологические изменения капсульной и сосудистой инвазии. Иммуногистохимическое окрашивание тиреоглобулина и цитокератина почти всегда положительное. Поражение соседних органов идентично папиллярной форме.
В отличие от папиллярного рака, метастазы фолликулярной карциномы являются редкостью. Легкие и кости также являются наиболее распространенными органами-мишенями.
Хирургическое лечение хорошо дифференцированных форм рака
Вид хирургического лечения для хорошо дифференцированных опухолей является спорным.
Первичное вмешательство для папиллярного и фолликулярного рака представлено хирургическим иссечением, когда это возможно. Тиреоидэктомия всегда служила опорой для лечения хорошо дифференцированной карциномы щитовидной железы. При этой процедуре все очевидные опухолевые ткани органа удаляются хирургическим путем. Основные осложнения — возможные поражения возвратного гортанного нерва и травматический гипопаратиреоз вследствие случайного повреждения или удаления паращитовидных желез.
Дополнительные исследования шеи пациентов
Лимфоузлы шеи, как наиболее близкие к участку патологии, должны быть тщательно проверены на лимфатические метастазы. УЗИ шеи, с особым вниманием к ее центральной части, является эффективным диагностическим подходом. Кроме того, тонкоигольная аспирационная биопсия подозрительных лимфатических узлов может быть показана в преобладающем большинстве случаев.
Метастазы, обнаруженные до или во время операции, должны быть удалены с помощью единого блока лимфатической диссекции. Нужно отметить, что удаление одного узла является недостаточным для терапии метастатического заболевания. Выборочное удаление клинически доброкачественной шейной лимфатической ткани, которое могло подвергнуться злокачественному генезу, в случае хорошо дифференцированного рака, не показано. С профилактикой данных явлений эффективно справляется послеоперационная обработка радиоактивным йодом, направленная на микроскопические лимфатические метастазы.
Послеоперационное сканирование радиоактивным йодом и абляция
Физиологические и раковые ткани хорошо дифференцированных злокачественных разновидностей неодинаково восприимчивы к йоду. На этом феномене основано применение радиоактивного йода в постоперационный период с целью поиска остатков атипичных клеток. Таким образом, йод-131 часто применяется в диагностических дозах для обнаружения остаточной опухолевой ткани в организме, и в терапевтических дозах — с целью ее удаления.
После тиреоидэктомии, использование радиоактивного йода также может применяться для поиска региональных и отдаленных метастазов из хорошо дифференцированных карцином щитовидной железы.
После операции пациенты получают заместительную терапию щитовидной железы синтроидом или трийодтиронином. Йод-131 сканирование выполняется в случае, если пациент находится в состоянии гипотиреоза (ТТГ> 30-50). Примерно на 4-6 неделю после тиреоидэктомии, гипотиреоз может быть вызван прекращением заместительной терапии.
Сканирование всего тела выполняется для обнаружения атипичности в любых тканях. Если обнаружен участок с метастазом, терапевтическая доза йода-131 вводится с целью абляции ткани.
Роль человеческого рекомбинантного ТТГ (Тирогена) для остаточной абляции продолжает набирать обороты. Тироген одобрен для послеоперационной остаточной абляции в Европе и России, но не применяется в Соединенных Штатах. Тирогеновая стимуляция позволяет избежать дискомфорта пациентов вследствие удаления щитовидной железы и особенно полезна для тех, кто трудно переносит гипотиреоз или у которых генерируется высокий уровень ТТГ.
Диагностическое сканирование щитовидной железы повторяется, до тех пор, пока пациент находится в состоянии гипотироидизма. Как правило, это наблюдается в течение 6 месяцев после первичного лечения. Опять же, если диагностика сканирования является положительной, показано введение дополнительной терапевтической дозы йода. Этот процесс повторяется до тех пор, пока сканирование не покажет отрицательный результат.
Подавление щитовидной железы
После тиреоидэктомии и абляции радиоактивным йодом, пациентам с хорошо дифференцированной карциномой щитовидной железы необходим подавление ее эффекта функциональности. Пациенты принимают синдроид в суточных дозах, достаточных для снижения производства ТТГ гипофизом. Низкие уровни ТТГ в крови снижают темпы роста опухолевых клеток и возникновение рецидивов папиллярной и фолликулярной форм. Степень, обуславливающая уровень подавления ТТГ, является спорной. Большинство авторов рекомендуют снижение уровня ТТГ до 0,1 мЕд/л. Этот уровень обеспечивает адекватное подавление щитовидной железы, избегая вредных сердечных и костных эффектов щитовидной недостаточности.
Постоперационное наблюдение и контроль за рецидивами
Пациенты регулярно, каждые 6-12 месяцев проходят сканирование радиоактивным йодом с измерением в сыворотке тиреоглобулина. Тиреоглобулин является полезным маркером рецидива опухоли, вследствие высокой его продукции при папиллярной и фолликулярной формах карцином. Тем не менее, данная методика эффективна только после полного удаления щитовидной железы.
Концентрация тиреоглобулина измеряется во время последующей проверки щитовидной железы, при выводе гормона щитовидной железы или введения рекомбинантного ТТГ. Уровень антитироглобулиновых антител измеряется в дополнение ко всему, поскольку их присутствие может показать ложный результат. Повышение уровня тиреоглобулина после удаления щитовидной железы предполагает рецидивы, для исключения которых показано УЗИ.
Рецидивы лучше всего рассматривать с точки зрения хирургического иссечения, если болезнь клинически и хирургически доступна. Нелокализованные рецидивы, обнаруженные на основе повышенных уровней тиреоглобулина, обрабатывают радиоактивным йодом. Позитронно-эмиссионная томография может быть полезна при локализации заболевания. Когда хирургическое иссечение рецидива заболевания не представляется возможным, лучевая терапия является достаточно эффективной заменой. Химиотерапия, как правило, с доксорубицином, показана для опухолей, которые не реагируют на другие виды лечения и паллиативную поддержку . Частота ответа на данный метод составляет около 35-40%. Более высокие показатели единичны.
Прогноз
Долгосрочная выживаемость без признаков заболевания на фоне агрессивного лечения, составляет до 90%.
- Возраст пациента на момент постановки диагноза является одним из самых важных прогностических признаков хорошо дифференцированного рака щитовидной железы. Смерть от рака наиболее вероятна, если пациенту более 40 лет на момент постановки диагноза. Рецидивы являются наиболее распространенными среди пациентов, у которых болезнь диагностируется в возрасте менее 20 или более 60 лет.
- Мужчины в два раза чаще, чем женщины, умирают от рака щитовидной железы.
- Размер первичной опухоли напрямую связан с выживанием. Пациенты с первичными опухолями более 4 см более подвержены риску летального исхода.
- Гистология. Папиллярный обуславливает летальный исход в 6% случаев. Фолликулярная карцинома — около 15%.
- Распространение карцином на ткани за пределами щитовидной железы указывает на биологическую агрессивность и значительно ухудшает прогноз пациента.
- Метастазы в лимфатических узлах не оказывают значительного влияние на продолжительно жизни пациентов.
- Отдаленные метастазы обуславливают повышение риска смертности в несколько раз.
Медуллярный рак щитовидной железы – редкое гормонально-активное злокачественное новообразование щитовидной железы, происходящее из парафолликулярных клеток. Отличается агрессивностью, высокой склонностью к гематогенному и лимфогенному метастазированию. Долгое время протекает бессимптомно. В последующем проявляется болями, изменением голоса, кашлем, затруднениями дыхания и увеличением лимфоузлов. Диагноз устанавливают с учетом анамнеза, симптоматики, УЗИ щитовидной железы, биопсии, генетического анализа, определения уровня кальцитонина и других исследований. Лечение – оперативное удаление щитовидной железы, заместительная терапия.
- Классификация медуллярного рака щитовидной железы
- Причины медуллярного рака щитовидной железы
- Симптомы медуллярного рака щитовидной железы
- Диагностика медуллярного рака щитовидной железы
- Лечение и прогноз при медуллярном раке щитовидной железы
- Цены на лечение
Общие сведения
Медуллярный рак щитовидной железы – форма тиреоидного рака, предшественником которого становятся парафолликулярные клетки, выделяющие гормон кальцитонин. Является одним из четырех типов рака щитовидной железы (фолликулярный, папиллярный, медуллярный и анапластический). Занимает 3 место по распространенности среди онкологических поражений органа. Составляет от 5 до 10% от общего количества злокачественных новообразований щитовидной железы. Медуллярный рак, как правило, не сопровождается нарушением функции органа. Может быть одиночным либо сочетаться с новообразованиями других органов (при синдроме множественной неоплазии). Обычно развивается во второй половине жизни, реже страдают дети и подростки. Отмечается незначительное преобладание больных женского пола. Лечение осуществляют специалисты в сфере онкологии и эндокринологии.

Классификация медуллярного рака щитовидной железы
Различают четыре формы данной патологии – одну спорадическую и три наследственных:
- Спорадическая форма. Наиболее распространенная форма болезни. Случаи заболевания в семье отсутствуют. Новообразование обычно одностороннее.
- Медуллярная карцинома, как часть синдрома множественных эндокринных неоплазий 2А типа (МЭН-2А). Сочетается с гиперпаратиреозом и доброкачественной феохромоцитомой (чаще двухсторонней).
- Медуллярный рак щитовидной железы, как часть синдрома множественных эндокринных неоплазий 2В типа (МЭН-2В). Сочетается с характерными особенностями телосложения, феохромоцитомой, нейрофиброматозом слизистых и патологиями глаз. Возможны мегаколон и дивертикулез толстого кишечника.
- Изолированная семейная форма медуллярного рака щитовидной железы. Не сочетается с другими поражениями эндокринной системы. Обычно выявляется у пожилых, протекает благоприятнее других форм. Некоторые исследователи полагают, что эта форма может быть вариантом МЭН-А2 с генетически обусловленной задержкой развития других типичных заболеваний.
Причины медуллярного рака щитовидной железы
Причины развития точно не выяснены. Установлено, что семейные формы патологии наследуются по аутосомно-доминантному типу, при этом болезнь развивается в два этапа. Вначале из-за генетической мутации повышается вероятность возникновения неоплазии, затем соматическая мутация становится причиной формирования опухолей в определенных органах. У пациентов с медуллярным раком щитовидной железы при синдроме МЭН-2 выявляется мутация RET-протоонкогена, расположенного в длинном плече X хромосомы. Этот ген принимает участие в развитии клеток APUD-системы, расположенных в щитовидной железе, надпочечниках и других органах. Мутации данного гена могут стать причиной пяти синдромов, три из которых включают в себя медуллярный рак щитовидной железы. Считается, что этот ген также может оказывать влияние на развитие других онкологических поражений щитовидки (немедуллярных форм рака).
Существует ряд факторов, увеличивающих риск возникновения медуллярной карциномы. Вероятность развития медуллярной карциномы повышается при воздействии повышенных доз ионизирующего излучения во время длительного пребывания на экологически неблагоприятных территориях или проведения лучевой терапии по поводу других онкологических заболеваний. Пожилые люди болеют медуллярным раком щитовидной железы чаще молодых, что может быть связано с возрастным увеличением количества соматических мутаций. Отмечается неблагоприятное влияние вредных привычек, профессиональных вредностей (контакт с тяжелыми металлами), тяжелых острых и хронических стрессов.
Симптомы медуллярного рака щитовидной железы
Для медуллярной карциномы характерен длительный латентный период. Первым проявлением болезни часто становится увеличение регионарных лимфоузлов. При дальнейшем прогрессировании медуллярного рака щитовидной железы, сопровождающемся сдавлением и прорастанием ближайших органов, возникают охриплость голоса, трудности при глотании, одышка, сухой поверхностный кашель и затруднения дыхания. При пальпации лимфоузлы увеличены, неподвижны либо малоподвижны, могут образовывать конгломераты с окружающими тканями.
У 10-60% больных медуллярным раком щитовидной железы при синдромах МЭН-2 выявляются симптомы феохромоцитомы. Заболевание проявляется головными болями, потливостью и психической неустойчивостью. При длительном существовании наблюдается повышение артериального давления. У 10-25% пациентов с медуллярным раком щитовидной железы при синдроме МЭН-2А возникает гиперпаратиреоз, который обычно проявляется бессимптомной гиперкальциемией или мочекаменной болезнью. Кроме того, при МЭН-2А могут выявляться болезнь Гиршпрунга и папулезные поражения верхней части спины.
При МЭН-2В гиперпаратиреоз почти не встречается. У больных медуллярным раком щитовидной железы обнаруживаются марфаноподобные изменения скелета: рост выше среднего, астеническое телосложение, тонкие руки и ноги и удлиненная нижняя половина туловища. Нередко отмечается слабость связочно-мышечного аппарата. У многих пациентов выявляются скелетные аномалии: воронкообразная грудная клетка и дисплазия тазобедренных суставов. Медуллярный рак щитовидной железы при МЭН-2В нередко сочетается с патологическими изменениями глаз: глаукомой, сухим кератоконъюнктивитом и пр. Возможны мегаколон и дивертикулез толстого кишечника. В зоне слизистой рта и век располагаются множественные ганглионевромы. Нейрофиброматоз поражает слизистые оболочки ЖКТ и мочевыводящей системы.
Все формы медуллярного рака щитовидной железы могут давать лимфогенные и гематогенные метастазы. При отдаленном метастазировании чаще страдают легкие (у 35% больных). Вторичные очаги обычно располагаются в нижних отделах легких, имеют множественный характер и отображаются на рентгенограммах в виде мелокоочаговых теней, напоминающих диссеминацию при туберкулезе. Возможно метастазирование в кости, печень, плевру, почки и головной мозг.
Диагностика медуллярного рака щитовидной железы
Диагноз устанавливается онкологом с учетом анамнеза, клинической симптоматики, результатов инструментальных исследований и лабораторных анализов. Для выявления предрасположенности к возникновению медуллярного рака щитовидной железы используют генетический анализ RET-протоонкогена. Тест не позволяет подтвердить наличие либо отсутствие новообразования, но указывает на высокий риск его развития, что в сочетании с другими методами обследования дает возможность уточнить причину возникновения и вид онкологического поражения.
В числе других лабораторных исследований используют определение уровня кальцитонина. Повышение показателя до 100 и более пг/мл однозначно свидетельствует о наличии медуллярного рака щитовидной железы. При более низком уровне гормона проводят предварительную стимуляцию. Для оценки локализации, структуры и распространенности неоплазии осуществляют УЗИ щитовидной железы. Окончательный диагноз выставляют на основании аспирационной биопсии с последующим гистологическим исследованием образца ткани. Для выявления метастазов медуллярного рака щитовидной железы назначают рентгенографию легких, сцинтиграфию, ОФЭКТ печени и другие диагностические процедуры. Дифференциальный диагноз проводят с другими типами рака и вторичными онкологическими поражениями органа.
Лечение и прогноз при медуллярном раке щитовидной железы
Лечение оперативное. При установленной наследственной предрасположенности даже до появления симптомов заболевания рекомендуется тотальная тиреоидэктомия. При подтвержденном медуллярном раке щитовидную железу удаляют вместе с регионарными лимфоузлами и окружающей клетчаткой. При наличии феохромоцитомы перед тиреоидэктомией выполняют адреналэктомию, чтобы избежать развития гипертонического криза при проведении основного хирургического вмешательства. Лучевая терапия малоэффективна и используется только в процессе паллиативного лечения. После операции пациентам до конца жизни показана заместительная гормональная терапия.
Медуллярный рак щитовидной железы считается прогностически неблагоприятным типом карциномы. У 70% больных обнаруживаются регионарные метастазы, у 35% - отдаленные, что ограничивает возможности радикального лечения. Средняя пятилетняя выживаемость по различным данным колеблется от 70 до 90%. До 10 лет с момента операции удается дожить 48-86% больных, до 20 – 33-44% больных. Самой неблагоприятной формой медуллярного рака щитовидной железы является новообразование щитовидки при МЭН-2В, самыми благоприятными – рак при МЭН-2А и изолированная семейная форма неоплазии.
Читайте также:

