Фолликулярная карцинома в легких
Фолликулярный рак щитовидной железы — это грозное онкологическое заболевание, которое характеризуется агрессивным течением и высокой степенью злокачественности.

Заболевание занимает 2-ое место по частоте среди всех онкологических заболеваний щитовидной железы.
Данный вид опухоли по строению похож на скопление пузырьков, имеет способность прорастать в сосуды, поэтому метастазы легко обнаружить в органах дыхания, костях, мозге, мочевом пузыре, на коже. Поражение лимфатических узлов для заболевания не характерно.
Фолликулярный рак чаще встречается у жителей крупных городов, в регионах, где повышенное ионизирующее излучение и неблагоприятная экологическая обстановка.
Особенности
- Фолликулярный рак чаще встречается в возрасте от 40 до 60 лет. У лиц этого возраста заболевание отличается агрессивным течением, хуже поддается лечению.
- В 3,5 раза чаще заболевание выявляется у представительниц прекрасного пола.
- Плохой прогноз заболевания прямо пропорционален размеру опухоли и возрасту пациента.
- Опухоль имеет вид круглого образования в капсуле, внутри которого при разрезе можно обнаружить очаги кровоизлияний, уплотнений.
- В отличие от аденомы щитовидной железы и папиллярного варианта рака, опухоль из фолликулярных клеток прорастает в капсулу и сосуды, что очень тяжело выявить даже специалисту. Заболевание часто имеет агрессивное течение и за короткое время может дать метастазы по всему организму. Можно сказать, что фолликулярный рак встречается гораздо чаще папиллярного и имеет более высокий вариант злокачественности.
Опухоль развивается из фолликулярного эпителия, при этом в ее строении нет признаков клеточной или тканевой атипии, что является диагностическим признаком всех злокачественных новообразований. Самая важная особенность этого рака — это способность прорастать в вены и артерии, капсулу щитовидки. На гистологии рак выглядит в виде узелка с пористым строением, в единичных случаях он не имеет четких границ.

Классификация
Стадию заболевания определяет размер и его распространение:
| Cтадия | Особенности |
|---|---|
| Стадия Т0 и Тх | Признаки опухоли отсутствуют, или же они неинформативны. |
| 1-ая стадия (Т1) | Размер новообразования до 2 см. |
| 2-ая стадия (Т2) | Опухоль от 2 до 4 см. |
| 3-я (Т3) | Размер образования более 4 см, а также не взирая на размер опухоли, она обнаружена за пределами капсулы щитовидки |
| 4-ая стадия | Новообразование обнаружено в гортани, трахее, пищеводе, нервах, проросла в сонные артерии и сосуды груди. |
Этапы развития заболевания определяют регионарные и отдаленные метастазы, возраст пациента. Первые две стадии всегда имеют хороший прогноз, 3 и 4 относятся к высокой группе риска с худшим исходом на выздоровление.
Симптоматика
Первые проявления, при которых должно возникнуть подозрение на опухоль щитовидки:
- охриплый голос;
- если парализованы голосовые связки, то пациент жалуется на отсутствие голоса;
- непроходимость пищевода — еда поступает в желудок маленькими порциями или не поступает вовсе, лучше проходит жидкая пища;
- хроническое ощущение кома в горле;
- боли в шее, отдающие в ухо;
- обструкция дыхательных путей.

Тревожные симптомы, которые появляются не всегда:
- постоянный неглубокий кашель;
- болевые симптомы при проглатывании пищи;

- откашливаемая мокрота с содержанием прожилок крови;
- набухшие вены шеи.
Эти симптомы могут свидетельствовать об опухоли солидного размера на последней стадии заболевания, когда имеются метастазы в отдаленных органах.
Диагностика
На основании жалоб пациента и симптомов заболевания, врач-эндокринолог назначает диагностические процедуры:
- Пальпирует железу. При пальпации ЩЖ может содержать узелки, очаги уплотнения.

- Назначается анализ крови на гормоны щитовидной железы.
- УЗИ железы. Помогает определить в щитовидке патологические очаги, их количество и размеры.
- КТ и МРТ проводится с той же целью, что и УЗИ, только результаты при томографии более информативные, позволяют с максимальной точностью проследить куда опухоль проросла, точные ее размеры, локализацию.
Если при перечисленных выше обследованиях у врача появилось подозрение на новообразование, то далее назначается тонкоигольная биопсия щитовидной железы. Для этого под местным наркозом из узелков железы тонкой иглой производится забор тканевого материала, который далее отправляется на микроскопическое исследование. С помощью биопсии можно достоверно подтвердить или опровергнуть диагноз (в случае, если не была нарушена техника диагностического исследования).
Лечение
Выбор способа лечения зависит от стадии заболевания, степени поражения, наличия метастазов. Основным методам лечения на сегодняшний день является хирургическая операция. Только с ее помощью можно избавиться от заболевания, значительно увеличить продолжительность жизни пациента. Во время операции хирург оценивает размеры опухоли, степень ее прорастания в соседние органы, ведь цель операции — максимально удалить пораженные ткани.
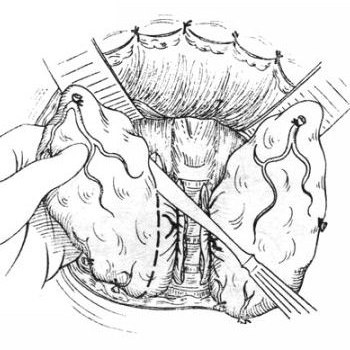
ТИРЕОИДЭКТОМИЯ. При 1-ой и 2-ой степени заболевания при условии, что метастазы отсутствуют и опухоль по результатам микробиологического исследования дифференцированная, проводится хирургическая операция с удалением патологического участка. При первой стадии удалению подлежит только часть органа, обычно удаляют всю долю железы со стороны поражения, при второй стадии удаляется патологический очаг вместе с лимфатическими узлами, расположенными в области шеи.

Чтобы достоверно уничтожить в организме все раковые клетки, после операции проводится лечение радиоактивным йодом. В дальнейшем риск развития послеоперационных осложнений минимален.
ТОТАЛЬНАЯ РЕЗЕКЦИЯ. При 3-ей степени заболевания, когда опухоль выходит за пределы щитовидки, и 4-той, когда есть метастазы в других органах, производится полное удаление щитовидной железы с близлежащими лимфатическими узлами. После операции для удаления оставшихся частиц опухоли больные получают радиоактивный йод в таблетках. На 4 стадии заболевания вместе с операцией всегда назначается лучевая терапия (может проводиться в форме внешнего облучения или в виде капсул, вводимых внутрь органа).
После хирургической операции с полным удалением щитовидной железы пациенты пожизненно вынуждены принимать синтетические аналоги тиреоидных и паратиреоидных гормонов. Проводится тирогеновая стимуляция. Методика снимает неприятные послеоперационные симптомы, подходит тем, кто высокочувствительно переносит гипотиреоз. Плюс тотальной резекции железы — исключается местный рецидив опухоли.
Если метастазы не удается иссечь путем операции, оптимальным вариантом лечения является облучение, которое также отличается высокой эффективностью. В случае когда опухоль не поддается лечению ни хирургической операцией, ни лучевым методом, то единственным вариантом лечения будет химиотерапия (эффективность такого лечения не превышает 35%).

Ремиссию можно ожидать у 1/3 пациентов после операции при 3-ей стадии заболевания, и у 2/3 пациентов при 4 степени заболевания. Добиться ремиссии с помощью хирургического лечения легче при опухолях с ограниченной распространенностью.
Послеоперационные осложнения
Во время операции неопытный, неквалифицированный врач может задеть возвратный нерв (менее 2% случаев) или повредить паращитовидные железы (2% случаев). После поражения возвратного нерва нарушается двигательная и чувствительная функции гортани (степень тяжести определяется объемом повреждения), имеется риск развития аспирационной пневмонии. Лечится этот вид осложнения специальной хирургической методикой, восстанавливающей структуру нерва.
После поражения паращитовидных желез нарушается кальциевый обмен. В этом случае пациенту назначают кальцийсодержащие препараты и витамины.
Прогноз после операции
Онкологическое заболевание означает то, что на протяжении всей жизни человек должен контролировать свое здоровье. При фолликулярном раке щитовидки пациенты после операции 1-2 раза в год проходят радиоактивное сканирование йодом, сдают анализы крови на тиреоглобулин, делают контрольное УЗИ щитовидной железы.


Рецидивам заболевания подвержено около 10% пациентов: 80% случаев из них приходится на метастазы в сосуды, 20% — во внутренние органы. Если метастазы не имеют четкой локализации и обнаруживаются лишь по анализам (повышенное количество тиреоглобулина), то проводится лечение радиоактивным йодом.
- Самый важный признак — это возраст пациента. Прогноз всегда хуже, если на момент установления диагноза человеку больше 40 лет. Рецидивы заболевания чаще встречаются у людей младше 20 лет и старше 60 лет.
- Показатели смертности выше среди представителей мужской половины.
- Длительность жизни напрямую зависит от размера первичного очага опухоли. Прогноз всегда неутешительный, если первичная опухоль солидного размера — 4 и более см.
- Ухудшает исход заболевания неэффективность лучевой терапии.
- 15% пациентов с фолликулярным раком погибают, при папиллярном варианте рака показатели смертности ниже.
- Прогноз на выживаемость неутешительный, если в момент выявления заболевания опухоль уже распространилась за пределы щитовидной железы, если поражены обе доли щитовидной железы.
- Метастазы, локализованные в лимфатических узлах, не влияют на исход заболевания и длительность жизни пациента.
- Прогноз при отдаленных метастазах неблагоприятный, пациенты с 4 стадией заболевания долго не живут.
- Смерть неизбежна при распространении опухоли с кровью и лимфой. Самый неблагоприятный исход при метастазах в головной мозг, печень и легкие.
При раке щитовидной железы прогноз напрямую зависит от стадии заболевания. Хотя онкологические заболевания щитовидной железы (папиллярный, фолликулярный рак) и не относятся к самым агрессивным опухолям, все же не рекомендуем откладывать диагностику и лечение заболевания.
- Радиоактивный йод при заболеваниях щитовидной железы
- Строение и функции щитовидного хряща
- Диффузные изменения щитовидной железы
- Появление кальцинатов в щитовидной железе
- Развитие папиллярного рака щитовидной железы
Карцинома легкого – это злокачественная опухоль развивающаяся в результате неоплазии из эпителиальных клеток бронхов и альвеол. Неоплазия (опухоль) означает генетическую мутацию клеток приводящую к патологическому образованию атипичных клеточных структур.
Злокачественность – это бесконтрольный рост опухоли, приводящий к разрастанию в другие органы и появлению метастазов. Материалом для последующего мутагенного процесса служат нормальные клетки эпителиальной ткани – в лёгких они находятся на внутренней стенке бронхиального дерева.
Таким образом, карцинома является тем же раком, только не совсем корректно относить ее как его синоним. В пульмонологии существуют понятия рака бронхов (бронхогенный) и рака легких (альвеолярный). Карцинома объединяет эти понятия, ее еще называют бронхопульмональным раком легких.
Однако, к ней нельзя отнести такой вид недоброкачественного новообразования, как саркома. В отличие от карциномы, этот вид онкологии органов дыхания образуется из соединительной ткани и не имеет гистологической привязки к пораженному органу.

Гистологическая классификация карциномы
Для дифференцировки карциномы, определения ее типа и основных характеристик, под микроскопом проводят исследования взятого биоптата. Микроскопический анализ дает возможность точно поставить онкологический диагноз, который повлияет на дальнейшее лечение.
После проведенного гистологического исследования классифицируются патоморфологические признаки клеток, и эти результаты являются очень важными для принятия решений врачом онкологом.
Дифференцировка карцином по гистологическому признаку будет иметь следующий вид:
- мелкоклеточная;
- аденокарцинома;
- плоскоклеточная;
- крупноклеточная.
Важно! Реже встречаются другие виды бронхогенного рака: бронхиальные карциноиды, смешанные виды рака, легочные бластомы.

Мелкоклеточная карцинома легких имеет отличительные особенности в терапевтическом лечении, клинических проявлениях, поэтому этот гистологический вид отнесен ВОЗ к отдельной группе. Развитие мелкоклеточного рака происходит из нейроэктодермальных клеток, находящихся в базальном слое эпителия бронхов.
Имеет самую высокую степень агрессивности среди карцином легкого и наиболее неблагоприятный прогноз. У большинства пациентов на момент обнаружения болезни, диагностируют метастазы в другие органы.
Плоскоклеточная карцинома легкого развивается в результате метаплазии реснитчатого эпителия бронхов. Один из самых распространенных гистологических видов злокачественных новообразований. Расположение крупнобронхиальное, прорастание происходит внутрь главного бронха и легочной паренхимы.

Аденокарцинома происходит из железистого эпителия альвеол и бронхов. Как правило, метаплазии подвергаются базальные клеточные структуры мелких бронхов. Самый распространенный вариант локализации – периферический, реже встречается центральный.
Проявляется более агрессивно, чем эпителиальный рак, и в отсутствии надлежащего лечения, за полгода может увеличиться вдвое. На появление железистого рака легких, в отличие от других морфологических типов, никотиновая зависимость не оказывает решающего влияния.
К наиболее вероятным негативным факторам относиться:
- перенесенный туберкулез;
- гормональная терапия;
- хронические легочные заболевания.
Бронхиолоальвеолярный рак – подвид высокодифференцированной аденокарциномы, возникает из альвеолярно-бронхиолярного эпителия. Особенностью его разрастания является то, что он стелется по стенкам терминальных альвеол и бронхов.
Для этой патологии характерно продуцирование метастазов в регионарные лимфоузлы, отдаленное метастазирование практически не регистрируют.

К крупноклеточному раку относят опухоли с недифференцированными клетками. Формируется в субсегметарных бронхах, и проявляет раннее метастазирование. Название приобрел по форме клеток, имеющих крупные ядра, которые хорошо просматриваются на гистологическом срезе.
Мелкоклеточные и другие недифференцированные злокачественные опухоли скоротечны, у них фиксируется более ранняя тенденция к метастазированию. Понижение степени дифференцировки знаменует ухудшение прогноза и соответственно возрастание злокачественности.
Анатомическая локализация
Согласно тому, где располагается опухоль относительно бронхиального дерева, выделяют центральный и периферический рак легких. Центральный происходит из главных, промежуточных, и сегментарных бронхов.
Появление новообразования в субсегментарных бронхах, их ветвей или из альвеол означает развитие периферического РЛ. В количественном выражении ЦРЛ диагностируют чаще, чем ПРЛ – 70% против 30%.
Опухолевый рост ЦР классифицируют следующим образом:
- Эндобронхиальный. Разрастание новообразования происходит внутри бронха, в результате чего перекрывается его просвет, и происходит ухудшение вентиляции.
- Перибронхиальный. Опухоль прорастает снаружи стенки. В этом случае вентиляционный фон доли легкого ухудшается в результате сдавливания бронха, или же на первых стадиях непроходимость может не проявляться.
- Смешанная. Новообразование одновременно растет внутри и снаружи просвета.
Главной клинической особенностью ЦР является инфильтрация стенки бронха и нарушение его вентиляции.

Выделяют следующие клинические формы периферического рака:
- Узловая. Исходной точкой происхождения является терминальные бронхиолы, клинические признаки проявляются после разрастания до крупных бронхов или рядом лежащих тканей. Раковое образование на снимке представлено в виде узла, округлой формы.
- Пневмониеподобная (диффузная). Патологический очаг возникает в паренхиме легкого и на макроуровне выделен участком с инфильтрирующим ростом.
- Рак Панкоста (рак верхушки легкого). Прогрессирует на 1-2 ребра, шейный позвонок, позвоночник, нервы плечевого сплетения и симпатический ствол. Клинически выражается соответствующими симптомами.
- Кортико-плевральный. Формируется в плащевом слое, растет по направлению позвоночника, разрастается в грудные структуры. Отнесен к плоскоклеточной разновидности и может прорастать до ближайших тканевых структур.
- Полостной рак. Опухолевое образование, имеющее полость внутри. Это результат распада в центральной части узла. Размеры могут доходить до 10 см, что становиться причиной ошибочного диагностирования. Полостные карциномы больших размеров могут принять за легочный абсцесс или кистозные образования.
Периферическая карцинома легких обусловлена появлением присущих ей симптомов на поздних стадиях. Яркое симптоматическое проявление начинается на III стадии, до этого протекание проходит без явных клинических признаков.
В онкологии отмечают атипичные формы карцином. Атипичность обуславливается метастазирование и невозможностью доступными методами обнаружит первичный опухолевый очаг.

Медиастинальная карцинома характеризуется преимущественным метастазированием в узлы средостения. Распространение метастазов в лимфоузлы, находящихся возле верхней полой вены, приводит к ее сдавливанию. Этот процесс выражается симптомом верхней полой вены: одутловатость лица, шеи, одышка, цианоз. Первичный очаг на рентгеновском снимке как правило не выявляют.
Первичный карциноматоз легких (на фото) – это множественное поражение метастазами легочной ткани, на фоне которых первичная опухоль не обнаруживается. На рентгенологическом снимке будет показано множество узелков различного размера. Поиск первичных и вторичных очагов ввиду бессмысленности не проводится.
Классификация легочной карциномы:
Клинические проявления
Клиническая картина карциномы легких имеет схожие признаки со всеми злокачественными образованиями образующимися в этом органе. Основные симптомы это – кашель, одышка, боли в грудной области, выделение мокроты с вкраплениями крови. Достаточно существенное влияние на клиническую картину заболевания оказывает место расположения опухоли.

Крупнобронхиальное развитие раковой опухоли дает о себе знать в раннем периоде развития болезни. При ЦР происходит сужение бронхиального просвета, влекущее за собой нарушение проходимости определенной части легкого.
Ухудшение вентиляции приводит к появлению ателектаза, а за ним может развиться раковая пневмония. Пневмонию сопровождает одышка, гнойные выделения мокроты.
Дальнейшее увеличение опухоли приводит в вовлечение в процесс рядом расположенных тканей и органов. Это может быть перикард сердца, диафрагмальный и блуждающий нерв, соответственно появление с ними связанной симптоматики.
Периферическая локализация на первых стадиях болезни не имеет ярко выраженной симптоматики. Появление симптомов связывают с увеличением новообразования и прорастанием крупных бронхов, плевры и соседних органов.
Постепенное прогрессирование болезни, ведет к появлению более ярко выраженной клиники. Организм больного сильнее подвергается негативному воздействию раковой болезни, приводящей к появлению слабости, потере веса, повышению температуры.
Однако нельзя судить о болезни учитывая, только ее общие симптомы. На последних стадиях происходит метастазирование в отдаленные органы, что становится причиной дальнейших осложнений. В большинстве случаев именно метастазы приводят к необратимым изменениям и впоследствии к летальному исходу.
Диагностическая фиксация карциномы легких в большинстве случаев происходит в результате проведения рентгенографии. Однако инструкция по диагностированию злокачественной опухоли не предполагает получение точного диагноза на рентгеновском снимке.
Скорее будет выявлено подозрение на легочные патологии. Новообразование проявляется в виде затемнения в корне легкого, обособленного узла или пневмонического инфильтрата.
Опытный врач даже при малейшем подозрении на злокачественность направит больного на дальнейшее обследование. Цена промедления или неточного диагноза слишком огромна. Наиболее эффективное лечение болезни и блокировку стремительно развивающегося опухолевого процесса удаться провести на первых стадиях болезни.

Дальнейшее обследование будет включать КТ диагностику (на видео в этой статье) – позволяющую определить распространенность, изменения в легочной ткани, вовлеченность лимфоузлов, состояние бронхиального дерева. Также делается общий анализ крови и мочи, проводится бронхоскопия, биопсия, исследование биоптата и плеврального экссудата.
Лечение и прогноз
Наиболее востребованными и эффективными методами лечения раковой болезни являются хирургический способ, химиотерапия или лучевая терапия. Вид терапии зависит от стадии, гистологических показателей, и противопоказаний к тому или иному средству.

Самым приемлемым методом лечения является радикальный. Удаление опухоли проводится на I и II стадии и в зависимости от локализации и обширности новообразования.
Проводят следующие виды резекции:
- клиновидная – скальпирование части легкого;
- лобэктомия – удалятся часть органа;
- пневмонэктомия – легкое изымается полностью.
Химиотерапия основана на приеме препаратов воздействующих на раковые клетки. Лекарство уничтожает патогены или сдерживает их деление. Основными противоопухолевыми препаратами, доказавшими свою эффективность, выступают медикаменты на основе платины.
Облучение патологического очага проводят на III или IV стадии как отдельный вид лечения. Лучевая терапия также применятся в сочетании или после хирургического вмешательства.
Прогноз при карциноме легких имеет самые низкие статистические показатели в отсутствии полного лечения – летальный исход наступает у 90% больных в течении двух лет, после начала болезни. У пациентов с метастазами в отдаленные органы пятилетняя выживаемость составляет всего 1%.
Проведение лечения еще до достижения терминальной стадии позволяет продлить жизнь больных в 4-5 раз. Противораковая терапия на I стадии дает пятилетнюю выживаемость у 80%, на II – 40%, на III – 20%.
Показатели продолжительности жизни улучшаются при диагностировании карциномы на первых стадиях, а также при правильно подобранной терапии. Очень важную роль играет оснащенность медицинского учреждения и квалификация лечащих врачей.
Фолликулярная лимфома — распространенная разновидность неходжкинской лимфомы, представляет собой злокачественную опухоль лимфоидной ткани. Она возникает в результате того, что в организме образуются аномальные , которые накапливаются в лимфатических узлах и других органах.
Этот тип злокачественных опухолей прогрессирует медленно. Некоторым пациентам не требуется лечение, они могут в течение нескольких месяцев или даже лет просто наблюдаться, нужно регулярно посещать врача и сдавать кровь на анализ.
В клинике Медицина 24/7 работают высококвалифицированные врачи, которые имеют большой опыт лечения разных типов лимфом. Наши доктора применяют препараты последних поколений, назначают их в соответствии с современными международными рекомендациями.

Классификация и стадии
Существует несколько классификаций заболевания, и от того, к какому типу оно относится, может зависеть лечение.
В первую очередь, все неходжкинские лимфомы делят на две большие группы:
- С низкой степенью злокачественности — медленно прогрессирующие.
- С высокой степенью злокачественности — быстро прогрессирующие.
Обычно фолликулярные лимфомы относят к первой группе, так как они растут медленно. В свою очередь, они, в зависимости от того, как опухолевые клетки выглядят под микроскопом (оценивают количество центробластов — незрелых форм лейкоцитов), делятся на несколько типов:
- Фолликулярные лимфомы 1, 2 и 3A цитологического типа относят к лимфомам с низкой степенью злокачественности.
- Тип 3B характеризуется высокой степенью злокачественности.
Кроме того, когда опухолевую ткань изучают под микроскопом, оценивают характер её роста:
- фолликулярная лимфома с фолликулярным типом роста;
- лимфома;
- преимущественно диффузный тип роста.
В соответствии с Международной классификацией болезней 10 пересмотра, выделяют следующие типы фолликулярной лимфомы:
- нодальная фолликулярная лимфома (нодулярная);
- мелкоклеточная фолликулярная лимфома с расщепленными ядрами;
- крупноклеточнаяи смешанная мелкоклеточная лимфома с расщепленными ядрами;
- крупноклеточная фолликулярная лимфома;
- фолликулярная неходжкинская лимфома других типов;
- неуточненная фолликулярная неходжкинская лимфома.
Выделяют также классическую форму заболевания у взрослых и педиатрическую форму у детей.
Для определения стадии фолликулярной лимфомы существует классификация Ann Arbor:
- Стадия 1: опухоль в одном лимфоузле или в одном органе, не относящемся к лимфатической системе.
- Стадия 2: опухоль в двух и более лимфатических узлах или в одном органе и его регионарных лимфатических узлах. При этом все очаги находятся только по одну сторону от диафрагмы — выше или ниже.
- Стадия 3: опухолевые очаги находятся по разные стороны диафрагмы.
- Стадия 4: множественные очаги в одном органе, или поражение органа и отдаленных лимфатических узлов, или поражение печени, костного мозга.
К стадии приписывают различные буквы:
- A — если нет симптомов, перечисленных в следующем пункте.
- B — повышение температуры тела более 38 градусов, либо сильная потливость по ночам, либо потеря 10% и более массы тела за последние полгода (эти проявления называют ).
- E — поражение органа, не относящегося к лимфатической системе, при стадиях .
- S — очаги в селезенке при стадиях заболевания.
- X — опухоль больше 10 см в диаметре или значительное увеличение средостения — тканей внутри грудной клетки, которые находятся между легкими.
Современные методы лечения
Примерно один из пяти пациентов с фолликулярной лимфомой не нуждается в лечении и может просто наблюдаться в течение многих лет. Определяя необходимость лечения и выбирая тактику, врач учитывает стадию заболевания, размер и расположение опухолей, симптомы, общее состояние здоровья больного и другие факторы.
Если есть хотя бы один из перечисленных ниже признаков, нужно немедленно начинать лечение фолликулярной лимфомы:
- Поражение более чем трех групп лимфатических узлов, если лимфоузлы имеют диаметр более 3 см.
- Любые опухоли (в лимфатических узлах или других органах), диаметр которых более 7 см.
- : лихорадка, обильная потливость по ночам, потеря более 10% веса за последние 6 месяцев.
- Увеличение селезенки.
- Плеврит — воспаление плевры, тонкой пленки из соединительной ткани, которая выстилает изнутри грудную полость и покрывает легкие.
- Асцит — скопление жидкости в брюшной полости.
- Низкое содержание лейкоцитов (менее 1*109/л) или тромбоцитов (менее 100+109/л) в крови.
- Высокое содержание в крови опухолевых клеток — более 5*109/л.
При фолликулярных лимфомах применяют таргетные препараты и классические химиопрепараты, лучевую терапию, препараты глюкокортикостероидов, проводят пересадку костного мозга.
Действие таргетных препаратов направлено против отдельных , которые необходимы для выживания опухолевых клеток и активируют их быстрое размножение. При фолликулярной лимфоме чаще всего применяют ритуксимаб (Мабтера). Этот препарат связывается с белком на поверхности и активирует иммунные реакции, которые приводят к разрушению опухолевых клеток.
Ритуксимаб выпускается в виде раствора, который вводят внутривенно или под кожу. Обычно его назначают вместе с химиопрепаратами. Если пациент хорошо отвечает на терапию ритуксимабом и химиопрепаратом, поддерживающее лечение можно продолжать до 2 лет.
Химиотерапия обычно применяется в комбинации с ритуксимабом. Такое лечение может привести к ремиссии — состоянию, когда в организме пациента больше не обнаруживается признаков наличия злокачественной опухоли.
Применяют разные виды химиопрепаратов: одни из них вводят внутривенно, другие принимают в виде таблеток. Схема лечения может включать только один химиопрепарат, два или более:
- R-CHOP: ритуксимаб + доксорубицин + циклофосфамид + винкристин + преднизолон.
- R-CVP: ритуксимаб + циклофосфамид + винкристин + преднизолон.
- RB: ритуксимаб + бендамустин.
- R-CEPP: ритуксимаб + циклофосфамид + этопозид + прокарбазин + преднизолон.
Читайте также:





