Эндобронхиальное образование это рак
Эндобронхиальный рак относительно рано, даже при совсем небольших размерах опухоли, приводит к сужению просвета соответствующего бронха. Поэтому его основными проявлениями оказываются признаки нарушения бронхиальной проходимости. До появления этих признаков выявление опухоли в просвете бронха при обычном рентгенологическом исследовании практически невозможно.
Эндобронхиальные опухоли отчетливо видны на аксиальных срезах в случаях, если они занимают значительную часть просвета бронха, но не обтурируют его полностью. Такие образования имеют форму полипа, широким основанием прилежащего к одной из стенок крупного бронха. Контуры опухоли гладкие и четкие, структура обычно однородная, плотность мягко-тканная. Отличительной особенностью эндо-бронхиальных гамартом в сравнении с бронхогенным раком являются включения кальция и жира, отчетливо видимые на аксиальных срезах. Кроме того, Эндобронхиальный компонент опухоли часто наблюдается при карциноидных образованиях. Они относятся к нейроэндокринным злокачественным эпителиальным новообразованиям. При КТ-ангиографии такие образования быстро и интенсивно накапливают контрастное вещество, что позволяет предположить наличие карциноид-ной опухоли.
Наиболее демонстративно эндобронхиальные опухоли видны при многоплоскостной реформации. Особенно важны такие изображения при локализации опухоли в бронхах, расположенных перпендикулярно или под углом к плоскости сканирования. Плоские новообразования небольшого размера, едва выступающие над поверхностью слизистой, крайне трудны для распознавания при стандартном КТ исследовании. Обычно они выявляются только после предварительного бронхологического исследования.
Эндобронхиальные опухоли могут иметь и доброкачественную природу. В большинстве своем они представлены аденомами и папилломами Реже встречаются хондромы, фибромы и некоторые другие неэпителиальные образования. Клиническое течение и методы лечения таких новообразований имеют некоторые особенности. Установить гистологическую природу эндобронхиалыюй опухоли можно только по результатам морфологического исследования. Ровные гладкие контуры эндобронхиального образования не являются свидетельством доброкачественной их природы.

Рис. Эндобронхиальный рак промежуточного бронха. На аксиальном срезе (а) и многоплоскостных реформациях(б, в) патологическое образование диаметром 1, Осм прилежитквнутренней стенке промежуточного бронха, имеет четкие ровные контуры. Просвет бронха частично сохранен. Воздушность легоч-нойткани не изменена.

Рис. Эндобронхиальный рак верхушечного сегментарного бронха левого легкого. На аксиальном срезе (а) выявляется незначительноеутолщениестеноксегментарногобронха. На реформации в сагиттальной плоскости(б) выявляется патологическоеобразованиенеправильнойформы, исходящее иззаднейстен-ки верхушечного сегментарного бронха и свисающее в просвет бронха Б1 -2.
В тех случаях, когда эндобронхиальные опухоли занимают весь просвет бронха, их изображение теряется на фоне мягкотканных структур и сосудов корня легкого. Дистальная часть опухоли сливается с ателектазированной долей легкого. Проксимальная часть граничит с воздухом в просвете бронха и имеет типичную выпуклую, полуокруглую форму. При болюсном усилении плотность опухолевой ткани повышается, но обычно это не позволяет отличить ее от безвоздушной легочной ткани. Гораздо большее значение КТ-ангиография имеет для выявления возможного перибронхиального компонента опухоли и разграничения его с сосудами корня легкого.

Рис. Эндобронхиальная опухоль бронха верхней доли правого легкого. Культя бронха (а) имеет типичную прямоугольную форму за счет обтурации его просвета патологическим образованием. Дисталь-нее (б) опухоль сливается с ателектазированной легочной тканью и увеличенными лимфатическими узлами бронхопульмональной группы.

Рис. Эндобрнохиальная опухоль, верхней доли правого легкого. Сегментарный бронх (*) полностью обтурирован патологическим образованием округлой формы.
Доклинический период имеет очень мало признаков и может длиться годами. Появившиеся в дальнейшем клинические симптомы могут быть очень разнообразными, затрудняющими диагностику.
Надеюсь, что информация, приведенная в нашей статье, поможет вам вовремя заподозрить эту серьезную патологию и своевременно обратиться к врачу.
Основные симптомы
При центральном раке новообразование расположено возле бронха с большим диаметром. При росте оно раздражает его стенки, а затем сдавливает и нарушает проведение воздуха. В результате страдает снабжение кислородом частей легкого.

Нарушение прохождения воздуха по дыхательным путям ведет к спадению (ателектазу) участка легочной ткани, а это может вызвать смещение средостения – тканей, лежащих между этими органами.
При увеличении узел прорастает плевру, и тогда появляются первые симптомы – боли. Если страдают крупные нервные стволы (диафрагмальный, возвратный, блуждающий), нарушаются функции внутренних органов. В этот же период появляются отдаленные метастазы.
Периферический очаг может долго расти бессимптомно. Когда опухоль достигает большого размера, по течению она напоминает центральный рак. В центре новообразования может появиться распад ткани и кровотечение из поврежденных сосудов.
При атипичных формах рака первые признаки вызваны появлением отдаленных метастазов.
Общие и местные признаки
Симптомы рака легких, вызванные непосредственным давлением опухоли на окружающие ткани:
- кашель сухой;
- выделение слизистой или гнойной мокроты;
- кровохарканье;
- сиплый голос;
- отек лица;
- одышка;
- затруднение при глотании.
Общие признаки рака легких связаны с отравлением организма продуктами жизнедеятельности и распада раковых клеток:
- слабость;
- чувство нехватки воздуха;
- небольшое повышение температуры;
- иногда – незначительное снижение веса.
При своевременном лечении аппетит у больных улучшается, и они восстанавливают свой привычный вес или даже немного поправляются. Это не должно служить причиной отказа от диагноза злокачественной опухоли.
При новообразовании легких развивается паранеопластический синдром. Он сопровождается признаками изменения кальциевого обмена в костной ткани. Другие симптомы, сопутствующие опухоли – кожная сыпь, раздражение и воспаление кожи (дерматит), утолщение ногтевых фаланг пальцев.
Метастазы чаще поражают печень, кости и головной мозг. Клинические признаки зависят от органа. Это может быть, например, внезапный перелом или нарушение сознания.
Осложнения рака легких:
- кровотечение;
- ателектаз легкого;
- нарушение бронхиальной проходимости;
- распад легочной ткани.
Клинические варианты
Формы этого злокачественного новообразования описаны в нашей статье.
Образование растет внутрь бронха, раздражая его внутреннюю оболочку. Первый симптом – сухой кашель. Постепенно присоединяется небольшое количество светлой мокроты. При повреждении капилляров в ней появляются тонкие прожилки крови.
Если через бронх перестает проходить воздух, нижележащий отдел легкого спадается. Появляются соттветствующие симптомы: гнойная мокрота, лихорадка, слабость, одышка. Возникает обтурационное воспаление, то есть раковый пневмонит.
Часто эти признаки возникают на фоне сезонной простудной инфекции осенью или весной. При неэффективности обычного лечения пациента направляют на рентгенографию легких, где и выявляют заболевание.
Иногда в таких случаях раковый пневмонит принимают за обычную пневмонию. После курса антибиотиков и других средств больному становится лучше, что служит причиной диагностической ошибки. Чтобы этого избежать, нужно, как минимум делать контрольный рентгеновский снимок, а при сомнениях в диагнозе выполнять бронхоскопию.
При появлении ракового пневмонита может возникнуть плеврит. Обычно при пункции на ранней стадии злокачественных клеток в выпоте нет.
Растущая опухоль сдавливает и повреждает соседние структуры. При сдавлении возвратного нерва появляется осиплый голос (чаще при левосторонней локализации опухоли). Повреждение блуждающего нерва вызывает симптомы ослабления симпатической нервной активации, что сопровождается учащенным пульсом, метеоризмом и жидким стулом. Прорастание диафрагмального нерва ведет к ее параличу и усилению одышки. Если же поражается перикард, возникает такой признак, как боль в груди, с которой больного госпитализируют в кардиологическое отделение.

Симптомы рака легких нередко связаны с поражением верхней полой вены. При ее сдавлении страдает отток венозной крови и лимфы от головы, рук и верхней части корпуса. Симптомы: лицо пациента приобретает одутловатый синюшный вид, у него видны набухшие вены на шее. Больной не может лечь, и спит полусидя.
Признаки сдавления верхней полой вены наблюдается и при других тяжелых заболеваниях:
- опухоль органов средостения;
- лимфогранулематоз;
- неходжкинская лимфома;
- тромбоз полой вены.
Если рак прорастает в плевру и распространяется по ней, в плевральном выпоте находят злокачественные клетки.
Симптомы рака легких при этой форме появляются позднее. Образование проникает внутрь бронха только небольшой своей частью, а остальная масса новообразования лежит снаружи. Бронх сдавливается медленнее. Однако первый симптом – кашель – появляется довольно быстро. Он сухой, сильный, особенно при поражении лимфоузлов и сдавлении бронхиального дерева.
Перибронхиально-разветвленный вариант проявляется признаками продолжительной пневмонии. При бронхоскопии ее обнаружить сложно, потому что в бронхиальный просвет выступает только самая незначительная часть новообразования. С этим связаны трудности диагностики.
Этот вид опухоли поражает верхний сегмент органа и прорастает верхушку плевры, верхние ребра и нервные сплетения, проходящие между ними. При этом возникает боль, имитирующая признаки плексита или периартрита, по поводу чего больные безуспешно лечатся у невролога. Постепенно вовлекается симпатический нервный ствол, что сопровождается типичными симптомами: опущением верхнего века, сужением зрачка и западением глазного яблока на больной стороне. Страдают и нервы корпуса: появляются такие признаки, как потливость половины тела, расширение сосудов, покраснение кожи.
Круглое новообразование долго не вызывает никаких жалоб и выявляется случайно. Опухоль расположена далеко от центральных бронхов, поэтому существенного затруднения дыхания она не вызывает. Лишь при подробном расспросе можно выявить такие симптомы, как утомляемость при нагрузке и нередкое небольшое повышение температуры.
По мере роста очага он приближается к крупным бронхам и вызывает признаки центрального рака. Если же опухоль растет в сторону плевры, то после ее поражения возникает боль и воспаление. Вокруг опухолевой массы появляются признаки пневмонии. После терапии антибиотиками больному становится лучше, но на рентгене сохраняется тень с лучистым контуром. Поэтому после любой пневмонии важно повторное рентгенологическое исследование.
В центре круглой опухоли начинается распад ткани, которая выходит через бронхи с влажным кашлем. От кисты или абсцесса такая опухоль отличается неоднородностью стенки.
В одной из долей легкого возникает один или несколько небольших злокачественных очагов, которые сливаются между собой с образованием уплотнения – инфильтрата. Больного беспокоит сухой кашель. Постепенно появляется небольшое количество мокроты, которая затем становится жидкой, обильной, пенистой. Присоединяется бактериальная инфекция, появляются признаки пневмонии: лихорадка, боль в груди, одышка, кашель. Не исключена двусторонняя локализация опухоли.
Эти варианты опухоли легких проявляются лишь после своего метастазирования и образования отдаленных опухолевых очагов. До этого момента человек чувствует себя хорошо и не подозревает о болезни легких.
Медиастинальная форма характеризуется развитием опухолевых отсевов в лимфоузлах средостения. Они увеличиваются и сдавливают сосуды средостения. Появляются такие признаки: затрудняется отток венозной крови и лимфатической жидкости из верхней части тела. Лицо приобретает синюшную окраску, одутловатость. Вены на руках и шее хорошо видны, напряжены.
Костный вариант проявляется сначала болью в разрушенном метастазом участке кости, а затем возникает патологический перелом.
Симптомы мозговой формы связаны с повышением давления внутри черепа и нарушением общемозговых функций. Больные жалуются на постоянную головную боль, тошноту, рвоту, не приносящую облегчения.
В редких случаях симптомы атипичной опухоли имитируют признаки болезни сердца, желудка, печени.
Гораздо более опасны недифференцированные формы рака легкого:
- мелкоклеточный;
- светлоклеточный;
- овсяноклеточный;
- крупноклеточный;
- полиморфно-клеточный.
Такие клетки очень быстро делятся, опухоль растет и метастазирует в короткие сроки. Метастазы по кровеносным сосудам попадают в череп и вещество мозга. При мелкоклеточном раке пациенты живут не дольше 10 месяцев.
В других случаях, даже если рак легких не лечить, длительность жизни 3 – 4% пациентов достигает 5 лет. По крайней мере 92% из них проживают минимум 2 года.
Рак легких имеет разнообразные симптомы и нередко маскируется под признаки других болезней легких. Поэтому так важен здоровый образ жизни, регулярное проведение флюорографии и своевременное качественное диспансерное наблюдения у терапевта.
Видео по теме
Об особенных симптомах рака легких рассказано в популярной передаче:
Опухоли бронхов – различные в морфологическом отношении новообразования, растущие в просвет бронха (эндобронхиально) или вдоль его стенки (перибронхиально). Признаками опухоли бронха могут служить: раздражающий кашель, кровохарканье, одышка, свистящее дыхание, рецидивирующие пневмонии. При раке бронха названная симптоматика развивается на фоне общего нарушения самочувствия (слабости, похудания и пр.). В целях диагностики и верификации типа опухоли бронха проводится рентгенография и томография легких, бронхоскопия с эндоскопической биопсией и гистологическим исследованием материала. Удаление опухолей бронхов (с учетом их локализации и гистотипа) может производиться эндоскопически, путем резекции бронха или легкого.
МКБ-10
- Причины
- Классификация
- Симптомы опухолей бронхов
- Диагностика
- Лечение опухолей бронхов
- Прогноз
- Цены на лечение
Общие сведения
Опухоли бронхов – новообразования, различные по происхождению, клеточному составу, характеру роста, течению и прогнозу, исходящие из тканей бронхиального дерева. Прежде всего, все опухоли бронхов подразделяются на доброкачественные и злокачественные. Первая группа новообразований более многочисленна, хотя составляет всего 5-10% от общего числа опухолевых процессов в бронхах. Большая часть опухолей бронхов представлена различными гистологическими вариантами бронхогенного рака. Доброкачественные опухоли легких и бронхов чаще развиваются у лиц молодого возраста (30-40 лет), в одинаковой степени поражают мужчин и женщин; злокачественные новообразования в большинстве случаев выявляются у мужчин старше 50 лет.
Причины
Наиболее подвержены возникновению опухолей бронхов работники вредных производств, контактирующие с углем, асбестом, мышьяком, хромом, никелем, аэрогенными поллютантами. Отмечена связь некоторых опухолей бронхов с определенными вирусными агентами (например, ассоциация плоскоклеточных папиллом бронхов с вирусом папилломы человека). Папилломы бронхов часто сочетаются с папилломатозом гортани и трахеи.
Классификация
По типу роста опухоли легких подразделяются на центральные (произрастающие из крупных бронхов - главных, долевых, сегментарных, субсегментарных) и периферические (развиваются из мелких бронхиальных ветвей 5-го, 6-го порядка). Центральные опухоли с эндобронхиальным ростом доступны визуализации через бронхоскоп, часто обтурируют просвет бронха, вызывая при этом ателектаз сегмента или доли легкого. Периферические опухоли длительное время не вызывают клинически значимых изменений и протекают бессимптомно.
Доброкачественные опухоли могут развиваться из различных элементов бронха, на основании чего выделяют:
- опухоли из эпителия и бронхиальных желез (папилломы (плоскоклеточные, железистые, смешанные), аденомы бронхов (карциноидные, цилиндроматозные, мукоэпидермоидные, смешанные)
- опухоли из мезодермальной ткани (лейомиомы, фибромы, гемангиомы, неврогенные опухоли)
- дисэмбриологические опухоли (гамартомы, гамартохондромы)
Опухоли бронхов следует отличать от эндобронхиальных процессов неопухолевой природы. К последним в пульмонологии относятся инородные тела бронхов, воспалительная гиперплазия бронхов, бациллярный ангиоматоз легкого, амилоидные опухоли, эндометриоз и т. п.
По мере развития доброкачественных опухолей бронхов выделяют фазу бессимптомного течения, начальных клинических проявлений и развернутой клинической картины. С учетом выраженности нарушения бронхиальной проходимости различают стадию частичного стеноза бронха, клапанного стеноза бронха и полной окклюзии бронха. В некоторых случаях доброкачественные опухоли бронхов подвергаются малигнизации и приобретают злокачественное течение (например, малигнизация аденомы бронха с переходом в аденокарциному отмечается у 5–10% больных).
Симптомы опухолей бронхов
Наиболее яркая клиническая симптоматика развивается при эндобронхиальном росте опухоли, вызывающей нарушение бронхиальной проходимости. На стадии частичного бронхостеноза диаметр просвета бронха практически не изменен, пациента может беспокоить раздражающий кашель с небольшим количеством мокроты, изредка – кровохарканьем. Общее самочувствие не страдает. Рентгенологические признаки опухолевого роста отсутствуют; выявление новообразования возможно только с помощью КТ легких или бронхоскопии.
На стадии клапанного стеноза бронха опухоль уже в значительной мере перекрывает просвет воздухоносных путей. Больного беспокоит постоянный кашель с выделением слизисто-гнойной мокроты, кровохарканье, одышка, свистящее дыхание. Во время выдоха под давлением опухоль может полностью закрывать бронх, в связи с чем на этом этапе возникают признаки нарушения легочной вентиляции, воспалительные изменения. Рентгенологически обнаруживаются сегментарные инфильтраты, опухоль бронхов подтверждается эндоскопически или с помощью линейной томографии.
Полная обтурация бронха опухолью приводит к формированию ателектаза, нагноительных процессов в невентилируемом участке легочной ткани. Клиническая картина соответствует обтурационной пневмонии: лихорадка, кашель с гнойной мокротой, общая слабость, потливость. При аррозии бронхиальных сосудов могут возникать массивные легочные кровотечения.
Карциноидные аденомы бронхов могут продуцировать биологически активные вещества, поэтому при опухолях данного типа нередко развивается карциноидный синдром: бронхоспазм, головокружения, покраснение кожи, чувство жара, аллергические высыпания на коже и т. п.
Опухоли с перибронхиальным ростом, как правило, не вызывают полной обтурации бронха, поэтому симптоматика не выражена. Также малосимптомно и течение периферических опухолей. Обычно клиническая манифестация связана с аррозией сосуда (кровохарканье), сдавлением или прорастанием бронхов (кашель, одышка, повышение температуры и т. д.). При раке бронха, кроме респираторных проявлений, выражены общие нарушения: раковая интоксикация, слабость, кахексия, анемия, болевой синдром.
Диагностика
Беспричинный или длительный надсадный кашель, кровохарканье, одышка, затрудненный выдох и другие признаки неблагополучия со стороны дыхательных путей должны стать поводом для безотлагательного посещения пульмонолога. После оценки аускультативных и других физикальных данных определяется алгоритм диагностического обследования.
Как правило, первым шагом на пути выявления опухоли бронха является рентгенография легких в двух проекциях и томографическое исследование. В большинстве случаев рентгенологически определяется гиповентиляция или ателектаз части легкого; на томограммах - "ампутация" обтурированного опухолью бронха. Для оценки васкуляризации опухоли бронха целесообразно выполнение бронхиальной артериографии или ангиопульмонографии.
Наибольшей ценностью при эндобронхиальных новообразованиях обладает фибробронхоскопия с эндоскопической биопсией. Гистологический анализ биоптата позволяет окончательно определить морфологический тип опухоли. Бронхоскопия может быть информативна и при периферических опухолях – в этом случае эндоскопист фиксирует косвенные признаки опухолевого роста (сужение и деформацию контуров бронха за счет внешнего сдавления, изменение угла отхождения бронхиальных ветвей и пр.). При такой локализации также возможна трансбронхиальная биопсия опухоли. С целью оценки степени нарушения проходимости бронхов выполняется спирометрия.
В плане дифференциальной диагностики наиболее важным представляется разграничение доброкачественных и злокачественных опухолей бронхов. Определение гистотипа, локализации и степени распространенности опухоли бронха позволяет грамотно спланировать последующее лечение.
Лечение опухолей бронхов
Доброкачественные опухоли бронхов с внутрипросветным ростом могут быть удалены различными путями. Так, при одиночных полипах на узкой ножке в качестве метода выбора может рассматриваться эндоскопическое удаление полипа через бронхоскоп с коагуляцией ложа. В остальных случаях, как правило, производится торакотомия с бронхотомией и удалением опухоли, окончатая или циркулярная резекция бронха; а при наличии необратимых изменений в легком (бронхоэктазов, пневмосклероза) – различные виды резекции. Перибронхиальные и периферические доброкачественные опухоли, как правило, удаляются в процессе краевой или сегментарной резекция легкого, лобэктомии.
Совсем иной подход используется в отношении злокачественных опухолей бронхов. Исходя из требований радикальности, объем резекции увеличивается до лобэктомии и даже расширенной пневмонэктомии. Эндобронхиальное удаление (лазерная деструкция, криодеструкция, радиочастотная или аргоноплазменная коагуляция, ФДТ), как альтернатива хирургической операции, применяется лишь на стадии TisN0M0 или при функциональной неоперабельности пациента в крупных центрах торакальной хирургии, где имеется соответствующее техническое оснащение и опыт. Хирургическое лечение рака бронхов дополняется химиотерапией или лучевой терапией; в запущенных случаях эти методы служат единственно возможным способом продления жизни пациента.
Прогноз
После удаления доброкачественные опухоли бронхов могут рецидивировать, особенно в случае продолжающегося воздействия причинно значимых факторов. Эндобронхиальное удаление опухоли может осложниться рубцовым стенозом бронха. Отказ от лечения чреват возникновением жизнеугрожающего кровотечения, развитием необратимых изменений легочной ткани, озлокачествлением опухоли бронха. Прогноз злокачественных опухолей бронхов зависит от стадии онкопроцесса, радикальности проведенного лечения, гистологической формы рака, наличия метастазов на момент установления диагноза.
Новообразования трахеобронхиального дерева встречаются относительно редко и составляют лишь 2% от всех злокачественных новообразований дыхательной системы. Показатель общей заболеваемости составляет один случай на 1 миллион человек, причем в бронхах опухоли наблюдаются в 400 раз чаще, чем в трахее. Несмотря на то что у взрослых 90% новообразований трахеи являются злокачественными, у детей большинство таких опухолей доброкачественные.
а) Анатомические особенности. Трахеобронхиальное дерево состоит из трубчатых структур различных размеров, по которым движется воздух и секрет желез. Крупные дыхательные пути включают в себя трахею и бронхи, а небольшие дыхательные пути-бронхиолы, терминальные бронхиолы, респираторные бронхиолы и альвеолярные протоки. Трахея начинается на уровне шестого шейного позвонка (Сб) и заканчивается бифуркацией, которая обычно расположена на уровне четвертого и пятого грудных позвонков (Т4-Т5). От трахеи отходят левый и правый главные бронхи.
Передняя и боковая стенки трахеи содержатхрящи, тогда как в задней стенке вместо хряща имеется тонкая мембрана, поддерживаемая мышцей трахеи. При компьютерной томографии (КТ) стенка трахеи выглядит как мягкотканная полоска толщиной 1-3 мм, отграниченная воздухом в просвете трахеи и жировой тканью средостения. Задняя стенка более тонкая и по причине отсутствия хряща может визуализироваться по-разному. Так, во время вдоха в зависимости от его глубины она может выглядеть плоской, выпуклой или слегка вогнутой, а во время выдоха - плоской или выпуклой кпереди. Значения угла бифуркации трахеи варьируются в широких пределах даже у здоровых лиц. Правый главный бронх по сравнению с левым имеет более вертикальный ход и меньшую длину. Кроме того, правый главный бронх разветвляется раньше.
Дыхательные пути может поражать множество разнообразных заболеваний, в том числе многие злокачественные и доброкачественные новообразования. Несмотря на то что опухоли могут возникать в любом отделе трахеобронхиального дерева, некоторые новообразования характеризуются наличием преимущественной локализации. Так, плоскоклеточный рак чаще формируется на задней стенке нижних 2/3 трахеи, а аденоидно-кистозная карцинома чаще поражает нижние отделы трахеи и главные бронхи. В то же время мукоэпидермоидная карцинома и карциноидные опухоли, как правило, развиваются вдыхательных путях, расположенных дистальнее бифуркации трахеи.
Также в условиях хронической бронхиальной обструкции, вызванной медленно растущими злокачественными или доброкачественными новообразованиями дыхательных путей, могут формироваться бронхоэктазы.
КТ представляет собой метод выбора для изучения новообразований трахеи и бронхов, поскольку позволяет выявить опухоль, определить ее характеристики, провести ее стадирование и спланировать хирургическое вмешательство. Другими преимуществами КТ являются широкая доступность метода и быстрота сканирования, поскольку изображение дыхательных путей может быть получено за считанные секунды. В клинической практике в основном изучают изображения в аксиальной плоскости, хотя использование 2D мультипланарной реконструкции (MPR) и BD-реконструкции позволяет дополнить полученную информацию. К наиболее частым признакам опухолей трахеи и бронхов, выявляемым при КТ, относят наличие в просвете узелков или объемных образований, а также утолщение стенок дыхательных путей. Злокачественные новообразования характеризуются склонностью к распространению за пределы дыхательных путей и инвазии средостения, в то время как доброкачественные опухоли могут расти в просвете дыхательных путей и иметь четкий контур. В большинстве случаев для постановки диагноза требуется выполнение биопсии.
В последнее время возрастает роль ПЭТ/КТ, как гибридного метода диагностики целого ряда новообразований. Было показано, что сочетание позитронно-эмиссионной томографии с использованием фтор-18-фтордезоксиглюкозы (ФДГ) и КТ по возможностям выявления метастазов превосходит такие методы, как КТ или МРТ. Данный метод позволяет осуществлять рестадирование опухолей, а кроме того, под его контролем возможно выполнять биопсию. Уровень поглощения ФДГ опухолями трахеи и бронхов зависит от их гистологического типа. Так, плоскоклеточный рак интенсивно накапливает ФДГ тогда как уровень поглощения ФДГ другими злокачественными новообразованиями, например аденоидно-кистозной карциномой и мукоэпидермоидной карциномой, вариабелен. Карциноид, как правило, поглощает ФДГ слабо либо не поглощает вообще, что потенциально может привести к ошибкам интерпретации результатов ПЭТ/КТ органов грудной клетки.
С появлением в КТ режима MPR преимущества МРТ перестали быть столь значительными. В то же время большая длительность сканирования при МРТ может затруднять обследование лиц с симптомами поражения дыхательной системы. Вероятно, оптимальной тактикой использования МРТ в настоящее время станет динамическое наблюдение детей и молодых лиц, что позволит снизить кумулятивную дозу облучения.
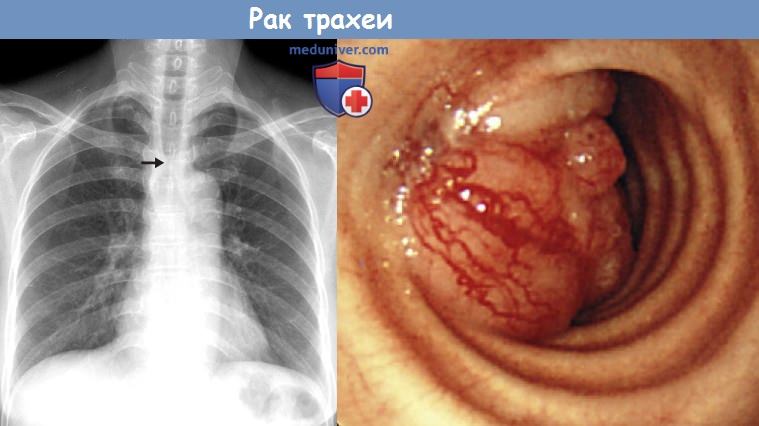
в) Злокачественные новообразования. К наиболее распространенным злокачественным новообразованиям дыхательных путей относят плоскоклеточный рак, аденоидно-кистозную карциному, мукоэпидермоидную карциному и карциноидные опухоли. Другие злокачественные опухоли, например различные первичные саркомы и лимфома, также могут поражать дыхательные пути, однако встречаются намного реже. Развитие плоскоклеточного рака тесно связано с курением. При этом почти у 40% пациентов с данным новообразованием возникают синхронные или метахронные злокачественные опухоли головы/шеи или легких. Крометого, у 1/3 пациентов на момент постановки диагноза выявляются лимфаденопатия средостения или метастазы в легких. При КТ наиболее распространенным проявлением плоскоклеточного рака является полиповидное объемное образование в просвете дыхательных путей, характеристики контура которого могут сильно варьироваться. Так, контур образования может быть ровным, дольчатым или неровным.
В то же время плоскоклеточный рак может выглядеть как участок неравномерного утолщения стенки дыхательных путей.
В отличие от плоскоклеточного рака развитие аденоидно-кистозной карциномы с курением не связано. Данная опухоль возникает в мелких слюнных железах, расположенных в подслизистом слое. К моменту выявления примерно у 10% пациентов в патологический процесс вовлечены и регионарные лимфатические узлы. При КТ опухоли могут проявляться как отдельные мягкотканные объемные образования в просвете дыхательных путей либо как участки диффузного или циркулярного утолщения их стенок.
На долю мукоэпидермоидной карциномы приходится 0,1-0,2% от всех новообразований легких. На момент выявления в 10% случаев обнаруживаются метастазы. При КТ большинство опухолей проявляются как мягкотканные узелки в просвете дыхательных путей, более или менее гетерогенно накапливающие контрастное вещество. Таким образом, при КТ данные новообразования могут быть неотличимы от карциноидных опухолей. Сообщается, что до 50% мукоэпидермоидных карцином содержат точечные кальцификаты.
Наиболее распространенными эндобронхиальными новообразованиями у лиц молодого возраста являются карциноидные опухоли. Они представляют собой нейроэндокринные злокачественные новообразования, которые по митотической активности делят на типичные (высокодифференцированные) и атипичные (умереннодифференцированные). При КТ в просвете дыхательных путей чаще всего выявляют мягкотканное объемное образование с ровным или дольчатым контуром. Типичные карциноидные опухоли, как правило, имеют центральную локализацию: в главных, долевых или сегментарных бронхах. При этом атипичные карциноиды чаще развиваются в периферических отделах легких. Карциноидные опухоли могут интенсивно накапливать контрастное вещество. Кальцификаты в структуре данных опухолей описаны в 20% случаев. В целом, уровень поглощения ФДГ карциноидами ниже, чем другими злокачественными новообразованиями дыхательных путей. Так, карциноидные опухоли могут вообще не накапливать ФДГ, либо уровень поглощения ими ФДГ будет ниже, чем структурами средостения.
В дыхательных путях чаще встречаются не первичные новообразования, а метастазы, которые могут формироваться в результате непосредственной инвазии или гематогенного распространения. К опухолям, которые часто распространяются непосредственно на дыхательные пути, относят первичные злокачественные новообразования гортани, щитовидной железы, легких, средостения и пищевода. Гематогенное распространение более характерно для меланомы, саркомы, колоректального рака, рака молочных желез и легких. Непосредственная инвазия трахеи проявляется формированием объемного образования в дыхательных путях или участка утолщения их стенки. Также может выявляться деструкция хрящей трахеи или бронхов. Лучевые признаки гематогенных метастазов обычно соответствуют таковым при первичных злокачественных опухолях. Например, такие сосудистые опухоли, как меланома и почечно-клеточная карцинома, могут интенсивно накапливать контрастное вещество.
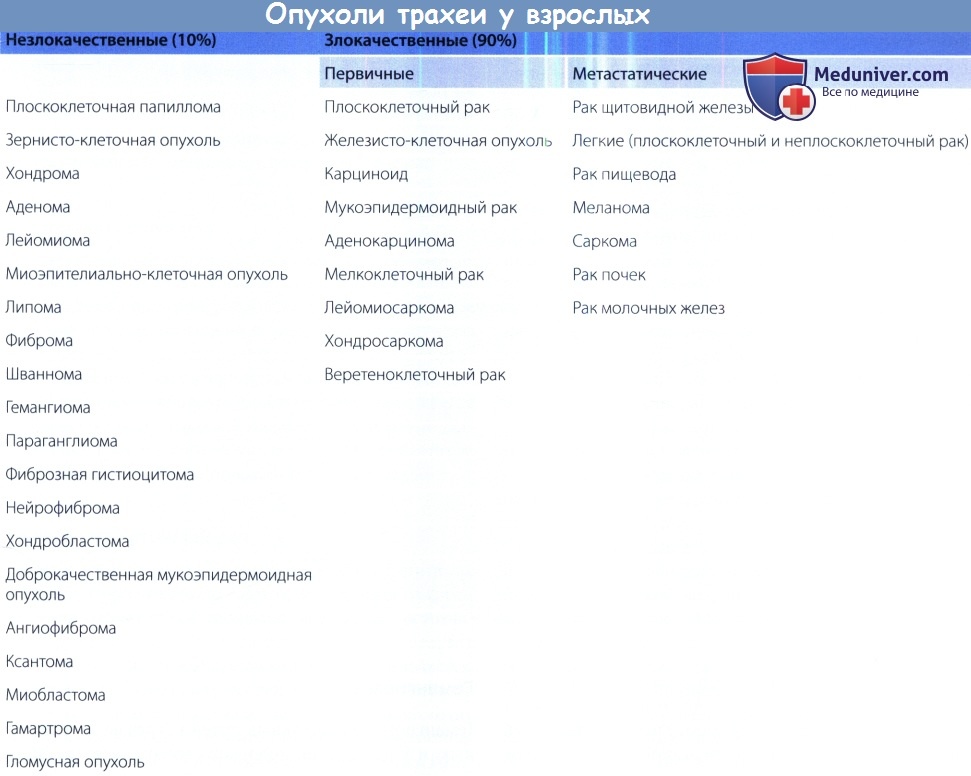
г) Доброкачественные новообразования. К наиболее распространенным доброкачественным опухолям дыхательных путей относят плоскоклеточную папиллому, ларинготрахеальный папилломатоз, гамартому, липому и гемангиому. Плоскоклеточная папиллома представляет собой наиболее часто встречающуюся доброкачественную опухоль трахеобронхиального дерева. Она состоит из фиброваскулярной стромы, окруженной многослойным плоским эпителием.
Рост папиллом связываютс курением. Такие опухоли могут быть единичными (папиллома) или множественными (ларинготрахеальный папилломатоз). Ларинготрахеальный папилломатоз является результатом заражения вирусами папилломы человека 6 и 11 типов, передача которых обычно осуществляется от инфицированной матери ребенку во время родов через естественные родовые пути. При КТ папиллома чаще всего выглядит как небольшой единичный узел, выступающий в просвет дыхательных путей. При этом распространение опухоли за их пределы отсутствует. Большинство папиллом встречается в долевых бронхах; поражение главных бронхов и трахеи наблюдается реже. Для ларинготрахеального папилломатоза характерно выявление в просвете дыхательных путей (преимущественно трахеи) множества полиповидных узелков различного размера. Поражение центральных дыхательных путей наблюдается в 5% случаев, а периферических - менее чем в 1% случаев. Папилломы могут распространяться на легкие, проявляясь в виде узелков в задней половине грудной клетки. Узелки могут содержать полости, в которых может определяться уровень жидкости. Возможна злокачественная трансформация папилломы в плоскоклеточный рак.
Гамартома представляет собой доброкачественное новообразование, состоящее из хрящевой, жировой, костной, соединительной тканей и гладкомышечных клеток. В 1,4-3% случаев опухоль расположена эндобронхиально. Локализация в трахее менее распространена. По сравнению с паренхиматозными гамартомы дыхательных путей обычно содержат меньше жира и больше хрящевых компонентов. Чаще всего гамартомы дыхательных путей выглядят как экзофитные полиповидные или на широком основании объемные образования с ровным контуром. Поставить диагноз позволяет выявление при КТ жира и кальцификатов в структуре опухоли. В некоторых случаях облегчить постановку диагноза позволяет МРТ, при которой для жировых включений характерен гиперинтенсивный сигнал на Т1-и Т2-взвешенных изображениях.
Липома представляет собой редкую опухоль, которая растет из жировой ткани, расположенной в подслизистом слое трахеобронхиального дерева. Для липом характерно наличие участков жировой плотности при КТ и участков с сигнальными характеристиками жировой ткани на Т1 - и Т2-взвешенных изображениях. В большинстве случаев для постановки диагноза достаточно обнаружить жировую ткань.
Гемангиома трахеи представляет собой доброкачественное новообразование мезенхимального происхождения, которое чаще всего встречается у детей. Более того, у детей капиллярная гемангиома является наиболее распространенной опухолью, расположенной ниже голосовой щели. При КТ гемангиомы выглядят как мягкотканные объемные образования с четким контуром, расположенные на задней или заднелатеральной стенке верхних отделов трахеи. Поражение дистальных дыхательных путей наблюдается значительно реже.
и) Особенности лечения. В общем, методом выбора для лечения большинства новообразований трахеи и бронхов является резекция. К наиболее распространенным типам резекции относят трахеальную, ларинготрахеальную и бифуркационную. Резекция может быть выполнена и в случае инвазии дыхательных путей первичным злокачественным новообразованием легких или щитовидной железы, если при предоперационной оценке выяснится, что для реконструкции останется достаточное количество ткани. При невозможности получения адекватного расстояния между краями раны рекомендовано проводить адъювантную лучевую терапию. Первичные новообразования дыхательных путей могут быть признаны нерезектабельными в случае местно-распространенной формы опухоли, при наличии метастазов или сопутствующих заболеваний. Удаление новообразований, расположенных в просвете дыхательных путей, может выполняться и при бронхоскопии. Для этой цели также могут быть использованы лазерная вапоризация, фотодинамическая терапия, криотерапия и эндобронхиальная брахитерапия. В случае опухолей, вызывающих непроходимость дыхательных путей, могут применяться стентирование, лучевая терапия или их сочетание.

к) Список литературы:
1. Wu CC et al: Tracheal and airway neoplasms. Semin Roentgenol. 48(4):354-64, 2013
2. Honings J et al: Clinical aspects and treatment of primary tracheal malignancies. Acta Otolaryngol. 130(7):763-72, 2010
3. Laroia AT et al: Modern imaging of the tracheo-bronchial tree. World J Radiol. 2(7):237-48, 2010
4. Park CM et al: Tumors in the tracheobronchial tree: CT and FDG PET features. Radiographics. 29(1):55-71, 2009
5. Koletsis EN et al: Tumoral and non-tumoral trachea stenoses: evaluation with three-dimensional CT and virtual bronchoscopy. J Cardiothorac Surg. 2:18, 2007
Редактор: Искандер Милевски. Дата публикации: 1.2.2019
Читайте также:

