Эмбриональная опухоль желточного мешочка что это
Опухоль желточного мешка (эмбриональный рак инфантильного типа; опухоль эндодермального синуса) встречается редко, преимущественно у детей в возрасте до 3 лет, но бывает и у взрослых, обычно в сочетании с другими герминогенными опухолями. Встречается в яичках, яичниках и экстрагонадных локализациях. Клинически характеризуется быстро прогрессирующим увеличением яичка.
Макроскопически яичко увеличено, опухоль мягкая, беловатого или желтоватого цвета с кровоизлияниями, участками мукоидизации и иногда с образованием кист. Может распространяться на придаток яичка и семенной канатик.
Микроскопически опухоль состоит из примитивных эпителиальных клеток с нечеткими границами кубической, призматической или уплощенной формы, напоминающих эндотелий. Цитоплазма светлая, эозинофильная, часто вакуолизированная, содержит разное количество гликогена, слизи и липидов. Встречаются внутри- и внеклеточные ШИК-положительные гиалиновые тельца. Ядра небольшие, округлые или слегка вытянутые, часто вакуолизированы. Клетки растут солидными полями, образуют тяжи в виде анастомозирующих железистых структур поливезикулярного типа. Поливезикулярные структуры рассматривают как более зрелые, характеризующие дифференцировку в примитивную кишку. Встречаются сосочки, образованные тонкой фиброваскулярной стромой, покрытой двумя рядами клеток,— структуры, напоминающие развивающийся желточный мешок (тельца Шиллера -Дюваля).
Имеются участки сетчатого строения, в которых трудно отграничить цитоплазматические вакуоли от анастомозирующих между собой сосудов. В резко отечной строме могут располагаться причудливо расположенные тяжи опухолевых клеток. В строме иногда встречаются клетки, напоминающие гладкомышечные элементы и участки примитивной мезенхимы, что, однако, не дает оснований для диагноза тератомы.
У больных с опухолью желточного мешка всегда определяют повышенный фетопротеин.
Прогноз у детей до 2 лет более благоприятный, чем в других возрастных группах (где обычно имеется сочетание опухоли желточного мешка с другими герминогенными опухолями).
Полиэмбриома опухоль, состоящая преимущественно из эмбриональных телец. Эмбриоидные тельца состоят из диска и полости цилиндрической формы, окруженных рыхлой мезенхимой, в которой могут встречаться тубулярные структуры, напоминающие эндодерму и элементы синцитиотрофобласта. Диск состоит из одного или нескольких слоев крупных недифференцированных эпителиоподобпых клеток, полость выстлана уплощенными эпителиальными клетками и напоминает амниотическую полость. Эмбриоидные тельца напоминают эмбриона двухнедельного развития. Чаще встречают различные варианты эмбриоидных телец в виде гнезд или пластов клеток, частично лежащих в полости, с органоидным строением или без него. Полнэмбриома в чистом виде встречается крайне редко. Обычно эмбриоидные тельца обнаруживают в эмбриональных раках и тератомах. Прогноз неблагоприятный.
Наличие одного из этих компонентов, даже при высоком содержании хорионического гонадотропина, недостаточно для установления диагноза. Элементы синцитиотрофобласта встречаются при семиномах, эмбриональном раке, тератоме, по только их сочетание с нитотрофобластом позволяет судить о хориокарциноме. Обычно хориокарцинома сочетается с другими герминогенными опухолями (эмбриональным раком, тератомами и др.). Хорионический гонадотрошш в сыворотке крови и моче у этих больных, как правило, высокий. Прогноз неблагоприятный.
Тератома опухоль, обычно состоящая из нескольких типов тканей, являющихся производными всех трех зародышевых листков: эндодермы, мезодермы, эктодермы. В тех случаях, когда опухоль состоит из производных одного зародышевого лисгка (кожа, мозг), она расценивается как тератома. Если дифференцированная ткань (хрящ, железы) сочетается с семиномой или эмбриональным раком, эту ткань следует рассматривать как элементы тератомы.
Тератома встречается у детей и у взрослых мужчин до 30 лет.
Макроскопически яичко может иметь обычные размеры или чаще значительно увеличено. Опухоль плотная с бугристой поверхностью, на разрезе серовато-белого цвета с участками хряща или кости (или без них), с кистами разных размеров, заполненными буроватым, желатинозным или муцинозным содержимым.
Зрелая тератома состоит из хорошо дифференцированных тканей (хрящ, гладкие мышцы, мозг и др). Часто эти ткани расположены в виде органоидных структур, напоминая желудочно-кишечный тракт, респираторную трубку, слюнную или поджелудочную железы и др.. В более простом виде тератома содержит кисты, выстланные плоским, респираторным или кишечным эпителием. Стенка кист образована зрелой соединительной тканью. Если стенка кист, выстланных зрелым эпителием, образована миксоматозной тканью типа примитивной мезенхимы или, если в тератоме имеются участки примитивной мезенхимы, она должна квалифицироваться как незрелая.
Диагноз зрелой тератомы может быть поставлен только после тщательного исследования всей опухоли для исключения незрелых компонентов и элементов других герминогенных опухолей. Для детей прогноз благоприятный, у взрослых, несмотря на видимую зрелость тканей, предсказать клиническое течение опухоли невозможно, так как известны случаи метастазирования.
Незрелая тератома состоит из тканей с незаконченной дифференцировкой. Она может быть представлена незрелыми тканями, производными всех зародышевых листков. Кроме того, может иметь органоидное строение с образованием абортивных органов, чаще всего это нервная трубка, структуры желудочно-кишечного тракта и дыхательных путей. Наряду с этим имеются элементы зрелых тканей. В ряде случаев у больных с незрелой тератомой реакция на фетопротеин положительная. Следует отметить, что незрелая тератома редко встречется у детей. Прогноз неблагоприятный. ,
(опухоль эндодермального синуса [1], эмбриональный рак инфантильного типа, рак желточного мешка, опухоль Тейлума).
Термин "опухоль желточного мешка" был предложен N.J. Brown с соавторами, поскольку опухоль напоминает по строению желточный мешок на ранних стадиях эмбриогенеза.
Опухоли желточного мешка преобладают у детей младшего возраста. Наиболее часто опухоли имеют внегонадную локализацию: влагалище, крестцово-копчиковая область (10 - 20%). Встречается у новорожденных и детей до 10 лет, пик выявляемости - 1 - 4 года, средний возраст - 1,5 года. Однако это не исключает возможность выявления опухоли желточного мешка яичника у подростков. У детей старшего возраста при поражении гонад опухоль желточного мешка, как правило, является составляющей сложной герминогенной опухоли яичника, яичка и определяет, в большинстве случаев, прогноз заболевания. Установлено, что в половине случаев прогрессирования незрелой тератомы в составе первичной опухоли была обнаружена опухоль желточного мешка, которая и привела в последующем к прогрессированию опухолевого процесса.
Важным диагностическим маркером опухоли является выявление в сыворотке крови, а при пинеальной локализации в - спинномозговой жидкости, альфафетопротеина (АФП). Имеется корреляция между размерами опухоли и уровнем сывороточного АФП. После радикального удаления опухоли АФП нормализуется через 5 дней после операции. Если этого не происходит, то, возможно, опухоль была удалена не радикально или имеются метастазы.
Хориокарцинома яичника, не связанная с беременностью, чрезвычайно редкое заболевание. Данный вид опухолей может манифестировать клиническими признаками, обусловленными метастатическим поражением головного мозга, легких или разрывом опухоли с последующим кровотечением. Опухоль имеет тенденцию к широкому метастазированию: легкие - 100%, печень - 86%, головной мозг - 56%. Столь широкое и раннее метастазирование обусловлено действием хорионического гонадотропина. Чаще хориокарцинома является составляющей сложной герминогенной опухоли. Это облегчает диагностику заболевания, так как в данных случаях имеет место первичная хориокарцинома.
Смешанные герминогенные опухоли в структуре заболеваемости злокачественными герминогенными опухолями составляют 28,7%: наиболее часто определяются опухоль желточного мешка, эмбриональная карцинома, хориокарцинома. Полиэмбриома встречается только в составе смешанных герминогенных опухолей. Выявлен факт усложнения морфологического строения смешанных герминогенных опухолей яичников при увеличении возраста пациенток.
Частота экстренных оперативных вмешательств при герминогенных опухолях яичников составляет 24 - 30%. Подтвержден неблагоприятный прогноз течения заболевания при интраоперационном разрыве доброкачественной тератомы с последующей ее трансформацией и диссеминацией по брюшной полости. При отсутствии лечения в ближайшем послеоперационном периоде наступает диссеминация по брюшной полости, что сопровождается достоверно худшими результатами лечения больных с герминогенными опухолями яичников по сравнению с поражением забрюшинных и медиастенальных лимфатических узлов. Именно факт поражения брюшины после разрыва капсулы опухоли влияет на ухудшение результатов лечения пациентов с герминогенными опухолями яичников по сравнению с результатами лечения пациентов с опухолями яичка.
Наиболее часто экстренно оперируются больные с опухолью желточного мешка, эмбриональной карциномой. Основной причиной экстренных оперативных вмешательств являются перекрут ножки опухоли и разрыв капсулы опухоли. Установлено, что при дисгерминоме и незрелой тератоме яичников достоверно чаще бывает перекрут ножки опухоли по сравнению с разрывом капсулы опухоли. При опухоли желточного мешка, эмбриональной карциноме, смешанной герминогенной опухоли достоверно чаще бывает разрыв капсулы опухоли по сравнению с перекрутом ножки опухоли: 100%, 100%, 44% соответственно. Ранняя диагностика и своевременная операция позволяют предотвратить разрыв опухоли и улучшить прогноз заболевания.
Дисгерминома диагностируется в 32,8% случаев злокачественных герминогенных опухолей, имеет благоприятный прогноз, встречается реже, чем семинома при поражении яичка у мальчиков. Во 2 - 3 декадах жизни выявляется 80% всех дисгермином яичника, гораздо реже она встречается у детей до 10 лет. Дисгерминома составляет 20 - 30% злокачественных новообразований, обнаруженных во время беременности.
У 95% пациентов отмечается повышение лактатдегидрогеназы, могут повышаться щелочная фосфатаза и CA125. Дисгерминома редко протекает с повышением хирионического гонадотропина (ХГ) - при варианте опухоли с клетками синцитиотрофобласта.
У девочек при поражении гонад дисгерминомой чаще, чем у мальчиков с семиномой яичек, диагностируются пороки половой дифференцировки.
Довольно опасным заболеванием является опухоль желточного мешка. В особую зону риска входят дети до трехлетнего возраста. Намного реже новообразование появляется у взрослых и развивается вместе с другими опухолями герминогенного типа. Локализуется такое злокачественное новообразование в яичках у мужчин, яичниках у женщин. Также, способно распространятся на придатки или семенной канатик. Вдобавок, у женщин клинически характеризуется увеличением яичника в очень короткие сроки, что может нести серьезную угрозу для общего состояния здоровья.
Что такое опухоль желточного мешка и чем она опасна?
Опухоль желточного мешка, или как ее еще называют в медицине “опухоль эндодермального синуса”, представляет собой злокачественное образование, в разрезе серого или желто-серого окраса. Развивается из частиц желточного мешка и имеет мягкую, эластичную консистенцию. Является третьей по частоте встречаемости среди герминогенных опухолей.
Особую опасность представляет ее быстрый рост. Не вовремя диагностированная патология развивается за короткий период и приводит к образованию кист, дегенерации участков опухоли. Развитие таких событий приводит к смерти больного в случае отсутствия своевременной терапии.
Точные причины развития и кто в группе риска
Вследствие сбоя в процессе перемещения и задержки клеток зародыша начинается активный рост опухоли. Факторами риска такого развития событий становятся:
- Химические вещества и их действие на плод еще в утробе.
- Генетическая предрасположенность. Нередко патология сопутствует синдрому Клайнфельтера (лишняя Х-хромосома у мальчишек). Мальчики, папы которых страдали от подобного явления, больше других подвержены возникновению раковой опухоли.
- Яички не опустились в мошонку. Патологию в медицине называют крипторхизмом. В брюшине температура выше, чем в полости, куда должны опускаться данные органы. Это и способствует развитию онкологии.
- Возраст 20-34 года. Новообразование способно возникнуть в разные возрастные периоды, но младенческий возраст и вышеуказанный входят в особую зону риска.
- ВИЧ-инфекция.
- Врожденные патологии яичек, почек или полового мужского органа.
- Раса и этическая принадлежность. Статистика показывает, что белые люди в большей части подвержены такому виду рака. Но научного обоснования факту пока нет.
Точные причины заболевания пока полностью не изучены.
Как самостоятельно распознать опухоль желточного мешка по ранним признакам?
Зачастую такие опухоли диагностируются при полном обследовании пациента. Но человек способен распознать у себя наличие злокачественного образования по следующим признакам:
- перекрут ножки способен создавать острую боль в области живота, напоминающую обострение аппендицита;
- в животе или тазу можно прощупать безболезненную объемную округлость;
- у женщин могут отсутствовать месячные. В таком случае возможно развитие патологии на фоне дискинезии гонад. Врачи направляют пациента на исследование кариотипа.
При анализе практически у каждого больного отмечается повышенный уровень АФП в сыворотке (очень важный маркер опухоли).
Как выглядит запущенная клиническая картина?
Опухоль желточного мешка несет в себе угрозу для жизни человека. Метастазы имеют свойство расти и размножаться очень быстро, что нередко приводит к летальному исходу пациентов из-за игнорирования болезни или несвоевременной диагностики. Образование, при отсутствии надобного лечения, способно лимфогенно метастазировать в лимфатические узлы брюшины, гематогенно – в другие органы: печень, легкие и прочие. Такое развитие событий без надобного лечения приводит к необратимым последствиям.
Что входит в диагностику?
Чаще всего новообразование такого типа диагностируют в возрасте 16-18 лет. При выявлении опухоли желточного мешка проводят ряд диагностических процедур, как и при любом другом образовании герминогенного вида:
- Сбор анамнеза: осмотр и опрос пациента.
- Общий анализ урины и крови.
- Ультразвук брюшины.
- Онкомаркеры.
- Рентген грудной клетки.
- МРТ пораженного участка.
- Электрокардиограмма и эхокардиограмма.
- Коагулограмма и аудиограмма.
- Биохимическое исследование крови.
- Боипсия.
При подозрении на метастазы в головной мозг или легкие, проводят МРТ этих органов и отдельно ЭхоКГ мозговой части.
Очень важным и показательным является исследование по определению в сыворотке АФП. С помощью анализа можно контролировать процесс лечения, его результат, а также выявить метастазы и возможность рецидива. Нередко врачи используют данный метод для выяснения количества нужных курсов химиотерапии тому или иному больному.
Безоперационное лечение и его целесообразность
При диагностировании опухоли желточного мешка сразу назначается операция, так как образование злокачественное и способно активно распространятся, поражая другие органы человека.
После, в течение нескольких лет, ведут контроль с помощью рентгена грудной клетки и анализа на уровень АФП. Увеличение показателя последнего грозит рецидивом патологии. В этих случаях проводится химиотерапия или лучевая терапия. Ранее доктора пытались лечить больных различными лекарственными препаратами, но результат не оправдывал ожиданий. До нынешнего времени чудодейственного средства от такой злокачественной опухоли, к сожалению, не изобрели.
Какими лекарствами лечат опухоль желточного мешка?
В прошлом лечение новообразования проводилось посредством ЛТ или приема алкилирующего препарата, такого как “Метотрексат” или “Дактиномицин”. Но результат был не очень положительным: лишь 27% пациентов удавалось прожить еще хотя бы пару лет. Позже выявили отсутствие чувствительности такой опухоли к ЛТ, хотя сбить с толку может наличие положительной динамики в первое время.
Химиотерапия, как уже указывалось выше, действенна только после проведения операции. В результате полного удаления опухоли 1-3 стадии химиотерапия по схеме VAC за 6-9 курсов у 78% пациентов дала полное отсутствие признаков заболевания. В недавнем прошлом проводили лечение “Блеомицином”, “Этопозидом”, “Цисплатином”. Из 21 человека у 9 пациентов болезнь отсутствовала. Статистика отмечена экспертами GOG.
Хирургическое лечение и его возможные последствия
Хирургический метод лечения применяется на любой стадии развития опухоли желточного мешка. В медицине операцию именуют радикальной орхиэктомией – полное удаление органа вплоть до уровня глубокого пахового кольца. В случае наличия патологии в паховых лимфатических узлах, их тоже устраняют посредством модифицированной радикальной ретроперитонеальной лимфаденэктомии.
После операции уровень АФП приходит в норму спустя пять суток. В противном случае предполагается неполное удаление образования или же наличие метастаз. В большинстве случаев хирургическое вмешательство проходит успешно. Для закрепления результата нередко проводят химиотерапию по индивидуально назначенной программе для каждого человека.
Что будет, если не лечить опухоль желточного мешка и чем это чревато?
В результате того, что метастазы иррадиируют в печень, почки и головной мозг, избежать летального исхода при отсутствии специального лечения вряд ли удастся. Причем возраст и половая принадлежность особо никакой роли не играют. Поэтому очень важно при первых же признаках заболевания обратиться к врачу и соблюдать все рекомендации, проводить все процедуры и не отказываться от операционного лечения! От этого напрямую зависит длительность жизни больного.
Прогноз и сколько живут такие пациенты?
В целом, прогноз на первой стадии патологии благоприятный. При диагностировании злокачественной опухоли на первом этапе ее прогрессирования, успешно лечение проходит в 95% случаев.
У детей до 2-летнего возраста шансов на полное выздоровление больше, чем у людей других возрастных категорий. Причиной тому становится сочетание образования с другими герминогенными опухолями у более взрослых людей. При диссеминированном процессе выживаемость составляет всего 50%, даже если сделана операция и произведена химиотерапия.
Диагностирование опухоли на ранних стадиях лечится менее агрессивно. Как следствие, и побочных эффектов намного меньше.
Злокачественная опухоль желточного мешка встречается довольно редко и с успехом излечивается, поэтому не стоит отчаиваться. Обращайтесь за помощью к хорошим докторам. Они сделают все возможное, чтобы пациент продолжил полноценную жизнь еще долгое время. Если же игнорировать болезнь, тогда исход может быть плачевным.
Эмбриональная карцинома. Embryonal carcinoma. 9070/3
Хотя эмбриональная карцинома наблюдается в большинстве смешанных герминогенных опухолей, в чистом виде она встречается лишь в 2-3% случаев.
Обычно в эмбриональном раке выявляются структуры опухоли желточного мешка.
Опухоль крайне редко наблюдается у пациентов в препубертатном возрасте. пик выявляемости приходится на 30 лет.
Клинически характерно повышение уровня плацентарной щелочной фосфатазы (PLAP), лактатдегидрогеназы (LDH), СА-19-9 в сыворотке. На момент постановки диагноза 40% больных уже имеют отдаленные метастазы.
Макроскопически эмбриональный рак обычно представлен нечетко очерченным узлом серовато-белого цвета с участками некроза и кровоизлияния. Микроскопически выявляются участки трех типов, представленные примитивными анапластическими эпителиальными клетками.
В солидных участках клетки расположены в виде диффузных полей (рис. 4.15), в других участках определяются железистоподобные структуры, выстланные кубическими или вытянутыми клетками (рис. 4.16).

Рис. 4.15. Эмбриональный рак. Солидное строение; поля примитивных анапластических эпителиальных клеток. Окраска гематоксилином и эозином. х400

Рис. 4.16. Эмбриональный рак. Железистые структуры, тубулярные структуры из примитивных эпителиальных клеток, образующие железы. Окраска гематоксилином и эозином. х200
Также имеются папиллярные структуры, строма сосочков может быть выраженной или слабо развитой (рис. 4.17).

Рис. 4.17. Эмбриональный рак. Папиллярные структуры, образованные примитивным эпителием. Окраска гематоксилином и эозином. х200
Для всех форм эмбриональной карциномы характерны поля эозинофильного коагуляционного некроза. Клетки опухоли имеют широкую цитоплазму, полиморфные гиперхромные ядра с крупными нуклеолами. Митотическая активность высокая. Эмбриональная карцинома часто сочетается со структурами внутриканальцевого рака, для которых типичны центральные некрозы по типу комедокарциномы.
Часть некрозов подвергается дистрофической кальцификации с образованием так называемых гематоксилин окрашиваемых телец. Иногда происходят дегенеративные изменения и клетки могут напоминать синцитиотрофобласт, что приводит к ошибочному диагнозу хориокарциномы.
В несеминомных герминогенных опухолях, включая эмбриональную карциному, зачастую трудно оценить наличие сосудистой инвазии, интратубулярные структуры могут имитировать интраваскулярные. Если в смешанных герминогенных опухолях имеется врастание в сосуды, то именно эмбриональный рак служит ангиоинвазивным элементом.
Дифференцировать эмбриональную карциному следует с опухолью желточного мешка, типичной семиномой, особенно с ее тубулярными и псевдожелезистыми структурами, и анапластической сперматоцитарной семиномой.
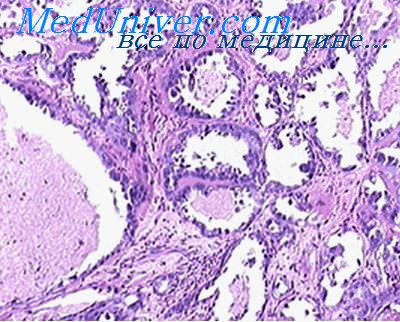
Опухоль желточного мешка. Yolk sac tumour. 9071/3
Опухоль желточного мешка значительно чаще встречается у пациентов препубертатного возраста и составляет около 82% герминогенных тестикулярных опухолей. В постпубертатный период эта опухоль выявляется лишь у 15% больных. обычно как компонент смешанного новообразования. Характерно повышение уровня а-фетопротеина (AFP) в сыворотке.
Макроскопически опухоль желточного мешка у детей представлена солидным одиночным гомогенным узлом серо-белого цвета с миксоидной или желатиноидной поверхностью разреза, могут быть мелкие кисты. У взрослых опухоль обычно гетерогенная, с включением кровоизлияний, некрозов и множественных кист различного размера.
Микроскопическое строение сложное и весьма разнообразное: опухоль может содержать микрокистозную часть, структуры эндодермального синуса, папиллярные, солидные и альвеолярные структуры, макрокисты (рис. 4.18). Могут наблюдаться участки миксоматоза, очаги саркоматоидного и гепатоидного строения.

Рис. 4.18. Опухоль желточного мешки. Микрокисты в опухоли. Окраска гематоксилином и эозином. х 400
Микрокистозная часть опухоли содержит вакуолизированные клетки. Довольно крупные вакуоли, расположенные в цитоплазме, делают клетки похожими на липобласты, хотя вакуоли не содержат липидов. В части случаев клетки формируют своеобразные цепочки, окружающие внеклеточные пространства, и образуют ретикулярные участки.
Микрокистозная часть нередко включает миксоидную строму. Участки эндодермального синуса содержат центральный сосуд, включающий участок фиброзной стромы, в котором расположен анаплазированный эпителий. Эти структуры, напоминающие эндодермальный синус, иногда называют гломерулоидными или тельцами Шиллера-Дюваля (рис. 4.19 и 4.20).

Рис. 4.19. Опухоль желточного мешка. Тельца Шиллера-Дюваля (структуры эндодермального синуса) в опухоли. Окраска гематоксилином и эозином. х200

Рис. 4.20. Опухоль желточного мешка. Экспрессия PLAP. Иммуногистохимическое исследование с антителами к PLAP. х200
Папиллярная часть опухоли содержит сосочковые структуры с наличием фиброваскулярной стромы или без нее. Клетки, покрывающие сосочки, кубические, столбчатые или напоминают шляпки гвоздей (hobnail). Папиллярная часть нередко смешивается со структурами эндодермального синуса.
Солидная часть сходна по строению с семиномой и состоит из полей клеток со светлой цитоплазмой и четкими клеточными границами, однако характерные для семиномы фиброзные перегородки с густой лимфоидной инфильтрацией отсутствуют, клетки менее мономорфные, чем в семиноме.
Часть солидных участков содержит заметные тонкостенные сосуды и единичные микрокисты. Хорошо сформированные железы присутствуют примерно в 1/3 опухолей желточного мешка. Миксоматозная часть характеризуется наличием элителиоидных и веретеновидных опухолевых клеток, рассеянных в богатой мукополисахаридами строме.
Гепатоидные участки наблюдаются примерно в 20% опухолей желточного мешка. Они состоят из мелких полигональных эозинофильных клеток, формирующих поля, гнезда и трабекулы. Клетки содержат круглые пузырьковидные ядра с заметными ядрышками. Как правило, отдельные части опухоли желточного мешка трудно дифференцировать, так как они смешиваются и переходят одна в другую.
Опухоль желточного мешка необходимо дифференцировать с семиномой, эмбриональным раком, ювенильным вариантом гранулезоклеточной опухоли. Прогноз опухоли нередко определяется возрастом, у детей он благоприятный и 5-летняя выживаемость превышает 90%; уровень AFP также связан с прогнозом.
Хориокарцинома и другие трофобластичексие опухоли. Choriocarcinoma and other throfoblastic tumors
Хориокарцинома как компонент смешанных герминогенных опухолей составляет 15%, как изолированная опухоль встречается крайне редко и составляет не более 0,3% на 6000 зарегистрированных случаев. Большинство пациентов с хориокарциномой имеют метастазы на момент установления диагноза.
Типично гематогенное метастазирование с поражением легких, головного мозга, желудочно-кишечного тракта (ЖКТ), хотя могут выявляться метастазы и в забрюшинных лимфоузлах. Описаны единичные случаи метастазов в коже и поджелудочной железе. У больных отмечается резкое повышение уровня hCG в сыворотке.
При макроскопическом исследовании ткань яичка может выглядеть нормально. но обращают на себя внимание участки кровоизлияния и некроза на поверхности разреза. Классическая хориокарцинома состоит из беспорядочно расположенных одноядерных трофобластических клеток со светлой цитоплазмой и многоядерных клеток синцитиотрофобласта с кляксообразными ядрами и плотной эозинофильной цитоплазмой.
В клетках синцитиотрофобласта могут быть лакуны, заполненные эритроцитами. В центре опухоли и в окружающей ткани нередко выявляются участки кровоизлияния. Диагностические клетки обнаруживаются преимущественно по периферии опухоли.
В высокодифференцированных хориокарциномах клетки синцитиотрофобласта окружают или накрывают клетки трофобласта, что придает им сходство с ворсиной хориона. В некоторых случаях в клетках синцитиотрофобласта скудная цитоплазма и дистрофические изменения. Иногда в опухоли отсутствует бифазный компонент смешанного синцитиотрофобласта, вместо него обнаруживаются только атипичные клетки трофобласта, такие опухоли называют монофазной хориокарциномой.
В яичке могут быть и другие трофобластические опухоли помимо хориокарциномы. Одна из них — трофобластическая плацентарная опухоль, напоминающая одноименную опухоль матки. Новообразование состоит из клеток переходного трофобласта, которые окрашиваются плацентарным лактогеном человека. Некоторые трофобластические опухоли содержат клетки, напоминающие цитотрофобласт и выстилающие кисты с геморрагическим содержимым.
Для выявления пролиферации трофобласта можно использовать антитела к hCG. Экспрессия hCG более выражена в клетках синцитиотрофобласта и в одноядерных клетках трофобласта, которые служат переходным вариантом к синцитию. Клетки цитотрофобласта обычно не содержат hCG или экспрессируют его слабо.
В клетках синцитиотрофобласта и трофобласта можно обнаружить экспрессию специфичных для беременности белков плацентарного лактогена человека и в1-гликопротеида. Данные белки не синтезируются клетками цитотрофобласта. Синцитиотрофобласт содержит ингибин-а. В 50% хориокарцином выявляют PLAP, в 25% клетки синцитиотрофобласта и цитотрофобласта экспрессируют раково эмбриональный антиген (СЕА).
Цитотрофобласт и синцитиотрофобласт экспресси руют цитокератины, в т. ч. цитокератины (СК7, СК8, СК18 и CR19). Экспрессия эпителиального мембранного антигена (ЕМА) отмечается приблизительно в половине хориокарцином. чаще в клетках синцитиотрофобласта. в то время как большинство других опухолей яичка (за исключением тератоидных) ЕМА не экспрессируют.
Фрагменты трофобласта могут встречаться о других герминогенных опухолях яичка; они определяются в виде гнезд или отдельных клеток, утрачивается двухкомпонентная структура хориокарциномы. Например, клетки синцитиотрофобласта, нередко обнаруживаемые в семиномах, диффузно распределены в опухоли, одноядерные клетки трофобласта отсутствуют.
От хориокарциномы эти опухоли отличаются отсутствием некрозов, отрицательной реакцией с hCG и положительной с ОСТ 3/4. В редких случаях эмбриональный рак трансформируется в хориокарциному. При наличии кровоизлияний и отсутствии экспрессии hCG и ОСТ-3/4 многоядерными клетками целесообразно поставить диагноз хориокарциномы. Монофазные хориокарциномы необходимо дифференцировать с семиномой и солидным ростом опухолей желточного мешка.
Читайте также:

