Доклад рак толстой кишки
Рак кишечника – одна из самых распространенных форм онкологических заболеваний на нашей планете. Примерно 10 человек из каждых 100 000 имеют записи об этом недуге в своих медицинских картах. Осложняет его течение тот факт, что в процессе развития заболевания может быть затронут не один отдел кишечного тракта. И на последних стадиях это доставляет немало проблем и врачам, и самому пациенту.
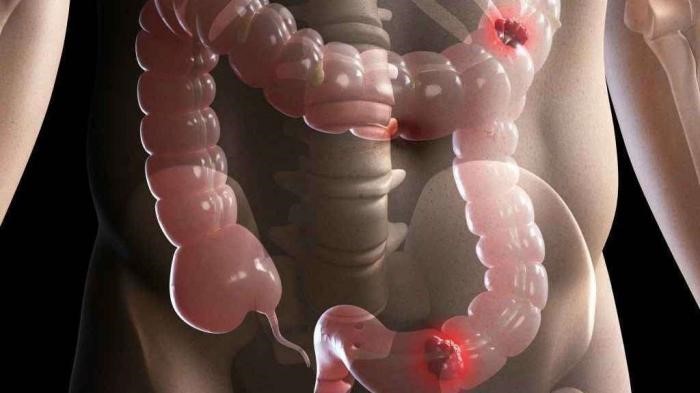
По этой причине вопрос раннего диагностирования выходит на первое место. Что проблематично, ведь ранние симптомы схожи с десятками других заболеваний желудочно-кишечной области. А чем позже начато лечение, тем сложнее избавиться от онкологии. Особенно, если процесс метастазирования (проникновения опухолевых клеток в другие органы), уже начался.
Верную диагностику осложняет тот факт, что опухоль может возникнуть в любом месте достаточно протяженного кишечного тракта. От этого сильно зависит симптоматика и последующее лечение.
В настоящее время медицина лишь строит предположения о причинах этого онкологического заболевания, основываясь на многолетних статистических данных. Это позволяет определить группы риска и назвать следующие факторы, провоцирующие появления раковых клеток в кишечнике:
- Рацион питания – неверно организованный процесс потребления пищи, когда в рационе преобладают белки и жирыища, может привести к образованию в кишечнике каловых масс, его закупоривающих. В свою очередь, это может привести к механической травме его стенок и последующему возникновению онкологии.
- Генетика - если среди родственников выявлялись случаи кишечного рака, то риск его развития существенно выше. Однако по настоящее время не выделены гены, ответственные за возникновение онкологических заболеваний, не смотря на все успехи генетиков в последние годы.
- Заболевания желудочно-кишечного тракта – к группе риска можно отнести людей, болеющих аденомой, полипами, язвенными колитами или болезнью Крона. Иногда эти болезни оказываются предвестниками раковых состояний. Особенно если пациент по различным причинам запускает их течение. Так, например, полипы, имеющие изначально доброкачественный характер, при отсутствии должного лечения, могут стать злокачественной опухолью.
- Глютен – об этом веществе стало широко известно в последнее десятилетие. Проведенные исследования показывают, что люди с его непереносимостью рискуют заболеть онкологией кишечника при слишком высоком уровне потребления глютена.
Проблема практически всех онкологических заболеваний заключается в том, что ранних стадиях их диагностируют только случайно, при обследовании по другим причинам. Из-за этого заболевший теряет драгоценное время, когда недуг можно было бы устранить в зародыше. Существует даже предположение, что раковые клетки выделяют небольшое количество обезболивающих веществ, способствуя позднему их обнаружению. Тем не менее можно выделить следующие первые признаки рака кишечника:
- Энтероколитический – характеризует расстройством стула, которое может выражать в длительных запорах, сменяемых поносом. Живот постоянно вздут, а процесс образования каловых масс нарушен. Этот признак характерен для онкологии левой половины слепой или ободочной кишки.
- Стеноз – это состояние, когда уже сама опухоль препятствует нормальному выведению кала. И поход в туалет представляется проблематичным, а запоры, вздутие и боли в области брюшины становятся постоянными спутниками пациента после акта дефекации.
- Диспепсия – нарушение нормального пищеварительного процесса, когда пациент мучается изжогой, горьким вкусом в полости рта, рвотой.
- Превдоспастия – воспаление в области брюшины, ведущее к изменению нормальной температуры тела, болям и токсикации. Последнее становится причиной плохого самочувствия и постоянной усталости.
- Цистит – наблюдается на более поздних стадиях, когда опухолевые ткани интегрируются в близлежащие органы, в том числе, мочевой пузырь и репродуктивные органы. В этом случаи отмечается болевой синдром при мочеиспускании.
- Иные признаки – человек становится слабым и легко утомляемым, отмечается сухость и бледность кожи, слизистых, изменение температуры тела. При дефекации чувство опустошения кишечника не наступает, а в кале могут наблюдаться следы крови.
Наблюдение данных симптомов не дает четкого диагноза, однако является поводом немедленного обращения к врачу для проведения дополнительной диагностики. Она заключается в сборе соответствующих анализов, а также аппаратном обследовании кишечного тракта.
Человеческий кишечник делится на несколько отделов, которые называются прямой, толстой и тонкой кишкой. И опухолевые процессы в различных отделах протекают по-разному, со своими симптомами и способами диагностики.
Прямая кишка соседствует с такими органами, как мочевой пузырь, матка и яичники. Поэтому наличие онкологии в этом отделе вызывает позывы к мочеиспусканию и дефекации, которые чаще всего оказываются ложными. Также может наблюдаться недержание и боли при походе в туалет.
Другими симптомами могут быть выделения из анального прохода и сильные боли перед дефекацией, вызванные поражением нервных окончаний злокачественным новообразованием.
На позднейших стадиях онкология может проникнуть дальше в мышечные волокна, вызывая недержание мочи, каловых масс, газов. А при блокировке опухолью прохода каловых масс наблюдается сильнейшая интоксикация организма, из-за чего болит голова, пациента тошнит.
Начинается с ноющей боли в подреберье слева или справа. Из-за поражения стенок толстого кишечника вздувается и бурлит живот, а стул становится жидким. С развитием заболевания появляется кишечная непроходимость, так как опухоль перекрывает ход каловых масс. А также наблюдаются тошнота и рвота, причем рвотные массы могут содержать следы каловых. В брюшине концентрируется жидкость, препятствующая нормальной работе близлежащих органов, такое состояние называется асцитом
Симптоматика характеризуется потемнением каловых масс и появлением в них обильных следов крови. У больного меняются вкус и обоняние, теряется аппетит, его тошнит и рвет. Живот постоянно болит, а в кишечнике наблюдаются сильные спазмы. Лечение начинается со строгой диеты, но если симптомы не уходят, врач проводит детальное обследование организма.
Рак кишечника у женщин и у мужчин могут протекать по-разному. В женском теле рядом с ним расположена матка, поэтому при онкологии одного органа может быть затронут и другой. Тогда в моче наблюдается кровь или следы кала, а само мочеиспускание сопровождается болевым синдромом.
Такой же болевой синдром при мочеиспускании может наблюдаться и у мужчин, но связан он с тем, что раковые клетки проникают в предстательную железу.
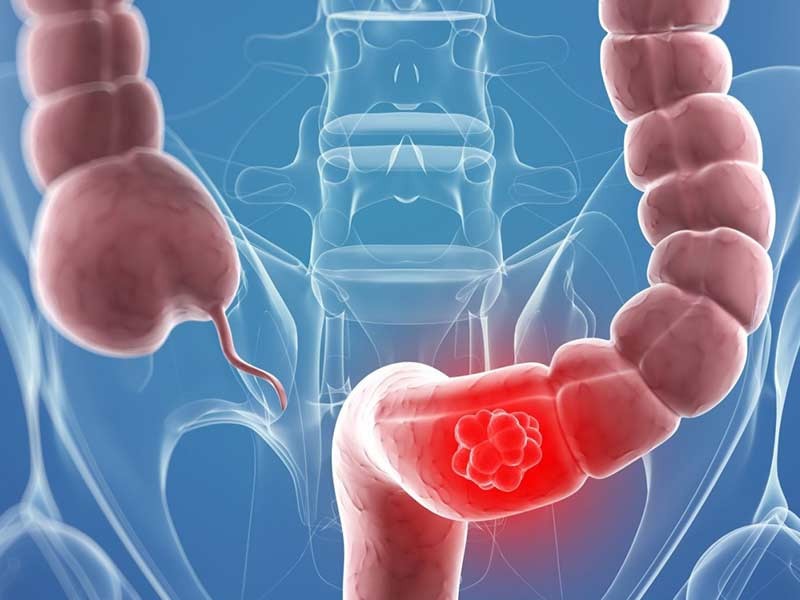
Онкологические заболевания кишечника традиционно делятся на пять стадий. И чем раньше дан старт лечению, тем выше шансы полностью избавиться от онкологии. Но симптомы, заставляющие заболевших обратиться к врачу, появляются только на II или III стадии. А на данных стадиях вылечить пациента гораздо сложнее, так как в опухоли уже запущен процесс метастазирования.
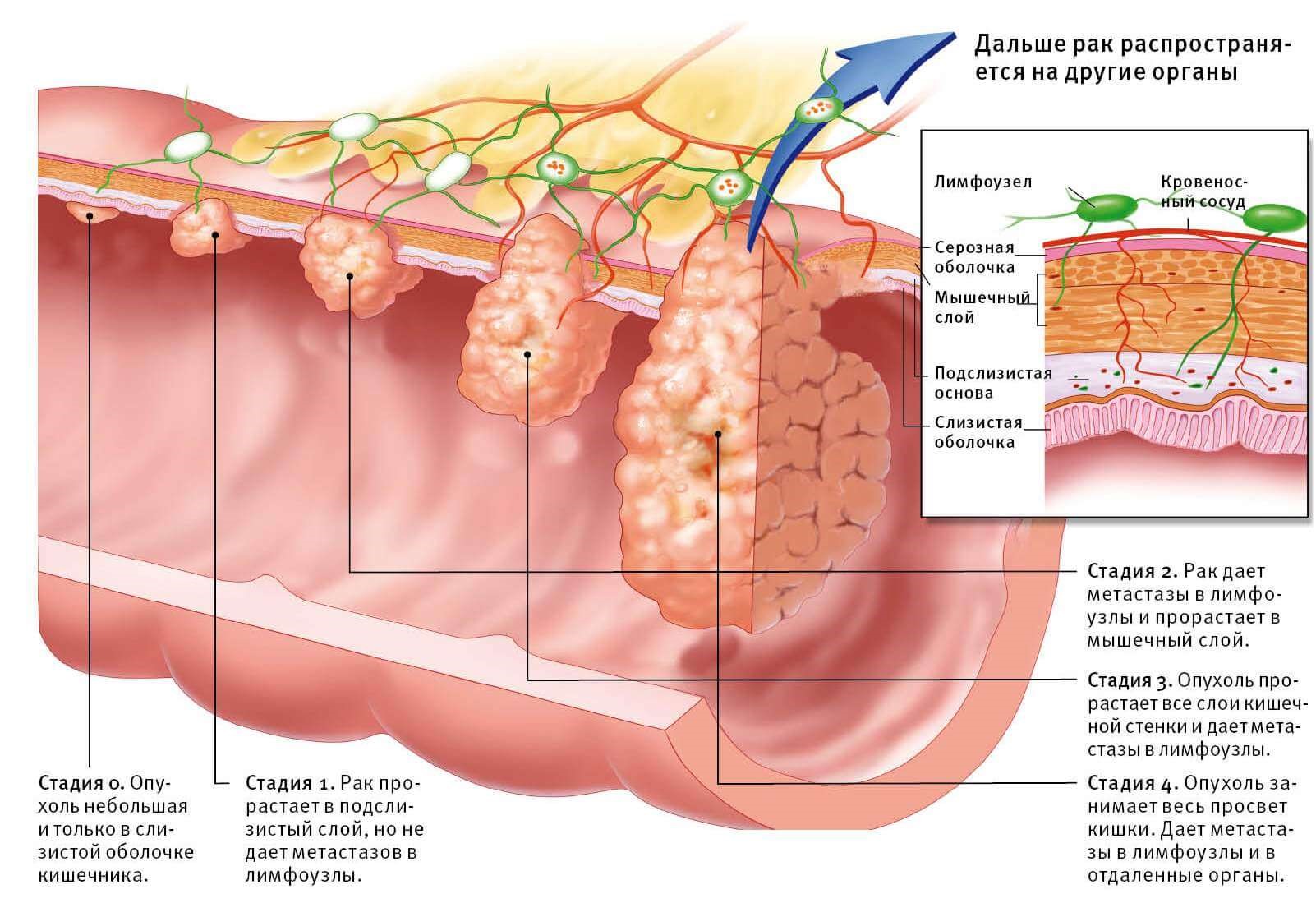
Эта стадия считается предраковой и характеризуется появлением в кишечнике быстро делящихся клеток. Появляются они после перенесенных заболеваний кишечника и раковыми еще не считаются. Превратятся ли они в раковые, зависит от образа жизни пациента и сочетания других факторов. Происходит это примерно в трети случаев.
Протекает практически бессимптомно, так как опухоль только-только образовалась и не беспокоит соседние органы. Единственными внешними проявлениями могут быть лишь небольшое расстройство желудочно-кишечного тракта и жидкий стул.
Опухоль разрастается, поражая ткани кишечника на всю глубину, но метастазы еще не отмечаются. На этой стадии уже возможно появлений болей в брюшине, которые с раком пока не ассоциируются.
Ткани, лимфоузлы и органы, расположенные рядом с очагом заболевания уже затронуты, а болевой синдром выражен гораздо сильнее. Появляются и другие характерные симптомы, которые зависят от конкретной формы и места расположения.
Данную стадию диагностируют в момент появление метастазов, распространяющихся по всему организму. Опухоль достигает настолько больших размеров, что полностью перекрывает кишечный проход. Каловые массы не могут исторгнуться из организма естественным путем, поэтому токсинами отравляют организм, нарушая, в том числе, нормальную работу других органов.
Выживаемость коррелирует с двумя факторами: стадией и пораженностью печени. Так, если печень затронута онкологией, а в очаге заболевания диагностирована IV стадия, то выживает не более 5% пациентов, а срок жизни редко превышает полгода.
Если же болезнь была обнаружена (чаще всего это происходит случайно) на первоначальном этапе, то выживает до 95%, а на II стадии – от 52% до 83%. Третья стадия онкологического заболевания дает 50-процентные шансы на успешное излечение. Все зависит от правильно и вовремя назначенного лечения.
Чем раньше начинается лечение, тем выше шанс полностью выздороветь от кишечной онкологии. Различные народные методы могут лишь облегчить симптоматику заболевания на короткий период, никак не замедляя его развитие. Единственный эффективный метод – обратиться к доктору. Да, существует вероятность полностью выздороветь и на последней стадии, но такая вероятность составляет не более 5% от общего числа наблюдений.
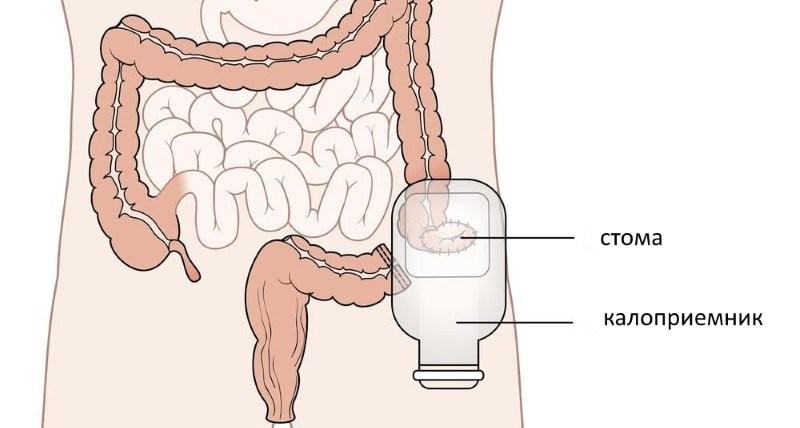
Наиболее действенно на первых стадиях. Оперативное вмешательство заключается в удалении пораженного участка кишечника, а места срезов затем сращиваются, и функционал кишечника полностью восстанавливается.
Больший размер новообразования предполагает удаление значительной части кишечника. Здоровая часть выводится наружу с наложением колостомы. Такое состояние пациента дискомфортно и может доставлять болевые ощущения.
Применяется в том случае, когда хирургическое вмешательство уже неэффективно. Задача подобных видов терапии заключается в воздействии на раковые клетки с целью уменьшения их роста и скорости распространения по организму. Недостатками таких методов является ряд побочных эффектов, среди которых тошнота, рвота и выпадение волос.
Профилактика однозначно рекомендована людям в группе риска, но и всем прочим будет нелишне соблюдать правила предупреждения онкологии кишечника.
Основой профилактики является здоровый образ жизни. Это включает в себя двигательную активность и здоровое питание, а также отсутствие вредных привычек. Если говорить о здоровом питании, то для кишечника полезно потребление клетчатки в продуктах, ее содержащих. Особо полезными считаются капуста, цитрусовые, яблоки и различные ягоды. В них содержится клетчатка первого вида, которая бережнее всего относится к желудку и кишечнику.
Другой мерой, если не профилактики, то предупреждения болезни, является периодическое обследование у гастроэнтеролога. Особенно это касается людей из группы риска и людей пожилого возраста.

- В каких отделах толстой кишки может развиваться рак?
- Кто чаще страдает раком кишечника?
- Возможно ли что-то сделать для предупреждения развития рака толстой кишки?
- Какие симптомы должны насторожить в отношении злокачественной опухоли толстого кишечника?
- История пациентки с заболеванием толстой кишки
- Существуют ли методы, на 100% гарантирующие точность диагностики рака толстой кишки?
- Диагностика рака кишечника по анализу онкомаркеров
- Особенности болезни при раке прямой кишки
- Разновидности рака толстой кишки
- Цены в Европейской онкологической клинике на лечение рака толстой кишки
Толстая кишка (термин толстый кишечник некорректен с точки зрения хирургии и топографической анатомии, однако широко используется в литературе) – это протяженный отрезок желудочно-кишечного тракта, включающий в себя:
- слепую кишку с аппендиксом,
- восходящую ободочную кишку,
- поперечную ободочную кишку,
- нисходящую ободочную кишку
- и сигмовидную кишку до прямой кишки.
Общая длина толстой кишки взрослого человека составляет от 1,5 до 2 метров. Злокачественные онкологические заболевания толстой кишки занимают третье место по распространенности среди раковых заболеваний.
Опухоли обычно называемые раком кишечника или колоректальным раком, включают несколько различных по строению, преимущественному расположению и течению злокачественных новообразований. Как правило, они представляют собой аденокарциномы - новообразования из клеток слизистой оболочки, продуцирующих слизь. Хирургическое лечение опухолей толстой кишки проводится врачами - колопроктологами, онкологами, хирургами.
В каких отделах толстой кишки может развиваться рак?
Начальной частью толстой кишки является слепая кишка. Слепая кишка имеет вид купола, направленного вниз, от которого отходит червеобразный отросток — аппендикс. Немного выше в слепую кишку впадает конечный отдел тонкого кишечника — подвздошная кишка.
Слепая кишка находится в брюшной полости внизу справа — в подвздошной области. В месте впадения тонкой кишки слепая кишка заканчивается, и начинается восходящая ободочная кишка. Она имеет длину примерно 12 см, поднимается вверх до печени и делает изгиб, переходя в поперечную ободочную кишку.
Поперечная ободочная кишка расположена горизонтально, имеет длину 25–30 см. Она проходит справа налево, после чего делает изгиб и переходит в нисходящую ободочную кишку.
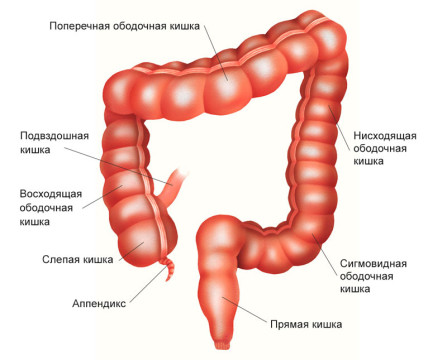
Нисходящая ободочная кишка имеет длину 10-30 см, проходит сверху вниз в левой части брюшной полости и переходит в сигмовидную ободочную кишку. Последняя, изгибаясь, переходит в прямую кишку — конечный отдел толстого кишечника.
Ширина просвета толстой кишки в разных отделах различается. В слепой кишке она в среднем составляет 7 см, а в сигмовидной — 4 см. Поэтому симптомы опухоли в конечных отделах толстого кишечника обычно нарастают быстрее.
Кто чаще страдает раком кишечника?
Чаще колоректальный рак (рак кишечника) встречается у людей старше 50-60 лет с примерно одинаковой частотой у мужчин и женщин. Наиболее часто поражается ободочная кишка. Повышают риск развития опухолей толстой кишки высококалорийная диета с большой долей животных жиров и небольшим содержанием грубой клетчатки и пищевых волокон, курение, хронические запоры, постоянный многомесячный прием нестероидных противовоспалительных средств, длительно существующие хронические воспалительные заболевания толстого кишечника – неспецифический язвенный колит, болезнь Крона, аденоматозный полип. Пациенты с имевшейся ранее злокачественной опухолью также имеют риск развития второй опухоли толстой кишки.
Метаболический синдром (комбинация артериальной гипертензии, висцерального ожирения, нарушений липидного и углеводного обмена) у мужчин способствует развитию рака толстого кишечника из-за нарушения гормонального баланса и процесса эпителизации толстой кишки. Около 10% случаев толсто-кишечных опухолей составляют наследственные формы, среди которых синдром наследственного неполипозного рака, обусловленный мутациями генов, отвечающих за репарацию ДНК, семейный аденоматозный полипоз, связанный с потерей гена FAP, и ряд других заболеваний.
Возможно ли что-то сделать для предупреждения развития рака толстой кишки?
Чтобы предупредить развитие злокачественной опухоли толстой кишки, особенно лицам старшей возрастной группы, рекомендуется вести здоровый образ жизни и придерживаться универсальных профилактических мероприятий – проходить ежегодное обследование (ректальное обследование, анализ кала на скрытую кровь, колоноскопия). На нашем сайте мы разместили подробный материал о скрининге рака толстой кишки.
Выявление предраковых изменений и злокачественных опухолей толстой кишки на ранних стадиях позволяет своевременно начать лечение. Ранняя диагностика и активное лечение, широко внедренные в широкую клиническую практику, позволили добиться высоких показателей пятилетней выживаемости – при первичном выявлении колоректального злокачественного новообразования на 1 стадии этот показатель составляет 90-93%, на 2 стадии – около 70-75%, на 3-й стадии – 40-48%. И несмотря на совершенствование методов лечения, выживаемость при первичном выявлении рака на 4-й стадии не превышает 5-9%.


Какие симптомы должны насторожить в отношении злокачественной опухоли толстого кишечника?
- Как правило, на ранних стадиях заболевания симптомы скудные: хроническая усталость, вялость, потеря интереса к жизни, общий дискомфорт в животе, необъяснимая потеря веса, гипохромная нормоцитарная анемия.
- На более поздних стадиях могут появиться упорные запоры, отвращение к пище, недержание газов или фекалий, кровь в стуле (могут быть как прожилки, так и существенное количество алой крови), болезненные позывы на неэффективные испражнения (тенезмы).
- При далеко зашедших опухолях может развиться хроническая или острая непроходимость кишечника. Симптомами этого опасного для жизни осложнения являются рези в животе, тошнота, рвота, иногда даже каловая, невозможность испражнения в сочетании с болезненными позывами на дефекацию.
- При распространении процесса по брюшине – канцероматозе брюшины — развивается асцит. При этом в брюшной полости накапливается жидкость, которая сдавливает внутренние органы и усугубляет тяжелое состояние больного.
В возрасте старше 50 лет сочетание даже невыраженного дискомфорта в области живота с гипохромной анемией (снижение гемоглобина и эритроцитов в общем анализе крови) в сочетании с повышением СОЭ и уровня лейкоцитов, а также положительным анализом кала на на скрытую кровь и повышением свертываемости крови должны в обязательном порядке повлечь за собой эндоскопическое исследование кишечника.
История пациентки с заболеванием толстой кишки

Существуют ли методы, на 100% гарантирующие точность диагностики рака толстой кишки?
Современный уровень эндоскопической техники при своевременном проведении позволяет диагностировать и типировать опухоли кишечника на самых ранних стадиях, при необходимости данные ректороманоскопии или колоноскопии с биопсией подозрительных участков могут быть дополнены проведением ректального УЗИ, ирригоскопии, УЗИ брюшной полости и малого таза. Эти исследования позволяют уточнить локализацию опухоли, степень её прорастания в близлежащие органы и ткани, наличие воспаления в окружающих тканях. Для получения всей полноты картины проводят МРТ и компьютерную томографию. Современные технологии позволяют при психологической невозможности выполнения колоноскопии провести так называемую виртуальную колоноскопию. Для диагностики наличия и локализации отдаленных метастазов используется ПЭТ-КТ (позитронно-эмиссионная томография).
Диагностика рака кишечника по анализу онкомаркеров
Онкомаркеры СА 19,9 и раково-эмбриональный антиген (РЭА) используются для скрининговой диагностики рака толстой кишки. Определение РЭА бывает полезным для предоперационного стадирования и наблюдения за больными с колоректальным раком после хирургического лечения. Как правило, на фоне прогрессирования болезни концентрация РЭА в сыворотке неуклонно растет.
Однако, повышение уровня онкомаркеров в скрининговом анализе крови не всегда означает наличие опухоли кишечника. Описаны многочисленные случаи впервые выявленного колоректального рака на поздних стадиях без существенного повышения этих показателей. Ведущими методами диагностики колоректального рака являются эндоскопические методы, а онкомаркеры используются в комплексе с другими лабораторными и клиническими показателями для оценки стадии процесса, эффективности лечения и стабильности ремиссии.
Согласно исследованиям, представленным 1 июля 2015 года на конгрессе Европейского общества медицинской онкологии (European Society for Medical Oncology World Congress on Gastrointestinal Cancer), при раке ободочной кишки средняя выживаемость среди пациентов с лишним весом на 2,5 месяца выше, чем у людей с субтильным телосложением и больных ожирением.
Особенности болезни при раке прямой кишки
Разновидности рака толстой кишки
Цены в Европейской онкологической клинике на лечение рака толстой кишки
- Консультация онколога — 4500 руб.
- Консультация химиотерапевта — 6900 руб.
- Восстановление непрерывности толстой кишки после ранее наложенной колостомы — 119700 руб.
- Фотодинамическая терапия при опухолевом стенозе толстой кишки (без стоиомости фотосенсибилизатора) — 178300 руб.
- Эндоскопическая резекция слизистой толстой кишки — 69000 руб.
В отдельном материале сайта мы подробно рассматриваем вопросы лечения рака толстой кишки.
Карагандинская государственная медицинская академия
Караганда 2009 год
2. Диагностика заболевания
4. Внутриполостное исследование толстой кишки
5. Факторы риска возникновения колоректального рака
6. Классификация по Dukes
7. Другие методы диагностики
Введение
В настоящее время во всех развитых странах отмечается значительный рост заболеваемости раком толстой кишки, причем у 60 - 80% больных с впервые установленным диагнозом определяется III-IV стадия заболевания. Поэтому важно на дооперационном этапе определить степень инвазии кишечной стенки, выявить прорастание опухоли в клетчатку и окружающие органы, метастазы в регионарные и отдаленные лимфатические узлы (ЛУ), а также в печень. От получения такой информации во многом зависят лечебная тактика и объем хирургического вмешательства. В последние годы для решения этих задач используют ультразвуковое исследование (УЗИ) [4, 8, 10].
Эпидемиология
Колоректальный рак составляет 15% от всех впервые диагностированных злокачественных опухолей все[ локализаций, и 30% из этого числа составляет рак прямой кишки. Каждый год в США отмечается около 150 тысяч новых случаев колоректального рака.
Большинство пациентов с раком прямой кишки старше 50 лет. У лиц с семейным полипозом толстой кишки и неспецифическим язвенным колитом рак прямой кишки может развиваться раньше. Средний возраст возникновения рака прямой кишки - 60 лет.
Некоторые авторы указывали, что рак правых отделов толстой кишки встречается чаще, однако по данным Рh. Rubin это связано с тем, что 50% диагнозов колоректального рака ставится на основании ректороманоскопии. 24% колоректального рака приходится на восходящую ободочную кишку, 16% - поперечно ободочную кишку, 7% - на нисходящую кишку, 38% - на сигмовидную, 15% - прямую кишку.
Диагностика заболевания
До недавнего времени считалось, что осмотреть органы, содержащие газ, нельзя, поскольку они полностью отражают ультразвуковые волны. Однако с развитием ультразвуковой техники и разработкой новых методик исследования появилась возможность визуализации толстой кишки.
В настоящее время существует две методики УЗИ ободочной и прямой кишки:
УЗИ через переднюю брюшную стенку:
- ободочной кишки без подготовки;
- ободочной кишки с наполнением (ультразвуковая ирригоскопия);
- прямой кишки при хорошо наполненном мочевом пузыре.
- толстой кишки с помощью ультразвукового колоноскопа;
- прямой кишки с использованием ректального (эндоректальная ультрасонография), а в отдельных случаях - вагинального датчика.
Подготовка к УЗИ зависит от применяемой методики. Обследование ободочной кишки через переднюю брюшную стенку проводится натощак, без предварительной подготовки, при исследовании прямой кишки требуется хорошее наполнение мочевого пузыря. Для проведения внутриполостного исследования необходимо хорошее очищение толстой кишки, а при ультразвуковой ирригоскопии - дополнительное введение 2 л физиологического раствора. Эндоректальную ультрасонографию рекомендуется выполнять только после пальцевого исследования прямой кишки и ректороманоскопии.
Каждая методика имеет свои показания. Опыт проведения ультрасонографии более чем у 30 000 больных с различными заболеваниями толстой кишки позволил нам определить следующие показания к УЗИ ободочной и прямой кишки:
* пальпируемое образование в области толстой кишки;
* наличие рака толстой кишки - для определения степени распространения опухолевого процесса и перифокального воспаления;
* наличие ворсинчатой опухоли в толстой кишке - для выявления возможных признаков малигнизации;
* подозрение на позадишеечный эндометриоз - для исключения поражения прямой кишки;
* подозрение на гладкомышечную опухоль прямой кишки;
* увеличение пресакрального пространства или смещение прямой кишки, выявленные при рентгенологическом исследовании;
* сдавление или деформация толстой кишки, выявленные при эндоскопическом исследовании;
* состояние после операции по поводу новообразований толстой кишки для исключения рецидива опухоли в области анастомоза и брюшной полости.
Для получения полноценной информации о состоянии толстой кишки, близлежащих органов и забрюшинного пространства необходимо проводить УЗИ по двум методикам. В зависимости от локализации процесса для внутриполостного исследования ободочной кишки рекомендуется ультразвуковая колоноскопия, прямой кишки - эндоректальная ультрасонография. Ограничений для выполнения УЗИ через переднюю брюшную стенку не установлено, единственным противопоказанием для внутриполостного исследования является выраженный стеноз толстой кишки.
УЗИ толстой кишки через переднюю брюшную стенку можно проводить на диагностических приборах, работающих в реальном масштабе времени с серошкальным изображением, используя линейные и конвексные датчики с частотой 3,5 МГц. Для эндоректальной ультрасонографии требуются линейные или механические радиальные датчики с частотой 7,5 МГц. Для проведения ультразвуковой колоноскопии необходимо специальное оборудование.
УЗИ прямой кишки через переднюю брюшную стенку.
Методика заключается в выполнении поперечных, продольных и косых сечений по ходу проекции ободочной кишки на переднюю брюшную стенку [2]. Такие же сечения выполняют в надлобковой, правой и левой подвздошных областях с целью оценки состояния стенок мочевого пузыря, внутренних половых органов, подвздошных сосудов и поиска прямой кишки на основании определения соответствующих анатомических ориентиров, к которым относят у мужчин заднюю стенку мочевого пузыря, предстательную железу, семенные пузырьки и семявыносящие протоки, у женщин - заднюю стенку мочевого пузыря, матку, влагалище и яичники.
При ультрасонографии неизмененная ободочная кишка выявляется на основании визуализации гаустр, наполненных газом. Однако в отдельных случаях удается определить переднюю полуокружность кишки в виде трубчатой структуры, внутренний контур которой образован сигналами повышенной интенсивности в виде волнообразной линии (слизистая оболочка), далее идет зона толщиной 2 мм, представленная сигналами пониженной интенсивности (мышечная оболочка).
У 85% пациентов определяется передняя полуокружность прямой кишки слева или справа от средней линии, располагающейся у женщин за маткой и влагалищем, у мужчин за предстательной железой и семенными пузырьками при наполненном мочевом пузыре. У 15% обследуемых визуализируют две полуокружности прямой кишки. Толщина стенки на всем протяжении прямой кишки одинакова (0,29 ± 0,01 см), и ее структура представлена двумя слоями. Первый слой, повышенной интенсивности, представляет собой слизисто-подслизистую оболочку, второй, пониженной интенсивности, - мышечную.
Верхней границей прямой кишки принято считать место, где располагается ректосигмоидный изгиб на уровне III крестцового позвонка. В большинстве случаев это соответствует расстоянию 15 - 20 см от анального отверстия. В прямой кишке выделяют три отдела: нижнеампулярный - длиной 5 см, среднеампулярный - от 6 до 10 см, верхнеампулярный - от 11 до 15 см.
При рентгенологическом исследовании основными ориентирами для определения отдела прямой кишки служат крестец и копчик. При ультразвуковой диагностике эти структуры ориентирами служить не могут, их роль выполняют внутренние половые органы. Сопоставляя данные ректороманоскопии и ультрасонографии, мы установили, что у женщин нижнеампулярный отдел прямой кишки соответствует уровню влагалища, среднеампулярный - шейке матки, верхнеампулярный - выше уровня дна матки. С уменьшением матки в менопаузе верхнеампулярный отдел определяется значительно выше уровня дна матки.
У мужчин нижнеампулярный отдел выявляется на уровне предстательной железы, среднеампулярный - на уровне семенных пузырьков, верхнеампулярный - выше последних.
При раке ободочной кишки выявляется локальный участок с неравномерно утолщенной до 0,8 - 3,0 см стенкой, представленный сигналами пониженной и средней интенсивности (рис. 1). При сопоставлении данных УЗИ и патогистологического исследования операционного препарата какой-либо зависимости между толщиной стенки, полученной при ультрасонографии, и глубиной инфильтрации стенки установить не удается из-за экзофитного роста опухоли. Исключением является сигмовидная кишка; при раке сигмовидной кишки с толщиной стенки 10 - 17 мм опухоль инфильтрирует все слои стенки кишки, а при толщине более 17 мм прорастает в окружающую клетчатку. С большой достоверностью можно говорить о прорастании рака в паранефральную клетчатку и о связи опухоли с близлежащими органами (петли тонкой кишки, печень, селезенка) при локализации образования в восходящем и нисходящем отделах ободочной кишки. При ячеистой структуре опухоли следует думать о перифокальном воспалении. Однако опухоль ободочной кишки может остаться недиагностированной, если имеет небольшие размеры (1 - 4 см в диаметре) и неглубоко инфильтрирует кишечную стенку (до мышечного слоя). Метастазы рака ободочной кишки в брыжеечные ЛУ данная методика выявить не позволяет, однако определяются отдаленные метастазы в печень и парааортальную зону.
Ультрасонографическая картина рака прямой кишки характеризуется изменениями толщины, структуры и наружного контура стенки. У всех больных отмечается локальное утолщение стенки кишки, соответствующее протяженности опухоли, от 10 мм и более в зависимости от степени инфильтрации кишечной стенки опухолевым процессом (рис. 2). При сопоставлении данных патогистологического исследования и ультрасонографии установлено, что при толщине стенки 10 - 11 мм опухоль инфильтрирует мышечный слой, 13 - 14 мм - прорастает все слои кишечной стенки, а при толщине более 15 мм врастает в окружающую клетчатку. Структура стенки прямой кишки при раковом поражении нарушается, исчезает ее двухслойность, она представлена сигналами средней интенсивности. Наружный контур стенки кишки неровный за счет неравномерного прорастания опухоли в окружающую клетчатку. На месте расположения новообразования просвет кишки не выявляется. Точность дооперационной диагностики глубины прорастания опухолью кишечной стенки составляет 82%.
Метастазы рака прямой кишки в регионарные ЛУ I порядка при исследовании через переднюю брюшную стенку практически не выявляются. Отдаленные лимфогенные метастазы, располагающиеся по ходу аорты, подвздошных сосудов, в паховых областях, определяются в виде округлых образований размером не менее 1 см, представленных сигналами пониженной интенсивности (рис. 3). ЛУ по ходу верхней прямокишечной артерии не выявляются. Точность диагностики отдаленных лимфогенных метастазов составляет 95%.
Можно одновременно осмотреть другие органы малого таза и выявить прорастание опухоли в соседние органы, а у женщин - метастазы в яичники. В последнем случае измененный яичник представляет собой опухолевидное образование от 7 до 20 см в диаметре, смешанной структуры, с сЧлидным и кистозным компонентами; последний представлен разнокалиберными кистами с толстостенными неровными перегородками (рис. 4).
При прорастании рака прямой кишки в близлежащие органы имеет место истинное прилежание опухоли к пораженному участку, т.е. отсутствует граница между ними. Следует отметить, что при инфильтрации опухолью стенки мочевого пузыря при опорожнении его ультразвуковая картина не меняется. Прорастание опухоли в мочевой пузырь или влагалище проявляется утолщением стенки органа. Однако, как показывает наш опыт, в отдельных случаях утолщение стенки мочевого пузыря возможно не только за счет инвазии, но и вследствие перифокального воспаления. Точность диагностики прорастания опухолью соседних органов составляет 90,5%.
Перифокальные воспалительные процессы занимают важное место среди осложнений, сопровождающих течение рака толстой кишки, и оказывают значительное влияние на результаты лечения и прогноз. Проведенные в нашем институте исследования показывают, что адекватная антибактериальная и дезинтоксикационная терапия позволяет добиться снижения активности воспалительного процесса у 92% пациентов и оперировать их в плановом порядке. Своевременно начатые комплексные лечебно-профилактические мероприятия позволяют на 30% уменьшить число послеоперационных осложнений [5, 6], поэтому ранняя диагностика этого осложнения очень важна. Нами разработаны ультразвуковые критерии перифокального воспаления.
У всех больных раком прямой кишки, осложненным перифокальным воспалением, при УЗИ отмечается утолщение стенки от 17 мм и более. Структура опухоли при этом изменяется по двум типам: I тип - структура опухоли однородная, представлена сигналами пониженной интенсивности - выявлен у 21,7% больных; II тип - структура опухоли неоднородная, мозаичная, могут наблюдаться единичные полостные образования - выявлен у 69,6%; у 8,7% больных изменений структуры новообразования не обнаружено. Отмечается понижение плотности опухоли по данным гистограмм по сравнению с контрольной группой до 12,8 ± 0,9 ед. (р 1
Читайте также:

