Дисциркуляторная энцефалопатия кавернозная ангиома

Дисциркуляторная энцефалопатия — поражение головного мозга, возникающее в результате хронического медленно прогрессирующего нарушения мозгового кровообращения различной этиологии. Дисциркуляторная энцефалопатия проявляется сочетанием нарушений когнитивных функций с расстройствами двигательной и эмоциональной сфер. В зависимости от выраженности этих проявлений дисциркуляторная энцефалопатия делится на 3 стадии. В перечень обследований, проводимых при дисциркуляторной энцефалопатии, входят офтальмоскопия, ЭЭГ, РЭГ, Эхо-ЭГ, УЗГД и дуплексное сканирование церебральных сосудов, МРТ головного мозга. Лечится дисциркуляторная энцефалопатия индивидуально подобранной комбинацией гипотензивных, сосудистых, антиагрегантных, нейропротекторных и других препаратов.
МКБ-10
- Причины ДЭП
- Патогенез
- Классификация
- Начальные проявления
- Симптомы ДЭП II-III стадии
- Диагностика
- Лечение ДЭП
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Дисциркуляторная энцефалопатия (ДЭП) является широко распространенным в неврологии заболеванием. Согласно статистическим данным дисциркуляторной энцефалопатией страдают примерно 5-6% населения России. Вместе с острыми инсультами, мальформациями и аневризмами сосудов головного мозга ДЭП относится к сосудистой неврологической патологии, в структуре которой занимает первое место по частоте встречаемости.

Причины ДЭП
В основе развития ДЭП лежит хроническая ишемия головного мозга, возникающая в результате различной сосудистой патологии. Примерно в 60% случаев дисциркуляторная энцефалопатия обусловлена атеросклерозом, а именно атеросклеротическими изменениями в стенках мозговых сосудов. Второе место среди причин ДЭП занимает хроническая артериальная гипертензия, которая наблюдается при гипертонической болезни, хроническом гломерулонефрите, поликистозе почек, феохромоцитоме, болезни Иценко-Кушинга и др. При гипертонии дисциркуляторная энцефалопатия развивается в результате спастического состояния сосудов головного мозга, приводящего в обеднению мозгового кровотока.
Среди причин, по которым появляется дисциркуляторная энцефалопатия, выделяют патологию позвоночных артерий, обеспечивающих до 30% мозгового кровообращения. Клиника синдрома позвоночной артерии включает и проявления дисциркуляторной энцефалопатии в вертебро-базилярном бассейне головного мозга. Причинами недостаточного кровотока по позвоночным артериям, ведущего к ДЭП, могут быть: остеохондроз позвоночника, нестабильность шейного отдела диспластического характера или после перенесенной позвоночной травмы, аномалия Кимерли, пороки развития позвоночной артерии.
Зачастую дисциркуляторная энцефалопатия возникает на фоне сахарного диабета, особенно в тех случаях, когда не удается удерживать показатели сахара крови на уровне верхней границы нормы. К появлению симптомов ДЭП в таких случаях приводит диабетическая макроангиопатия. Среди других причинных факторов дисциркуляторной энцефалопатии можно назвать черепно-мозговые травмы, системные васкулиты, наследственные ангиопатии, аритмии, стойкую или частую артериальную гипотонию.
Патогенез
Отмечено, что примерно в половине случаев дисциркуляторная энцефалопатия протекает в сочетании с нейродегенеративными процессами в головном мозге. Это объясняется общностью факторов, приводящих к развитию как сосудистых заболеваний головного мозга, так и дегенеративных изменений мозговой ткани.
Классификация
По этиологии дисциркуляторная энцефалопатия подразделяется на гипертоническую, атеросклеротическую, венозную и смешанную. По характеру течения выделяется медленно прогрессирующая (классическая), ремиттирующая и быстро прогрессирующая (галопирующая) дисциркуляторная энцефалопатия.
В зависимости от тяжести клинических проявлений дисциркуляторная энцефалопатия классифицируется на стадии. Дисциркуляторная энцефалопатия I стадии отличается субъективностью большинства проявлений, легкими когнитивными нарушениями и отсутствием изменений в неврологическом статусе. Дисциркуляторная энцефалопатия II стадии характеризуется явными когнитивными и двигательными расстройствами, усугублением нарушений эмоциональной сферы. Дисциркуляторная энцефалопатия III стадии — это по сути сосудистая деменция различной степени выраженности, сопровождающаяся разными двигательными и психическими нарушениями.
Начальные проявления
Характерным является малозаметное и постепенное начало дисциркуляторной энцефалопатии. В начальной стадии ДЭП на первый план могут выходить расстройства эмоциональной сферы. Примерно у 65% больных дисциркуляторной энцефалопатией это депрессия. Отличительной особенностью сосудистой депрессии является то, что пациенты не склонны жаловаться на пониженное настроение и подавленность. Чаще, подобно больным ипохондрическим неврозом, пациенты с ДЭП фиксированы на различных дискомфортных ощущениях соматического характера. Дисциркуляторная энцефалопатия в таких случаях протекает с жалобами на боли в спине, артралгии, головные боли, звон или шум в голове, болевые ощущения в различных органах и другие проявления, которые не совсем укладываются в клинику имеющейся у пациента соматической патологии. В отличие от депрессивного невроза, депрессия при дисциркуляторной энцефалопатии возникает на фоне незначительной психотравмирующей ситуации или вовсе без причины, плохо поддается медикаментозному лечению антидепрессантами и психотерапии.
Дисциркуляторная энцефалопатия начальной стадии может выражаться в повышенной эмоциональной лабильности: раздражительности, резких перепадах настроения, случаях неудержимого плача по несущественному поводу, приступах агрессивного отношения к окружающим. Подобными проявлениями, наряду с жалобами пациента на утомляемость, нарушения сна, головные боли, рассеянность, начальная дисциркуляторная энцефалопатия схожа с неврастенией. Однако для дисциркуляторной энцефалопатии типично сочетание этих симптомов с признаками нарушения конгнитивных функций.
В 90% случаев когнитивные нарушения проявляются на самых начальных этапах развития дисциркуляторной энцефалопатии. К ним относятся: нарушение способности концентрировать внимание, ухудшение памяти, затруднения при организации или планировании какой-либо деятельности, снижение темпа мышления, утомляемость после умственной нагрузки. Типичным для ДЭП является нарушение воспроизведения полученной информации при сохранности памяти о событиях жизни.
Двигательные нарушения, сопровождающие начальную стадию дисциркуляторной энцефалопатии, включают преимущественно жалобы на головокружение и некоторую неустойчивость при ходьбе. Могут отмечаться тошнота и рвота, но в отличие от истинной вестибулярной атаксии, они, как и головокружение, появляются только при ходьбе.
Симптомы ДЭП II-III стадии
Дисциркуляторная энцефалопатия II-III стадии характеризуется нарастанием когнитивных и двигательных нарушений. Отмечается значительное ухудшение памяти, недостаток внимательности, интеллектуальное снижение, выраженные затруднения при необходимости выполнять посильную ранее умственную работу. При этом сами пациенты с ДЭП не способны адекватно оценивать свое состояние, переоценивают свою работоспособность и интеллектуальные возможности. Со временем больные дисциркуляторной энцефалопатией теряют способность к обобщению и выработке программы действий, начинают плохо ориентироваться во времени и месте. В третьей стадии дисциркуляторной энцефалопатии отмечаются выраженные нарушения мышления и праксиса, расстройства личности и поведения. Развивается деменция. Пациенты теряют способность вести трудовую деятельность, а при более глубоких нарушениях утрачивают и навыки самообслуживания.
Из нарушений эмоциональной сферы дисциркуляторная энцефалопатия более поздних стадий чаще всего сопровождается апатией. Наблюдается потеря интереса к прежним увлечениям, отсутствие мотивации к какому-либо занятию. При дисциркуляторной энцефалопатии III стадии пациенты могут быть заняты какой-либо малопродуктивной деятельностью, а чаще вообще ничего не делают. Они безразличны к себе и происходящим вокруг них событиям.
В III стадии ДЭП наблюдаются симптомы орального автоматизма, тяжелые нарушения речи, тремор, парезы, псевдобульбарный синдром, недержание мочи. Возможно появление эпилептических приступов. Часто дисциркуляторная энцефалопатия II-III стадии сопровождается падениями при ходьбе, особенно при остановке или повороте. Такие падения могут заканчиваться переломами конечностей, особенно при сочетании ДЭП с остеопорозом.
Диагностика
Неоспоримое значение имеет ранее выявление симптомов дисциркуляторной энцефалопатии, позволяющее своевременно начать сосудистую терапию имеющихся нарушений мозгового кровообращения. С этой целью периодический осмотр невролога рекомендован всем пациентам, находящимся в группе риска развития ДЭП: гипертоникам, диабетикам и лицам с атеросклеротическими изменениями. Причем к последней группе можно отнести всех пациентов пожилого возраста. Поскольку конгнитивные нарушения, которыми сопровождается дисциркуляторная энцефалопатия начальных стадий, могут оставаться незамеченными пациентом и его родными, для их выявления необходимо проведение специальных диагностических тестов. Например, пациенту предлагают повторить произнесенные врачом слова, нарисовать циферблат со стрелками, указывающими заданное время, а затем вспомнить слова, которые он повторял за врачом.
Диагностический поиск этиологических факторов, обусловивших развитие дисциркуляторной энцефалопатии, включает консультацию кардиолога, измерение АД, коагулограмму, определение холестерина и липопротеидов крови, анализ на сахар крови. При необходимости пациентам с ДЭП назначается консультация эндокринолога, суточный мониторинг АД, консультация нефролога, для диагностики аритмии — ЭКГ и суточный мониторинг ЭКГ.
Лечение ДЭП
Наиболее эффективным в отношении дисциркуляторной энцефалопатии является комплексное этиопатогенетическое лечение. Оно должно быть направлено на компенсацию имеющегося причинного заболевания, улучшение микроциркуляции и церебрального кровообращения, а также на защиту нервных клеток от гипоксии и ишемии.
Этиотропная терапия дисциркуляторной энцефалопатии может включать индивидуальный подбор гипотензивных и сахароснижающих средств, антисклеротическую диету и пр. Если дисциркуляторная энцефалопатия протекает на фоне высоких показателей холестерина крови, не снижающихся при соблюдении диеты, то в лечение ДЭП включают снижающие холестерин препараты (ловастатин, гемфиброзил, пробукол).
Важную часть терапии дисциркуляторной энцефалопатии составляют препараты с нейропротекторным эффектом, повышающие способность нейронов функционировать в условиях хронической гипоксии. Из таких препаратов пациентам с дисциркуляторной энцефалопатией назначают производные пирролидона (пирацетам и др), производные ГАМК (N-никотиноил-гамма-аминобутировая кислота, гамма-аминомасляная кислота, аминофенилмасляная кислота), медикаменты животного происхождения (гемодиализат из крови молочных телят, церебральный гидролизат свиньи, кортексин), мембраностабилизирующие препараты (холина альфосцерат), кофакторы и витамины.
В случаях, когда дисциркуляторная энцефалопатия вызвана сужением просвета внутренней сонной артерии, достигающим 70%, и характеризуется быстрым прогрессированием, эпизодами ПНМК или малого инсульта, показано оперативное лечение ДЭП. При стенозе операция заключается в каротидной эндартерэктомии, при полной окклюзии — в формировании экстра-интракраниального анастомоза. Если дисциркуляторная энцефалопатия обусловлена аномалией позвоночной артерии, то проводится ее реконструкция.
Прогноз и профилактика
В большинстве случаев своевременное адекватное и регулярное лечение способно замедлить прогрессирование энцефалопатии I и даже II стадии. В отдельных случаях наблюдается быстрое прогрессирование, при котором каждая последующая стадия развивается через 2 года от предыдущей. Неблагоприятным прогностическим признаком является сочетание дисциркуляторной энцефалопатии с дегенеративными изменениями головного мозга, а также происходящие на фоне ДЭП гипертонические кризы, острые нарушения мозгового кровообращения (ТИА, ишемические или геморрагические инсульты), плохо контролируемая гипергликемия.
Лучшей профилактикой развития дисциркуляторной энцефалопатии является коррекция имеющихся нарушений липидного обмена, борьба с атеросклерозом, эффективная гипотензивная терапия, адекватный подбор сахароснижающего лечения для диабетиков.
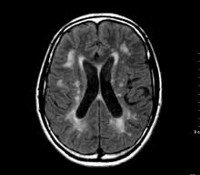
Кавернозная ангиома – это такое доброкачественное новообразование в головном мозге, которое состоит из паталогически развитых кровеносных сосудов, что определяет характер течения заболевания. В большинстве случаев является врожденным пороком системы кровотока. В отличие от сосудистых мальформаций (неправильное соединение артерий и вен) другого плана, патология обычно протекает бессимптомно. Кавернозная ангиома часто обнаруживается случайно во время МРТ или КТ исследования, назначенного по другой причине.
Особенности патологии
Кавернома – это такая патология головного мозга, которая проявляется разнообразными, неспецифичными симптомами, что затрудняет диагностику и дифференцирование. Клинические проявления наблюдаются в 4-5% случаев. У большинства пациентов клиническая картина отсутствует. Люди живут с кавернозной ангиомой всю жизнь и не подозревают о ее наличии.
Структура новообразования преимущественно плотная, реже пещеристая, характеризуется отложением солей кальция в стенках, признаками тромбоза, отсутствием или малым наличием эластических волокон и мышечной ткани. Характеризуется истонченными, слаборазвитыми сосудистыми стенками. В результате отсутствия в стенках типичных для нормальных сосудов слоев, они отличаются высокой проницаемостью.
Сквозь стенки в окружающее мозговое вещество проникают эритроциты, что приводит к образованию вокруг каверномы характерной патологически измененной мозговой ткани, отчетливо просматриваемой в ходе исследования МРТ. В целом выявляется морфологическая неоднородность структуры новообразования. Может состоять из лимфатических или кровеносных сосудов.
В первом случае называется лимфагиома, во втором – кавернозная гемангиома, обе развиваются в головном мозге и других частях тела. Доброкачественная опухоль состоит преимущественно из одной полости, реже – из нескольких полостей. Внутреннее пространство полости разделено перегородками и наполнено кровью. Приток крови к новообразованию осуществляется через мелкие артериолы, отток – через мелкие венулы.
Из-за мелкого калибра питающих сосудов, показатели кровеносного давления в полости каверномы небольшие. Кавернозные ангиомы недостаточно отчетливо видны при обследовании методами селективной КТ и МРТ, что затрудняет диагностику и обнаружение на ранней стадии. В 15% случаев опухолевидные уплотнения расположены множественно, чаще – единично.
Разновидности заболевания
Патология классифицируется по гистологической структуре и в зависимости от локализации. Месторасположение опухолевидного уплотнения определяет неврологическую симптоматику. Наиболее часто встречаются:
- Кавернозные ангиомы, сформировавшиеся в правой височной или в левой височной доле. Осложнения – гемианопсия (выпадение полей зрительного обзора), слуховые галлюцинации.
- Каверномы мозжечка. Составляют около 10% всех видов. Осложнения при ангиоме мозжечка – расстройство двигательной координации и моторной функции в целом.
- Кавернозные ангиомы, возникшие в левой или правой лобной доле. Осложнения – психические расстройства, утрата обретенных ранее практических навыков, в том числе трудовых, умственных, физических.
- Кавернозные ангиомы, образовавшиеся в левой или правой теменной доле. Осложнения – афазия (нарушение речи), проблемы при чтении и выполнении простых арифметических действий.
Опухолевидное уплотнение в области коры полушарий встречается часто, провоцирует эпилептические приступы. При любой локализации возможно развитие психического состояния делирия, которое сопровождается нарушением сознания, расстройством функций восприятия, внимания, мышления.

Симптомы
Каверномы, сформировавшиеся в головном мозге, редко сопровождаются неврологической симптоматикой. Неврологический дефицит (гемипарезы, нарушение сознания) обычно возникает как следствие кровоизлияний. Пациент может жить с диагностированной доброкачественной опухолью долгое время, не испытывая дискомфортных ощущений. Признаки патологии:
- Эпилептические и судорожные припадки.
- Очаговые кровоизлияния в субарахноидальное пространство или в полость черепа, нередко рецидивирующие.
- Окклюзионная гидроцефалия, которая характеризуется нарушением оттока цереброспинальной жидкости.
- Церебральная гипертензия на фоне скопления ликвора.
Из-за неспецифичности признаков возникают затруднения при постановке диагноза ангиома кавернозная. Очаговые поражения тканей, которые наблюдаются на снимках МРТ или КТ, часто ошибочно расцениваются, как внутримозговые опухоли (глиомы). Если новообразование локализуется в глубоких тканях мозга, его признают неоперабельным.
Причины образования
Причины возникновения патологии не установлены. Считается, что врожденные формы, которые встречаются чаще, развиваются на фоне перенесенных внутриутробных инфекций, хронических и острых интоксикаций матери. Наследственный фактор играет роль в процессе формирования новообразований. Другие вероятные причины:
- Родовые травмы плода.
- Беременность в возрасте старше 40 лет.
- Травмы в области головы.
- Воспалительные болезни мозга.
На развитие патологии могут повлиять факторы: вредные привычки, снижение собственной иммунной защиты организма, проживание в неблагоприятной экологической зоне.
Лечение
Для постановки точного диагноза проводится комплексное обследование, которое включает МРТ, КТ, ангиографию (менее информативна) и гамма-топографию. На снимке МРТ четко виден ободок вокруг опухоли, состоящий из гемосидерина – пигмента, образующегося вследствие распада эритроцитов.
Снимки КТ позволяют дифференцировать кавернозные ангиомы от других видов опухолей. У первых отсутствует перифокальный отек и наблюдается стабильность срединных структур мозга без признаков смещения. КТ-диагностика эффективна при наличии очагов кровоизлияния, которые хорошо просматриваются на снимке в течение нескольких дней.
Лечение кавернозной ангиомы подбирается индивидуально в зависимости от размеров и локализации новообразования в головном мозге. Патология, протекающая бессимптомно, подлежит наблюдению. Классическую операцию при доступной локализации проводят, если наблюдается неврологическая симптоматика, влияющая на качество жизни.
Хирургическая резекция ангиомы – приоритетный метод лечения. После операции по удалению каверномы из области головного мозга, негативные последствия обычно не возникают. В ходе операции в легкодоступной зоне не возникает затруднений благодаря четко обозначенной границе новообразования.
Почти в 50% случаев удается выполнить тотальную эктомию. Опухолевые образования легко отделяются от мозгового вещества. После оперативного вмешательства неврологическая симптоматика обычно не нарастает, что связано с отсутствием в структуре опухоли нервных клеток.
Сложности при проведении операции часто связаны с повышенной плотностью структуры опухоли вследствие большого числа кальцинатов – участков с отложениями солей кальция. Риск осложнений после оперативного вмешательства повышается, если новообразование локализуется в глубоких структурах мозга.
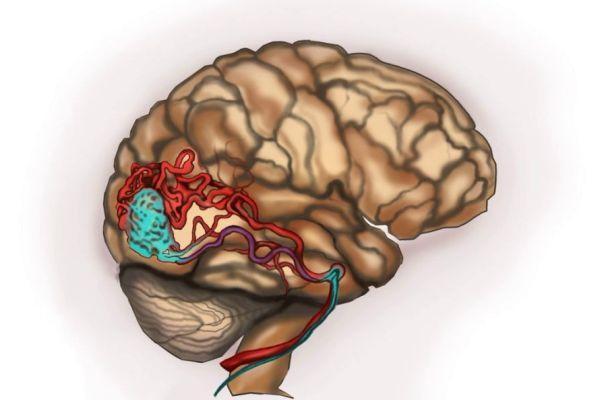
Стереотаксическая радиохирургия – альтернатива обычной операции. Процедура показана при локализации кавернозных полостей в труднодоступных местах и функционально важных отделах, к примеру, в области ствола мозга. Под воздействием точно направленного ионизирующего излучения разрушаются клетки новообразования, что приводит к формированию рубцовой ткани и последующей облитерации (заращиванию) полости.
Радиохирургическое лечение направлено на предотвращение повторных кровоизлияний и эпилептических припадков. По данным статистики, после радиохирургического лечения количество эпилептических приступов сокращается в 73% случаев. Повторные кровоизлияния в следующие 2 года после процедуры наблюдаются в 8-9% случаев, затем показатель сокращается до 3-4% случаев.
Профилактика
С целью профилактики рекомендуется отказаться от вредных привычек (злоупотребление спиртными напитками, курение), организовать правильное питание, регулярно выполнять упражнения для тренировки физической и умственной деятельности. Полноценная диета включает овощи, фрукты, полиненасыщенные жирные кислоты.
Прогноз
Прогноз преимущественно благоприятный. Исключение составляют случаи локализации каверномы в глубине тканей головного мозга или в области ствола, когда требуется оперативное вмешательство из-за высокого риска развития внезапных кровоизлияний, опасных для жизни.
Кавернозная ангиома – опухоль доброкачественной природы, состоящая из аномальных элементов кровеносной системы. При малых размерах и отсутствии кровоизлияний не представляет угрозы для жизни. Нередко пациенты с выявленной каверномой проживают многие годы, не испытывая дискомфорта из-за диагноза.

Каверномами называются сосудистые новообразования, развивающиеся из кровеносных капилляров и имеющие вид ягод ежевики. Долгое время считалось, что образование опухоли происходит из клеток, которые возникают в период внутриутробного развития. Современная медицина доказала, что причиной развития каверном является перерождение нормальных тканей.

Кавернозная гемангиома мозга – болезнь довольно редкая. Всего у 0,5% жителей на Земле встречается эта патология.
Обнаружить данное образование непросто, оно является врожденным, но первые симптомы появляются обычно в зрелом возрасте — к 20-40 годам.
Часто человек даже не подозревает о наличии каверн в стенках сосудов, питающих его мозг. А тем, у кого обнаружена такая опухоль, важно знать, какие осложнения она дает, и какие методы применяются для ее удаления, ведь консервативному лечению кавернома головного мозга не подлежит.

Что такое кавернома
В центральной нервной системе могут образовываться самые разные опухоли: астроцитомы, медуллобластомы или глиомы. Но, помимо неопластических онкологий, головной мозг способны поражать и сосудистые опухоли. Кавернома головного мозга — опухоль, образующаяся из ткани сосудов, и имеющая полости.
Это онкологическое заболевание может не проявлять какой-либо симптоматики или вызывать неврологические признаки, в зависимости от локализации и размера самой опухоли.
Наиболее частым местом локализации является верхний мозговой отдел, но в некоторых случаях она может располагаться в базальных ядрах, стволе головного мозга, мозолистом теле, таламусе и желудочках мозга. Структура опухоли представлена в виде сосудистой ткани и полостей наполненных воздухом или кровью. Размеры полостей могут быть разного диаметра.

Причины возникновения каверном
Чаще всего кавернома головного мозга – это врожденное образование. Доброкачественная опухоль мягкая и эластичная при нажатии. При надавливании она исчезает, но потом опять принимает свою первоначальную форму, может кровоточить, что впоследствии вызовет инфицирование. Причина появления в период внутриутробного развития – это нарушение структурно-функционального преобразования тканевых клеток. Соединение вен с артериями на начальном этапе внутриутробного развития дает начало этому заболеванию. Причиной может быть травма мягких тканей, которая положит начало формированию сосудистого новообразования.
Также считается, что формированию каверномы может способствовать:
- Инфекционные патологии во время вынашивания малыша.
- Иммунно-воспалительные факторы.
- Лучевое облучение.

Симптомы каверномы
Кавернома часто протекает бессимптомно, и пациента ничего не беспокоит. В таких случаях ее могут обнаружить при профилактическом осмотре.
Ярко выраженные симптомы присутствия каверномы наблюдаются у пациентов с опухолью в стволе головного мозга, его лобной доли или височных долях (правой или левой):
- постоянные головные боли;
- судороги;
- эпилептический синдром;
- рвота;
- нарушение чувствительности;
- шаткая походка, нарушение координации движения;
- потеря остроты слуха, звон и шум в ушах;
- расстройство зрения, памяти, внимания;
- снижение умственных способностей;
- паралич.
При сильных головных болях есть высокий риск (4-23%) разрыва стенки каверномы и последующего кровоизлияния. Если кровоизлияние возникает повторно (рецидив), то в 30% случаев оно ведет к инвалидности пациента.

Формы
Их определяют согласно месту локализации опухоли. Бывают каверномы:
Лобной доли. Новообразования формируются в лобных участках мозга. Из-за них возникают сложности с поведением человека и его адаптацией в обществе, он не может управлять своими эмоциями. Кроме этого, наблюдаются нарушения памяти и моторики.
Левой височной доли. Кавернома, расположенная в этом участке, провоцирует нарушения слуха и речи. Пациенту трудно воспринимать и запоминать информацию в ходе разговора, также у него не получается строить фразы.
Правой височной доли. Из-за такой неоплазии человек теряет способность к опознаванию звуков. Такие больные не узнают голоса близких и знакомые звуковые сигналы.
Темени. При появлении каверномы в теменной зоне у больного наблюдаются интеллектуальные расстройства. Он не справляется с простыми математическими задачами, не может строить логичные суждения.
Мозжечка. Их наличие ведет к нарушениям координации и походки. У пациента часто возникают судороги, походка становится неровной, он может неправильно держать голову.

Чем опасна
Клинические последствия каверномы полностью зависят от места ее расположения и размеров. Если болезнь несвоевременно выявлена, в опухоли происходит воспалительный процесс или дистрофические изменения, то в дальнейшем это чревато:
- Разрывом сосудов.
- Кровоизлиянием.
- Нарастанием мальформаций.
- Местным нарушением кровообращения.
- Кислородным голоданием мозга.
- Летальным исходом.
Но случается, что человек живет всю жизнь с этой проблемой, не зная о ее существовании и прекрасно себя чувствует. Развитие данной патологии нельзя предсказать, как и невозможно судить о том, как она себя проявит в будущем.

Лечение
Медикаментозная терапия при каверномах не является необходимой. Ведь опухоль эта не из числа злокачественных. Кроме того, на лучевую терапию и на лечение противоопухолевыми препаратами это новообразование никаким образом не отвечает.
Решение об операциях при каверноме принимается очень взвешенно.
К любой операции существуют строго определенные показания, ведь этот метод лечения далеко не безвреден, а порой и очень опасен для жизни и прогноза.
- Кровоизлияние, локализованное вне функциональных зон, связанное с каверномой.
- Эпилептические припадки, вызванные кавернозной гемангиомой.
- Опухоли ствола головного мозга.
- Каверномы, поражающие функционально значимые области.
- Расстройства эрекции у мужчинПри появлении первых симптомов эректильной дисфункции у представителя мужского пола.
- Аневризма сосудов головного мозгаАневризма сосудов головного мозга – это расширение одного или нескольких.
- Какие есть виды хирургииХирургия – это область медицины, в которой применяются методики оперативного.
- Киста головного мозга: что такое и как удаляютКиста головного мозга — доброкачественное новообразование в виде пузырей с.
Врач с 36 летним стажем работы. Медицинский блогер Левио Меши. Постоянный обзор животрепещущих тем по психиатрии, психотерапии, зависимостям. Хирургии, онкологии и терапии. Беседы с ведущими врачами. Обзоры клиник и их врачей. Полезные материалы по самолечению и решению проблем со здоровьем. Посмотреть все записи автора Левио Меши
Читайте также:

