Что такое новообразования в гинекологии
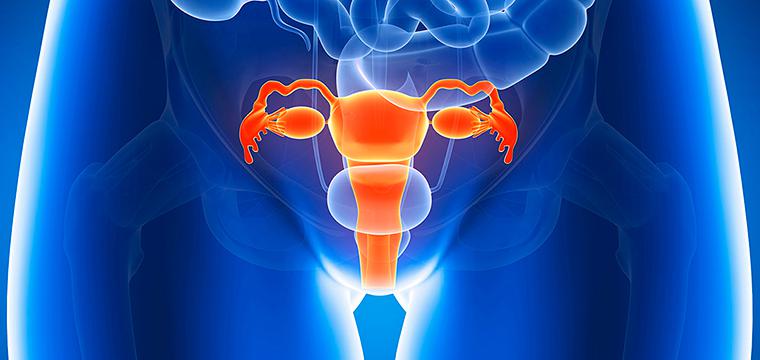
Доброкачественные и злокачественные опухоли женских половых органов
Доброкачественные и злокачественные новообразования женских половых органов – довольно распространенная в гинекологии проблема. Согласно данным медицинской статистики, теми или иными опухолями вульвы, влагалища, шейки матки, матки, яичников страдает практически каждая пятая-восьмая женщина на территории Российской Федерации.
Например, данные ВОЗ свидетельствуют, что такая распространенная доброкачественная опухоль, как миома матки, есть у каждой пятой женщины на земном шаре в возрасте 30-35 лет, более 25% хирургических вмешательств в гинекологии выполняются по поводу кист яичника и т.д. В связи с часто бессимптомным течением опухолевых заболеваний они иногда диагностируются случайно при очередном осмотре по поводу какой-либо другой проблемы.
Опухоли женских половых органов представляют собой патологические образования вследствие нарушения механизма деления клеток. Специалисты различают доброкачественные и злокачественные опухоли половых органов.
Причины возникновения опухолей женских половых органов
На настоящий момент причины возникновения и развития доброкачественных и злокачественных опухолей до конца не выяснены. Известно, что в основе лежит дефект генетического материала клетки (ДНК), в результате чего механизм роста и деления клеток претерпевает патологические изменения, развивается апоптоз (самоуничтожение клетки в результате программирования на гибель). Предрасполагающими к возникновению опухолей факторами называются следующие:
- Генетические факторы (наследственная предрасположенность – ведущий фактор).
- Химические факторы (влияние ароматических веществ на ДНК).
- Физические факторы (ультрафиолетовое излучение, другие виды радиации).
- Механические травмы, перегрев организма.
- Биологические факторы (вирусы и инфекции).
- Снижение иммунной защиты организма, аутоиммунные процессы.
- Патологии эндокринной системы, нарушение гормонального баланса.
Симптомы опухолей женских половых органов
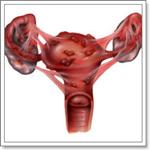
Некоторые виды опухолей могут вообще не давать никаких симптомов, другие – в зависимости от характера, размера, локализации опухоли – могут проявляться местными или общими симптомами. Местными симптомами опухолей являются увеличенные регионарные лимфатические узлы, пальпируемая опухоль.
Общими симптомами раковых опухолей служат быстрая утомляемость, быстрое прогрессирующее снижение массы тела, ухудшение аппетита, снижение работоспособности и настроения, субфебрильная температура.
Виды доброкачественных и злокачественных опухолевых заболеваний женских половых органов

Миома матки, фибромиома матки – одно из наиболее распространенных в гинекологической практике опухолевых заболеваний женских половых органов. В большинстве случаев может не иметь выраженной клинической симптоматики и определяться случайно при бимануальном исследовании.
Диагноз устанавливается на основании данных трансвагинального УЗИ, гистероскопии, кольпоскопии, лапароскопии, биопсии, цитологического или гистологического исследования.
В ГУТА КЛИНИК проводятся все виды эффективного оперативного лечения миомы матки с помощью лапароскопической и гистероскопической миомэктомии – неинвазивного хирургического лечения миомы без разрезов, а также лапаротомия с миомэктомией, гистерэктомия по показаниям.
Консервативная терапия может быть применена у молодых пациенток с небольшими размерами медленно растущей миомы и отсутствием противопоказаний к назначаемым лекарственным препаратам. Фибромиома нуждается в обязательном хирургическом лечении вследствие возможности перехода в саркому – злокачественную опухоль.
Киста яичника представляет собой полость, заполненную жидкостью (точный характер содержимого устанавливается непосредственно при детальном обследовании). Чаще всего киста яичника обнаруживается у молодых женщин репродуктивного возраста, у пожилых она встречается крайне редко.
Различают эндометриоидную, параовариальную, муцинозную, серозную, дермоидную, фолликулярную кисту, кисту желтого тела и т.д.
Киста яичника может не беспокоить женщину и выявляться случайно при осмотре у гинеколога. В ряде случаев киста яичника может сопровождаться нарушениями менструального цикла, обильными и длительными менструациями, болями внизу живота, ановуляцией, бесплодием и т.д.
Рак вульвы – злокачественная эпителиальная опухоль, встречающаяся достаточно редко. Характеризуется образованием узелков с дальнейшим поражением паховых лимфатических узлов, метастазированием. Рак вульвы чаще развивается у женщин менопаузального периода. В отсутствие лечения неизбежен летальный исход вследствие кахексии, уросепсиса, кровотечений, тромбофлебита тазовых вен и др. осложнений.
Рак влагалища – злокачественная эпителиальная опухоль, по виду напоминает папилломатозные разрастания. Развивается чаще у женщин старше 40 лет, перенесших много родов. Проявляется кровянистыми выделениями и белями с примесью гноя. Лечение – хирургическое с проведением рентгенотерапии и других методов.
Рак шейки матки – наиболее распространенная злокачественная опухоль женских половых органов. Причинами могут являться некоторые виды ВПЧ (вируса папилломы человека, нелеченная эрозия и др.). Ранее считалось, что раком шейки матки страдают в основном рожавшие женщины старше 40 лет, однако в последнее время значительно увеличилась тенденция распространения заболевания среди молодых, даже нерожавших девушек, что объясняется повсеместным распространением папилломавирусной инфекции.
Рак шейки матки может протекать бессимптомно, ранними признаками могут быть бели и кровянистые выделения иногда с неприятным запахом. При отсутствии лечения рака шейки матки наступает летальный исход от перитонита, сепсиса, кахексии, кровотечений и т.д.
Рак тела матки – менее распространен, чем рак шейки матки, причиной являются гормональные нарушения в организме, может сочетаться с миомой матки, опухолями яичников, гиперплазией эндометрия, сахарным диабетом, ожирением и другими обменными нарушениями. В основном развивается у женщин старше 45-50 лет, часто протекает бессимптомно, женщины жалуются на слабость и быструю утомляемость.
Диагностика опухолей женских половых органов
В большинстве случаев диагностика доброкачественных и злокачественных опухолей женских половых органов осуществляется с помощью следующих методов:
- Гинекологический осмотр.
- Бимануальное исследование влагалища.
- Трансвагинальное УЗИ (УЗИ органов малого таза).
- Компьютерная томография (КТ) органов малого таза.
- Магнитно-резонансная томография (МРТ) органов малого таза.
- Эндоскопическое обследование органов малого таза.
- Гистероскопия, лечебно-диагностическая лапароскопия.
- Кольпоскопия.
- Биопсия с последующим гистологическим или цитологическим исследованием.
Лечение опухолей женских половых органов
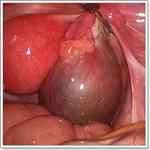
В зависимости от выявленного заболевания, его формы, стадии, характера, особенностей течения, индивидуальных показаний пациентки назначается хирургическое или консервативное лечение. Как правило, оперативное лечение опухолей женских половых органов проводится при обильных кровотечениях, быстром росте опухоли или больших размерах выявленной опухоли и т.д.
Объем хирургического лечения различен – это может быть органосохраняющая лапароскопия (при кистах и кистомах яичников) или радикальная ампутация (экстирпация) матки – при больших фибромиомах или раке матки без метастазов. Предпочтение, как правило, отдается первому – малоинвазивному – способу лечения опухолей женских половых органов.
Параллельно с хирургическим лечением по показаниям назначается противовирусная или антибактериальная терапия, иммуномодулирующие и биостимулирующие препараты.
Специалисты ГУТА КЛИНИК напоминают пациенткам о том, что в отсутствие лечения даже некоторые доброкачественные виды опухолей способны переходить в рак, приводя в ряде случаев к довольно быстрому летальному исходу за счет развивающихся осложнений и распространения метастазов.
Именно поэтому опухоли женских половых органов подлежат обязательному лечению, в некоторых случаях – наблюдению (пассивная миома матки). Учитывая, что развитие большинства видов опухолей отличаются невыраженной, стертой клинической симптоматикой, врачи гинекологи ГУТА КЛИНИК рекомендуют регулярно проходить профилактические осмотры у специалистов даже в том случае, если женщину ничего не беспокоит.
Первичный рак влагалища вполне считается относительно редкой формой злокачественных новообразований. Он составляет от 1 до 3% всех опухолей женской репродуктивной системы. В клинике онкологии Юсуповской больницы созданы все необходимые условия для лечения пациенток, у которых выявлена злокачественная опухоль в вагине:
- Европейский уровень комфорта палат;
- Высокая квалификация врачей онкологов-гинекологов;
- Оснащение новейшей аппаратурой ведущих мировых производителей;
- Использование для химиотерапии современных противоопухолевых препаратов, которые обладают высокой эффективностью и минимальным спектром побочных эффектов;
- Индивидуальный подход к выбору оперативного вмешательства и схемы лучевой терапии;
- Внимательное отношение медицинского персонала к интимным проблемам пациенток.
При раке влагалища прогноз зависит от стадии заболевания, адекватности проводимого лечения, наличия сопутствующей патологии, общего состояния пациентки. Показатели пятилетней выживаемости составляют, по сводным данным FIGO (Международной федерации акушерства и гинекологии), при первой стадии – 61,5%, второй – 33,7%, третьей – 25,5%, четвёртой – 8,9%. Эти показатели в РФ равны 81,4%, 40,0%, 24,8% и 8,8%. Если учесть, что у 25–30% пациентов при первичном обращении выявляют III–IV стадию заболевания, результаты лечения остаются неутешительными. По этой причине у пациенток, которые обращаются в Юсуповскую больницу с жалобами на появление дискомфорта, боли или выделений из вагины, гинекологи, прежде всего, исключают опухоль во влагалище.

Доброкачественные опухоли влагалища
Доброкачественные опухоли вагины – это объёмные образования влагалищной трубки, которые развиваются из структур соединительной ткани, эпителия, сосудов. Течение доброкачественных опухолей влагалища чаще бессимптомное. При увеличении в размерах опухоль может вызывать ощущения инородного тела, дискомфорт при половом акте, нарушения мочеиспускания и дефекации. Опухоли влагалища диагностируются гинекологами Юсуповской больницы в ходе гинекологического осмотра, кольпоскопии, трансвагинального ультразвукового исследования.
Различают следующие доброкачественные опухоли, локализованные во влагалище:
- Фиброма;
- Липома;
- Киста;
- Гемангиома.
Необходимость хирургического лечения доброкачественных опухолей влагалища диктуется возможностью их нагноения, некроза и злокачественного перерождения. Гинекологи выполняют органосохраняющие операции. Во время хирургического вмешательства удаляют новообразование, оставляя женский детородный орган. После операции исчезают симптомы заболевания, опухоль редко возникает повторно.
Причины рака влагалища
Учёные до сих пор не имеют единого мнения, по какой причине возникает рак вагины и как развивается заболевание. Поскольку вульва, влагалище и шейка матки развиваются из урогенитального синуса, предполагается, что причины и механизм развития злокачественных новообразований и них единые. Это опухоли нельзя отождествлять абсолютно, так как карцинома влагалища встречается в 30–40 раз реже, чем раки шейки матки, и средний возраст пациенток, страдающих раком шейки матки, на 10–15 лет моложе, чем при злокачественных опухолях влагалища.
Одной из ведущих причин развития злокачественной опухоли влагалища считается вирусная инфекция, которая передаётся половым путем. Остроконечные кондиломы вагины, вирусная природа которых абсолютно доказана, являются предраковым процессом. Ведущая роль в возникновении плоскоклеточного рака влагалища отводится вирусу папилломы человека. Вирусы HPV-16 и HPV-18 ответственны за возникновение 70% раков влагалища, шейки матки и анального канала и 30–40% злокачественных новообразований опухолей вульвы, полового члена, ротовой полости и ротоглотки.
Для прогрессии папилломавирусной инфекции в рак необходимо наличие ряда факторов:
- Длительный приём гормональных контрацептивов;
- Сексуальная активность;
- Курение табака;
- Инфицированность хламидией трахоматис и вирусом простого герпеса второго типа.
Определённая роль в возникновении рака влагалища отводится отягощённой наследственности и нарушению иммунологической защиты. Светлоклеточные аденокарциномы влагалища возникают у женщин, чьи матери использовали для лечения различных осложнений беременности, угрожающих выкидышей 17бетта-эстрадиола и диэтилстильбэстрола. Развитие опухолей вагины может быть связано с процессами новообразования других локализаций. Наиболее часто злокачественные новообразования влагалища выявляют после лечения рака шейки матки. У части больных карциномой влагалища накануне выполняли лучевую терапию по поводу других локализаций раковой опухоли.
Виды злокачественных опухолей влагалища
Гистологически большинство опухолей вагины представлены плоскоклеточным раком различной степени дифференцировки. 2–3,5% всех злокачественных опухолей влагалища составляют аденокарциномы и саркомы. Меланомы влагалища встречаются ещё реже. Большинство новообразований влагалища детерминировано проходят последовательный цикл развития, который включает дисплазию, преинвазивную и инвазивную формы. Предраковым заболеванием рака влагалища является дисплазия. Она, в зависимости от выраженности патологических изменений в поверхностном пласте многослойного плоского эпителия, бывает лёгкой, умеренной и тяжёлой. Специфической макроскопической картины дисплазии и преинвазивного рака не существует. Они могут выглядеть как лейкоплакия или эритроплакия, развиваться на фоне визуально неизменённой слизистой оболочки влагалища или в кондиломах.
Преинвазивный рак чаще всего локализуется в верхней трети влагалища. Опухоль характеризуется мультицентричным ростом. Учитывая тот факт, что преинвазивный рак выявляется в среднем на 10–12 лет раньше, чем инвазивный, гинекологи Юсуповской больницы проводят раннюю диагностику заболевания на начальной стадии патологического процесса. Последовательное выполнение цитологического исследования, кольпоскопии и биопсии обеспечивают достоверный диагноз. Для определения границ поражения используют раствор Люголя или 3% раствор уксусной кислоты.
Гистологическая структура инвазивного рака представлена тремя основными формами:
- Плоскоклеточным ороговевающим;
- Неороговевающим;
- Низкодифференцированным.
У больных раком влагалища преобладают плоскоклеточные новообразования. Ороговевающие и неороговевающие формы рака наблюдаются с одинаковой частотой. Низкодифференцированный рак встречается у 10,8% пациенток, а аденокарцинома влагалища – у 2,3%. Экзофитная форма роста встречается в 2 раза чаще, чем эндофитная.
Опухоль вагины преимущественно распространяется лимфогенным путём. Новообразования, расположенные в верхней трети влагалища, метастазируют в подвздошные и запирательные лимфатические узлы. Опухоли нижнего отдела вагины распространяется в пахово-бедренные лимфоузлы, а рак средней трети влагалища метастазирует во всех направлениях.
Аденокарциномы влагалища чаще встречаются у молодых женщин в возрасте 17–21 года. Их гистологическая структура их весьма разнообразна. Различают следующие виды аденокарциномы вагины:
- Мезонефроидная (светлоклеточная);
- Эндометриоидная;
- Аденоидно-кистозная опухоль;
- Диморфный железисто-плоскоклеточный рак.
Меланомы на влагалище наиболее часто располагаются в нижней трети вагины. Опухоль отличается агрессивным течением, ранним гематогенным метастазированием, быстрым возникновением рецидивов после лечения и невосприимчивостью химиотерапии.
Симптомы рака влагалища
При раке влагалища женщина предъявляет жалобы на боль и бели. Кровянистые выделения из влагалища при раке наблюдаются у 58–67% пациенток. У 5–13% пациенток заболевание протекает бессимптомно. Довольно часто течение заболевания характеризуется сочетанием нескольких симптомов. У 16% больных раковую опухоль во влагалище гинекологи находят случайно во время профилактического осмотра.
Клиническая картина рака влагалища достаточно полиморфна. Это определяет, определённые особенности и трудности диагностики. Они обнаруживаются при анализе признаков при различных стадиях заболевания. Если частота кровянистых или слизистых выделений из влагалища белого или желтоватого цвета не зависит от стадии патологического процесса, то удельный вес болевого синдрома существенно увеличивается соответственно степени распространения новообразования. Наличие болей у пациентки с опухолью влагалища свидетельствует о выходе ракового процесса за пределы органа. Чаще всего случайно выявляют карциному на ранних стадиях развития новообразования.
Где можно сделать биопсию опухоли влагалища в Москве? В клинике онкологии Юсуповской больницы врачи профессионально выполняют прицельную биопсию подозрительных участков и отправляют материал на гистологическое исследование. Оно позволяет с высокой точностью (до 95%) подтвердить или исключить злокачественную опухоль. Для уточнения степени распространения опухолевого процесса в Юсуповской больнице применяют следующие методы диагностики:
- Ультразвуковое исследование органов малого таза и брюшной полости;
- Цистоскопию;
- Ректороманоскопию;
- Радиоизотопную ренографию;
- Рентгенографию грудной клетки;
- Изотопное исследование костей скелета.
Высокотехнологичные методы обследования, к которым относятся магниторезонансная, компьютерная и позитронно-эмиссионная томография с использованием радиофармацевтического препарата фтордезоксиглюкозы являются весьма информативными, но, с учётом их стоимости, не обязательными. При раке влагалища магниторезонансная томография полезна для диагностики метастазов в регионарные лимфатические узлы, но МРТ характеристики первичной опухоли вагины являются неспецифичными.
Для планирования лечения и последующего наблюдения за пациентками в Юсуповской больнице проводят комплексную диагностику папилломавирусной (ВПЧ) инфекции с помощью следующих методов:
- Цитологического – позволяет выявить специфические клетки, которые характерны для ВПЧ инфекции;
- Расширенной кольпоскопии после обработки слизистой влагалища раствором уксусной кислоты;
- Молекулярного – определения ДНК ВПЧ в клетках и тканях половых органов (полимеразной цепной реакции).
Использование комплексного поэтапного подхода к диагностике рака влагалища позволяет гинекологам Юсуповской больницы быстро установить точный диагноз и выработать схему лечения. Все сложные в диагностическом и лечебном плане случаи опухолей вагины обсуждаются на заседании Экспертного Совета с участием профессоров и врачей высшей категории.
Лечение рака влагалища в Москве
Юсуповская больница специализируется на лечении рака влагалища. Онкологи после верификации опухоли составляют индивидуальную схему терапии злокачественного новообразования вагины в зависимости от стадии опухолевого процесса. Различают следующие стадии рака влагалища:
- 0 стадия – преинвазивная карцинома;
- I стадия – новообразование ограничено влагалищем;
- II стадия – в опухолевый процесс вовлекаются ткани, расположенные вокруг вагины, рак не распространяется на стенки таза;
- III стадия – опухоль распространяется на стенки таза или имеют место метастазы в региональных лимфоузлах;
- IVА стадия – в патологический процесс вовлекается слизистая оболочка мочевого пузыря, прямой кишки или опухоль распространяется за пределы таза;
- IVB стадия – врачи выявляют отдалённые метастазы.
Основным методом лечения инвазивного рака влагалища является лучевая терапия, которая не утратила своей ведущей роли и в настоящее время. К облучению подключают различные радиомодифицирующие агенты (гипертермия), проводят химиолучевое лечение. В случаях распространённой злокачественной опухоли вагины облучение дополняют последующими курсами полихимиотерапии на основе препаратов платины.
Хирургическое лечение при злокачественной опухоли вагины применяется крайне редко. При начальных формах рака влагалища выполняется частичная или полная вагинэктомия, а при локализации в верхней трети – операция Вертгейма-Мейгса. В настоящее время оперативное вмешательство выполняют с помощью лапароскопического метода или робота Да Винчи.
Такое лечение даёт пятилетние результаты выживаемости в пределах 78%, но оно далеко не всегда оправдано вследствие выпадения функции вагины и возможных психологических нарушений. После вмешательства хирурги вынуждены одномоментно или отсрочено формировать искусственное влагалище, что представляет дополнительную нагрузку для пациенток. Ведущие онкологи-гинекологи считают, что хирургическое и комбинированное лечение оправдано у пациенток молодого и среднего возраста с локализацией опухоли в верхней трети влагалища. В то же время, хирургическое вмешательство – это метод выбора, а, чаще всего, и единственный шанс для больных с IVA стадией заболевания при прорастании опухоли в соседние органы. Проводимая в этих случаях экзентерации (экстирпация органов малого таза с окружающей клетчаткой) оправдана уже потому, что обеспечивает пятилетнюю выживаемость около 50%, в то время как после сочетанного лучевого лечения ни одна пациентка не переживает пятилетний рубеж.
В некоторых случаях хирурги проводят реконструктивные операций непосредственно после экзентерации таза с помощью кожного лоскута из верхней трети бедра. Вмешательство имеет положительные стороны:
- Снижение числа осложнений;
- Улучшение качества жизни вследствие закрытия раневой поверхности и создания тазового дна;
- Более ранняя реабилитация с сохранением половой функции.
При преинвазивном раке влагалища одинаково успешно применяются все виды лечения. Варианты лечебных мероприятий весьма разнообразны. При наличии единичного очага поражения во влагалище применяют следующие методы лечения:
- Широкое иссечение;
- Выпаривание;
- Удаление с помощью углекислого лазера, криодеструкции или электроэксцизии.
В случае мультицентричного поражения онкологи выполняют удаление вагины или органосохраняющие операции, проводят внутриполостное облучение, аппликации 5-фторурацила в виде мази. В связи с тем, что после лечения сохраняется риск образования рецидивов опухоли в лимфатических узлах, врачи Юсуповской больницы осуществляют тщательный контроль пациентов с обязательным цитологическим исследованием каждые 6–12 месяцев. Своевременная адекватная терапия преинвазивного рака в 100% случаев приводит к выздоровлению. Поэтому при появлении подозрения на наличие опухоли вагины немедленно звоните по телефону и записывайтесь на приём к онкологу-гинекологу Юсуповской больницы.
Доброкачественные и злокачественные новообразования женских половых органов – довольно распространенная в гинекологии проблема. Согласно данным медицинской статистики, теми или иными опухолями вульвы, влагалища, шейки матки, матки, яичников страдает практически каждая пятая-восьмая женщина на территории Российской Федерации.
Например, данные ВОЗ свидетельствуют, что такая распространенная доброкачественная опухоль, как миома матки, есть у каждой пятой женщины на земном шаре в возрасте 30-35 лет, более 25% хирургических вмешательств в гинекологии выполняются по поводу кист яичника и т.д. В связи с часто бессимптомным течением опухолевых заболеваний они иногда диагностируются случайно при очередном осмотре по поводу какой-либо другой проблемы.
Опухоли женских половых органов представляют собой патологические образования вследствие нарушения механизма деления клеток. Специалисты различают доброкачественные и злокачественные опухоли половых органов.
Классификация
Специалисты выделяют несколько наиболее распространенных участков локализации рака.
В большинстве случаев патологический процесс называется карциномой эндометрия. Это объясняется тем, что первоначальное формирование опухоли происходит в слизистой маточного тела. Такое состояние считается одним из наиболее часто диагностируемых среди всех злокачественных процессов женской половой системы.
Появление патологии приходится на постменопаузный период и встречается у женской половины населения в возрасте 50-60 лет. Опухолевые клетки имеют предрасположенность к метастазированию не только на близлежащие, но также на отдаленные органы и системы.
Поражению могут подвергаться маточные трубы, лимфатические узлы и сосуды. После попадания в кровяную систему метастазы распространяются по всему организму.
Это нижняя часть матки, переходящая во влагалище. В медицине заболевание еще называют карвикальной карциномой.
Болезнь стоит на втором месте среди общего числа злокачественных новообразований, поражающих женские половые органы. Опухоль может формироваться у любой женщины, вне зависимости от возрастной категории. Чаще всего, однако, диагностируется в возрасте 35-55 лет.
В большинстве случаев появлению заболевания предшествует заражение вирусом папилломы человека, пути передачи которого – незащищенные половые контакты.
Около 85 процентов случаев составляет плоскоклеточный рак шейки матки, когда опухоль формируется из плоских эпителиальных клеток, которые по строению структуры сходи с клетками кожи.
- Онкогинекология
- Ольга Владимировна Хазова
- 4 декабря 2020 г.
Другие разновидности онкологического процесса формируются из цилиндрического железистого эпителия (аденокарцинома). Также в развитии опухоли могут принимать участие оба вида клеток.
Патологические клетки также могут давать метастазы как на рядом расположенные, так и на удаленные системы и органы.
Развитие овариальной карциномы приходится на возраст 50-70 лет. Согласно статистике, она встречается у одной женщины из семидесяти. Такая разновидность рака гениталий занимает третье место по распространенности.
Стоит также отметить, что рак яичника считается наиболее опасным заболеванием. Именно на его долю приходится большее количество летальных исходов, чем при любой другой злокачественной опухоли половой системы.
Поскольку структуру яичников составляют различные ткани, то новообразование может сформироваться из одной из них или нескольких одновременно.
Раковые клетки могут распространяться на близлежащие ткани, а также на другие органы через лимфосистему. Кроме того, отмечается попадание патогенных клеток в систему кровообращения.
В результате метастазирование будет диагностироваться в отдаленных органах. Как правило, поражению подвергаются легкие и печень.
В данной области отмечается формирование примерно одного процента от всех злокачественных процессов. Чаще диагностируется болезнь у женщин при достижении ими 45-65-летнего возраста. Примерно в 95% случаев рак имеет плоскоклеточную форму, по морфологическому признаку имеет сходство с раком вульвы или шейки маточного тела.
Причиной развития плоскоклеточного типа новообразований становится папилломавирус.
Также специалисты выделяют диэтилстильбэстеролзависимую карциному влагалища, которая является относительно редким заболеванием. Выявляется у женщин, у которых матери в период вынашивания ребенка употребляли диэтилстильбэстерол.
Представляет собой систему наружных женских половых органов. Карцинома вульвы составляет около четырех процентов всех злокачественных новообразований женских гениталий. В большинстве случаев развивается после наступления менопаузы.
Обычно заболевание характеризуется поражением тканей около входа во влагалище. Формируется рак из тех же клеток, что и злокачественная опухоль кожи.
90 процентов составляет плоскоклеточная карцинома, около 4% — базальноклеточная. На оставшиеся шесть процентов приходится меланома, опухоль бартолиновой железы, болезнь Педжета и другие.
Развитие онкологического процесса начинается на поверхности. Далее происходит распространение на рядом расположенные ткани без поражения других органов. Несмотря на агрессивность некоторых видов злокачественных новообразований яичников, особенность их заключается в достаточно медленном течении.
При длительном отсутствии лечения клетки начинают распространяться на влагалище, анальное отверстие или мочеиспускательный канал. Также могут проникать в лимфатические узлы половой системы.
Причины возникновения опухолей женских половых органов
На настоящий момент причины возникновения и развития доброкачественных и злокачественных опухолей до конца не выяснены. Известно, что в основе лежит дефект генетического материала клетки (ДНК), в результате чего механизм роста и деления клеток претерпевает патологические изменения, развивается апоптоз (самоуничтожение клетки в результате программирования на гибель). Предрасполагающими к возникновению опухолей факторами называются следующие:
- Генетические факторы (наследственная предрасположенность – ведущий фактор).
- Химические факторы (влияние ароматических веществ на ДНК).
- Физические факторы (ультрафиолетовое излучение, другие виды радиации).
- Механические травмы, перегрев организма.
- Биологические факторы (вирусы и инфекции).
- Снижение иммунной защиты организма, аутоиммунные процессы.
- Патологии эндокринной системы, нарушение гормонального баланса.
Причины
Среди всех провоцирующих факторов, которые могут способствовать появлению рака половых органов, на первое место специалисты ставят заражение вирусом папилломы человека. Этот патогенный микроорганизм мутирует клетки, расположенные в различных частях человеческого тела, не исключением являются и половые органы.
Кроме того, спровоцировать заболевание может некачественная гигиена, что встречается в недостаточно развитых странах, где преобладают бедные социальные слои населения.
К другим причинам относят:
- поражение кожных покровов лишаем, лейкоплакией, кондиломами;
- превышение массы тела;
- неполноценное питание;
- повышение артериального давления;
- развитие сахарного диабета;
- нарушенный вещественный обмен;
- беспорядочные половые связи;
- чрезмерное курение и употребление спиртных напитков;
- заболевания инфекционной природы происхождения, поражающие половые органы;
- наследственную предрасположенность;
- длительное воздействие прямых солнечных лучей;
- контакт с канцерогенами.
Рак половых органов также может развиваться на фоне местных дистрофических или воспалительных процессов, что сопровождается зудом и изменением гистологической клеточной структуры.
Симптоматика
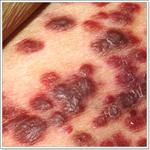
Уровень визуализации патологического процесса достаточно высокий, поэтому симптомы рака половых губ могут быть заметны еще на начальных стадиях прогрессирования заболевания. Изначально женщины замечают, что в области поражения появилась небольшая эрозия или узел маленького размера, которые не приносят какого-либо дискомфорта.
Как происходит прорастание раковых клеток в патологическом очаге. Источник: vseprorak.ru
Если своевременно не начать лечение, то признаки заболевания станут выраженными:
- Пациентка будет изъявлять жалобы на чувство дискомфорта во время ходьбы, бега или при сидении;
- Во время и после мочеиспускания появится зуд и жжение;
- При вступлении в интимную близость, а также во время предварительных ласок будет дискомфорт;
- Половые органы постоянно чешутся;
- При наличии менструальных кровотечений будет сильное раздражение половых органов.
Важной особенностью является то, что у пациентки будут отсутствовать какие-либо нарушения в регулярно месячном цикле. Некоторые женщины могут определить рак большой половой губы по такому признаку, как появление гнойного экссудата и кровотечения мажущего характера. Поскольку состав микрофлоры влагалища будет изменен, не исключено развитие генитального кандидоза.
Молочница также сопровождается зудом и жжением половых органов, раздражением, неприятным запахом и появлением характерных творожистых выделений из влагалища, имеющих белый цвет с желтым оттенком. В целом, уровень общего состояния остается удовлетворительным. Репродуктивная система работает нормально, может быть увеличение лимфатических узлов на последних стадиях патологии.
Симптомы
Как правило, ранние стадии развития патологического процесса могут никак себя не проявлять, или симптоматика может быть настолько слабой, что ее нередко путают с простой патологией. В результате бывает потеряно очень много времени, и обнаруживается рак уже на более поздних стадиях, что значительно уменьшает шансы на выздоровление.
- Онкогинекология
- Ольга Владимировна Хазова
- 4 декабря 2020 г.
По мере прогрессирования болезнь будет сопровождаться:
- вздутием живота – первый признак рака яичников;
- болезненными ощущениями в нижней части живота;
- болезненностью в поясничном отделе;
- повышением температуры тела, что свидетельствует о начале воспаления, которое может быть спровоцировано воздействием злокачественного новообразования на окружающие ткани;
- кровотечениями в дни отсутствия месячных (вначале выделения скудные, но потом становятся более интенсивными);
- отсутствием аппетита;
- стремительной потерей массы тела;
- быстрой утомляемостью, общая усталость.
Кроме того, появляются влагалищные выделения, сопровождающиеся неприятным запахом.
Симптомы опухолей женских половых органов
Некоторые виды опухолей могут вообще не давать никаких симптомов, другие – в зависимости от характера, размера, локализации опухоли – могут проявляться местными или общими симптомами. Местными симптомами опухолей являются увеличенные регионарные лимфатические узлы, пальпируемая опухоль.
Общими симптомами раковых опухолей служат быстрая утомляемость, быстрое прогрессирующее снижение массы тела, ухудшение аппетита, снижение работоспособности и настроения, субфебрильная температура.
Диагностика
При проявлении характерной симптоматики, в первую очередь, проводится гинекологический осмотр. Также специалист должен собрать всю необходимую информацию относительно жалоб и анамнеза пациентки.
После этого назначается общий и биохимический анализ кровяной жидкости. При наличии патологии они будут показывать определенные отклонения от нормальных показателей.
Далее проводится инструментальное обследование, включающее следующие методы диагностики:
- ультразвуковое исследование малого таза – позволяет определить злокачественные формирования;
- магниторезонансная и компьютерная томография – дает возможность выявить область поражения;
- биопсия – взятый при осмотре фрагмент патологической ткани направляется на гистологическое исследование, в ходе которого определяется характер опухоли и степень ее злокачественности.
На основании полученных результатов диагностического обследования ставится окончательный диагноз и выбирается максимально эффективная тактика проведения терапевтических мероприятий.
Стадии
Выделяют несколько стадий рака матки. При нулевой стадии атипичные клетки обнаруживаются лишь на поверхности внутренней оболочки матки. Эта стадия определяется очень редко.
1 стадия. Раковые клетки прорастают сквозь толщу эндометрия.
2 стадия. Происходит рост опухоли с захватом шейки матки.
3 стадия. Рак прорастает в расположенные поблизости органы, например, влагалище или лимфатические узлы.
4 стадия. Опухоль затрагивает мочевой пузырь и/или кишечник. Либо раковые клетки, образуя метастазы, поражают органы, расположенные вне малого таза — печень, легкие или кости.
Лечение
Метод терапии назначается на основании стадии, на которой была диагностирована карцинома половых органов.
Данный способ целесообразен при развитии патологического процесса на начальных этапах, когда метастазы отсутствуют. Процедура заключается в удалении злокачественного новообразования, пораженных лимфатических узлов и окружающих тканей.
Препараты, предназначенные для лечения, разрушающе воздействуют как на опухолевые клетки, так и на метастазы. Может применяться до или после операции.
Задача этой процедуры заключается в целенаправленном воздействии пучка радиационных лучей. Проводится при помощи специального оборудования. Лучи воздействуют только на раковые клетки.
Гормональная терапия направлена на снятие выраженной симптоматики, которой сопровождается заболевание. Может назначаться в качестве поддерживающего лечения на поздних стадиях патологии.
Лечение опухолей женских половых органов
В зависимости от выявленного заболевания, его формы, стадии, характера, особенностей течения, индивидуальных показаний пациентки назначается хирургическое или консервативное лечение. Как правило, оперативное лечение опухолей женских половых органов проводится при обильных кровотечениях, быстром росте опухоли или больших размерах выявленной опухоли и т.д.
Объем хирургического лечения различен – это может быть органосохраняющая лапароскопия (при кистах и кистомах яичников) или радикальная ампутация (экстирпация) матки – при больших фибромиомах или раке матки без метастазов. Предпочтение, как правило, отдается первому – малоинвазивному – способу лечения опухолей женских половых органов.
Параллельно с хирургическим лечением по показаниям назначается противовирусная или антибактериальная терапия, иммуномодулирующие и биостимулирующие препараты.
Специалисты ГУТА КЛИНИК напоминают пациенткам о том, что в отсутствие лечения даже некоторые доброкачественные виды опухолей способны переходить в рак, приводя в ряде случаев к довольно быстрому летальному исходу за счет развивающихся осложнений и распространения метастазов.
Именно поэтому опухоли женских половых органов подлежат обязательному лечению, в некоторых случаях – наблюдению (пассивная миома матки). Учитывая, что развитие большинства видов опухолей отличаются невыраженной, стертой клинической симптоматикой, врачи гинекологи ГУТА КЛИНИК рекомендуют регулярно проходить профилактические осмотры у специалистов даже в том случае, если женщину ничего не беспокоит.
Профилактика
Чтобы предотвратить развитие рака половых органов, необходимо придерживаться несложных профилактических мер, которые заключаются в:
- правильном питании;
- занятиях спортом;
- своевременном лечении гинекологических заболеваний;
- в использовании средств предохранения;
- отсутствии множества половых партнеров;
- проведении вакцинации против вируса папилломы человека;
- приеме противозачаточных таблеток;
- укреплении иммунной системы организма.
Рецидив рака тела матки
При возвращении (рецидиве) заболевания тактика будет зависеть от состояния здоровья и уже проведенного лечения. Обычно используют сочетание хирургии, лучевой и химиотерапии, а также таргетной и иммунной терапии в разных комбинациях.
После того, как лечение было проведено в первый раз, за пациенткой наблюдают.
Срочная консультация врача нужна, если:
- случается кровотечение из матки или прямой кишки
- резко увеличился размер живота или появились отеки ног
- появилась боль в любом отделе животе
- беспокоит кашель или одышка
- без причины исчез аппетит и происходит потеря веса.
Читайте также:

