Что такое катаракта это рак
- Причины катаракты
- Классификация катаракты
- Симптомы катаракты
- Диагностика катаракты
- Лечение катаракты
- Прогноз и профилактика катаракты
- Цены на лечение
Общие сведения
Катаракта (от греч. katarrhaktes - водопад) - помутнение или изменение цвета части либо всего хрусталика, приводящее к уменьшению его светопроводимости и снижению остроты зрения. По сведениям ВОЗ, половина случаев слепоты во всем мире обусловлена именно катарактой. В возрастной группе 50-60 лет катаракта выявляется у 15% населения, 70-80 лет - у 26%-46%, старше 80 лет – практически у каждого. Среди врожденных заболеваний глаз катаракта также занимает ведущие позиции. Большая распространенность и социальные последствия заболевания делают катаракту одной из самых актуальных проблем современной офтальмологии.
Хрусталик является частью диоптрического (светопроводящего и светопреломляющего) аппарата глаза, расположенной кзади от радужной оболочки, напротив зрачка. Структурно хрусталик образован капсулой (сумкой), капсулярным эпителием и хрусталиковым веществом. Поверхности хрусталика (передняя и задняя) имеют сферическую форму с разным радиусом кривизны. Диаметр хрусталика составляет 9-10 мм. Хрусталик - бессосудистое эпителиальное образование; питательные вещества в него поступают путем диффузии из окружающей внутриглазной жидкости.
По своим оптическим свойствам хрусталик представляет биологическую двояковыпуклую прозрачную линзу, функция которой заключается в преломлении входящих в нее лучей и фокусировке их на сетчатке глаза. Преломляющая сила хрусталика неоднородна по толщине и зависит от состояния аккомодации (в покое - 19,11 дптр; в состоянии напряжения - 33,06 дптр).
Любое изменение формы, величины, положения хрусталика приводит к значительным нарушениям его функций. Среди аномалий и патологии хрусталика встречается афакия (отсутствие хрусталика), микрофакия (уменьшение размеров), колобома (отсутствие части линзы и ее деформация), лентиконус (выпячивание поверхности в виде конуса), катаракта. Формирование катаракты может происходить в любом из слоев хрусталика.

Причины катаракты
Этиология и механизмы катарактогенеза - развития катаракты объясняются с позиций нескольких теорий, однако ни одна из них не дает исчерпывающего ответа на вопрос о причинах заболевания.
В офтальмологии наибольшее распространение получила теория свободно-радикального окисления, которая объясняет механизм образования катаракты с точки зрения образования в организме свободных радикалов - нестабильных органических молекул с непарным электроном, легко вступающих в химические реакции и вызывающих сильнейший окислительный стресс. Считается, что перекисное окисление липидов - взаимодействие свободных радикалов с липидами, особенно ненасыщенными жирными кислотами, приводит к разрушению мембран клеток, что и вызывает развитие старческой и диабетической катаракты, глаукомы, нарушений микроциркуляции в тканях головного мозга, гепатита. Образованию свободных радикалов в организме, в первую очередь, способствуют курение и ультрафиолетовое излучение.
Важную роль в механизме развития катаракты играет возрастное снижение антиоксидантной защиты и дефицит природных антиоксидантов (витаминов А, Е, глутатиона и др.). Кроме этого, с возрастом изменяются физико-химическая свойства белковых волокон хрусталика, которые составляют в его структуре свыше 50%. Нарушение метаболизма хрусталика и развитие помутнений может быть связано с изменением состава внутриглазной жидкости при рецидивирующих воспалительных заболеваниях глаза (иридоциклите, хориоретините), а также дисфункции цилиарного тела и радужки (синдроме Фукса), терминальной глаукоме, пигментной дегенерации и отслойке сетчатки.
Помимо возрастной инволюции, к развитию катаракты предрасполагают глубокое общее истощение после тяжелых инфекционных заболеваний (тифа, малярии, оспы и др.), голодание, анемия, чрезмерная инсоляция, воздействие радиации, токсические отравления (ртутью, таллием, нафталином, спорыньей). Факторами риска развития катаракты служат эндокринопатии (сахарный диабет, тетания, мышечная дистрофия, адипозогенитальный синдром), болезнь Дауна, кожные заболевания (склеродермия, экзема, нейродермит, пойкилодермия Якоби). Осложненные катаракты могут возникать при механических и контузионных травмах глаза, ожогах глаз, перенесенных глазных операциях, неблагополучной наследственности по катаракте в семье, близорукости высокой степени, увеитах.
Врожденная катаракта в большинстве случаев вызвана токсическими воздействиями на эмбрион в период закладки хрусталика. Среди причин врожденной катаракты выделяют перенесенные беременной инфекции (грипп, краснуха, герпес, корь, токсоплазмоз), гипопаратиреоз, прием кортикостероидов и др. Врожденная катаракта может встречаться при наследственных синдромах и сочетаться с пороками развития других органов.
Классификация катаракты
В офтальмологии катаракты делятся на две большие группы: врожденные и приобретенные. Врожденные катаракты, как правило, ограничены по площади и стационарны (не прогрессируют); при приобретенных катарактах изменения в хрусталике прогрессируют.
Среди приобретенных катаракт, в зависимости от этиологии, выделяют старческие (сенильные, возрастные - около 70%), осложненные (при заболеваниях глаз – около 20%), травматические (при ранениях глаза), лучевые (при повреждении хрусталика рентгеновским, радиационным, инфракрасным излучением), токсические (при химических и лекарственных интоксикациях), катаракты, связанные с общими заболеваниями.
По локализации помутнения в хрусталике различают:
- переднюю полярную катаракту – располагается под капсулой в области переднего полюса хрусталика; помутнение имеет вид круглого пятна беловатого и сероватого цвета;
- заднюю полярную катаракту - располагается под капсулой заднего полюса хрусталика; по цвету и форме аналогична передней полярной катаракте;
- веретенообразную катаракту – располагается по переднезадней оси хрусталика; имеет форму веретена, по виду напоминает тонкую серую ленту;
- ядерную катаракту – располагается в центре хрусталика;
- слоистую (зонулярную) катаракту – располагается вокруг ядра хрусталика, при этом мутные и прозрачные слои чередуются;
- корковую (кортикальную) катаракту – располагается по наружному краю оболочки хрусталика; имеет вид беловатых клиновидных включений;
- заднюю субкапсулярную - располагается под капсулой позади хрусталика;
- полную (тотальную) катаракту – всегда двусторонняя, характеризуется помутнением всего вещества и капсулы хрусталика.
Среди врожденной катаракты встречаются все названные морфологические формы; среди приобретенной - ядерная, корковая и полная.
В своем созревании катаракта проходит 4 стадии, в связи с чем различают начальную, незрелую, зрелую и перезрелую катаракту.
Стадия незрелой катаракты характеризуется прогрессированием помутнений, которые затрагивают центральную оптическую зону хрусталика. Биомикроскопическое исследование обнаруживает помутнения хрусталика, перемежающиеся с прозрачными участками. На данном этапе созревания катаракты отмечается заметное снижение остроты зрения.
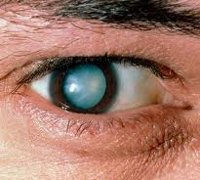
На стадии зрелой катаракты наблюдается уплотнение и полное помутнение вещества хрусталика. Ядро хрусталика и его задние кортикальные слои в процессе биомикроскопии глаза не просматриваются. Наружный осмотр выявляет зрачок молочно-белого или серого цвета. Острота зрения при зрелой катаракте варьирует от 0,1-0,2 до уровня светоощущения.
В стадии перезрелой катаракты происходит распад хрусталиковых волокон, разжижение коркового вещества хрусталика, сморщивание капсулы. Кора становится гомогенного молочно-белого оттенка. Ядро, потеряв опору, опускается вниз. Хрусталик становится похож на мешочек, заполненный мутной жидкостью, с лежащим на дне ядром. Такая перезревшая катаракта называется морганиевой катарактой. Данной стадии соответствует полная слепота.
Перезрелая катаракта может осложниться факогенной (факолитической) глаукомой, связанной с засорением естественных путей оттока ВГЖ макрофагами и белковыми молекулами. В некоторых случаях может произойти разрыв капсулы хрусталика и выход в полость глаза белкового детрита, что влечет за собой развитие факолитического иридоциклита.
Созревание катаракты может быть быстропрогрессирующим, медленно прогрессирующим и умеренно прогрессирующим. При первом варианте от начальной стадии до обширного помутнения хрусталика проходит 4-6 лет. Быстропрогрессирующая катаракта развивается примерно в 12% наблюдений. Медленное созревание катаракты происходит в течение 10-15 лет и встречается у 15% больных. Умеренное прогрессирование катаракты в 70% случаях протекает за период 6-10 лет.
Симптомы катаракты
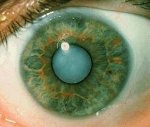
В стадии незрелой и особенно зрелой катаракты острота зрения резко снижается, утрачивается предметное зрение, сохраняется только светоощущение. В процессе созревания катаракты цвет зрачка становится молочно-белым вместо черного.
Диагностика катаракты
Выявление катаракты проводится офтальмологом на основании целого ряда стандартных и дополнительных обследований.
Рутинное офтальмологическое обследование при подозрении на катаракту включает визометрию (проверку остроты зрения), периметрию (определение полей зрения), цветовое тестирование, тонометрию (измерение внутриглазного давления), биомикроскопию (исследование глазного яблока при помощи щелевой лампы), офтальмоскопию (изучение глазного дна). В совокупности стандартное офтальмологическое обследование позволяет выявить такие признаки катаракты, как снижение остроты зрения, нарушение цветовосприятия; исследовать структуру хрусталика, оценить локализацию и величину помутнения, обнаружить дислокацию хрусталика и т. д. При невозможности осмотра глазного дна, при выраженном помутнении хрусталика, прибегают к исследованию энтопических феноменов (механофосфен и феномена аутоофтальмоскопии), позволяющих судить о состоянии нейрорецепторного аппарата сетчатки.
К специальным методам обследования при катаракте относят рефрактометрию, офтальмометрию, УЗ-сканирование глаза в А- и В- режиме, ультразвуковую биомикроскопию и др. Дополнительные методы позволяют хирургу-офтальмологу рассчитать силу интраокулярной линзы (искусственного хрусталика), определиться с оптимальной операционной методикой.
Для оценки функционального состояния сетчатки, зрительного нерва и центральных отделов зрительного анализатора при катаракте проводятся электрофизиологические исследования: электроокулография (ЭОГ), электроретинография (ЭРГ), регистрация зрительных вызванных потенциалов (ЗВП).
Лечение катаракты
В начальных стадиях старческой катаракты применяется консервативная терапия, включающая инстилляции глазных капель (азапентацен, пиреноксин, комбинированные препараты с цитохромом C, таурин и др.). Подобные меры не приводят к рассасыванию помутнений хрусталика, а только замедляют прогрессирование катаракты.
Смысл так называемой, заместительной терапии заключается во введении веществ, недостаток которых приводит к развитию катаракты. Поэтому в состав глазных капель входят аминокислоты, витамины (рибофлавин, никотиновая кислота, аскорбиновая кислота), антиоксиданты, йодистый калий, АТФ и др. вещества. Препарат азапентацен имеет иной механизм действия – за счет активации протеолитических ферментов, он в некоторой мере способствует рассасыванию непрозрачных белковых структур хрусталика.
Консервативное лечение катаракты малоэффективно, поэтому единственным методом устранения патология и восстановления зрения служит микрохирургическая операция – удаление измененного хрусталика и его замена интраокулярной линзой. Возможности современной микрохирургии глаза избавляют от необходимости ждать полного созревания катаракты для ее удаления.
Медицинские показания к оперативному лечению включают: набухающую катаракту, перезрелую катаракту, подвывих или вывих хрусталика, выявление вторичной глаукомы, сопутствующую патологию глазного дна, требующую лечения (диабетическая ретинопатия, отслойка сетчатки и др.). Дополнительные показания к хирургическому лечению катаракты определяются профессиональными и бытовыми потребностями в повышении качества зрения. При двусторонней катаракте вначале оперируют глаз, имеющий более низкую остроту зрения.
В современной хирургии катаракты используется несколько способов удаления помутневшего хрусталика: экстракапсулярная и интракапсулярная экстракция катаракты, ультразвуковая и лазерная факоэмульсификация.
Метод экстракапсулярной экстракции катаракты заключается в удалении ядра хрусталика и хрусталиковых масс; при этом задняя капсула хрусталика остается в глазу, разделяя передний и задний отрезки глаза. В процессе интракапсулярной экстракции катаракты хрусталик удаляется вместе с капсулой. Обе операции довольно травматичны, т. к. требуют выполнения большого разреза роговой оболочки и наложения швов.
Современным стандартом хирургии катаракты является ультразвуковая факоэмульсификация с имплантацией ИОЛ. При этом через разрез около 3 мм в переднюю камеру глаза вводится ультразвуковой наконечник прибора-факоэмульсификатора, под действием которого вещество хрусталика превращается в эмульсию и аспирируется из глаза. Аналогичный алгоритм используется при лазерной факоэмульсификации катаракты, в ходе которой для дробления хрусталика используется лазерный излучатель.
Многочисленных варианты факоэмульсификации катаракты позволяют одновременно решать сопутствующие задачи: корректировать роговичный астигматизм (факоэмульсификация с мягкой торической ИОЛ), пресбиопию (факоэмульсификация с мультифокальной ИОЛ), одномоментно проводить хирургическое лечение глаукомы (факоэмульсификация катаракты с ИОЛ + антиглаукоматозная операция) и др.
Прогноз и профилактика катаракты
Несмотря на быстроту проведения и относительную безопасность экстракции катаракты, в 1-1,5% наблюдений в постоперационном периоде могут развиваться воспалительные реакции (увеиты, иридоциклиты), подъем ВГД, смещение ИОЛ, кровоизлияние в переднюю камеру глаза, отслойка сетчатки, вторичная катаракта. При полном смещении ИОЛ производится витрэктомия и шовная фиксация дислоцированной ИОЛ.
Наиболее серьезный прогноз в отношении зрительной функции сопряжен с врожденной катарактой, поскольку в этом случае, как правило, имеют место изменения в нервно-рецепторном аппарате глаза. Хирургическое лечение приобретенной катаракты, в большинстве случаев приводит к достижению приемлемой остроты зрения, а нередко – и восстановлению трудоспособности пациента.
Профилактика врожденных катаракт требует предупреждения вирусных заболеваний в период беременности, исключения радиационных воздействий. Для предотвращения развития приобретенной катаракты, особенно в молодом возрасте, необходима антиоксидантная защита организма, ранее лечение сопутствующей общей и офтальмологической патологии, предупреждение травм глаза, ежегодные профосмотры офтальмологом.



80% всех причин нарушений зрения можно предотвратить или излечить (данные ВОЗ) 1 . Самой распространенной причиной развития обратимой слепоты является катаракта - заболевание, характеризующееся помутнением хрусталика глаза 2 . Хрусталик представляет собой линзу, основная функция которой преломлять световые лучи и равномерно направлять их на сетчатку. При катаракте помутневший хрусталик перестает пропускать свет, и зрение ухудшается вплоть до полной потери 3 .
Данное заболевание может быть врожденным и приобретенным. Приобретенная катаракта встречается гораздо чаще. Она бывает возрастной, травматической, вторичной (на фоне общих системных заболеваний) или развивается вследствие воздействия различных неблагоприятных факторов 4, 5 .
Развитие возрастной катаракты - следствие естественного процесса старения. Возрастные изменения приводят к тому, что хрусталик начинает меняться на биохимическом уровне 6 . Белок, входящий в состав хрусталика, теряет свою прозрачность и начинает хуже пропускать свет.
Из-за катаракты у людей значительно снижается качество жизни, повышается риск возникновения травм, падений, аварий 7-9 . Позаботьтесь о своих близких - отведите их на консультацию к офтальмологу.
Симптомы катаракты глаза






Стадии катаракты глаза

Лечение катаракты глаза
В настоящее время эффективность медикаментозного лечения катаракты не подтверждена доказательной медициной.
Единственным эффективным способом лечения данного заболевания является операция, которая заключается в замене помутневшего хрусталика на интраокулярную линзу.
Хирургическое лечение катаракты рекомендовано пациентам со снижением зрительных функций, приводящим к ограничению трудоспособности, которое больше не удовлетворяет их потребностям и создает дискомфорт в повседневной жизни 12 .

Кроме того, сегодня стало возможным проведение хирургии катаракты с лазерным сопровождением. В ходе такой процедуры хирург выполняет разрезы не ножом, а лазером, который более точно воздействует на структуры глаза. Лазер позволяет создать очень ровный разрез капсулы и разделить ядро хрусталика на равномерные части, что заметно облегчает работу хирурга, особенно в осложненных случаях катаракты 15 .
Выбор метода оперативного вмешательства определяет врач-офтальмолог! В зависимости от анамнеза, сопутствующих заболеваний, показаний и противопоказаний, врач порекомендует оптимальный способ удаления катаракты, подходящий конкретно Вам.

В первые две недели после операции важен ограничительный режим. Заживление и восстановление глаза происходит в течение 4-6 недель 16 .
После операции важно: беречь глаза, не переохлаждаться, ограничить физические нагрузки, не поднимать тяжести, не пользоваться косметикой 28 .
В остальном можно вести привычный образ жизни - гулять, работать (если работа не предполагает тяжелой физической нагрузки), читать, писать, пользоваться компьютером и т.д., необходимо соблюдать режим труда и отдыха и не допускать состояния усталости глаз. В восстановительном периоде в соответствии с рекомендованной частотой очень важны контрольные посещения врача. При соблюдении всех правил и рекомендаций возникновение осложнений маловероятно 28 .

Профилактика катаракты

Популярные вопросы и ответы
Катаракта - серьезное заболевание глаза, требующее лечения. Очень важно понять, что микрохирургическое лечение - единственный способ вылечить катаракту. В некоторых случаях лечение необходимо начинать, даже если симптомы заболевания слабо выражены и зрение снижено незначительно. Впоследствии нелеченая катаракта может привести к развитию осложнений 21-22 .
Чтобы избежать серьезных осложнений, нужно вовремя диагностировать катаракту и провести лечение.


Хотя современные технологии позволяют минимизировать развитие послеоперационных осложнений, полностью исключить их не могут 22 .
Возможным осложнением является отек и воспаление. Для купирования данных осложнений врачи назначают антибактериальные и противовоспалительные препараты.
Смещение ИОЛ. Данное осложнение возникает при неправильной фиксации ИОЛ или слабости связочного аппарата хрусталика 29 .
Вторичная катаракта - проявляется помутнением задней капсулы хрусталика и снижением остроты зрения в постоперационном периоде. Это осложнение возникает из-за того, что в капсуле хрусталика после удаления катаракты иногда остаются клетки, способные к росту. При их разрастании возникают симптомы, свойственные катаракте: мутность изображения, двоение предметов, снижение остроты зрения. Для устранения данного осложнения применяют лечение лазером 32 .
Повышение внутриглазного давления. Для лечения данного осложнения назначают медикаменты, которые способствуют оттоку внутриглазной жидкости 30 .
Кровоизлияние в глаз возникает редко и требует немедленного лечения 31 .
В данной статье мы ознакомимся с ответом на вопрос о том, что это такое – катаракта глаза? В частности, внимание будет уделено определению медицинского термина. Также будут рассмотрены вопросы лечения катаракты, ее диагностика и симптоматика, различные стадии обуславливающие заболевание факторы и некоторые капли, которые применяют в ходе борьбы с катарактой. Немного уделим внимания историческим данным для общего ознакомления.
Введение
Катаракта глаза – это состояние патологического характера, которое связано с глазным хрусталиком, а именно с его помутнением. Данное заболевание приводит к различным расстройствам, которые проявляются в разной степени, вплоть до абсолютной потери зрения. Так что отвечая на вопрос о том, что это такое – катаракта глаза, мы можем определить ее как болезнь, поражающую хрусталик.
Существует большое количество факторов, которые могут привести к катаракте. Это может быть следствием влияния излучения, травмы, некоторого ряда болезней (например, сахарного диабета). Процесс денатурации белка, входящего в состав глаза, а именно хрусталика, служит физическим фактором, вызывающим помутнение.
Свыше 90% случаев возникновения болезни является следствием возраста. После 60 лет более чем у 50% людей начинает снижаться прозрачность хрусталика, а после 80 и старше — почти у ста процентов. Также катаракта служит главной причиной развития слепоты (до 50% случаев).

Симптоматика и диагностика
Отвечая на вопрос о том, что это такое – катаракта глаза, невозможно обойти стороной пункт о проявлениях данной болезни.
При катаракте глаза может наблюдаться повышенная или пониженная чувствительность к свету. Если болезнь врожденная, то у ребенка она способна привести к косоглазию, наличию белых зрачков, упадку зрительных способностей (последнее можно обнаружить в ходе использования бесшумных игрушек при отсутствии реакции на них).
При проведении диагностических процедур проверяют показатель остроты зрения, широту его поля. Также измеряют величину внутриглазного давления, выполняют ряд ультразвуковых и электрофизиологических исследований сетчатки и зрительных нервов.
Применение щелевых ламп позволяет доктору определить зрелость катаракты и степень помутнения хрусталика. Кроме всего прочего, иногда требуется дополнительный осмотр, выявляющий наличие иных возможных зрительных нарушений (отслоение тканей сетчатки, глаукома и т.д.).
Признаки катаракты глаз могут варьироваться между собой и различаться, что обуславливается наличием нескольких степеней болезни, однако в список основных следует включить:
- Двоение в одном глазу в момент закрытия второго (ранний признак, который будет исчезать по мере прогрессирования болезни).
- Нечеткое отображение картинки и расплывание образов, которое не корректируется посредством применения очков или линз. Возникает ощущение пелены, устилающей все вокруг.
- Человек замечает блики и/или вспышки (чаще наблюдается в ночную пору суток).
- Повышенная световая чувствительность зрительного анализатора ночью (источник света кажется раздражающим и слишком ярким).
- При попытке рассмотреть источник света человек может наблюдать вокруг него ореолы.
- Нарушение восприятия цветов (их побледнение). Сложнее всего больному катарактой воспринимать фиолетовые и голубые цвета, а также их оттенки.
- Временное улучшение зрительных способностей. Примером может служить отказ от очков пациентом, ранее их носившим.
- Постоянная потребность в смене очков может служить еще одной причиной, чтобы задуматься о катаракте.

Признаки конкретных видов болезни
Врач знает, что делать с катарактой глаза. Однако для начала специалисту необходимо установить точный диагноз.
Первым признаком, на который офтальмолог обращает внимание, является возраст посетившего его пациента. Клиническое течение катаракты имеет немало характерных особенностей, в частности, помутнение хрусталика. Чаще всего он обладает сероватым цветом, реже с оттенком белого. Помутнение может начать развиваться в разных частях хрусталика, что позволяет врачу делать выводы о виде катаракты и ее стадии.
Существует зависимость между типом недуга и клинической картиной, которую будет наблюдать врач-офтальмолог:
Заболевание глаз катаракта, как правило, диагностируется с применением вышеприведенной информации. Однако существуют и другие особенности болезни, о которых знает чаще всего только специалист.

Способы борьбы
Как лечат катаракту глаз и что применяют в ходе процедур?
В настоящее время есть лишь один эффективный метод устранения катаракты. Им является хирургическое вмешательство, в ходе которого проводится устранение помутневшего хрусталика. Каждый год по всему миру проводят свыше двадцати миллионов операций такого рода, а на территории России – около полумиллиона. Что делает специалист при катаракте глаза? Хрусталик – это главный объект манипуляций. Заменять его будут на специальную искусственную линзу интраокулярного типа.
Факоэмульсификационная операция является самой распространенной и травматичной процедурой на сегодняшний день. Ее реально провести даже в амбулаторных условиях, но делать это должен специалист с опытом работы. У факоэмульсификации нет возрастных категорий и ограничений.
Все пациенты с продиагностированной катарактой должны получить консультацию у офтальмохирурга. Специалист поможет определить сроки, в течение которых необходимо устранить проблему. Данная процедура является безопасной и позволяет вернуться к обычному образу жизни сразу же.
Лечение катаракты глаза в неосложненном случае предусматривает местную капельную анестезию без использования иглоукалывания. Далее хирургом совершается микроразрез (1.8-2.8 мм). В пространство микроразреза вводят наконечник факоэмульсификатора, который выполняет движения колебательного характера со скоростью ультразвука. С применением данной процедуры массу хрусталика превращают в жидкость эмульсии. Затем она выводится.
Замена хрусталика глаза при катаракте производится на следующем этапе. Вместо него имплантируют интраокулярную линзу (ИОЛ). Микроразрез затягивается самостоятельно без применения швов. Процедура безболезненная.
Современные технические возможности позволяют человеку не только восстановить утраченное зрение, но и провести коррекцию при роговичном астигматизме, а также устранить зависимость от очков.
Как лечат катаракту глаза, кроме вышеупомянутого метода?
Существует также фемтолазерная хирургия, которая начала широко внедряться совсем недавно. Ее методы дают возможность получить предсказуемые результаты. В настоящее время фемтолазерная хирургия является довольно дорогой технологией.
Лечение катаракты глаза в ходе клинических испытаний с использованием капель для глаз проводится на животных. Подобное лекарство гипотетически должно замедлить скорость распространения проблемы. Действующее вещество – ланостерол. Он подвергает растворению белковые скопления в толще хрусталика. Однако не существует еще весомых оснований быть уверенными в эффективности такого средства.

Обуславливающие факторы
Существует множество причин катаракты глаза. Среди них выделяют следующие:
- Фактор сахарного диабета.
- Фактор курения и употребления алкоголя.
- Некоторые травмы глаз.
- Прием кортикостероидных препаратов.
- Длительное воздействие лучей света на поверхность глазного яблока.
- Фактор возраста ведет к снижению уровня антиоксидантов и ухудшению способностей организма бороться с естественными токсинами.
- Явление отслойки сетчатки, иридоциклит, хориоретинит, синдром Фукса и еще некоторые болезни, а также проблемы процессов метаболизма, происходящие в хрусталике, могут привести к катаракте.
- Фактор тяжелых инфекций. Примером служат такие болезни: тиф, оспа, малярия и прочие.
- Анемия.
- Отравление веществами с токсическим воздействием. Среди них, например, таллий или нафталин.
- Некоторые болезни кожи, такие как экзема, нейродермит и т.д.
- Третья степень близорукости.
- Фактор наследственности.
- Болезнь Дауна.
- Трудовая деятельность в цехах с высокими температурами.
Плохая экология и облучение также могут быть факторами, способными привести к катаракте.
Трансформация недуга
Начальная катаракта глаза часто бывает слабозаметной, но при появлении явных симптомов рекомендуется сразу обратиться к офтальмологу. Выявить уровень осложнений, которые могли развиться в глазном дне, врач сможет, применяя специальные капли. Предварительно зрачок будет расширен. Отсутствие должного лечения позволит болезни прогрессировать, а в будущем приведет к серьезным осложнениям, вплоть до полной утраты способности видеть. Также если не лечить катаракту, то можно начать страдать повышенным внутричерепным давлением и развитием глаукомы. Глазной нерв погибает, и нервные импульсы, поступающие в мозг для анализа информации, больше не иррадиируются.
Статистика говорит о том, что 12% больных катарактой подвержены быстрому прогрессированию болезни. Это приводит к абсолютному помутнению хрусталика. Около 15% пациентов теряют зрение в течение пятнадцати лет. Преобладающее количество людей нуждается во вмешательстве офтальмохирурга в течение 7-10 лет. Замена хрусталика глаза при катаракте является безболезненной процедурой, и страх по отношению к предстоящей операции абсолютно беспочвенный. Для подготовленного доктора это простая манипуляция.

Катаракта включает следующие стадии:
- Переднюю и заднюю капсулярную.
- Околоядерную слоистую.
- Ядерную.
- Корковую.
- Полную.
Катаракта может быть незрелой. В таком случае помутнение будет расположено на мнимом центральном участке хрусталика. Наблюдается потеря остроты зрения. Движение такой катаракты направлено в толщу центральной оптической зоны.
Перезрелая катаракта характеризуется молочно-белым цветом хрусталика, изменение цвета которого происходит из-за разжижения вещества, его образующего.
Вероятные осложнения
Если вовремя не диагностировать катаракту глаза, а также не устранить ее, то это может привести к следующим проблемам:
- Полной слепоте, или амаврозу, который прогрессирует медленно. Амавроз – состояние абсолютной слепоты.
- Вывиху хрусталика – осложнению, характеризующемуся смещением хрусталика или его полным отрывом от удерживающей связки. Наблюдается резкое ухудшение зрения.
- Факолитическому иридоциклиту – болезни, проявляющейся в воспалении тканей радужки и ресничного тела. При этом ощущаются сильные головные и глазные боли.
- Факогенной глаукоме – характеризующейся вторичным увеличением внутриглазного давления. Это обуславливается увеличением размера хрусталика.
- Обскурационной амблиопии. Данное осложнение чаще встречается у детей и является следствием врожденного заболевания.
Катаракта глаза и операция – это два неразрывно связанных явления. Не следует откладывать поход к офтальмологу при возникновении первых симптомов, указывающих на заболевание.

История и современность
Впервые операцию по удалению катаракты глаза провел хирург Жак Давиель. Совершил он ее в 1752 году. Первую процедуру по замене хрусталика на искусственные аналоги осуществили вскоре после Второй мировой войны. Данную работу проделал хирург родом из Англии Гарольд Ридли. Исследователь заметил, что ранение пластиком глаз не всегда приводило к осложнениям или побочным реакциям. На основе данного наблюдения он решил создать искусственные хрусталики, которые можно было бы имплантировать. 8-го февраля 1950 года была проведена первая подобного рода операция. Катаракта глаза была устранена у 45-летней медсестры Э. Этвуд.
Ученые из Китая и США опубликовали в 2016 году результаты своих экспериментов по устранению катаракты с применением стволовых клеток. Технология представляет собой выращивание еще одного хрусталика, заменяющего старый. Подобные клетки могут замедлять процесс некроза тканей и обуславливать восстановление новых или поврежденных.
В ходе операции происходит удаление катаракты глаза с последующей стимуляцией стволовых клеток. Опробовав данный протокол на некоторых видах животных и получив хорошие результаты, врачи провели такую процедуру у двенадцати младенцев с врожденной катарактой. В ходе лечения ко всем детям вернулось утраченное зрение.
Использование капель
При катаракте обеих глаз (или глаза) часто применяют капли, останавливающие процесс развития заболевания. Также они предотвращают развитие осложнений после тяжелых операций. Любую разновидность подобного лекарства должен назначать врач-офтальмолог. Самостоятельно стараться устранить болезнь не рекомендуется.
Жжение в глазах – это самый распространенный побочный эффект препарата. Лекарство имеет некоторые ограничения по применению, связанные с индивидуальной непереносимостью компонентов. Не рекомендуется носить линзы в период применения капель.

Необходимо всегда помнить, что применение лекарственных препаратов в большинстве случаев не заменяет хирургического вмешательства. Потому не стоит полагаться только на них. При выявлении первых признаков катаракты важно обратиться к врачу и строго следовать его рекомендациям по устранению проблемы.
Мы рассмотрели, как производится замена хрусталика глаза при катаракте, какими симптомами проявляется этот недуг.
Читайте также:

