Что такое ангиома орбиты
Среди всех опухолей человека сосудистые занимают далеко не первое место, и частоту их оценивают в 1-7% случаев. Однако среди первичных новообразований орбиты они доминируют и достигают 25%. Гистогенез сосудистых новообразований объясняют неоднозначно.
Н. Н. Кондрашин и О. С. Склянская, изучив морфогенез сосудистых опухолей, расцепили их как гамартомы, развивающиеся из элементов сосудистого ложа в результате избыточной аномальной закладки сосудистой системы. Позднее G. Harris и F. Jakobiec оценили их как истинные опухоли.
Рост большинства опухолей начинается в эмбриональный период или с некоторым запозданием и длится годами. Обычно процесс заканчивается полной дифференцировкой новообразованных сосудов. В 1988 г. P. Fries и D. Char предложили гипотезу, согласно которой кавернозная гемангиома развивается в результате канализации кровотока в предшествующих сосудистых аномалиях, вторично возникающих при патологических изменениях системной гемодинамики.
Подтверждением предлагаемой гипотезы могут служить наблюдения с системным поражением ангиоматозными опухолями, которые представлены в литературе последних лет: описаны случаи гемангиомы орбиты и хориоидеи, гемангиомы орбитальной и юкстапапиллярной локализации на одноименной стороне, ангиомы орбиты и печени. Высказаны оправданные суждения о единой этиологии этих опухолей.
По клинико-морфологической картине гемангиомы подразделяются на кавернозные, капиллярные, рацемозные и лимфангиомы. В отдельную группу следует выделить гемангиоэндотелиомы и гемангиоперицитомы.
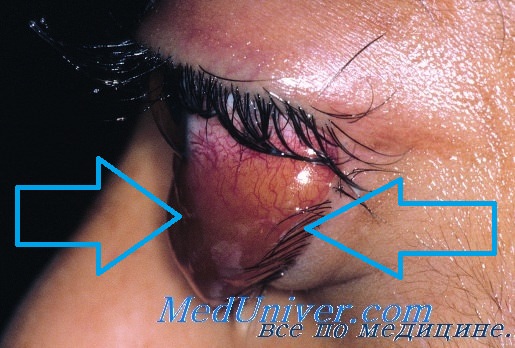
Кавернозная гемангиома, по данным многолетней литературы и собственным наблюдениям, представляет почти 70% всех сосудистых опухолей орбиты. Наличие опухоли в орбите диагностируют обычно в возрасте 12-65 лет. Среди наблюдаемых и оперированных нами 265 больных преобладали пациенты 3-5-й декады жизни. Подтверждается ранее высказанное мнение о более частом поражении женщин (в 2,5 раза).
Как правило, кавернозная гемангиома монолатеральная. Однако имеются единичные описания одновременного развития этой опухоли в обеих орбитах.
Отличительными особенностями роста кавернозной гемангиомы можно считать ее отграниченпость от окружающих тканей за счет наличия капсулы, отсутствие непосредственного перехода сосудов опухоли в сосуды окружающих орбитальных тканей. В хорошо дифференцированной соединительнотканной строме постоянно происходит перестройка с формированием новых полостей, включающихся в общий кровоток. Ранее существовавшие полости расширяются за счет эктазии и слияния.
Так или иначе, но описанные морфологические изменения протекают в опухоли крайне медленно, иногда десятилетиями, поэтому клинические симптомы в течение длительного времени не прогрессируют. Вместе с тем в ряде случаев на фоне продолжительного спокойного течения заболевания внезапно увеличивается экзофтальм, прогрессируют все другие симптомы опухоли орбиты: хемоз бульбарной конъюнктивы, ограничение подвижности глаза, боль в орбите, возможна диплопия.
- Вернуться в содержание раздела "офтальмология" на нашем сайте
Что такое ангиома?
Ангиома — это доброкачественная опухоль, которая развивается в кровеносных сосудах (артериях, капиллярах или венах) или лимфатических кровеносных сосудах.
Фактически, это пороки развития кровеносных сосудов, которые увеличиваются из-за дефекта развития определенных клеток в процессе созревания.
О каких клетках идет речь:
- клетки, которые выстилают внутреннюю часть сосудов (эндотелий);
- клетки, которые выстилают наружную часть сосудов (эпителий);
- клетки присутствующие в тканях, близких к самим сосудам.
Патология может возникнуть при рождении (врожденная ангиома) или позже (приобретенная ангиома).
Кожа наиболее подвержена воздействию ангиомы, и поэтому она отчетливо проявляется на поверхности кожи.
Другие возможные места расположения внутренних органов:
- печень;
- селезенка;
- кости;
- головной мозг;
- глаза;
- уши.
Ангиома — это доброкачественная опухоль, и, когда её устраняют, то причины, как правило, носят эстетический характер.
Классификация
Ангиомы представляют собой очень разнообразную группу доброкачественных поражений, которые отличаются по внешнему виду и происхождению, но их трудно классифицировать.
В зависимости от внешнего вида различают следующие виды ангиомы:
- Плоская ангиома:
- пятно переменного цвета от бледно-розового до темно-красного (см. фото выше),
- как правило, маленький, от нескольких миллиметров до нескольких сантиметров,
- обычно видимый на лице, шее, руках или ногах,
- присутствующий при рождении, он не исчезает во взрослой жизни, скорее имеет тенденцию расти параллельно с развитием ребенка и с годами может становиться темнее и гуще,
- если поражается лицо, это может быть связано с пороками развития сосудов мозговых оболочек и/или глаз (приблизительно в 10% случаев).
- Туберозная ангиома:
- пятно рельефное, темно-красного цвета, немного перетекающий в синий,
- может поражать как кожу, так и слизистые оболочки,
- часто поражает голову,
- присутствует при рождении, но имеет тенденцию исчезать в первые годы жизни, в возрасте около 5-7 лет.
- Кавернозная ангиома:
- выпуклость телесного цвета (если она покрыта кожей) или голубовато-красная,
- обычно наблюдается на голове или шее, но также может влиять на внутренние органы (печень, глаза),
- присутствует с рождения и имеет тенденцию исчезать медленнее, чем туберозная ангиома, но почти никогда полностью,
- в основном имеет благоприятную картину, однако иногда может открыться и кровоточить.
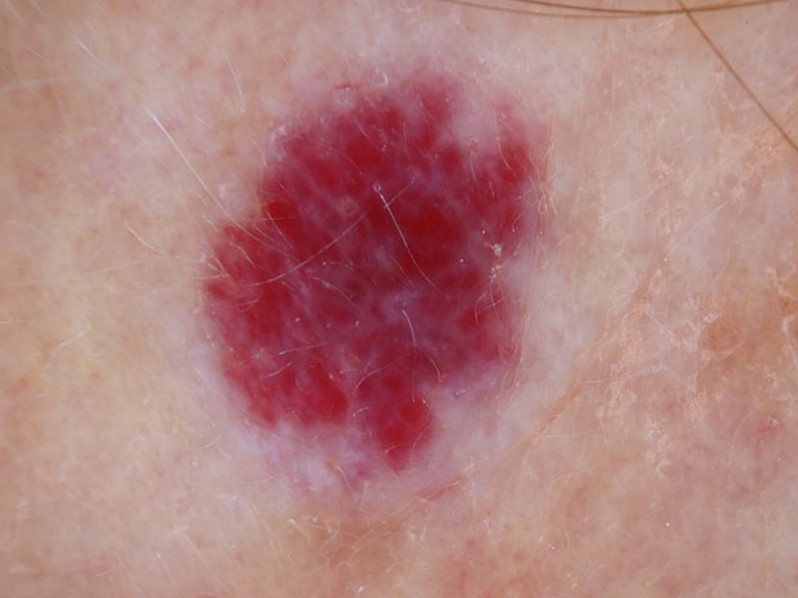
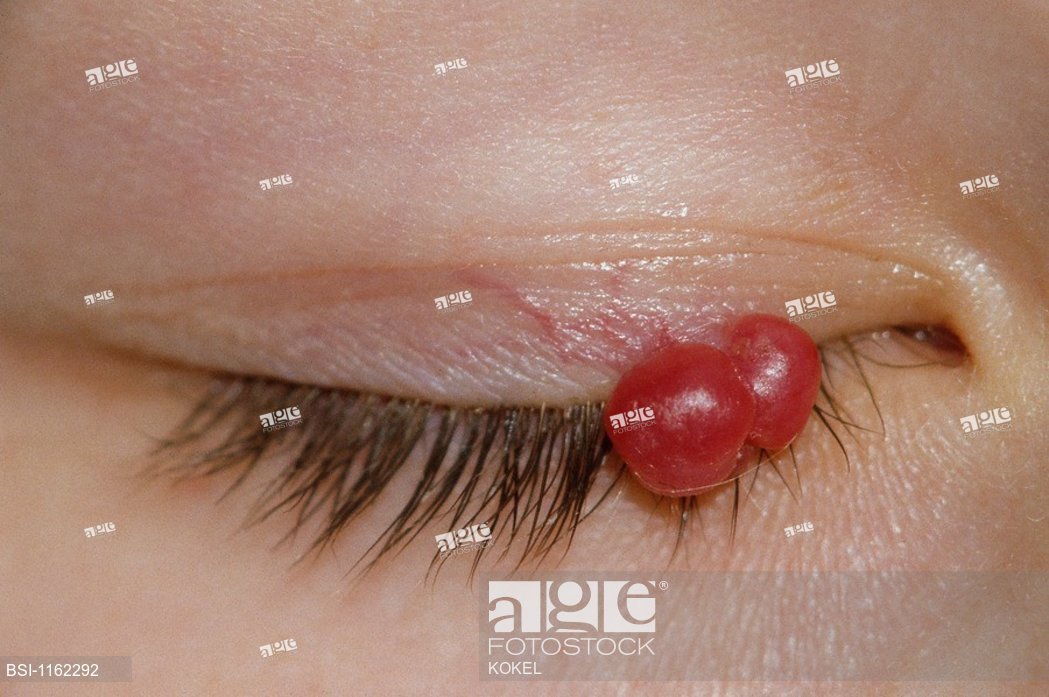
- Рубиновая ангиома (вишневая ангиома):
- пятна ярко-красного цвета,
- маленькие, несколько миллиметров и многочисленные,
- чаще встречаются на груди, животе, руках и ногах,
- часто у взрослых после 40 лет и у пожилых людей,
- это чисто эстетическая проблема.
- Звездообразная ангиома (паукообразный невус):
- является небольшим расширением артериолы, от которой отходят более мелкие и извилистые ветви крови (так называемые телеангиэктазии),
- имеет красный цвет, но если надавить по центру может бледнеть,
- типично для детей и молодежи,
- часто видны на лице и верхней части тела,
- может исчезнуть самопроизвольно и обычно имеет проблему, которая просто эстетическая,
- могут быть многочисленными у людей с заболеваниями печени (цирроз) или во время беременности.
По происхождению опухоли делят на:
- Гемангиому, если она происходит из кровеносных сосудов;
- Лимфангиому, если она происходит из лимфатических сосудов;
- Телеангиэктазию, если она происходит от подкожных артериол и капилляров;
- Гломангиому, если она происходит от клеток гладких мышц (часто видна под ногтями пальцев рук и ног, она болезненна и поэтому должна быть удалена хирургическим путем).
Причины
На сегодняшний день в большинстве случаев причины, вызывающие развитие ангиомы, остаются неизвестными.
Возможные факторы риска включают:
- наследственность или наличие одного или нескольких родственников первой степени с ангиомами предрасполагает к риску развития ангиом одного типа;
- гормональные изменения, это может объяснить возможное появление ангиомы во время беременности или после использования противозачаточных таблеток;
- заболевание печени, такое как цирроз или алкогольное заболевание печени;
- курение;
- чрезмерное воздействие солнца и/или ламп для загара.
Однако для некоторых типов ангиом ученым удалось лучше выяснить происхождение, например:
- Бациллярный ангиоматоз:
- типичный для ВИЧ-положительных пациентов, он вызывается бактериями рода Bartonella, передающимися кошкой или вшами;
- он имеет крупные или выпуклые пятна (папулы, узелки) темно-красного цвета, с переменным размером, как правило, многочисленные и могут изъязвляться и кровоточить;
- возможно поражение внутренних органов (печени, селезенки, лимфатических узлов, костей, легких, кишечника и реже мозга);
- не регрессируют спонтанно, требуется лечение антибиотиками.
- Болезнь Ослера-Вебера-Рандю (редкое генетическое заболевание, характеризующееся пороками развития аутосомно-доминантных наследственных кровеносных сосудов); встречаются:
- точечные или звездообразные ангиомы, темно-красные-фиолетовые (телеангиэктазии);
- обнаруживаются на лице, губах, языке, носу, кончиках пальцев, ушах;
- хрупкие, часто кровоточащие, что требует медицинского вмешательства;
- возможно поражение внутренних органов (легких, кишечника, печени, селезенки, головного мозга, мочевыводящих путей).
Симптомы и осложнения
Ангиомы, как правило, представляют собой просто дефекты кожи, которые не вызывают ни симптомов, ни осложнений.
Небольшое ощущение дискомфорта может быть обнаружено, когда ангиома особенно велика и/или локализована в определенных областях тела, более склонных к трению, таких как:
- язык;
- губы;
- веки (в этом случае также могут быть нарушения зрения);
- анус;
- гениталии.
Иногда кожная ангиома может кровоточить из-за случайного повреждения.
Зачастую дети и младенцы страдают от ангиомы: очевидно, что вполне разумная идея — обратиться к дерматологу за определенным диагнозом, но в случае с ангиомой подтверждается доброкачественный характер поражения и она может спонтанно исчезнуть через несколько лет или в период полового созревания, без необходимости вмешательства врача, специализирующегося на конкретной терапии.
Даже ангиомы, которые не регрессируют с течением времени, могут не требовать какого-либо медицинского вмешательства, особенно если они небольшие или расположены в областях, которые не очень хорошо видны, например, чтобы не вызывать особых психологических проблем. Ангиомы на самом деле, как правило, не вызывают каких-либо расстройств и не переходят в злокачественные и, следовательно, патологические формы.
Если ангиома развивается во внутреннем органе, возможно, что симптомы со стороны пораженных органов, могут возникать, но это, как правило, легкие проявления, которые также легко контролируются адекватной медицинской помощью.
Среди ангиом особое внимание следует уделить церебральным; в этих случаях появляются:
- головная боль;
- и/или судороги.
Иногда ангиома головного мозга может разорваться, вызывая:
- кровотечение;
- и/или гематомы.
Серьезные неврологические последствия могут возникать только в том случае, если место, в котором обнаружена деформация, затрагивает критическую область мозга (т.е. поражает важные функции отвечающие за обычные повседневные действия), а разрыв ангиомы в некритической области головного мозга, с другой стороны, не вызывает никаких постоянных неврологических нарушений.
Диагностика
Диагностика проста и основан на тщательном наблюдении врача за опухолью.
Однако при ангиомах с участием внутренних органов диагноз обычно является случайным: ангиомы обнаруживаются случайно (поскольку они обычно бессимптомны), в результате медицинского обследования других заболеваний, посредством таких методов исследования:
- ультразвуковое исследование;
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ).
Лечение
В случае ангиомы, то, что побуждает пациента обратиться к врачу, обычно является чисто эстетической проблемой.
Часто располагаясь на лице или в незакрытых и видимых местах тела, ангиомы неизбежно вызывают сильное социальное беспокойство у людей, которые часто чувствуют себя изуродованными. Может оказаться полезным проконсультироваться с психологом, а также врачом-специалистом (дерматологом или хирургом), который определит, какое лечение следует выполнить при наличии признаков.
Отметим, однако, что лечение и ликвидация ангиомы никогда не исключает возможности появления новых ангиом, особенно при наличии семейной предрасположенности.
Отличные результаты можно получить с помощью лазерных процедур последнего поколения. Это высокоселективные методы лечения, которые устраняют ангиомы без повреждения окружающей здоровой кожи.
Выбор используемого лазера производится врачом в зависимости от типа ангиомы, которую нужно лечить.
- Лазер на красителях: это селективный лазер для красного цвета, поэтому его можно использовать только при дефектах кожи этого цвета. Поэтому его используют при плоских, звездообразных или рубиновых ангиом.
- Nd:YAG лазер: используется для лечения капилляров (телеангиэктазий) лица и/или ног, как красных, так и синих.
- это безопасное лечение, ангиомы будут постепенно обесцвечиваться, без появления пятен и шрамов;
- обычно не вызывает боли, незначительный дискомфорт может ощущаться из-за воздействия тепла лазерного луча на кожу;
- длится несколько минут и не требует госпитализации;
- может включать один сеанс или, чаще, 2-3 сеанса с интервалом времени.
Рекомендуется избегать воздействия солнечных лучей и/или соляриев даже за несколько недель до начала лечения,
после сеанса необходимо:
- нанести на обработанную кожу антибиотик и/или противовоспалительную мазь, которая может выглядеть слегка покрасневшей;
- используйте более 50 солнцезащитных кремов;
- избегайте лекарств, повышающих чувствительность кожи к солнечному свету.
Криотерапия — лечение холодом; физиотерапевтическая процедура. Обычно используется жидкий азот, газообразное вещество, которое может достигать 196 градусов ниже нуля! Жидкий азот можно наносить на кожу, где присутствует ангиома, с помощью аэрозольной баллончика или специальных зондов. После завершения процедуры могут появится пораженные области:
- покраснения;
- опухание;
- наличие пузырьков.
Полезна местная медикаментозная терапия мазями, способствующая исчезновению этих побочных эффектов в короткие сроки.
Также в этом случае хорошо использовать солнцезащитный крем 50+.
Этот метод не рекомендуется для детей младше 6 лет или если пациент страдаете от болезни Рейно, повышенной чувствительности к холоду или артериопатии.
Наконец, напомним о существовании более сложных методик, указанных только в особых случаях:
- Радиотерапия: с пластинками, содержащими радиоактивные вещества (называемые изотопами), расположенными непосредственно в контакте с обрабатываемой областью. Обычно используется при ангиоме костей или глаз.
- Эмболизация (или склеротизация): выполняется в операционной с введением катетера в артерию и высвобождением материала, способного вызвать временную обструкцию. Благодаря этой технике в области ангиомы уменьшается кровоток, который потом удаляется хирургом, с меньшим риском кровотечения. Обычно используется для ангиом, которые связаны с системным кровообращением.
- Пластическая хирургия: специализированная хирургия, полезная при длительных ангиомах, легко кровоточащих и без возможности самопроизвольного исчезновения.
Прогноз
При качественном и своевременной терапии прогноз ангиомы благоприятный. Наличие больших формирований труднодоступной локализации (внутренние органы, крупные кровеносные сосуды) ухудшают прогноз.
Профилактика и рекомендации
Профилактики против врожденных ангиом не существует. Избежать их появления в подростковом и взрослом возрасте можно, ограничив время пребывания под прямыми солнечными лучами. Загорать разрешается только в утренние часы и вечером. Обязательно рекомендуется — использование качественных солнцезащитных кремов для тела с защитой SPF 50.
По клинико-морфологической картине гемангиомы подразделяют на кавернозные, капиллярные и рацемозные.
Лимфангиомы, гемангиоперицитомы и гемангиоэндотелиомы с учетом особенностей их роста целесообразно выделить в отдельные группы.
Кавернозная гемангиома
Клинические особенности зависят от локализации опухоли в орбите. Как правило, гемангиома монолатеральна. Но описаны случаи роста ее в обеих орбитах одновременно. В подавляющем большинстве случаев опухоль проявляется постепенно нарастающим экзофтальмом, который больные и их окружающие замечают случайно.
Это можно объяснить очень медленным (на протяжении многих лет) течением заболевания. Экзофтальм всегда бывает стационарным и зависит от морфологического строения опухоли: в расширенных опухолевых лакунах наблюдается крайне замедленный кровоток, а связь опухоли с материнской сосудистой системой осуществляется одним-двумя приводящими и таким же количеством отводящих сосудов.
Опухоль чаще локализуется во внутреннем хирургическом пространстве (почти у 60 % больных), поэтому появлению осевого экзофтальма могут предшествовать жалобы больных на ухудшение зрения или, напротив, на уменьшение близорукости или возникновение гиперметропии за счет ослабления рефракции в результате компрессии заднего полюса глаза и укорочения его переднезадней оси.
Близкое расположение опухоли к склере приводит к формированию на глазном дне складчатости мембраны Бруха и сухих дистрофических очажков в парамакулярной области глазногодна (рис. 8.1). Репозиция глаза, несмотря на достаточную эластичность гемангиомы, как правило, затруднена.

Рис. 8.1. Кавернозная гамангиома орбиты. а — общий вид больной. б — глазное дно той же больной. Видны складки мембраны Брука
Более глубокая локализация кавернозной гемангиомы (у вершины орбиты) может сопровождаться болью в пораженной орбите, соответствующей половике головы. Обычно при такой локализации рано возникает застойный диск или первичная атрофия зрительного нерва.
В механизме развития болевого симптома основную роль играет компрессия зрительного нерва, что и приводит к возникновению болей оболочечного характера. При локализации опухоли вне мышечной воронки возникает экзофтальм со смещением (рис. 8.2).

Рис. 8.2. Кавернозная гемангиома, локализующаяся в нижненаружном квадранте орбиты. а — общий вид больной; б — гистопрепарат. Окраска гематоксилином и эозином. х 100
При экзофтальме, достигающем 6 мм и более, на стороне, противоположной смещению, удается пальпировать опухоль в виде эластичного, легко смещаемого узла с гладкими контурами. В конъюнктивальном своде соответственно квадранту локализации опухоли наблюдается участок расширенных, застойно полнокровных сосудов, имеющих синюшную окраску.
Отек век при кавернозной гемангиоме встречается крайне редко. Ретракция верхнего века на стороне поражения описана у больного с кавернозной гемангиомой орбиты. Подобное мы наблюдали не только у 3 таких больных в возрасте 36-48 лет и не имеющих заболевания щитовидной железы, но и у ребенка 7 лет с глиомой зрительного нерва.
Важен сам факт присутствия симптома ретракции верхнего века не только у больных с эндокринной офтальмопатией, но и при инкапсулированных опухолях орбиты. При локализации опухоли вне мышечной воронки почта у половины больных выявляется ограничение движения глаза в сторону расположения опухоли за счет механического препятствия.
Изменения на глазном дне (застойный диск зрительного нерва, его атрофия, дистрофические изменения) сопровождаются снижением зрительных функций. Рецидивирующие кровоизлияния под конъюнктиву глаза или в кожу век, на которые имеются ссылки в литературе, встречаются нечасто.
Для кавернозной гемангиомы следует признать типичным следующую комбинацию симптомов: стационарный экзофтальм (93 %), затруднение репозиции глаза (100 %), изменения на глазном дне (57 %), ограничение подвижности глаза (46 %), снижение зрения (41 %), боли в пораженной орбите (21 %), отек век (17 %), рецидивирующие кровоизлияния под конъюнктиву, кожу век (8 %).
В ряде случаев на фоне продолжительного спокойного течения заболевания внезапно увеличивается экзофтальм и прогрессируют такие симптомы, как хемоз конъюнктивы, резкое ограничение подвижности глаза, появляются диплопия и боли в пораженной орбите.
Н.Н.Кондрашин в 1963 г. и О.С.Склянская в 1966 г., изучив морфогенез опухоли, расценили ее как гамартому, развивающуюся из элементов сосудистого ложа в результате аномальной закладки сосудистой системы. Рост опухоли в большинстве случаев начинается в эмбриональном периоде, иногда с некоторым запозданием и длится годами.
Процесс заканчивается полной дифференцировкой новообразованных сосудов. В 1988 г. P.Fries и D.Char высказали гипотезу, согласно которой развитие кавернозной гемангиомы происходит в результате канализации кровотока в предсуществующих сосудистых аномалиях, вторично возникающих при патологических изменениях системной гемодинамики.
Гистологически опухоль состоит из крупных расширенных сосудистых каналов, выстланных уплощенными эндотелиальными клетками, хорошо ограниченных выраженной псевдокапсулой. Отсутствует непосредственный переход сосудов опухоли в сосуды окружающих орбитальных тканей.
Наряду с этим A.Gamer в 1988 г. указал, что для кавернозных гемангиом характерен истинный рост за счет появления в фиброзной строме миксоидных изменений, сочетающихся с инвазией новообразованных капилляров из фиброзных трабекул на фоне формирующихся зон гипоксии. Опухоль растет в орбите узлом в виде песочных часов или одиночным овальным узлом. Имеются указания на возможность мультифокального роста.
В уточненной диагностике помогает компьютерная томография (КТ), которая при кавернозной гемангиоме демонстрирует ячеистую округлую тень с ровными контурами, отграниченную от окружающих тканей тенью капсулы. Интенсивность тени увеличивается при контрастировании опухоли. Наличие теней флеболитов ровной, округлой формы подтверждает диагноз гемангиомы. При ультразвуковом сканировании выявляется тень опухоли, ограниченная капсулой.
Дифференциальный диагноз проводят со злокачественной опухолью орбиты, псевдотумором и целлюлитом в случае быстрого прогрессирования клинической картины.
Лечение хирургическое. С учетом появившихся возможностей четкой топометрии опухоли и использования микрохирургической техники при орбитотомии операцию следует рекомендовать сразу же при установлении диагноза. Нет оснований выжидать момент прогрессирования клинических симптомов, так как их появление может привести к невосполнимой утрате зрительных функций.
Прогноз для зрения зависит от размеров опухоли, ее локализации и длительности существующих симптомов. Опухоль не рецидивирует.
Прогноз для жизни благоприятный. Случаев озлокачествления кавернозной гемангиомы не зафиксировано.
Капиллярная гемангиома
Опухоль характеризуется припухлостью и голубоватым оттенком кожи век в зоне ее локализации, особенно при глубоком расположении в орбите. Характерны рецидивирующие подкожные и подконьюнктивальные кровоизлияния, конгломераты мелких сосудов под конъюнктивой глаза.
Вначале они обычно появляются в полулунной складке. Излюбленная локализация опухоли — верхневнутренний отдел орбиты. Экзофтальм со смешением, величина его колеблется от 1-3 до 6 мм. У 1/3 больных при физической нагрузке, связанной с наклоном головы, экзофтальм увеличивается на 2-4 мм.
Как показали наши исследования, подобная картина отмечена при сочетании капиллярной гемангиомы орбиты с аневризмой верхней глазной вены. Репозиция глаза свободная. Исключения составляют случаи, когда в орбите формируются фиброзные изменения, возникавшие после многократных рецидивирующих ретробульбарных кровоизлияний.
Сочетанное поражение век и орбиты сопровождается появлением астигматизма, амблиопии, косоглазия. При распространении опухоли во внутреннее хирургическое пространство возможны изменения на глазном дне, которые чаще проявляются медленно развивающейся атрофией зрительного нерва.
Диагноз капиллярной гемангиомы орбиты не представляет трудности. Прежде всего помогает правильно собранный анамнез, указывающий на появление клинических симптомов в раннем детстве. Особенно ценны сведения о часто возникающих подкожных или под конъюнктивальных кровоизляниях. КТ помогает в уточненной диагностике дольчатого вида опухоли (рис. 8.3), в которой могут присутствовать флеболиты, выявить наличие аневризмы верхней глазной вены.

Рис. 8.3. Компьютерная томограмма. Капиллярная гемангиома орбиты
Лечение капиллярных гемангиом орбиты — задача трудная, так как при удалении опухоли вероятны тяжелые осложнения, приводящие к потере зрения. Оперативное лечение показано у больных не моложе 8-10 лет, при появлении признаков снижения зрения или появлении изменений в диске зрительного нерва.
Непременным условием при планировании операции являются точная топометрия опухоли в орбите и использование микрохирургической техники. Кортикостероидная терапия (местное введение бетаметазона, целестона) привлекает своей быстрой эффективностью даже после однократной инъекции.
Однако описанные в литературе осложнения, такие как некроз кожи век, субатрофия кожи и подкожной жировой клетчатки, задержка роста тканей в регионе введения препарата, эмболизация сосудов глазного дна, заставляют с осторожностью относиться к этому виду лечения. В раннем возрасте эффективна КДРТ.
Прогноз для жизни не вызывает беспокойства. Прогноз для зрения серьезен в связи с возможностью развития амблиопии, косоглазия, атрофии зрительного нерва.
Рацемозная гемангиома
Рост опухоли начинается в толще век, мягких тканях надбровной и височной областей. Прорастая мягкие ткани, опухоль проникает в орбиту, смещая глаз кпереди, книзу и кнутри. Репозиция глаза остается свободной. При рацемозной гемангиоме венозного типа экзофтальм увеличивается медленно.
Вены в передних отделах орбиты резко расширены, что создает картину отека периорбитальных тканей. Быстро увеличиваясь в размерах, особенно в пубертатном периоде или во время беременности, рацемозная гемангиома может давать опасные для жизни кровотечения.
При артериальной рацемозной гемангиоме экзофтальм сопровождается пульсацией. И артериальная, и венозная гемангиомы могут разрушать прилежащие костные стенки орбиты и распространяться в полость черепа.
Диагноз рацемозной гемангиомы устанавливают на основании клинических признаков. Состояние сосудистого ложа, определение питающих опухоль сосудов определяют при использовании каротидной ангиографии.
Опухоль расценивают как врожденное доброкачественное образование, состоящее из вполне сформированных сосудов.
Лечение рацемозной гемангиомы — сложная задача, которая должна решаться с участием сосудистых хирургов. Необходима перевязка питающих сосудов или их эмболизация (при артериальной рацемозной гемангиоме).
Прогноз для жизни благоприятный, но опухоль не останавливается в своем развитии на протяжении всей жизни больного. Являясь по сути доброкачественным новообразованием, рацемозная гемангиома может приводить к тяжелым косметическим дефектам, что нарушает комфортность жизни больного, приводит к потере трудоспособности и инвалидизации.
Прогноз для зрения также неблагоприятен в связи с развитием необратимых изменений на глазном дне.
Лимфангиома
Напоминает таковую при гемангиоме. Рост опухоли обычно начинается в слизистой оболочке век и глаза. Обнаруживают опухолевые разрастания на слизистой оболочке твердого неба, околоносовых пазух. Образование представлено в виде сливающихся клубочков тесто ватой консистенции, желтовато-розового цвета.
В свете щелевой лампы хорошо видны мелкие расширенные сосуды, которые и придают опухоли розоватый оттенок. Рост опухоли в орбите может сопровождаться внезапно появляющимися кровоизлияниями в ее строму, что сопровождается картиной острого псевдоцеллюлита. Особенно часто это наблюдают у детей после респираторных заболеваний.
При резком нарастании экзофтальма появляется ограничение подвижности глаза, страдает роговица: развиваются вначале краевые инфильтраты, переходящие в язву, а затем процесс охватывает всю поверхность роговицы. Описаны случаи интракраниального распространения лимфангиомы. Изолированная лимфангиома орбиты встречается крайне редко и не имеет каких-либо отличительных признаков.
Опухоль представлена разрастанием гетеротопических периваскулярных лимфатических сосудов вокруг ресничных нервов, состоит из полостей с тонкими эндотелиальными стенками, содержащих эозинофильный материал без элементов крови.
В опухоли обнаруживают интерстициальные васкулярные структуры со слоем гладких мышц в стенках, что напоминает вену. Кровоизлияния из этих сосудов приводит к резкой прогрессии всех клинических симптомов, а гистологически в опухоли обнаруживают растянутые, заполненные темной кровью полости, называемые шоколадными кистами.
Устанавливают на основании типичной клинической картины. Анализируя клинические симптомы, не следует забывать об осмотре полости рта: обнаружение типичных изменений на слизистой оболочке твердого кеба делает диагноз лимфангиомы безальтернативным.
Компьютерная томография демонстрирует присутствие в полости орбиты неоформленной, диффузно расположенной в орбите патологической ткани. Особенно важны сведения о распространении опухолевого процесса за пределы костной орбиты. Информативно и ультразвуковое сканирование орбиты.
Существовавшие ранее сведения о радиорезистентности лимфангиом были пересмотрены. Опухоль хорошо поддается лучевому лечению при использовании достаточно высоких доз. Опухоль, расположенная в передних отделах орбиты, может быть излечена с помощью брахитерапии.
При локализации процесса глубоко в орбите сочетание СО2-лазерного скальпеля и микрохирургической техники, по нашим данным, приводит к хорошим косметическим результатам. Иногда, при опухолях больших размеров, необходимо заранее планировать многоэтапные операции. И об этом следует предупреждать пациента и его родственников.
Прогноз для жизни, как правило, хороший, если с первых лет жизни не наблюдается быстрого прогрессирования опухоли. Пациентов главным образом беспокоят вопросы косметики.
Гемангиоэндотелиома и гемангиоперицитома
Более чем у 75 % больных опухоль располагается в наружном хирургическом пространстве, чаще — в верхневнутреннем квадранте орбиты. У 1/4 больных она может локализоваться в мышечной воронке. Характеризуется медленным нарастанием экзофтальма, чаще со смещением глаза в сторону, противоположную локализации опухоли (рис. 8.4).

Рис. 8.4. Гемангиоэндотелиома орбиты. а — общий вид больного; Б — гистопрепарат. Окраска гематоксилином и эозином. х 100
При доступности пальпации опухоли определяется безболезненное, эластичное, слабо подвижное образование с неровной поверхностью. Перифокальные сосуды (сосуды век в квадранте расположения опухоли) расширены, хорошо контурируются через кожу.
Движения глаза могут быть ограничены либо в сторону локализации опухоли, либо при ее инфильтративном росте по двум и более направлениям. При расположении опухоли во внутреннем хирургическом пространстве у вершины орбиты мы наблюдали офтальмоплегию с болевым симптомом.
Опухоль происходит из эндотелиальных клеток орбитальных сосудов, разделенных плотной фиброзной тканью. Пролиферируя в просветы сосудов, большие клетки могут образовывать псевдожелезистые образования.
В начале своего роста опухоль хорошо отграничена капсулой. По мере увеличения ее размеров или при появлении рецидива после удаления возникают признаки инфильтративного роста. Клеточный атилиэм и полиморфизм, увеличение количества митотических фигур позволяют некоторым авторам относить эти опухоли к группе злокачественных. Однако Е.Н.Федорова и Н.А Филиппова (1985) расценивают их как местнодеструирующие опухоли с благоприятным исходом.
Опухоль растет из перицитов, плотно располагающихся вокруг тонкостенных сосудов (капилляры и посткапиллярные венулы). Опухолевые клетки содержат ядра овальной или круглой формы. По гистологической картине выделяют синусоидальный тип, солидный и смешанный.
Для доброкачественного варианта характерен синусоидальный и смешанный типы. В начале своего роста в орбите опухоль хорошо отграничена, рост медленный. По мере роста опухоли появляется клеточный полиморфизм с большим количеством митотических фигур.
В случаях обнаружения при гистологическом исследовании небольших участков или полей недифференцированных клеточных скоплений с выраженной анаплазией следует думать о переходе опухоли в злокачественный вариант роста.
Особенности роста гемангиоэндотелиомы и гемангиоперицитомы диктуют определенную тактику лечения: опухоль можно удалять локально, но в пределах здоровых тканей с использованием микрохирургической и лазерной техники.
Обязательна лазерная или диатермическая коагуляция ложа опухоли. Поскольку опухоль часто локализуется пристеночно, требуется тщательная ревизия прилежащей надкостницы и кости. Наши наблюдения и данные литературы не позволяют рекомендовать лучевую терапию в качестве самостоятельного метода лечения.
По сложившемуся мнению, гемангиоэндотелиома и гемангиоперицитома занимают промежуточное место между доброкачественными и злокачественными опухолями. Опасность малигнизации возрастает при возникновении рецидива опухоли. Они могут быть многократными. По мере увеличения количества рецидивов сроки ремиссии сокращаются, а возможность возникновения гематогенных метастазов или распространения опухоли в полость черепа возрастает.
А.Ф.Бровкина, В.В.Вальский, Г.А.Гусев
Читайте также:

