Чем облегчить опухоли при раке
Боль является неотъемлемым симптомом онкологических заболеваний. На заключительных стадиях болезни из терпимой она постепенно превращается в сильную, мучительную и постоянную. Хронический болевой синдром отягощает жизнь онкологического больного, угнетает не только физическое, но и психическое состояние.
Тема обезболивания при онкологии крайне актуальна для больных и их родственников. Современная медицина владеет широким арсеналом препаратов и методов для борьбы с болью при раковых опухолях. Более чем в 90% случаев болевой синдром удается купировать или уменьшить его интенсивность. Рассмотрим подробнее, как выстроена правильная схема обезболивания и на чем основаны передовые методы облегчения состояния онкологических больных.
Онкология и боль
Боль — это один из первых симптомов, который указывает на прогрессирование злокачественного процесса в организме. Если на ранней стадии рака на болевые ощущения жалуются не более трети пациентов, то по мере развития заболевания о них говорят практически всегда. Боль может вызывать не только сама опухоль, но и воспалительные реакции, приводящие к спазмам гладкой мускулатуры, поражения суставов, невралгия и раны после хирургического вмешательства.
К сведению
Как правило, боль при раке появляется на III и IV стадиях. Однако иногда ее может и не быть даже при критических состояниях больного — это определяется типом и локализацией опухоли. Известны факты, когда рак желудка IV стадии протекал бессимптомно. Может не вызывать боли опухоль молочной железы — неприятные ощущения в таких случаях появляются только когда метастазы охватывают костную ткань.
Болевой синдром можно классифицировать по разным признакам. Так, по степени интенсивности боли могут быть слабые, средние и сильные; по субъективной оценке — колющие, пульсирующие, сверлящие, жгучие; по продолжительности — острые и хронические. Отдельно остановимся на классификации боли по происхождению:
- Висцеральные — боли в области брюшной полости без четкой локализации, длительные, ноющие. Например, болезненные ощущения в области спины при раке почек.
- Соматические — боли в связках, суставах, костях, сухожилиях: тупые, плохо локализуемые. Для них характерно постепенное наращивание интенсивности. Появляются на поздних стадиях рака, когда метастазы образуются в костной ткани и вызывают поражение сосудов.
- Невропатические — боли, вызванные нарушениями в нервной системе. Например, давлением опухоли на нервные окончания или их повреждением. Такой тип ощущений вызывает также лучевая терапия или проведенная хирургическая операция.
- Психогенные — боли без физических поражений, связанные со страхом, депрессией, самовнушением пациента. Появляются в результате сильных эмоциональных переживаний и не поддаются лечению обезболивающими средствами.
На заметку
Боль — это защитная реакция организма и главный сигнал тревоги. Она придумана природой, чтобы указать человеку на проблему, заставить его задуматься и побудить к действию. Однако хроническая боль при онкологии лишена этих функций. Она вызывает у больного уныние, чувство безысходности, депрессию (вплоть до психических расстройств), препятствует нормальному функционированию организма, лишает возможности чувствовать себя полноценным членом общества. Боль отнимает силы, необходимые в борьбе с раковой опухолью. Прогрессивная медицина рассматривает такую боль как патологический процесс, который требует отдельной терапии. Обезболивание при раке — это не разовая процедура, а целая программа лечения, призванная сохранить социальную активность пациента, не допустить ухудшения его состояния и угнетения психики.
Итак, подбор эффективной терапии для устранения боли — сложная задача, которая требует поэтапного подхода. Прежде всего врачу необходим анамнез: причина боли (если она установлена), давность, локализация, интенсивность, изменение характера боли в связи со сменой времени суток и в зависимости от интенсивности физической нагрузки, тип анальгетиков, которые уже применялись, и их эффективность во время приема. Если пациент жалуется на сильную боль, в первую очередь необходимо исключить состояния, требующие неотложной помощи, например инфекции или патологическое поражение мозговых оболочек метастазами. Для этого назначают ультразвуковое исследование, магнитно-резонансную томографию, компьютерную томографию и другие исследования по усмотрению врача. Если неотложное состояние исключено, выбор метода обезболивания будет зависеть от выраженности боли и ранее применяемых анальгетиков.
Точное следование правильной схеме приема способно значительно отсрочить потребность в сильнодействующих препаратах. Случается, что пациенты принимают все анальгетики подряд, подбирая то, что поможет им лучше и быстрее. Это также является ошибкой, поскольку важно выяснить причину боли. Например, спазмы в брюшной полости снимают лекарствами, которые при костных болях окажутся неэффективными. Не говоря уже о том, что боли вообще могут быть связаны с онкологией только косвенно или вовсе не иметь к ней никакого отношения.
В рекомендациях экспертов ВОЗ выделено три ступени фармакотерапии, которые обеспечивают рациональное лечение болевого синдрома у онкологических больных. В соответствии со ступенью подбирают и препараты:
- при слабой боли — неопиоидные анальгетики;
- при усилении — легкие опиоидные препараты;
- при сильной боли — наркотическое обезболивание и адъювантная терапия.
Рассмотрим каждый этап более подробно.
Первая ступень. Начинают лечение болевого синдрома с ненаркотических анальгетиков и нестероидных противовоспалительных средств (НПВС). К ним относятся парацетамол, ибупрофен, аспирин, мелоксикам и другие. При боли в мышцах и суставах — диклофенак, этодолак и прочие. Все эти вещества воздействуют на периферические болевые рецепторы. В первые дни препараты могут вызывать общую усталость и сонливость, что проходит самостоятельно или корректируется изменением дозировки. Если прием таблеток не дает нужного результата, переходят к инъекциям.
Одним из основных факторов при выборе метода обезболивания при онкологии является не только эффективность действия, но и удобство для больного, влияние на качество его жизни. Раньше практически всегда использовались инвазивные методы — инъекции. Современные методы обезболивания разнообразны и максимально комфортны для пациентов.
Обезболивающие пластыри. Это способ трансдермального введения препарата. Пластырь содержит четыре слоя: защитная полиэфирная пленка, резервуар с действующим веществом (например, с фентанилом), мембрана, корректирующая интенсивность выделения, и липкий слой. Пластырь можно наклеить в любом месте. Фентанил высвобождается постепенно на протяжении трех суток. Действие наступает уже через 12 часов, после удаления концентрация лекарственного вещества в крови медленно снижается. Дозировка может быть разная, ее подбирают индивидуально. Пластырь назначают, как правило, в самом начале третьей ступени обезболивания при онкологии.
Эпидуральная анестезия. Лекарство вводят в эпидуральное пространство, расположенное между твердой мозговой оболочкой и стенками полости черепа или позвоночного канала. Препараты аналогичны спинальной анестезии. Эпидуральная анестезия используется, чтобы снять боль при раке, когда появились вторичные изменения в костях, а оральный и парентеральный методы введения уже не приносят результатов.
Нейролизис через ЖКТ при помощи эндосонографии. Нейролизис (невролиз) — это процесс разрушения ноцицептивного (болевого) нервного пути. Введение анальгетика происходит трансгастрально — через желудочно-кишечный тракт, точность обеспечивает эндоскопический ультразвуковой контроль. Такие методы местного обезболивания применяются, к примеру, при раке поджелудочной железы с эффективностью до 90%. Обезболивающий эффект способен сохраняться более месяца, в то время как наркотические анальгетики классическим способом пришлось бы вводить постоянно.
Введение препаратов в миофасциальные триггерные пункты. Миофасциальный болевой синдром выражается спазмами мышц и появлениями в напряженных мышцах болезненных уплотнений. Они называются триггерными точками и вызывают боль при нажатии. Инъекции в триггерную зону снимают боль и улучшают подвижность участка тела.
Вегетативные блокады. Блокировка нерва предусматривает введение препарата в точку проекции нерва, который связан с пораженным органом и вызывает боль. Например, блокада при раке поджелудочной железы ликвидирует боль на несколько месяцев. В зависимости от вида анестетика, процедуру проводят раз в год, раз в полгода или каждую неделю. Еще один плюс — минимальное количество негативных последствий.
Нейрохирургические вмешательства. В ходе процедуры нейрохирург перерезает корешки спинномозговых или черепных нервов, по которым проходят нервные волокна. Таким образом, мозг лишается возможности получать болевые сигналы. Разрезание корешков не приводит к утрате двигательной способности, однако может затруднить ее.
Анальгезия, контролируемая пациентом (PCA). Этот вид обезболивания основан на простом правиле: пациент получает анальгетики тогда, когда он этого хочет. В основе схемы лежит индивидуальное восприятие боли и необходимость приема анальгетиков. В европейских странах РСА принята в качестве стандарта постоперационного обезболивания. Метод прост и относительно безопасен. Однако пациентам необходимо проходить тщательный инструктаж.
Выбор конкретного метода обезболивания при раке зависит от многих факторов — вот почему так важны индивидуальный подход и тщательное обследование пациента, позволяющие врачу оценить эффективность метода, его целесообразность и возможные риски. Медики прочно утвердились в мысли, что болевой синдром необходимо лечить независимо от прогнозов по основному заболеванию. Устранение боли позволит предотвратить ее разрушительное действие на физическое, моральное и психическое состояние пациента, а также сохранить его социальную значимость.
* Лицензия ЛО-77-01-017198 от 14 декабря 2018 года выдана Департаментом здравоохранения города Москвы.
Отеки — частое осложнение распространенного рака, кроме того у любого онкологического больного могут быть и другие причины для развития отечного синдрома, существенно усугубляющие состояние и усиливающие отечность тканей. Особенность отеков при раке в их устойчивости к лечению и нередкое тяжелое течение с выраженным болевым синдромом.
- Виды отёков при раке
- Причины отёков при раке
- Механизм отёка при раковом истощении
- Диагностика и клинические симптомы
Виды отёков при раке
Отеки при раке, а точнее отечный синдром, обусловленный выходом жидкости из сосудистого русла и длительной задержкой в тканях, может быть симметричным или генерализованным и локальным, с преимущественным поражением отдельной анатомической части.
К генерализованному варианту относится скопление жидкости во внутренних полостях организма — асцит или плеврит, а также перикардит — жидкость в сердечной сорочке.
Локальные отеки при злокачественных процессах практически всегда не воспалительного характера, а обусловлены блокировкой оттока межтканевой жидкости по лимфатическим сосудам.
Причины отёков при раке
Часто лимфатическую недостаточность усугубляет сдавление вены конгломератом опухолевых лимфоузлов и её тромбоз — сопряженное с распространенным злокачественным процессом нарушение свертывающей системы крови. Резко выраженный отек головы и шеи развивается при синдроме верхней полой вены, когда нарушает венозный отток быстро растущая в средостении злокачественная опухоль. Аналогичный механизм включается при поражении печени метастазами рака и увеличении органа до гигантского размера — во всю брюшную полость.
Нечасто встречающаяся паранеопластическая нефропатия, сопровождающая развитие злокачественного процесса с высокой потребностью в белке L-аспарагине, напрямую повреждает почечные клубочки, что ведет к потерям белков и развитию генерализованных отеков.
Механизм отёка при раковом истощении
Избыток жидкости в тканях при недостатке объема циркулирующей плазмы вынуждает организм к выбросу гормонов и биологически активных веществ, поддерживающих артериальное давление, что ещё больше подрывает сердечно-сосудистую и дыхательную систему, ухудшая состояние больного раком.
Диагностика и клинические симптомы
При раке диагностика отека несложна — это утолщение и изменение кожи, которая становится теплее или холоднее, при надавливании надолго остается ямочка.
При прогрессирующем ухудшении самочувствия и тяжести состояния у истощенного пациента отмечается быстрая и необъяснимая диетическим режимом прибавка в весе нескольких килограмм. Ткани утолщаются, по консистенции напоминая мягкое тесто.
Наиболее просто выявляется несимметричный лимфатический отек, типичный признак — отечность тыла стопы или кисти по типу подушки, когда невозможно собрать кожу в складочку. Сила тяжести приводит к застою жидкости сначала в нижних отделах, постепенно захватывая всю конечность снизу-вверх. При прогрессировании лимфатического отека конечность приобретает синюшный цвет с мраморными разводами, мягкие ткани значительно уплотняются и раздуваются, все это сопровождается нарастанием болевого синдрома и ограничением движений.
При синдроме верхней полой вены отек тканей буквально сдавливает верхние дыхательные пути и сосуды шеи. Язык и губы увеличиваются в размере, нередки точечные кровоизлияния в конъюнктиве глаза и ухудшение зрения. Беспокоит постоянная головная боль, при повороте головы возможен глубокий обморок. Состояние быстро ухудшается, присоединяется тяжелая легочно-сердечная недостаточность, возможна смерть из-за разрыва мозгового сосуда.
При раке любой отек прогрессивно ухудшает состояние за счёт декомпенсации сердечно-сосудистой и дыхательной системы, из-за застоя в легких и неадекватности газообмена в тканях развивается полиорганная недостаточность.
С отечным синдромом любой выраженности у онкологического пациента невозможно справиться только мочегонными препаратами, лечение отеков при раке требует комплексных мероприятий, в том числе с использованием специального оборудования и реанимационных техник, и обязательно мультицисциплинарной команды специалистов: онколога, кардиолога, реаниматолога, нутрициолога, нефролога. У врачей клиники большой опыт паллиативной помощи, в том числе успешной борьбы с тяжелыми отеками.
Несмотря на современный медицинский прогресс, все-таки не удается побороть злокачественные опухоли. Немаловажным в онкологии остается вопрос адекватного обезболивания, ведь раковые боли не только являются признаком прогрессирования заболевания, но и существенно ухудшают качество жизни пациента.
Вследствие воздействия провоцирующих факторов нормальные клетки изменяют свою структуру и начинают бесконтрольно делиться. В результате этого опухоль постепенно увеличивается в размерах, поражая окружающие ткани и органы, что обуславливает нарастание интенсивности болевого синдрома.
Почему возникают боли при раке?
Болевые ощущение наблюдаются вследствие нарушения целостности и структуры нервного волокна, которое иннервирует пораженный орган. Опухоль может непосредственно оказывать давление на нерв или действовать опосредованно, выделяя токсические вещества и разрушая нервные клетки.
Случается, что даже после удаления опухолевого конгломерата болевой синдром может оставаться до тех пор, пока не произойдет восстановление нервных волокон.
Интенсивность боли может быть различной – постоянные ноющие болевые ощущения или схваткообразного характера. Иногда боль переходит в хроническую форму, от которой достаточно трудно избавиться.
Появление болевого синдрома также может быть обусловлено нарушением кровообращения, лимфостазом, выраженностью воспалительного процесса, острыми лучевыми реакциями и постлучевым фиброзом.
Помимо этого, необходимо отметить, что изменяется психическое состояние пациента при длительном болевом синдроме. В результате чего появление даже малейшей боли воспринимается организмом, как выраженные болевые ощущения.
Как облегчить раковые боли с помощью медикаментов
В зависимости от анальгетического эффекта, различают несколько групп лекарственных средств, благодаря которым уменьшается интенсивность боли и улучшается общее состояние онкобольного.
Дозировки и длительность приема медикаментов определяются исключительно врачом с учетом распространенности процесса, выраженности болевого синдрома и наличия сопутствующей патологии.
С целью обезболивания на начальном этапе назначаются ненаркотические анальгетики, которые уменьшают отечность тканей и угнетают воспалительный процесс. Среди таких препаратов используется “Кетанов”, “Нимесил”, “Дексалгин” или “Ксефокам”.
Их использование не рекомендуется продолжительным курсом. К тому же, их с осторожностью необходимо принимать при язвенной болезни желудка, кишечника и нарушениях свертывающей системы.
С противоотечной и противовоспалительной целью применяются гормональные средства (“Дексаметазон”), антидепрессанты и местные анестетики, которые могут устранить боль лишь при поверхностном расположении патологического очага.
Если вышеперечисленные медикаменты неэффективны, необходимо использовать наркотические средства. Они значительно сильнее остальных обезболивающих при онкологии.
Стоит заметить, что к наркотическим препаратам может развиваться привыкание, в связи с чем нужно будет увеличивать дозу однократного введения.
Блокада нервов
Методика блокировки нервов заключается в введении местного анестетика в место проекции нерва, который иннервирует пораженный орган и вызывает боли при раке. В зависимости от вида используемого анестетика, блокада может выполняться каждую неделю, однократно в полугодие или год.
Еще одной методикой обезболивания является введение лекарственного средства в эпидуральное пространство. С этой целью анестезиологом выполняется постановка специального эпидурального катетера на необходимом уровне. После этого, по определенной схеме вводится лекарство, благодаря которому обеспечивается анальгетический эффект.
Массаж и физические упражнения

Основное направление массажа – это мышечное расслабление и уменьшение болевого синдрома. Путем давления на точки, которые отвечают за работу определенных органов, удается не только достичь желаемого результата, но и нормализовать их функцию в целом.
Однако стоит отметить, что запрещено надавливание непосредственно на опухоль, отечные и покрасневшие места после лучевой терапии. Кроме того, необходимо контролировать силу нажатия, чтобы не причинить дополнительного дискомфорта.
Что касается физической активности, то она направлена на укрепление иммунитета и повышение выносливости. Занятия следует проводить ежедневно, уделяя этому 5-10 минут. Не стоит выполнять тяжелые упражнения. Зарядка должна приносить пользу, а не усугублять состояние онкобольного.
Как можно облегчить раковые боли народными средствами
При раке поджелудочной железы эффективным обезболивающим лекарством является настойка на основе белены и болиголова. Нужно взять равное количество растений, и залить спиртом (1:2,5). Настаивать 2 недели и принимать трижды в сутки по 3 капли на столовую ложку воды.
При болях в костях рекомендуется фермент аконита. Полстакана листвы в марлевом мешочке нужно опустить в сыворотку (3 литра сыворотки, 1 ст.л.сметаны и 1 стакан сахара). Бродить должно 3 недели и принимать по 100 мл при болях. Таким образом раковые боли значительно уменьшают свою интенсивность.

- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
Болевой синдром при раке проявляется у 35–50% пациентов на ранних стадиях злокачественного процесса. По мере прогрессирования болезни уже до 80% чувствуют боль от умеренной до сильной. В терминальной стадии больно уже почти всем — 95% пациентов. Боль мешает спать, есть, двигаться, принимать осознанные решения, влияет на работу органов и систем.
В России есть специфические проблемы, связанные как с получением анальгетиков, особенно наркотических, так и с несоблюдением в некоторых медучреждениях рекомендаций ВОЗ по обезболиванию.
Сегодня постараемся разобраться, какие же лекарства кому и когда нужны, и как еще современная медицина умеет бороться с болью.
Что вообще такое — боль?
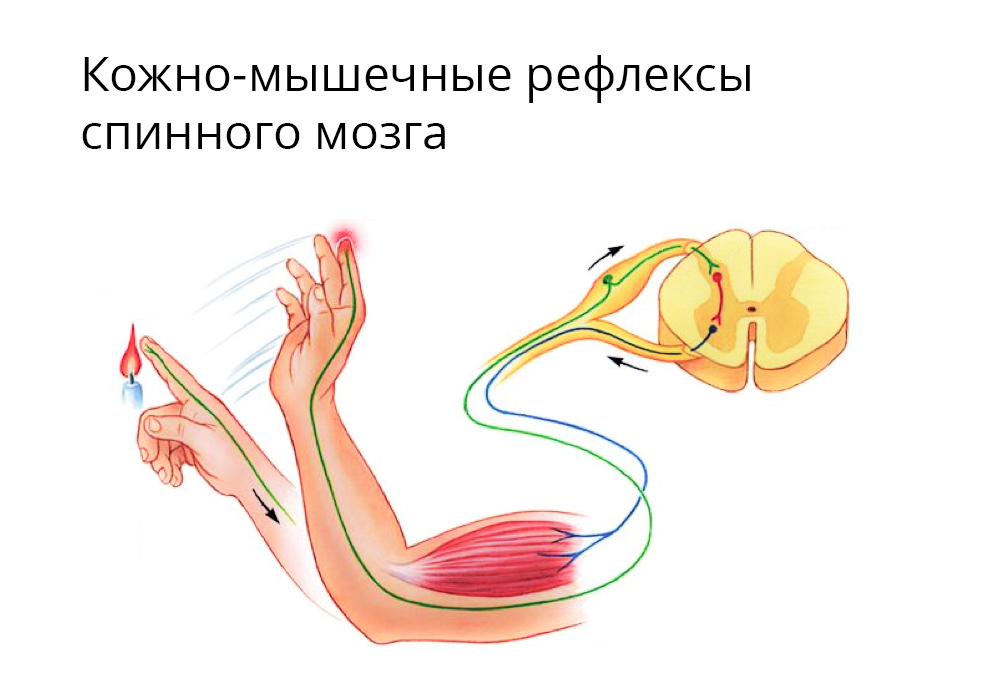
Рефлекс отдергивания — здоровая биологическая реакция на острую боль
Но в нездоровом организме онкологического пациента (а также пациента с сердечно-сосудистым заболеванием или ВИЧ, или, например, туберкулезом) боль утрачивает свою полезную сигнальную функцию и наоборот, мешает как основной терапии, так и оказанию паллиативной помощи. Пациент впадает в депрессивное состояние, теряет силы, необходимые для борьбы с болезнью. Хронический болевой синдром превращается в самостоятельную патологию, которую нужно отдельно лечить.
Именно поэтому более чем миллиону человек в России ежегодно требуется обезболивание. Причем от 400 до 800 тысяч из них (по разным подсчетам) нуждаются в опиоидных анальгетиках.
Что и почему болит при раке?
Чтобы разобраться, какой подход нужен для купирования боли, врачу-онкологу нужно понять ее причину и происхождение.
Одна из больших трудностей диагностики ЗНО (злокачественных новообразований) — у пациента часто сначала вообще ничего не болит. Опухоль банально может быть пока слишком маленькой.
Еще такое случается, если опухоль растет в неплотных тканях (таких как молочная железа) или увеличивается внутри полости органа (например, желудка). Также без боли могут развиваться те виды рака, при которых нет солидных первичных опухолей — лейкозы, злокачественные заболевания системы кроветворения.
В нашей практике были случаи, когда бессимптомно протекали даже IV стадии онкологических процессов — вплоть до появления множественных метастазов пациенту не было больно.
Во всех остальных случаях, когда боль присутствует, врачу важно знать, из-за чего она появилась. По причинам возникновения выделим три основных группы.
Схема прохождения ноцицептивного и других сигналов от внешних раздражителей
При онкологических заболеваниях ноцицептивная боль, чаще всего, является реакцией на саму опухоль или метастазы. Так, метастазы в позвоночнике могут давать прорывную, резкую боль при перемене положения тела пациентом.
Нейропатическая боль. Ее причина — нарушение в работе нервных структур — нервов, спинного или головного мозга. Сочетает два фактора: с одной стороны, интенсивность — пациенту очень больно, иногда не помогают даже сильнодействующие анальгетики. С другой стороны — затруднена локализация. В отличие от острой ноцицептивной боли, пациент часто не может сказать, где именно у него болит.
Такая боль бывает вызвана ростом опухоли или метастаза, когда они давят, например, на позвоночник или защемляют нервные корешки. Также причиной, к несчастью, могут быть и побочные эффекты противоопухолевого лечения.
Дисфункциональная боль. Тот случай, когда органические причины боли отсутствуют, но она не уходит: например, опухоль уже удалили, заживление после операции прошло, а боль осталась. Бывает, что боль, по оценке самого пациента, гораздо сильнее, чем должна быть при его состоянии здоровья.
В таких случаях необходимо учитывать психологическое состояние пациента. Сильный стресс может заметно повлиять на изменения восприятия, вплоть до полностью психогенных болей.
Наша клиническая практика показывает, насколько сильно помогает в подобных случаях знание онкопсихологии. В России далеко не все врачи уделяют ей должное внимание, хотя именно в такой ситуации она помогает стабилизировать состояние пациента и уменьшить его мучительный болевой синдром.
- боль во время заживления после операций;
- спазмы и судороги;
- изъязвление слизистых;
- суставные и мышечные боли;
- кожные воспаления, дерматиты.
Сколько боли, в баллах?
Для выбора адекватной анальгезии врач должен понимать, насколько человеку больно, постараться понять, где именно болит и как долго. От этого зависят назначения в рецепте на обезболивание. Кроме уточняющих вопросов о характере и локализации боли, врач обязательно оценивает ее интенсивность.
Во всем мире для этого используют шкалы НОШ (нумерологическая оценочная шкала) и ВАШ (визуально-аналоговая шкала), либо гибридные варианты — в зависимости от возраста и состояния пациента. Совсем маленьким детям и очень пожилым людям, а также пациентам с когнитивными нарушениями бывает сложно ответить на стандартные вопросы. Иногда приходится работать с такими только по поведению и выражению лиц.

Шкала оценки боли от 0 (ничего не болит) до 10 (нестерпимо больно)
Важно при этом получить как можно больше дополнительной информации: если пациент считает, что терпеть — достойное занятие, а жаловаться — недостойное, или выяснится, что у пациента были периоды злоупотребления и зависимостей, это может внести коррективы в терапию болевого синдрома.
Мы уже затронули тему работы с психологическим состоянием больного, и коснемся ее еще раз — об этом важно помнить и врачам, и близким пациента. ВОЗ даже ввела для этого специальное понятие: суммарная боль. Она охватывает не только физические раздражители, но и эмоциональные и социальные негативные аспекты жизни пациента.
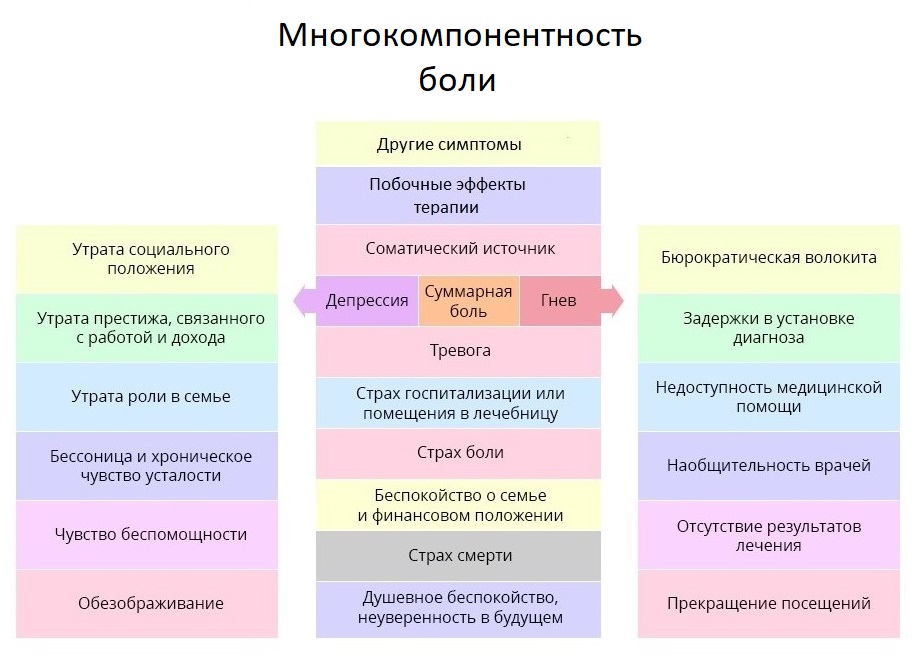
Чем лечат боль при раке, или куда ведет лестница обезболивания
Наверное, каждый врач считает более правильными и удачными те препараты, которые оказались наиболее действенными в его личном практическом опыте. Но любой онколог, стремясь купировать болевой синдром, должен помнить про рекомендации ВОЗ для лечения онкологических болей.
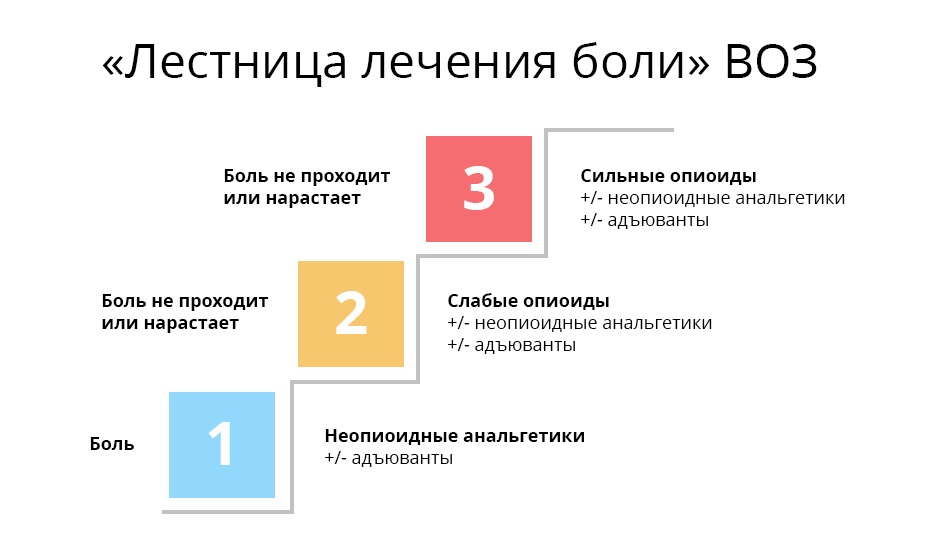
Первая ступень. При слабой боли начинают с ненаркотических анальгетиков и нестероидных противовоспалительных средств и препаратов (НПВС/НПВП). Это привычные безрецептурные парацетамол, ибупрофен, аспирин и др. При мышечной и суставной боли назначают диклофенак и др.
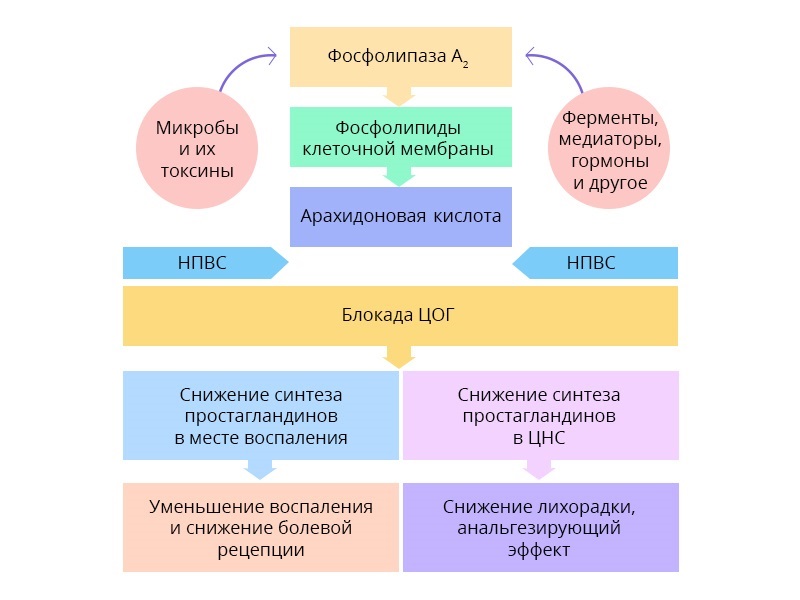
Схема действия НПВС — они блокируют фермент циклооксигеназу, снижая синтез простагландинов, тем самым уменьшая чувствительность болевых рецепторов.
Такие препараты не вызывают привыкания и зависимости, но в большой дозировке могут навредить ЖКТ, поэтому бесконечно и бесконтрольно дозу увеличивать нельзя, чтобы не усложнить ситуацию желудочным кровотечением.
Эндорфины — нейромедиаторы, одна из функций которых — тормозить передачу слабых болевых импульсов из спинного мозга в головной. Это позволяет нам не плакать от боли каждый раз, когда мы ставим локти на стол или спрыгиваем с высоты полуметра. Но при интенсивной боли выработка эндорфинов уменьшается. Опиоидные рецепторы освобождаются, нервные импульсы не тормозятся, человек испытывает боль.
Трамадол принимают вместе с анальгином, парацетамолом и другими медикаментами первой ступени — эффект получается комплексным: одновременное воздействие и на центральную, и на периферическую нервную систему.
Важно, что трамадол, хотя и является опиатом — относится к ненаркотическим анальгетикам. Пациенту проще его получить и не нужно бояться потенциальной зависимости.
Третья ступень. На этой ступени оказываются врач и его пациент, когда ему уже перестали помогать слабые опиаты. В дело вступают сильные опиаты, основной — морфин. Сильные опиаты связываются с опиоидными рецепторами гораздо надежнее слабых, поэтому действуют мощнее. Однако, такой эффект стоит дорого: эти препараты уже могут вызывать зависимость — но только, если употреблять их неправильно и бесконтрольно.
Важно, что на каждой ступени может использоваться так называемая адъювантная, то есть вспомогательная, терапия. Адъювантные препараты не обезболивают самостоятельно, но в сочетании с основными анальгетиками либо усиливают их действие, либо нивелируют побочные эффекты. В эту группу входят антидепрессанты, кортикостероиды, противорвотные и противосудорожные, антигистаминные и т. д.
Почему так важно соблюдать рекомендации и принципы ВОЗ?
Таким образом, ВОЗ дает основные принципы и рекомендации для плавного перехода со ступеньки на ступеньку, которые помогают избегать тупика в терапии — когда боль усиливается, а средств борьбы с ней уже не осталось.
Такое случается, если онколог назначает опиоидные препараты раньше времени или в дозе больше необходимого. Если прыгнуть с кеторола на промедол (как, к сожалению, делают некоторые врачи — кто по неопытности, кто из-за отсутствия нужных препаратов), то сначала эффект может превзойти ожидания. Но затем получается, что боль станет требовать увеличения дозировки быстрее, чем предписано безопасным режимом. Ступеньки закончатся раньше, чем вы пройдете нужное количество шагов. В этом случае врач сам у себя отнимает средства лечения.
Что, кроме уколов?
Строго говоря, как раз уколы, сиречь инъекции, в современном обезболивании стараются не использовать. Выбирать для обезболивания самый болезненный метод введения как-то нелогично.
Поэтому все популярнее сейчас Трансдермальный метод введения — в виде пластырей.
В отличие от инъекций — максимально удобен для пациента. У него есть свои ограничения, конечно — по температуре тела, по количеству подкожно-жировой клетчатки, но в большинстве случаев он хорош:
- препарат (обычно фентанил) высвобождается постепенно, хватает на 72 часа;
- не требует контролировать время приема таблеток или введения препаратов;
- исключает передозировку (это важно для наркотического анальгетика).
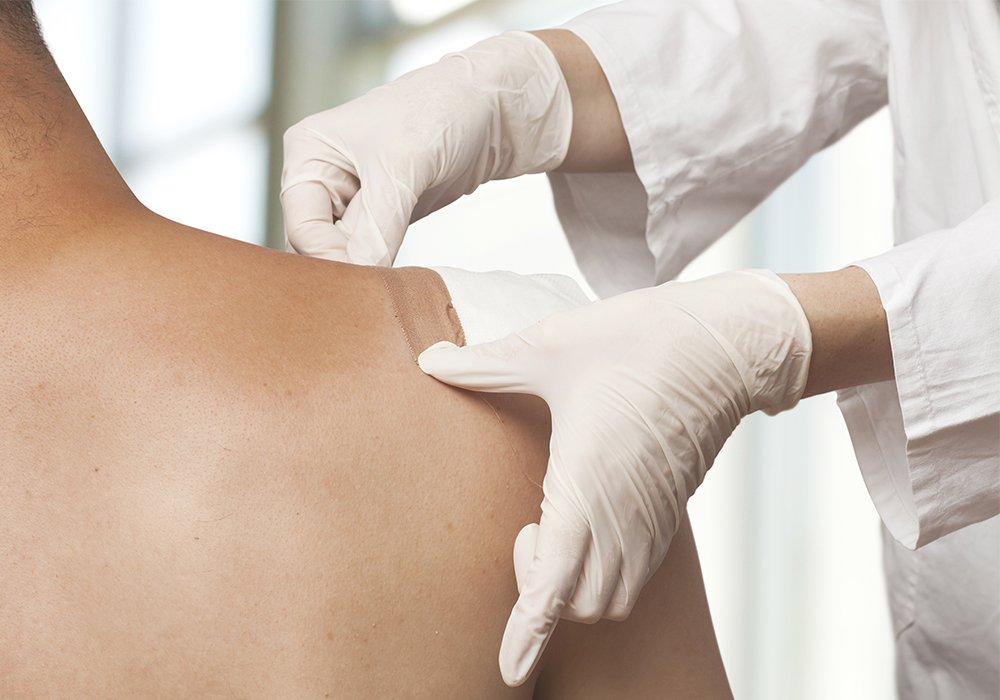
Фентаниловый пластырь — сильное, безопасное и комфортное обезболивание
Эпидуральная анестезия. Да, ее делают не только беременным. Те же препараты, что при спинальной анестезии, вводят в полость между твердой мозговой оболочкой и стенками позвоночного канала. Эпидуральная анестезия используется на поздних стадиях, при метастатическом поражении костей, когда боль не снимается инъекциями и препаратами перорально.
Паллиативная химио-, таргетная и лучевая терапия. Она используется не с целью разрушить опухоль, а с целью просто сделать ее меньше, чтобы освободить сдавленные нервные узлы, вызывающие боль.
Нейрохирургические методы. Нейрохирург надрезает корешки спинномозговых или черепных нервов. Это не приводит к утрате двигательной активности (хотя может потребовать реабилитации), но мозг лишается возможности получать болевые сигналы по этому пути.
Радиочастотная абляция (РЧА). В первом нашем посте, про паллиативную медицину, мы прикрепляли видео о том, как этот метод помог пациентке избавиться от болевого синдрома на последней стадии рака. Тогда РЧА применялась для того, чтобы разрушить метастазы, давившие на нервные корешки спинного мозга.
В случаях же, когда разрушить метастазы или саму опухоль невозможно, РЧА можно использовать для разрушения проводящих нервных путей. Это похоже на предыдущий вариант, только хирург действует не скальпелем, а специальной иглой, разогретой радиочастотными колебаниями до высокой температуры.
Нейролизис при помощи эндосонографии. Нейролизис — это разрушение нервного пути, проводящего боль, с помощью специальных химических растворов. Под контролем ультразвука эндоскоп подводят точно к чревному (солнечному) нервному сплетению через ЖКТ и разрушают часть нервных волокон. Обезболивающий эффект от процедуры наступает в 90% случаев при раке желудка или, например, поджелудочной железы. Сохраняется результат процедуры от месяца до года в редких случаях. Все зависит от скорости развития опухоли. При том, что в случае с применением препаратов-анальгетиков, их пришлось бы применять еженедельно.
Вертебропластика. Этот способ можем пояснить на живом примере из собственной практики. Повреждение позвоночника метастазами приводит к разрушению тела позвонка. Костная структура позвонка деформируется, происходит компрессия (сдавливание) спинномозговых корешков. Возникает корешковый компрессионный сидром, который сопровождается сильными болями. Вертебропластика укрепляет тело пораженного позвонка, чтобы он перестал давить на нервные корешки.
Операция малоинвазивная, ее проводят под местным обезболиванием и контролем компьютерной томографии. В тело позвонка вводится специальная игла-канюля, одновременно специальным инструментов восстанавливается высота позвонка. В полость позвонка вводится костный цемент. Результат вмешательства также контролируется КТ исследованием. В 98% случаев вертебропластика устраняет болевой синдром сразу же после окончания операции. Период реабилитации минимальный, через пару часов пациент может принимать вертикальное положение.
Так что, вариантов помочь пациенту с болевым синдромом у хорошего онколога сегодня много. Мы убеждены, что вне зависимости от стадии его рака, человек может максимально долго иметь нормальное качество жизни, без ограничений и страданий.
Главная боль — несовершенство системы
Проблема недостаточного обеспечения сильными анальгетиками больных с тяжелыми диагнозами — одна из самых, уж извините, больных проблем в российской онкологии в частности и паллиативной медицине в целом.
После самоубийства контр-адмирала Апанасенко в 2014 начались какие-то подвижки, но далеко не все так радужно, как обещалось.
Чтобы страха, а значит, и потенциальной ненужной боли, не осталось, давайте разъясним, какой порядок действий, нужный для получения наркотического препарата.
Кто выписывает рецепт?
- врач-онколог,
- участковый терапевт,
- врач любой специальности, который прошел обучение работе с наркотическими и психотропными веществами.
Сколько действует рецепт?
Нужно ли сдавать ампулы?
Нет. По закону, никто не вправе требовать от пациента или его родных сдавать использованные ампулы, пластыри и упаковки от наркотических анальгетиков.
Может кто-то из родственников получить рецепт и препарат от имени больного?
- Чтобы выписать рецепт, врач должен провести осмотр. Но если пациент не может добраться до больницы, он имеет право вызвать врача на дом.
- За печатью все же придется отправить кого-то из близких в поликлинику — печать лечебного учреждения на рецепте обязательна.
- Получить препарат в специально указанной аптеке может как сам пациент, так и его доверенное лицо (с паспортом и копией паспорта пациента)
Что делать, если возникли сложности с получением обезболивающего?
- Звонить на горячую линию Министерства здравоохранения: 8-800-200-03-89,
- Росздравнадзора: 8-800-500-18-35,
- В страховую компанию, у которой оформлен ваш полис ОМС.
В заключение хочется как-то обобщить все сказанное по этой тяжелой теме:
Пусть у вас еще очень-очень долго ничего не болит!
Читайте также:





