C 54 1 злокачественное новообразование эндометрия тела матки
Рак тела матки
- Ассоциация онкологов России
Оглавление
- Ключевые слова
- Список сокращений
- Термины и определения
- 1. Краткая информация
- 2. Диагностика
- 3. Лечение
- 4. Реабилитация
- 5. Профилактика и диспансерное наблюдение
- Критерии оценки качества медицинской помощи
- Список литературы
- Приложение А1. Состав рабочей группы
- Приложение А2. Методология разработки клинических рекомендаций
- Приложение Б. Алгоритмы ведения пациента
- Приложение В. Информация для пациентов
Ключевые слова
- Рак тела матки
- Хирургия
- Лучевая терапия
- Химиотерапия
Список сокращений
РТМ – рак тела матки
МКБ 10 – Международная классификация болезней 10 пересмотра
ВОЗ – Всемирная Организация Здравоохранения
КТ – компьютерная томография
МРТ – магниторезонансная томография
УЗИ – ультразвуковое исследование
ПЭТ – позитронно эмиссионная томография
ПЭТ-КТ – позитронно эмиссионная томография, совмещенная с КТ
ЛТ – лучевая терапия
ДОМТ – дистанционное облучение малого таза
ВЛТ – внутриполостная лучевая терапия
ESGO – European Societyof Gynaecological Oncology (Европейское общество онкогинекологии)
ESMO – European Society for Medica lOncology (Европейское общество медицинской онкологии)
ESTRO – European Society for Radiotherapy & Oncology (Европейское общество радиотерапии и онкологии)
Термины и определения
Операция II типа — модифицированная расширенная экстирпация матки (подразумевает удаление медиальной половины кардинальных и крестцово-маточных связок и тазовую лимфодиссекцию; мочеточник туннелируется, но не мобилизуется по нижнелатеральной полуокружности) (по классификации M. Piver, 1974)
Операция III типа — расширенная экстирпация матки по Мейгсу (подразумевает удаление кардинальных и крестцово-маточных связок от стенок таза, верхней трети влагалища и тазовую лимфодиссекцию) (по классификации M. Piver, 1974)
1. Краткая информация
1.1 Определение
Рак тела матки (РТМ) – злокачественная опухоль, исходящая из слизистой оболочки тела матки (эндометрия).
1.2 Этиология и патогенез
У большинства пациенток РТМ носит спорадический характер. Только примерно в 5% случаев РТМ ассоциирован с наследственными синдромами, в частности с синдромом Линча[3]. В качестве факторов риска развития данной патологии рассматриваются:гиперэстрогения, ранние менархе, отсутствие родов в анамнезе, поздняя менопауза, возраст старше 55 лет, применение тамоксифена [4, 5].
Выделяют два патогенетических типа РТМ [7].
I тип (более частый). Опухоль развивается в более молодом возрасте, в отличие от пациенток IIпатогенетического варианта, на фоне длительной гаперэстрогении и гиперплазии эндометрия. У больных РТМ I патогенетического типа часто наблюдаются ожирение, сахарный диабет и гипертоническая болезнь, возможны эстрогенсекретирующие опухоли яичников или синдром склерокистозных яичников. Опухоли I патогенетического варианта, как правило, высокодифференцированные, имеют более благоприятный прогноз.
II тип. Опухоли эндометрия обычно низкодифференцированные, имеют менее благоприятный прогноз. Опухоли II патогенетического типа возникают в более старшем возрасте, в отсутствие гиперэстрогении, на фоне атрофии эндометрия.
Примерно у 80% больных РТМ диагностируют эндометриоидную аденокарциному.
1.3 Эпидемиология
РТМ — самая частая злокачественная опухоль женских половых органов в развитых странах и 2-я по частоте после рака шейки матки злокачественная опухоль женских половых органов в мире[1]. В США в 2015 г. зарегистрировано более 54 800 новых случаев заболевания РТМ, и более 10 150 сметрей от этого заболеваня[2].
В России ежегодно регистрируется более 21 тысячи больных РТМ. В структуре заболеваемости женского населения в России в 2012 г. РТМ занимал 2-е ранговое место (7,5%). За период с 2007 по 2012 гг. прирост абсолютного числа заболевших составил16,4%. Средний возрастзаболевших РТМ в России составляет 62 года. В возрастной группе 40-54 года РТМ занимает 3-е ранговое место (8,8%) после рака молочной железы ишейки матки, а в возрастной группе55-69 лет — 2-е место(10,3%). Более 80% больных выявляется на ранних (I-II) стадиях заболевания[6].
В структуре смертности от онкологических заболеваний в России в 2012 году среди женщин РТМ не входил в первые пятнадцать мест, и составил менее 1,5%. Летальность на первом году с момента установления диагноза составила 9,7%[6].
1.4 Кодирование по МКБ 10
Злокачественное новообразование тела матки (С54):
C54.0 – Перешейка матки (нижнего сегмента матки)
C54.3 – Дна матки
C54.8 – Поражение тела матки, выходящее за пределы одной и более вышеуказанных локализаций
C54.9 – Тела матки неуточненной локализации
1.5 Классификация
1.5.1 Международная гистологическая классификация (классификация ВОЗ, 4-е издание, 2013 г.)[8]:
Морфологическая классификация злокачественных опухолей тела матки
Выделяют три степени дифференцировкиаденокарциномы эндометрия:
G3 – низкодифференцированная или недифференцированная.
1.6 Стадирование
Стадии РТМ определяют по результатам интраоперационной ревизии и результатов послеоперационного гистологического исследования с помощью классификации TNM (UICC, 7-й пересмотр, 2009 г.) или FIGO (2009 г.)[9]. В табл. 1 представлена классификация стадий РТМ и карциносаркомы:
Таблица 1 –Стадии РТМ и карциносаркомы матки по системе TNM (UICC, 7-й пересмотр, 2009 г.) и классификации FIGO (2009 г.)
TNM
FIGO
Описание
Невозможно оценить состояние первичной опухоли
Первичная опухоль отсутствует
Опухоль в пределах эндометрия или опухоль с инвазией менее половины толщины миометрия
Опухоль с инвазией более половины толщины миометрия
Опухоль распространяется на строму шейки матки, но не выходит за пределы матки
Прорастание серозной оболочки матки, поражение маточных труб или яичников (непосредственный переход опухоли или метастазы)
Поражение влагалища или параметриев (непосредственный переход опухоли или метастазы)
Прорастание слизистой оболочки мочевого пузыря или прямой кишки
Оценить состояние регионарных лимфатических узлов невозможно
Метастазов в регионарных лимфатических узлах (тазовых или поясничных) нет
Метастазы в регионарных лимфатических узлах (тазовых или поясничных)
Метастазы в тазовых лимфатических узлах
Метастазы в поясничных лимфатических узлах
Отдаленных метастазов нет
Отдаленные метастазы (в том числе метастазы в паховых лимфатических узлах и лимфатических узлах в пределах брюшной полости, кроме тазовых или поясничных лимфатических узлов; за исключением метастазов во влагалище, в придатках матки и по тазовой брюшине)
2. Диагностика
2.1 Жалобы и анамнез
- Рекомендуется тщательный сбор жалоб и анамнеза у пациентки с целью выявления факторов, которые могут повлиять на выбор тактики лечения [10, 21].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - IIb)
Комментарии:Основнымсимптомомракаэндометрияявляютсяациклическиематочныекровотеченияврепродуктивномпериодеиликровотечениявпостменопаузе.Интенсивностькровотеченийнекоррелируетсрискомракаэндометрия.Иногдаракэндометриявыявляетсяуженщинбез жалобприцитологическомскринингеракашейкиматки.
2.2 Физикальное обследование
- Рекомендуется тщательный физикальный осмотр, включающий гинекологическое исследование [10, 81].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Комментарии: При гинекологическом исследовании визуально осматривается слизистая шейки матки и влагалища с цель выявления возможного перехода опухоли на эктоцервикс или метастазов в стенке влагалища. При бимануальном гинекологическои исследовании оценевается состояние параметриев. При физикальном исследовании обязательно пальпируются паховые, надключичные и подключичные лимфатические узлы с целью выявления возможного их увеличения.
- Рекомендуется выполнять: развернутые клинический и биохимический анализы крови с показателями функции печени, почек, анализ крови на онкомаркерCА-125, исследование свёртывающей системы крови, общий анализ мочи [10].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - IV)
Комментарии: Лабораторные обследования призваны оценить состояние различных органов и систем с целю определения возможности проведения того или иного вида лечения. Повышение уровня СА-125 является косвенным признаком экстрагенитального распространения опухоли.
- Рекомендуется выполнить аспирационную биопсию эндометрия или раздельное диагностическое выскабливание матки [10].
Уровень убедительности рекомендаций А (уровень достоверности доказательств Ib)
Комментарии:Диагноз устанавливают по результатам аспирационной биопсии эндометрия, раздельном диагностическом выскабливании матки с гистероскопией или без нее на основании гистологического заключения с обязательным указанием гистологического типа и степени дифференцировки опухоли.
- Рекомендуется выполнить ультразвуковое исследование (УЗИ) брюшной полости, забрюшинного пространства, малого таза [10].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - IV)
Комментарии: УЗИ - наиболее простой и доступный метод визуализации образований в брюшной полости, забрюшинном пространстве и полости таза. Выполнение этого исследования позволяет оценить распространенность опухолевого процесса в пределех малого таза, оценить сотояние регионарных лимфатических узлов и возможное метастатическое поражение других органов брюшной полости и забрюшинного пространства.. Что ищем?
- Рекомендуетсявыполнить рентгенографию грудной клетки [10].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
- Рекомендуется выполнить магниторезонансную томографию (МРТ)малоготазас внутривенным контрастированием [10].
Уровень убедительности рекомендаций - В (уровень достоверности доказательств - IIb)
Комментарии: МРТ информативнее компьютерной томографии (КТ) при оценке глубины инвазии и перехода опухоли на шейку матки и смежные органы; точность определения глубины инвазии с помощью МРТ составляет 71—97% [11, 12].
- Рекомендуется выполнить МРТ органов грудной клетки, брюшной полости и малого таза с контрастированием при подрозрении на поражение паренхиматозных органов [10, 12].
Уровень убедительности рекомендаций - В (уровень достоверности доказательств - IIb)
- При увеличении размеров и/или изменении структуры лимфатических узлов по данным УЗИ рекомендуется выполнить КТ с контрастированием для оценки состояния лимфатических узлов [ФЦМР1] [10, 13].
Уровень убедительности рекомендаций - В (уровень достоверности доказательств - IIb)
Комментарии: Cледует помнить, что на момент операции метастатически измененные лимфатические узлы оказываются увеличенными менее чем у 10% больных РТМ ранних стадий. Уточняющая диагностика метостаического поражения лимфатических узлов необходима для определения объема хирургического вмешательства.
- При подозрении на экстрагенитальное распространение опухолевого процесса (метастазы в лимфатических узлах, отдаленные метастазы) рекомендуется выполнить позитронно-эмиссионную томографию (ПЭТ) или ПЭТ, совмещенную с КТ (ПЭТ-КТ) [13, 14].[ФЦМР2]
Уровень убедительности рекомендаций - В (уровень достоверности доказательств - IIb)
Комментарии: Выполнение ПЭТ-КТ позволит выбрать правильную тактику лечения больных РТМ.
- Рекомендуется выполнить электрокардиографию (ЭКГ) всем больным [10, 81].[ФЦМР3]
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Комментарии: Выполнение ЭКГ позволит оценить состояние сердечно-сосудистой системы, что может повлиять на выбор метода лечения больной.
- Рекомендуется проводить гистологическое исследование хирургически удаленного опухолевого препарата[10, 21].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – Ib)
Комментарии:в морфологическом заключении рекомендуется отразить следующие параметры:
- Гистологический тип опухоли;
- Степень дифференцировки опухоли;
- Размеры опухоли;
- Глубина инвазии опухоли;
- Толщина миометрия в месте наибольшей инвазии опухоли;
- Прорастание опухолью серозной оболочки тела матки;
- Опухолевые эмболы в кровеносных и лимфатических сосудах;
- Переход опухоли на шейку матки, врастание в строму шейки матки;
- Выход опухоли в параметрий;
- Переход опухоли на влагалище;
- Общее числоудаленных и поражённых тазовых лимфоузлов справа, слева;
- Общее число удаленных и поражённых поясничных лимфоузлов;
- Метастатическое поражение яичников, маточных труб;
- Прорастание опухоли в стенку мочевого пузыря, прямой кишки (при выполнении экзентерации или резекции смежных органов);
- Степень лечебного патоморфозапервичной опухоли и метастазов в лимфоузлах в случае предоперационной терапии
- Рекомендуется цитологическое исследование смывов с брюшины брюшной полостии малого таза с целью степени распространенности опухолевого процесса [10, 21].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – IIb)
- Рекомендуется консультация генетика для пациенток моложе 50 лет или с семейным анамнезом РТМ и/или колоректального рака [15, 16].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – IIb)
- Рекомендуется при подготовке к лечению по показаниям проводить дополнительное обследование: эхокардиографию, холтеровскоемониторирование сердечной деятельности, исследование функции внешнего дыхания, УЗДГ сосудов шеи и нижних конечностей, забор мазков с шейки матки и из канала шейки матки, кольпоскопию, цервикогистероскопию, цистоскопию,ректороманоскопию, экскреторную урографию, сцинтиграфию костей скелета, ирригоскопию,колоноскопию, диагностическую лапароскопию, ренографию, консультации специалистов (уролога, терапевта, эндокринолога, невролога и др.)[10, 81].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Комментарии:При наличии соматической патологии и/или для уточнения распространенности опухолевого процесса по показаниям рекомендуется проводить некоторые дополнительные обследование, которые позволят выбрать оптимальную тактику лечения пациентки.
3. Лечение
3.1 Хирургическое лечение
- Хирургическое вмешательство рекомендуется как наиболее эффективный метод лечения РТМ независимо от стадии как самостоятельно, так и в комбинации с другими методами [10, 17,18, 20].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - Ia)
Комментарии: При РТМ возможны лапаротомные, лапароскопические, лапроскопически-ассистированные влагалищные, робот-ассистированные вмешательства при условии того, что доступ обеспечивает решение задач, стоящих перед хирургическим этапом лечения, в том числе выполнение тазовой и поясничной лимфодиссекции, если она показана [17, 18, 19, 20]. При абсолютных противопоказаниях к хирургическому лечению проводят лучевую терапию (ЛТ) по радикальной программе, при высокодифференцированной эндометриоиднойаденокарциноме возможна гормонотерапия [25, 26, 27]. У молодых больных начальным высокодифференцированным РТМ возможно органосохраняющее лечение, которое следует проводить в учреждениях, имеющих такой опыт [28, 29].
- При РТМ I стадии рекомендуется начинать лечение с хирургического вмешательства [10, 21].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - Ia)
Комментарии: Предоперационную ЛТ не проводят.
- Рекомендуемый объем хирургического вмешательства при РТМ I стадии - экстрафасциальная экстирпация матки с придатками (предварительно интраоперационно получают смывы из брюшной полости для цитологического исследования) и биопсия всех выявленных при ревизии брюшной полости, малого таза и забрюшинного пространства объемных образований [10, 21].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - Ia)
Комментарии: У больных моложе 45 лет при высокодифференцированном РТМ с инвазией менее половины толщины миометрия в отсутствие признаков распространения опухоли за пределы матки возможно сохранение яичников и удаление матки с маточными трубами [22, 23, 24]. Сохранение яичников не рекомендуется при мутациях генов BRCA и синдроме Линча.
- При серозном РТМ и карциносаркоме, а также при обнаружении во время операции метастазов в яичниках, когда высок риск имплантационного метастазирования, рекомендуется удаление большого сальника [21, 30].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - IIb)
- Лимфодиссекциярекомендуется при серозном, светлоклеточном РТМ и карциносаркомеI клинической стадии. Показания к лимфодиссекции для эндометриоидного рака определяются риском, оцениваемым по результатам предоперационного обследования (табл. 2)[30].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - IIa)
Комментарии: При наличии показаний к лимфодиссекции удаляют лимфатические узлы обеих регионарных зон: тазовые и поясничные до почечных сосудов (лимфодиссекция IV уровня).
Таблица 2–Показания к лимфодиссекции при эндометриоидном РТМ I клинической стадии (консенсус ESGO, ESMO, ESTRO, 2015 г.)
Инвазия миометрия
Степень дифференцировки
Риск лимфогенных метастазов
Тазовая и поясничная лимфодиссекция
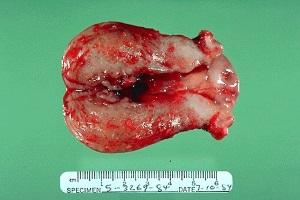
Рак тела матки является довольно частой патологией, и в последнее время отмечается значительное увеличение этого заболевания. Так, за последние 30 лет заболеваемость РЭ увеличилась на 55%. В Украине частота заболеваемости РЭ составляет 24,5 на 100 000 женщин.
Общая информация
- РЭ относится к гормонозависимым опухолям женской репродуктивной системы, частыми причинами которых являются: ановуляция, хроническая гиперэстрогения, бесплодие, миома матки и генитальный эндометриоз. Они сочетаются с метаболическими нарушениями (ожирением, гиперлипидемией, СД), образуя по существу хорошо очерченный синдром системных нарушений в трех гомеостатах: репродуктивном, энергетическом и адаптационном. Основными причинами, влияющими на увеличение заболеваемости РЭ, являются:
- большая продолжительность жизни женщин;
- увеличение количества лиц с нейрообменно-эндокринными нарушениями (у пациенток с ожирением до 15 кг риск возникновения РЭ увеличивается в 3 раза, до 25 кг – в 10 раз; у больных СД – в 3 раза);
- неадекватное использование гормональных препаратов с высоким содержанием эстрогенов (при длительном приеме эстрогенов риск возникновения РЭ увеличивается в 10-15 раз).
- ановуляция и ановуляторные маточные кровотечения в пременопаузе;
- поздняя менопауза (после 50 лет);
- эстрогенный тип кольпоцитологической реакции в постменопаузе;
- миома матки;
- генитальный эндометриоз;
- синдром склероклеточных яичников;
- гиперпластический процесс эндометрия в анамнезе;
- гормонально-зависимые опухоли в анамнезе;
- прием эстрогенов в постменопаузе;
- отягощенная наследственность по раку органов репродуктивной системы;
- ожирение;
- гиперлипидемия;
- СД;
- АГ;
- бесплодие;
- отсутствие родов;
- поздние роды;
- роды крупным плодом.
При сочетании нескольких факторов, относящихся к репродуктивной системе и метаболическим нарушениям, риск возникновения РЭ возрастает в десятки раз.
В современной онкогинекологии выделяют два патогенетических варианта возникновения РЭ.
Первый патогенетический вариант. Встречается у 60-70% пациенток. Характеризуется четко выраженной патологией овуляции (ановуляторные маточные кровотечения, бесплодие, позднее наступление менопаузы), которая сочетается с нарушением метаболизма жиров и углеводов (различной степени ожирение, СД, АГ).
Опухоль возникает на фоне гиперпластического процесса эндометрия и стромы яичников, часто сочетается с другими гормонально-зависимыми опухолями (раком МЖ, феминизирующими опухолями яичников), синдромом Штейна-Левенталя. Опухоль матки у таких больных растет медленно, обладает высокой степенью дифференцировки, чувствительна к прогестагенам. Заболевание протекает с меньшей степенью злокачественности и сравнительно редко сопровождается лимфогенным метастазированием.
Второй патогенетический вариант. Нарушение овуляции и стероидного гомеостаза выражены нечетко или совсем отсутствуют. Опухоль возникает чаще у пациенток в постменопаузе на фоне атрофии эндометрия; наблюдается фиброз стромы яичников. Отсутствие гормональной зависимости влечет за собой нарастание признаков автономности и прогрессии. В этих случаях опухоль – низкодифференцированная, склонная к инвазивному росту и лимфогенному метастазированию, малочувствительна к прогестагенам. Течение заболевания менее благоприятно.
Возникновение опухоли никогда не происходит на фоне нормально функционирующего эндометрия. Ей предшествуют гиперпластический процесс, аденоматоз или атрофия.
Для высокодифференцированного РЭ характерно поверхностное прорастание в миометрий, тогда как низкодифференцированная опухоль отличается глубокой инвазией и высокой потенцией к лимфогенному метастазированию.
Гистология РЭ:
- аденокарцинома, возникающая примерно у 80% пациенток, определяется различной степенью дифференцировки;
- аденоакантома – аденокарцинома с доброкачественной плоскоклеточной дифференцировкой – наблюдается у 8-12% больных, имеет благоприятный прогноз.
Редко встречающиеся опухоли:
- железисто-плоскоклеточный рак – плоскоклеточный компонент – имеет сходство с плоскоклеточным раком; прогноз при нем менее выражен из-за наличия недифференцированного железистого компонента;
- плоскоклеточный рак;
- светлоклеточный рак – имеет много общего с подобными опухолями шейки матки, возникает у лиц более пожилого возраста и отличается агрессивным течением.
- недифференцированный рак – чаще обнаруживается у женщин в возрасте старше 60 лет и возникает на фоне атрофии эндометрия (второй патогенетический вариант). Имеет также неблагоприятный прогноз.
- серозно-папиллярный рак – морфологически имеет много общего с серозным раком яичников, для него характерны крайне агрессивное течение и высокая потенция к метастазированию.
Клиническая картина
Клиническая картина злокачественных новообразований эндометрия определяется такими симптомами.
Кровотечение.
Маточные кровотечения являются основным проявлением РЭ и наблюдаются у 70-90% больных. Характер их зависит от возраста пациенток:
- в репродуктивном возрасте – мено- и метроррагии;
- в пременопаузальном периоде – ациклические кровотечения;
- в постменопаузе – кровянистые выделения мажущего характера.
Боль. Вначале носит схваткообразный характер, что обусловлено сокращением миометрия, который старается опорожнить полость матки от крови или гноеподобной жидкости. Именно поэтому после такой схваткообразной боли появляются или увеличиваются патологические выделения из матки (кровь, гной). Тупая боль указывает на распространение опухоли за пределы матки и обусловлена сдавлением опухолевыми инфильтратами нервных стволов малого таза или сдавлением симпатического ствола метастатически пораженными парааортальными лимфоузлами.
Лейкорея – обильные слизистые выделения из влагалища белого или желтоватого цвета.
Нарушение функции смежных органов.
При переходе ракового процесса на другие органы (мочевой пузырь, мочеточники, прямую кишку) появляются симптомы нарушения функции этих органов.
Симптомы интоксикации.
Как правило, наблюдаются только в запущенных случаях.
Диагностика
Физикальные методы исследования
- Опрос – определение длительности репродуктивного периода, наличие ациклических маточных кровотечений, особенности генеративной функции и течения пременопаузального периода, время наступления менопаузы, наличие гиперпластического процесса в анамнезе, СД, АГ.
- Общий осмотр – наличие признаков нарушений обменных процессов (ожирения).
- Глубокая пальпация живота – пальпация опухоли, метастазы.
- Осмотр наружных половых органов.
- Осмотр в зеркалах.
- Бимануальное гинекологическое обследование – детальное описание опухоли.
- Ректовагинальное исследование – состояние параметрия.
Обязательные:
- определение группы крови и резус-фактора;
- общий анализ крови;
- общий анализ мочи;
- биохимические показатели крови;
- цитологическое исследование аспирата эндометрия (чувствительность цитологического метода составляет 90%).
При наличии показаний:
- бактериологическое исследование;
- гормональное исследование состояния гипофизарно-гонадотропной системы;
- функциональные пробы печени.
Обязательные:
- УЗС органов малого таза;
- раздельное диагностическое выскабливание;
- рентгенография органов грудной клетки;
- внутривенная пиелография;
- ирригография;
- цистоскопия;
- ректороманоскопия;
При наличии показаний:
- гистероскопия (визуализация патологических изменений эндометрия, их локализация и распространенность);
- биопсия эндометрия;
- УЗС почек, печени;
- компьютерная томография;
- лимфангиография;
- МРТ.
Обязательные:
При наличии показаний:
- эндокринолога;
- гастроэнтеролога;
- уролога;
- хирурга.
- гиперпластические процессы эндометрия;
- хориокарцинома.
Лечение
Выбор методов лечения больных РЭ зависит от стадии заболевания, степени дифференцировки, глубины инвазии опухоли в миометрий, размеров, формы роста и рецепторного статуса опухоли.
Для проведения гормонального лечения чаще всего используются прогестагены: 17-ОПК, Депо-Провера, провера, фарлутал, депостат, мегейс в сочетании с тамоксифеном или без него.
В последнее время в зарубежной литературе появилось множество публикаций, указывающих на то, что гормонотерапию на ранних стадиях рака тела матки применять нет необходимости, а целесообразно проводить при уже распространенном процессе, рецидивах и метастазах, причем нередко в сочетании с химиотерапией. Начинать лечение в этих случаях следует с прогестинотерапии (при наличии положительных рецепторов прогестерона и эстрадиола). При отсутствии эффекта необходимо переходить на химиотерапию.
При метастатическом процессе в случае неэффективности прогестинотерапии возможно назначение диферелина или золадекса.
В последние годы учеными обсуждаются возможности использования органосохраняющего гормонального лечения при начальных стадиях РЭ у женщин молодого возраста. Однако следует помнить, что проведение любого органосохраняющего лечения возможно только в высококвалифицированном специализированном учреждении, где есть все возможности для выполнения углубленной диагностики как перед началом, так и в процессе лечения.
Медикаментозное лечение проводят в основном при распространенном процессе, автономных опухолях (гормонально независимых), а также при выявлении рецидива заболевания и метастазах. Если к моменту операции опухоль вышла за пределы органа, то местное регионарное хирургическое или лучевое воздействие не решает основной проблемы лечения, и необходимо использовать химиогормонотерапию.
В настоящее время химиотерапия при РЭ остается паллиативной, так как даже при достаточной эффективности некоторых препаратов действие их обычно кратковременное.
В настоящее время хирургическому лечению РЭ придается первостепенное значение, и как самостоятельному методу, и как важному этапу в комплексе лечебных мероприятий на каждом этапе лечения и при любой стадии заболевания.
Примерно 90% больных, страдающих РЭ, подвергаются оперативному лечению. Выполняют обычно экстирпацию матки с придатками. По вскрытии брюшной полости необходимо произвести полную ревизию органов малого таза и брюшной полости, забрюшинных лимфатических узлов. Кроме того, следует брать смывы из дугласова пространства для цитологического исследования. За рубежом после ревизии органов малого таза производят перевязку дистальных концов фаллопиевых труб с целью предотвращения возможного опухолевого распространения во время манипуляции с маткой.
При выборе объема оперативного вмешательства необходимо обращать внимание на степень выраженности обменно-эндокринных нарушений, так как при значительном ожирении лимфаденэктомия практически невыполнима и не всегда целесообразна. У больных с первым патогенетическим вариантом предпочтительней проводить простую экстирпацию матки с придатками. Лимфаденэктомия при этом патогенетическом варианте показана при глубокой инвазии опухоли (более 1/2 миометрия), переходе на цервикальный канал, метастазах в яичниках и лимфатических узлах, низкодифференцированных опухолях.
У больных, относящихся ко второму патогенетическому варианту, у которых чаще встречаются опухоли с низкой степенью дифференцировки, с глубокой инвазией в миометрий и высокой потенцией к лимфогенному метастазированию, целесообразнее выполнять экстирпацию матки с придатками и лимфаденэктомию.
Тактика хирургического лечения и химиотерапии в зависимости от стадии рака яичников
При поражении только эндометрия, вне зависимости от гистологической структуры опухоли и степени ее дифференцировки, достаточно произвести простую экстирпацию матки с придатками без какой-либо адъювантной терапии.
При поверхностной инвазии, локализации опухоли небольших размеров высокой степени дифференцировки в верхнезадней части матки вполне достаточно выполнить простую экстирпацию матки с придатками без адъювантного лечения. При инвазии до 1/2 миометрия, G2- и G3-степени дифференцировки, больших размерах опухоли и локализации в нижних отделах матки показана экстирпация матки с придатками и лимфаденэктомия. При отсутствии метастазов в лимфатических узлах малого таза после операции проводят эндовагинальное внутриполостное облучение. Если нет возможности произвести лимфаденэктомию, после операции следует выполнить наружное облучение малого таза.
Производят экстирпацию матки с придатками, лимфаденэктомию. При отсутствии метастазов в лимфатических узлах и злокачественных клеток в перитонеальной жидкости, при неглубокой инвазии после операции следует провести эндовагинальное внутриполостное облучение. При глубокой инвазии и низкой степени дифференцировки опухоли проводят сочетанную лучевую терапию.
Оптимальным объемом операции следует считать экстирпацию матки с придатками с выполнением лимфаденэктомии. При выявлении метастазов в яичниках необходимо произвести резекцию большого сальника. В дальнейшем проводят наружное облучение малого таза. При обнаружении метастазов в парааортальных лимфатических узлах целесообразно их удаление. В случае, если удалить метастатически измененные лимфатические узлы не представляется возможным, необходимо провести наружное облучение данной области.
Производится индивидуальный подбор с использованием при возможности хирургического метода лечения, лучевой и химиогормональной терапии.
Соответствующее лечение может способствовать пятилетней выживаемости больных:
- I стадии – до 85%;
- II стадии – до 75%;
- III стадии – до 56%.
Читайте также:

