Бужирование кишечника при онкологии
- Направления
- Лечения
- Цены
- Акции
- Оставить заявку

27 Фев Бужирование колостомы

Колостома. Наиболее тяжелое по своим социальным, психологическим и функциональным исходам последствие лечения рака прямой и ободочной кишки. Значительная психологическая травма, обусловленная осознанием высокой вероятности калечащего характера операции, требует проведения в предоперационном периоде психопрофилактической подготовки больного к возможному наложению противоестественного заднего прохода.
До операции необходимо в полной мере информировать больного о способах регуляции опорожнения кишечника и правилах пользования калоприемником. После экстирпации прямой кишки с наложением постоянной колостомы больные нуждаются в непосредственном обучении методам регуляции кишечной перистальтики, ирригации ободочной кишки, применению калоприемников и пневмообтураторов. Одним из простых и эффективных методов регуляции перистальтики кишечника является диетотерапия. Наиболее рационален метод трехразового питания через постоянные интервалы времени. Для эффективного управления актом дефекации следует подбирать индивидуальную диету. Перераспределение объема дневного рациона позволяет добиться дефекации в определенное время. Нормальным следует считать 1-3-кратное опорожнение, следующее порционно, приблизительно в одно и то же время, продолжительностью 30-60 мин. Таким больным можно рекомендовать отказ от калоприемника и использование ватно-марлевой повязки или обтуратора для плоской колостомы.
В случае недостаточной эффективности диетотерапии назначают медикаментозное лечение в зависимости от моторики кишечника. При тенденции к запорам показаны чередование cлабительных (настой листьев сенны, кора крушины, ревень и т.д.) с диетой, содержащей много клетчатки, физические упражнения, направленные на укрепление мышц брюшного Пресса. При склонности к диарее, чаще всего обусловленной сопутствующим колитом, назначают антибактериальную терапию, активированный уголь по 0,5 г 3-4 раза в день, нитрат висмута по 0,5 г 3 раза в день, обязательно в сочетании с соответствующей диетой (рис, черника, настой шиповника, чай, кофе). С целью уменьшения запаха фекальных масс внутрь применяют аспирин, викаир, викалин.
Важнейшим требованием к модели используемых больными калоприемников является надежный герметизм между колостомой и собирающим устройством. При этом следует учитывать изменение упитанности больного; это требует периодической адаптации калоприемника или модификации модели изделия. Для повседневного применения в домашних условиях наиболее оптимальны одноразовые облегченные пластиковые калоприемники на прилипающей основе. С целью профилактики и лечения мацерации кожи вокруг колостомы рекомендуется систематическое (3-4 раза в день) обмывание кожи вокруг нее растворами мыла, фурацилина, перманганата калия и т.д., с последующим наложением мягкой повязки, смоченной растительным маслом.
При развитии осложнений со стороны колостомы (параколостомические грыжи, выпадение престомального участка ободочной кишки, рубцовые стриктуры колостомы, свищи брюшной стенки) выполняют пластические операции. Наиболее эффективным методом реабилитации больных,с колостомой после радикального лечения осложненных форм колоректального рака является выполнение реконструктивно-восстановительных операций, направленных на ликвидацию стомы и восстановление естественного пассажа по толстой кишке.
Нарушения функции кишечника. Обусловлены нарушением моторной функции толстой кишки, изменениями микрофлоры кишечника, отсутствием резервуарной функции низведенной кишки. Проявляются хроническим запором, диареей, которая в тяжелых случаях приводит к нарушению водно-электролитного баланса, снижением массы тела, болезненностью кишки при пальпации, многомоментным актом дефекации. Лечение направлено на нормализацию стула путем адекватно скорригированной диеты (№ 2 и № 4). Необходим прием препаратов, используемых при дисбактериозе кишечника (энтеросептол, левомицетин, мексаформ, интестопан, бифидумбактерин, лактобактерин и др.). При воспалительных изменениях в кишечнике, явлениях анастомозита целесообразны высокие клизмы с 0,5% раствором новокаина по 100,0 и 0,2 % раствором фурацилина по 100,0 (после стула) и очистительные клизмы в течение 5-7 дней подряд.
Рубцовое сужение анастомоза. С целью устранения рубцовых стриктур при отсутствии воспаления вокруг кишечной стенки осуществляют бужирование колоректального анастомоза эластическим бужем или электрохирургическую реканализацию с визуальным контролем. Бужирование проводят ежедневно на протяжении 4-5 нед. В течение последующего месяца процедуры осуществляют 2-3 раза в неделю. Бужирование дополняют мероприятиями, направленными на облегчение опорожнения кишечника и профилактику инфицирования микротрещин рубцового сужения (витаминотерапия, мягкодействующие слабительные, промывание кишечника антисептическими растворами, применение средств, уменьшающих газообразование, и т.д.). Лечение сужения колоректального анастомоза проводят сразу после его диагностики во избежание развития частичной и полной кишечной непроходимости.
Недостаточность сфинктеров прямой кишки. Часто развивается после брюшно-анальной резекции с низведением сигмовидной кишки, несколько реже — после передней резекции прямой кишки. Обычно в 50% случаев функция замыкательного аппарата полностью восстанавливается по истечении 6-12 мес. Функциональная недостаточность анального жома устраняется путем электростимуляции мышц промежности и сфинктеров прямой кишки.
Нарушение самостоятельного мочеиспускания. Развивается в результате операционной травмы парасимпатической иннервации мочевого пузыря, травматического перицистита и патологической импульсации из раны. Лечение включает катетеризацию мочевого пузыря, прием уросептиков, инъекции прозерина, витаминов В, и В6, магнитотерапию, электростимуляцию мочевого пузыря.
Сексуальные расстройства. Большинство мужчин, перенесших экстирпацию прямой кишки, страдает снижением половых функций или импотенцией функциональной природы, поэтому в систему реабилитационных мероприятий следует включать лечение у психотерапевта и сексопатолога.
Поздние лучевые повреждения кишечника. Первый признак лучевых повреждений кишечника — дискомфорт, который проявляется упорными запорами или частым жидким стулом с ложными позывами, которые сопровождаются различной интенсивности болями в животе и тошнотой. При эрозивно-десквамативной и язвенно-некротической форме могут иметь место периодические или постоянные геморрагии, приводящие к развитию вторичной анемии. При отсутствии лечения нарастание патологических лучевых изменений в стенке кишечника приводит к образованию ректовезикальных или ректовагинальных свищей, а также к рубцеванию поврежденного сегмента кишки, вплоть до его стеноза.
Местное лечение лучевых повреждений кишечника должно быть направлено на стимуляцию репаративных процессов и устранение воспалительных явлений. С этой целью назначаются очистительные клизмы теплым раствором отвара ромашки, введением внутрикишечно 50-75 мл 5% раствора ДМСО с 30 мг преднизолона, 0,05% раствора этония, масляные микроклизмы 10% метилурациловой мази, каротолина или масла шиповника и т. п. В случаях выраженной геморрагии лечение начинают с микроклизм 0,5% раствора перекиси водорода или 5% раствора аминокапроновой кислоты. При выраженном болевом синдроме в прямой кишке целесообразно назначение ректальных свечей, содержащих метилурацил, новокаин, анестезин, платифиллин и преднизолон.
Общее лечение включает ферментные и бактериальные препараты, антибактериальную терапию. Больным с эрозивно-десквамативными и язвенно-некротическими формами лучевых энтероколитов проводится корригирующая гемостаз (викасол, аминокапроновая кислота, этамзилат) и антианемическая терапия (препараты железа). С целью обеспечения функционального покоя кишечнику назначают полное или частичное парентеральное питание (от 1 до 4 нед) на фоне применения анаболических стероидов. Лечение лучевых повреждений кишечника должно проводиться стационарно в течение 4-6 нед с последующим повторением в зависимости от его эффективности. При ректальных свищах диаметром более 2 см и развитии лучевых стенозов следует своевременно проводить хирургические вмешательства (формирование противоестественного заднего прохода), позволяющие улучшить качество жизни больных.

Сужение анального канала доставляет пациенту немало неприятных ощущений. Эффективно решить эту проблему можно с помощью процедуры, которая называется бужирование. Она проводится с помощью специального пневматического инструмента – бужа.
Бужирование – лечебная процедура, направленная на расширение анального канала, суженного вследствие операций, заболеваний или травм. В прямую кишку вводят трубку (буж) и оставляют ее на 30-40 минут. Бужи бывают разных размеров и выбираются в зависимости от степени патологии.
Причиной сужения (стеноза) анального отверстия могут стать:
- парапроктит;
- хирургическое лечение геморроя;
- хронические анальные трещины;
- туберкулез кишечника;
- опухоли тканей близлежащих органов, создающие давление на кишечник;
- травмы прямой кишки;
- новообразования прямой кишки;
- врожденные стриктуры (сужение прямой кишки);
- ожог промежности/прямой кишки химическими средствами;
- хронические воспаления;
- амебная дизентерия;
- болезнь Крона;
- злоупотребление слабительными препаратами.
В большинстве случаев сужение анального канала происходит именно после хирургического удаления геморроидальных узлов. Это объясняется тем, что операцию обычно проводят под местной анестезией, которая не позволяет добиться полного расслабления прямой кишки.
Сужение анального канала чаще всего наблюдается у пациентов пожилого возраста, а также у совсем маленьких детей.
Показания к процедуре
Сужение прямой кишки может быть:
- Слабое. В анальный канал проходит указательный палец.
- Умеренное. В анальный канал с трудом можно ввести мизинец.
- Тяжелое. В задний проход невозможно ввести палец, даже если его хорошо смазать вазелином или глицерином.
Бужирование осуществляется при слабом и умеренном сужении. При тяжелом этот метод обычно не дает нужного результата – необходимо хирургическое вмешательство.

Сужение прямой кишки проявляет себя следующими симптомами:
- болезненность дефекации;
- выделение крови из заднего прохода;
- вздутие живота после еды;
- тяжесть в кишечнике после дефекации;
- частые задержки стула.
Подготовка к бужированию анального канала
Вечером, накануне процедуры, необходимо очистить кишечник. Сделать это можно с помощью клизмы или слабительного. По поводу выбора слабительного препарата следует проконсультироваться с врачом.
Последний прием пищи должен состояться не позднее чем за 6 часов до процедуры. В течение 3-4 часов до бужирования анального канала не следует даже пить.
Проведение процедуры
Бужирование осуществляется под местной анестезией. Во время процедуры пациент лежит. Врач надевает на руку перчатку, наносит на палец смазку и вводит его в анальное отверстие. Это необходимо для определения степени сужения и подбора бужа нужного размера. Диаметр используемого инструмента должен немного превышать диаметр анального канала. Буж вводят в прямую кишку и нагнетают в него воздух, чтобы он принял необходимый размер, но при этом не травмировал окружающие ткани. После этого инструмент оставляют в анальном канале не менее чем на полчаса. Затем буж аккуратно извлекают.
После процедуры
Реабилитационный период может проходить как в амбулаторных условиях, так и в стационаре – это зависит от возраста пациента, состояния его здоровья, наличия сопутствующих заболеваний. Однако в любом случае первые часы после бужирования необходимо провести под наблюдением врача.
В течение 4-5 дней после процедуры необходимо особенно тщательно соблюдать гигиену промежности. В этот период рекомендуется исключить из рациона пищу, способную спровоцировать раздражение кишечника: жирные, соленые, острые, жареные продукты.
Принцип действия процедуры

Для достижения стойкого результата одного сеанса бужирования недостаточно. Расширение анального канала происходит постепенно. Количество процедур, необходимое в конкретном случае, а также их периодичность определяется врачом, исходя из особенностей организма пациента, степени стеноза и других факторов. Обычно достаточно одного курса лечения, состоящего из 3-5 сеансов, проводящихся раз в 3-4 недели. Во время каждой последующей процедуры используется буж большего размера, чем в предыдущие разы.
Если сужение анального канала обусловлено наличием проктологических или других заболеваний, необходимо будет заняться и их лечением. В противном случае стеноз может развиться повторно.
Эндоскопическое бужирование – методика расширения просвета полого органа или анастомоза с целью восстановления его проходимости. Эта манипуляция относится к категории лечебных эндоскопических процедур и осуществляется с помощью специальных инструментов – бужей.
- Рубцовое сужение пищевода II-IV степени как следствие случайного или умышленного приема агрессивных химических веществ, пептического эзофагита, микотического поражения пищевода, проведенной ранее лучевой терапии, склерозирования варикозно расширенных вен пищевода (при этом диаметр просвета пищевода составляет менее 11 мм).
- Стриктуры пищеводных анастомозов (эзофагогастро-, эзофагоэнтероанастомозов). Пациентам выполняется бужирование на любых сроках формирования стриктуры, но не ранее чем 10 дней после оперативного вмешательства.
- Рубцовые сужения анального канала, прямой кишки или дистальных отделов сигмовидной кишки после перенесенных воспалительных заболеваний (парапроктит, болезнь Крона), оперативных вмешательств (геморроидэктомии), лучевой терапии.
- Стриктуры низкорасположенных межкишечных анастомозов (после операции низкой передней резекции прямой кишки, резекции сигмовидной кишки).
На отделении эндоскопии НИИ онкологии бужирование пищевода применяется и в лечении опухолевых стенозов пищевода, однако не является окончательным методом лечения, а решает задачу кратковременного расширения просвета пищевода в месте циркулярно распространяющейся опухоли перед проведением брахитерапии, установкой самораскрывающегося стента (если диаметр зонда для брахитерапии или доставочного устройства стента превышает диаметр просвета органа).
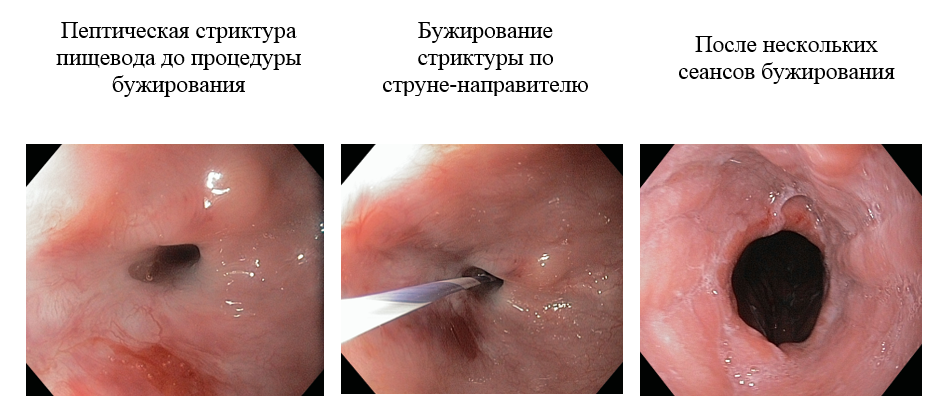
На отделении эндоскопии НИИ онкологии им. Н.Н.Петрова применяется методика бужирования стриктур по направляющей струне без использования рентгенологической установки.
Она заключается в установке гибкой или более ригидной металлической струны по биопсийному каналу эндоскопа за область сужения с последующим проведением по проводнику, как по направителю, пластиковых бужей разного диаметра, начиная от наименьшего. Для процедуры бужирования мы применяем бужи типа Savary с конусообразным дистальным концом и внутренним каналом на всем протяжении бужа.
Эта методика имеет целый ряд преимуществ перед аналогичными вмешательствами, выполняемыми под рентгенологическим контролем. Во-первых, она позволяет выполнять бужирование преимущественно амбулаторно из-за минимальной опасности возникновения осложнений. Во-вторых, наличие проводника позволяет успешно бужировать даже сложные, протяженные стриктуры с извитым ходом, а также стриктуры с эксцентричным расположением входа. В-третьих, полностью отсутствует лучевая нагрузка на больного и врача
Специалист выполняет исследование используя эндоскоп небольшого диаметра. Во время исследования оценивается локализация верхнего края сужения, диаметр суженного участка и его протяженность (по возможности).

Важной задачей для специалиста является проведение эндоскопа через сужение, т.к. это позволит не только установить протяженность стриктуры, но и оценить её ход, направление, убедиться в отсутствии двойных или множественных сужений, свищевых ходов, дивертикулов, что позволит избежать осложнений. Если эндоскоп провести за сужение не удается, то делается попытка проведения струны вслепую, что также является безопасным для пациента, т.к. проведение струны осуществляется её мягким концом. В редких случаях струну не удается провести через сужение, что наблюдается, например, при полном рубцовом сращении, либо при выраженном изгибе и извитости участка сужения, всё это рассматривается как противопоказание для выполнения бужирования и пациенту назначается рентгенологическое исследование с водорастворимым контрастным веществом для установления причины возникших трудностей.
Бужирование начинается с проведения бужа малого диаметра, не превышающего диаметр наиболее суженного участка. Затем буж заменяют на следующий, большего диаметра. За один сеанс применяется от 2 до 3 бужей. При бужировании специалист определяет степень ригидности стриктуры по мануальным ощущениям, что позволяет ему контролировать прилагаемое усилие, ограничивая насильственное преодоление чрезмерного сопротивления рубцовых тканей, и таким образом повышает безопасность вмешательства.
Во время проведения бужирования пациент может испытывать умеренные болевые ощущения.
Длительность и специфика лечения во многом зависит от индивидуальных особенностей пациента и конкретной картины заболевания. Лечение в целом состоит из основного и поддерживающего курсов и завершается динамическим наблюдением.
- Основной курс лечения для достижения просвета полого органа 14-15 мм и анастомозов 19-20 мм, включает в себе не менее 4-5 сеансов, которые проводятся с интервалом 3-4 дня.
- После окончания основного курса лечения бужирование проводится с частотой 1 раз в неделю до стабилизации результата, т.е. когда при очередном визите пациента не будет отмечено повторного сужения просвета более чем на 1-2 мм. Следующий интервал между процедурами составляет 10-14 дней и впоследствии увеличивается до 3 недель, а затем при отсутствии стенозирования – до 1 месяца. Для предупреждения повторного возникновения стеноза поддерживающее лечение обычно длительное и составляет 3-6 месяцев.
- При положительном результате поддерживающего эндоскопического лечения в дальнейшем проводится динамическое наблюдение 1 раз в год. У больных со стриктурами пищевода при необходимости выполняется бужирование 1–2 раза в год. После проведения полноценного курса поддерживающего бужирования повторное лечение при стриктурах пищеводных анастомозов, как правило, не требуется.
Бужирование является высокоэффективной лечебной процедурой. Специалисты нашего отделения достигают хороших результатов в решении таких сложных задач, как:
- Восстановление самостоятельного перорального питания у пациентов с критическими стенозами пищевода и пищеводных анастомозов IV степени (просвет менее 3 мм), а также у пациентов с высокой локализацией верхнего края сужения (глоточно-пищеводный переход, шейный отдел пищевода).
- Ликвидация угрозы кишечной непроходимости без повторного оперативного вмешательства при стенозах межкишечных анастомозов, ригидных постлучевых стриктурах прямой кишки.
Процедура бужирования, если она выполняется по проводнику, с поэтапным переходом от меньшего бужа к большему без излишнего форсирования, является наименее травматичным и наиболее безопасным методом лечения стриктур полых органов и анастомозов. В процессе выполнения процедуры обычно возникают неглубокие продольные надрывы рубцово измененной слизистой в области анастомоза или на поверхности стенки органах, и которых отмечается кратковременное незначительное подтекание крови, останавливающееся самостоятельно. Однако осложнения все же возможны, и самым серьезным считается перфорация стенки органов, для устранения которой может потребоваться оперативное вмешательство, а также кровотечение из краев глубокого разрыва слизистой, с которым почти всегда удается справиться эндоскопически.
Бужирование верхних отделов желудочно-кишечного тракта проводят строго натощак, полностью исключается прием пищи за 12 часов и жидкости за 6 часов до начала процедуры. Если Вы не отмечаете выраженных затруднений при прохождении пищи по пищеводу или задержки пищевых масс в желудке на долгий срок, то последний прием пищи накануне может быть не позднее 18.00. Если вы отмечаете у себя вышеуказанные симптомы, то последний прием пищи в виде легкого обеда должен быть не позднее 13.00 в день накануне процедуры.
Необходима отмена пероральных антикоагулянтов (препаратов для разжижения крови) накануне исследования, пауза п/к введения гепарина за 4-6 часов до процедуры
Баллонная дилатация стриктур желудочно-кишечного тракта может быть выполнена под внутривенной анестезией. Если исследование будет проводиться под наркозом, прием любого количества жидкости до процедуры строго воспрещен. Управление транспортным средством после окончания исследования является нежелательным и может представлять угрозу для жизни и здоровья.

- Команда врачей, проводящих эндоскопические вмешательства
- Стентирование желудочно-кишечного тракта (ЖКТ)
- Как лучше перенести стентирование?
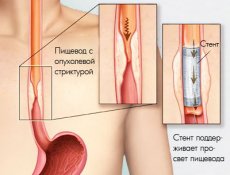
Стентирование — это способ восстановления просвета полого органа при помощи специального устройства — стента, который представляет собой тончайший металлический каркас, как правило, в форме цилиндра, способный восстанавливать форму трубчатых органов, измененную сдавлением либо врастанием опухоли.
Преимуществом эндоскопических методик является их высокая эффективность, минимальное количество осложнений, максимально быстрая реабилитация пациентов и существенное улучшение качества жизни за счет уменьшения количества дней, необходимых для реабилитации и сохранением физиологических функций стентируемого органа.
Команда врачей, проводящих эндоскопические вмешательства
Эндоскопическая хирургия в лечении онкологических пациентов требует от хирурга высокой точности, виртуозного владения методиками стентирования и немалого опыта. Нашим коллективом врачей под руководством доктора медицинских наук М. С. Бурдюкова выполнено:
- Более 1000 эндоскопических операций на желчных протоках;
- Более 200 эндоскопических стентирований при опухолях пищевода;
- Более 100 стентирований при опухолях желудка;
- Более 150 стентирований по поводу опухолей двенадцатиперстной кишки;
- Более 100 стентирований при опухолях толстой кишки;
- Более 50 эндоскопических операций у пациентов, ранее перенесших серьезное хирургическое вмешательство.
Эндоскопическое лечение отличает высокая эффективность с минимумом осложнений. Пациенты максимально быстро восстанавливаются, существенно улучшается качество их жизни, а функции стентируемого органа сохраняются.

Далее мы остановимся чуть подробнее на стентировании желудочно-кишечного тракта, стентировании желчевыводящих путей, а также трахеобронхиального дерева.
Стентирование желудочно-кишечного тракта (ЖКТ)
Стентирование желудочно-кишечного тракта — это малоинвазивный способ восстановления проходимости желудочно-кишечного тракта за счет установки стента. Это вмешательство проводится под двойным контролем: эндоскопическим и рентгенологическим, что позволяет максимально контролировать процесс и выполнять прецизионные, уникальные по своей точности операции.
Стентирование — это оптимальный способ помощи пациентам с опухолевыми и доброкачественными стриктурами (сужениями) ЖКТ, которым хирургическое лечение не показано в виду распространенности опухолевого процесса или при наличии противопоказаний к его проведению, а также, в некоторых случаях — как метод временной помощи перед предстоящим оперативным вмешательством.
Чаще всего стентирование применяется при следующих заболеваниях:
- опухоли пищевода, пищеводно-желудочного перехода, желудка, двенадцатиперстной кишки, толстой кишки;
- прорастание (компрессия) злокачественными опухолями смежных органов (при опухолях легкого);
- рецидив опухоли в области анастомоза после оперативного лечения;
- пищеводно-респираторные свищи;
- несостоятельность анастомозов после операции;
- доброкачественные стриктуры пищевода и анастомозов;
- перфорации пищевода, в том числе ятрогенные.

В этом случае цель вмешательства — улучшение качества жизни пациента за счёт восстановления пассажа пищи, жидкости и лекарственных препаратов по ЖКТ; возможность полноценного питания и приёма химиопрепаратов естественным способом. А также подготовка пациента к оперативному лечению, проведению химиотерапии и другим специфическим методам лечения.
Всю необходимую информацию о подготовке к стентированию в каждом конкретном случае пациент получает от лечащего врача. Но общим правилом является следующее: воздерживаться от приема пищи в течение определенного времени перед вмешательством.
Установка стента проводится в условиях медикаментозного сна, поэтому, никаких болезненных ощущений и дискомфорта пациент не испытывает. Время, затрачиваемое на выполнение стентирования, зависит от уровня расположения сужения, типа выбранного для установки стента и обычно составляет 15–45 минут. После выполнения эндоскопического стентирования пациенту выдается документ, содержащий протокол исследования и заключение. Протокол содержит детальное описание хода вмешательства. Врач, выполнявший стентирование, подробно пояснит о дальнейшем режиме питания, выдаст на руки краткую памятку. По желанию ход исследования может быть записан на диск, о чем необходимо предупредить медицинский персонал заранее.
В течение 30 минут после процедуры не следует пить. После выполнения вмешательства пациенту (либо его родственникам) выдается памятка, в которой указаны все необходимые рекомендации по течению послеоперационного периода, особенностях диеты и состояниях, которые возникают у пациента после стентирования. Рекомендуется проинформировать врача-эндоскописта при появлении необычных симптомов и любых тревожащих обстоятельствах в первые часы и дни после исследования.
Для избавления пациента от дисфагии (невозможности употреблять пищу) и обеспечения адекватного уровня качества жизни используется множество методов. Среди них хирургические, сопряженные с высокой частотой осложнений, летальностью, длительностью стационарного лечения и более высокой его стоимостью. Часто такие вмешательства не приводят к улучшению качества жизни. Использование других эндоскопических методов для реканализации просвета (например,электро- и лазерной коагуляции, бужирования, баллонной дилатации) требует длительного лечения с повторением сеансов, при этом их эффективность является кратковременной.
Поскольку стентирование это малоинвазивный метод восстановления проходимости желудочно-кишечного тракта, имеется риск возникновения как обычных, связанных с выполнением эндоскопического исследования, так и своих специфических осложнений. Частота серьёзных осложнений при проведении диагностического исследования достаточно низка и не превышает 0,01%. Подавляющее большинство осложнений могут быть скорректированы эндоскопическим или медикаментозным способом.
Стентирование желчевыводящих путей
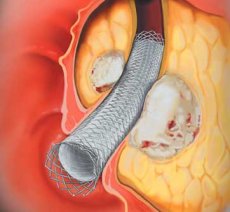
Стентирование желчевыводящих путей — малоинвазивный эндоскопический способ восстановления проходимости желчных путей при механической желтухе путем установки в желчные протоки на уровень сужения стента, который открывает просвет протоков и восстанавливает беспрепятственный отток желчи из печени в двенадцатиперстную кишку. Это вмешательство позволяет сохранить естественный желчеотток, что, во-первых, резко повышает качество жизни (не нужно ходить с выходящими наружу дренажами), кроме того, естественное поступление желчи не приводит к потере важных веществ, а также стимулирует нормальную работу кишечника.
Вмешательство проводится под двойным контролем: эндоскопическим и рентгенологическим, поскольку необходима точность движений и навигации даже большая, чем при стентировании ЖКТ.
Билиодуоденальное стентирование является оптимальным способом восстановления желчеоттока у пациентов с механическим блоком желчных протоков. Пациентам с опухолевыми и доброкачественными стриктурами ЖКТ, которым хирургическое лечение не показано в виду распространенности опухолевого процесса или при наличии противопоказаний к его проведению, а также, в некоторых случаях, как метод временной помощи перед предстоящим оперативным вмешательством.
Стентирование желчных протоков применяется при следующих заболеваниях, вызывающих затруднение желчеоттока и механическую желтуху:
- Опухоль поджелудочной железы, большого дуоденального сосочка, внепеченочных желчных протоков, двенадцатиперстной кишки;
- Метастатическое поражение печеночно-двенадцатиперстной связки;
- Желчекаменная болезнь, осложненная холедохолитиазом;
- Хронический панкреатит;
- Кисты поджелудочной железы;
- Постхолецистэктомический синдром;
- Стриктуры желчных протоков после различных операций на желчном пузыре и печени.
Методы лечения механической желтухи включают в себя восстановление оттока желчи, а также медикаментозную терапию, направленную на восстановление функции печени, избавление органов и тканей от накопленного избыточного билирубина.
Цель стентирования желчных протоков — это улучшение качества жизни пациентов за счёт восстановления пассажа желчеоттока наиболее физиологическим и безопасным способом — эндоскопическим. Способом, после которого в максимально быстрые сроки происходит восстановление функции печени. Стентирование желчных протоков, а также другие виды операций на желчном дереве, выполняемые эндоскопически являются либо самостоятельным и окончательным методом оказания помощи пациентам, либо подготовительным этапом перед операцией или проведением других, специфических методов лечения, например, таких как химиотерапия.
Установка билиодуоденального стента проводится в условиях медикаментозного сна и не вызывает никаких болезненных ощущений. Время, затрачиваемое на выполнение стентирования, зависит от уровня расположения, анатомических особенностях пациента, в частности анатомии панкреатобилиарной зоны, особенностей выполняемого вмешательства, типа и количества выбранных стентов. Обычно это 45–60 минут.
В течение суток после вмешательства пациенту рекомендуется соблюдать постельный режим и воздержаться от приема пищи. После выполнения вмешательства пациенту (либо его родственникам) выдают памятку, в которой указаны все необходимые рекомендации по течению послеоперационного периода, особенностях диеты и состояниях, которые возникают у пациента после стентирования. Рекомендуется проинформировать врача-эндоскописта при появлении необычных симптомов и любых тревожащих обстоятельствах в первые часы и дни после исследования.
Чрескожное дренирование внутрипечёночных желчных протоков или желчного пузыря это альтернативный метод лечения, который применяют при высоких блоках желчеотведения, когда имеются технические ограничения для эндоскопического стентирования.
Преимущества эндоскопического метода:
- малая инвазивность,
- статистически доказанная большая безопасность по сравнению с другими альтернативными способами восстановления желчеоттока,
- возможность удаления камней при холедохолитиазе,
- обеспечение физиологичного оттока желчи у большинства пациентов.
Осложнения также редки как и при других вариантах эндоскопического стентирования. Подавляющее большинство осложнений могут быть скорректированы эндоскопическим или медикаментозным способом.
Стентирование трахеобронхиального дерева
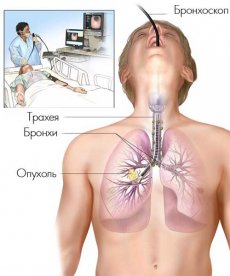
Стентирование трахеобронхиального дерева — это малоинвазивный способ восстановления проходимости трахеи и главных бронхов, обеспечивающий доступ воздуха к легочной ткани путем установки на уровень сужения стента. Вмешательство проводится под двойным контролем: эндоскопическим и рентгенологическим.
Стентирование является одним из способов помощи пациентам с опухолевыми и доброкачественными стриктурами трахеи и бронхов, страдающих выраженной дыхательной недостаточностью, которым хирургическое лечение не показано в виду распространенности опухолевого процесса или при наличии противопоказаний к его проведению. В некоторых случаях стентирование применяется для временной помощи перед предстоящим оперативным вмешательством, либо, при наличии перспективы от планируемой химиотерапии, как временный этап оптимизации дыхательной деятельности до момента ответа опухоли на химиотерапию.
Применяется при следующих заболеваниях:
- центральный рак лёгкого с вовлечением трахеи или главных бронхов,
- стриктуры трахеи или бронхов после длительного нахождения пациента на искусственной вентиляции легких,
- компрессия трахеи и главных бронхов увеличенными лимфатическими узлами,
- пищеводно-респираторные свищи,
- несостоятельность анастомозов после операции.
Целью вмешательства является улучшение качества жизни пациентов за счёт обеспечения доступа кислорода к легочной ткани путём восстановления просвета обтурированного бронха либо трахеи; подготовка пациента к оперативному лечению, проведению химиотерапии и другим специфическим методам лечения, реабилитация пациентов после длительного нахождения в условиях искусственной вентиляции лёгких, осложненной формированием стриктуры в месте стояния интубационной трубки, либо трахеостомы.

Установка стента проводится в условиях медикаментозного сна, поэтому, никаких болезненных ощущений и дискомфорта пациент не испытывает. Время, затрачиваемое на выполнение стентирования зависит от уровня расположения сужения, типа выбранного для установки стента и обычно составляет 15–45 минут.
Для избавления пациента от асфиксии и обеспечения адекватного уровня качества жизни используется множество методов:
- Хирургический метод в виду либо распространенности опухолевого процесса, либо морфологическим особенностям строения опухоли не всегда показан.
- Использование других эндоскопических методов для реканализации просвета — электро- и лазерной коагуляции, бужирования, баллонной дилатации — требует длительного лечения с повторением сеансов, при этом их эффективность является кратковременной.
- Выжидательная тактика направлена на получение ответа от проведения химиотерапии, однако, при выраженных симптомах дыхательной недостаточности, химиотерапевты могут отказаться от её проведения до коррекции дыхательной недостаточности.
Осложнения крайне редки и в случае возникновения могут быть скорректированы эндоскопическим способом.
Как лучше перенести стентирование?
Чтобы комфортно себя чувствовать во время стентирования, пациенту необходимо быть морально настроенным к исследованию, быть к нему подготовленным, знать, что исследование для него безопасное, знать, что он доверяет свое здоровье профессионалам.
Моральный настрой пациента может складываться из следующих факторов:
- вмешательство все равно необходимо сделать,
- от результатов вмешательства зависит здоровье,
- в Европейской клинике исследование выполняют только высококвалифицированные доктора.
В таком случае, во время проведения стентирования вы будете максимально расслаблены, что является одним из наиболее важных факторов, влияющих на успешность и эффективность проведения вмешательства.
Читайте также:

