Беременность и рак толстого кишечника

Рак и беременность – одна из наиболее сложных и противоречивых проблем в онкологии. Это касается как клинического проявления злокачественной опухоли на фоне беременности, так и беременности у больной, ранее перенесшей лечение по поводу опухоли. В обоих случаях теснейшим образом переплетаются медицинские, социальные и этические проблемы.
Ни отечественные, ни зарубежные литературные источники на эту эмоциональную, иногда трагическую тему не дают однозначных рекомендаций, более того, часто они противоречат друг другу. Причиной отсутствия убедительных научных данных является очевидная неэтичность проведения клинических исследований. Большинство публикаций по этой теме представлены в виде обзоров литературы или описаний отдельных случаев. Как же быть клиницисту, к которому обращается беременная женщина со злокачественной опухолью? Что отвечать молодой женщине, которая ранее получила радикальное лечение по поводу рака, не имеет признаков прогрессирования и хочет иметь ребенка? Каким может быть при этом риск рецидива заболевания, уродств развития у плода? Когда можно рекомендовать беременность?
Эпидемиология
Рак является второй причиной смерти женщин в возрасте 20-39 лет, при этом развитие злокачественной опухоли осложняет 1 из 1000 беременностей. Наиболее часто беременность сочетается с раком молочной железы, шейки матки, щитовидной железы, лимфомой, меланомой и лейкозом. При этом 15% беременностей завершаются спонтанным абортом 2.
В структуре онкологической заболеваемости среди женщин в 2014 году колоректальный рак (КРР) в Украине занимает III (ободочная кишка) и V (прямая кишка) места. По данным Национального канцер-регистра Украины, более 40% случаев КРР выявляются в III-IV стадии заболевания.
Среди больных раком толстой кишки число женщин превышает число мужчин. Средний возраст пациенток ко времени распознавания заболевания составляет 60 лет, а из числа заболевших всего 2,5-3,6% находятся в репродуктивном возрасте [3].
Колоректальный рак во время беременности встречается очень редко – в 0,002% случаев [4].
В литературе описано около 300 случаев сочетания КРР с беременностью. Средний возраст больных КРР, сочетающимся с беременностью, составляет 31 год (от 16 до 48 лет) [5].
Клиника
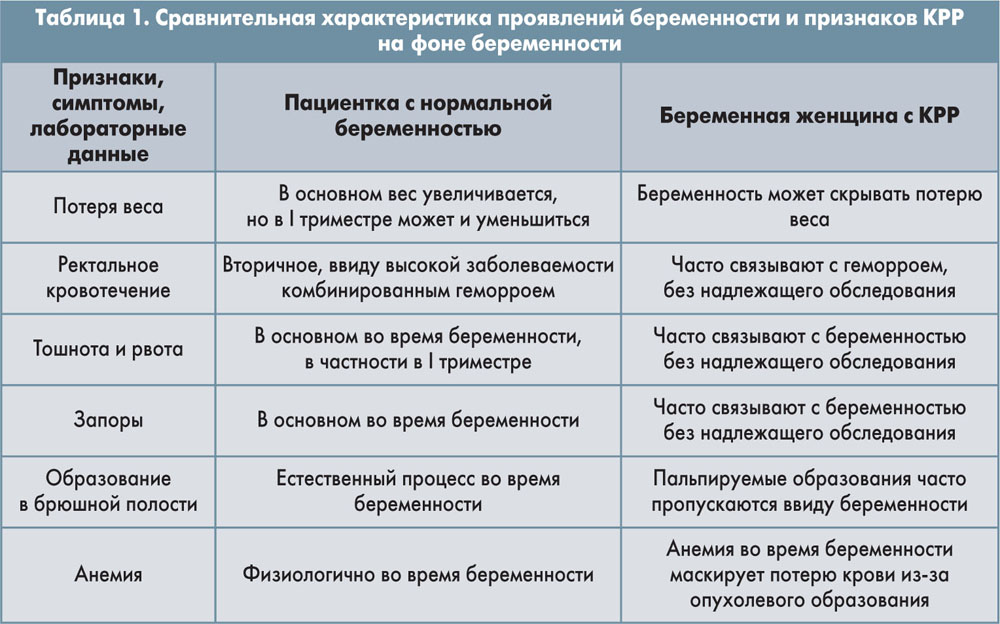
Клиническая картина КРР ничем не отличается у беременных. Нарушения моторно-эвакуаторной функции кишки (запоры, поносы), тошнота, потеря веса, изменение общего состояния, выделения с калом темной крови, слизи, болевой синдром в животе, прямой кишке – подобная симптоматика маскируется течением беременности и симптомами гестоза первой половины беременности.
Опухоль, поражая правый фланг, симптоматически развивается медленно, характерна пальпируемая опухоль и признаки анемии. При локализации опухоли в левом фланге толстой кишки часто развивается острая кишечная непроходимость.
Ректальное кровотечение, анемия, тошнота и рвота должны насторожить врача, их не следует сразу относить к проявлениям беременности.
Врач любой специальности обязан быть настороженным к представленным в таблице 1 признакам.
Как результат редкости случаев и скрытого течения заболевания КРР у беременных диагностируется в 54,5% случаев только в III триместре и в раннем послеродовом периоде.
Диагноз реже ставится во II триместре беременности и только в 17% случаев в I триместре.
Из обзора 39 случаев КРР во время беременности, проведенного Бернштейном, видно, что основная группа впервые выявленных пациенток имеет уже II и выше стадию рака (Dukes class B и выше). Процентное соотношение случаев по стадиям выглядело так: Dukes class A – 0 (0%), Dukes class B – 16 (41%), Dukes class C – 17 (44%), Dukes class D – 6 (15%).
При III-IV стадии опухолевого процесса, развитии кишечной непроходимости, перфорации опухолью стенки кишки или уже на стадии метастатического процесса диагноз установлен у 59% беременных.
Таким образом, онкозапущенность на фоне беременности гораздо выше, чем у небеременных женщин. Ввиду вышесказанного обязательно нужно проводить лекции по онконастороженности врачей акушеров-гинекологов: тщательный сбор анамнеза с целью выявления факторов риска, физикальный осмотр (особенно области промежности, паховых областей), полное клиническое обследование.
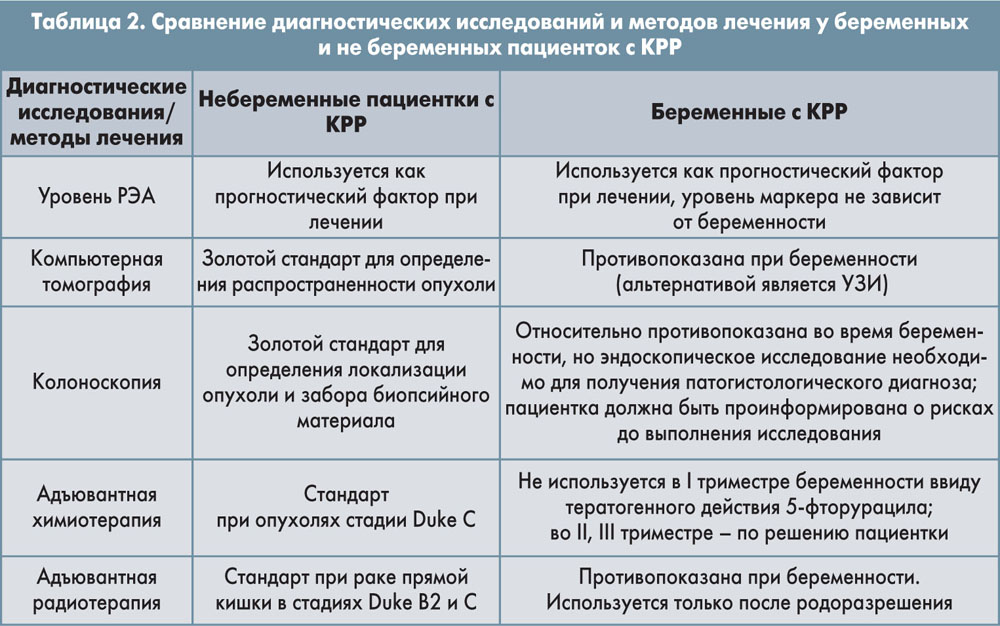
Диагностика
Диагностика КРР у беременной женщины включает 5 основных компонентов:
1) сбор анамнеза;
2) физикальный осмотр (с обязательным ректовагинальным осмотром);
3) эндоскопическое исследование с биопсией из опухолевого образования;
4) определение сывороточного ракового эмбрионального антигена – РЭА (прогностическое значение);
5) визуализация органов брюшной полости (определение распространенности процесса).
Как известно, КРР встречается чаще у людей старше 50 лет. У женщин детородного возраста в основном выявляют наследственный неполипозный КРР, семейный полипоз или диффузный полипоз толстой кишки, аденому толстой кишки, неспецифический язвенный колит и болезнь Крона. С целью диагностики КРР обязательным является ректовагинальный осмотр беременной. Пальцевое исследование прямой кишки должно проводиться в положении на боку, в коленно-локтевом положении и на корточках.
Необходимо учитывать, что в 80% случаев рак прямой кишки, особенно в I триместре беременности, можно выявить на ранних стадиях методом пальцевого ректального исследования.
Применение гемокульт-теста (выявление скрытой крови в кале) является первичным скрининговым методом для групп риска, при положительном результате необходимо выполнять фиброколоноскопию (ФКС). Колоноскопия с биопсией из опухолевого образования является золотым стандартом диагностики КРР. Но во время беременности есть относительные противопоказания. Возможны следующие пагубные воздействия: отслойка плаценты от механического давления на матку, вторичная травма плода ввиду материнской гипотонии и гипоксии [7, 8]. Обязательным является проведение беседы с беременной по поводу данной процедуры с указанием рисков и пользы. В целях безопасности рекомендуется проводить ФКС без наркоза, но с кардиомониторингом сердечной деятельности плода.
Канцерогенез КРР во время беременности недостаточно изучен ввиду этико-деонтологических проблем. Однако опубликовано несколько исследований, в которых описано, что раковые клетки во время беременности имеют рецепторы ER (эстрогенов) и PgR (прогестерона). Джилхуд в своем исследовании получил 42,8% PgR-положительных результатов в опухолях толстой и прямой кишки, что могло бы объяснить позднюю выявляемость КРР во время беременности. Но в недавнем исследовании, проведенном Слэттери (n=156), всего у одной пациентки были найдены PgR в опухоли толстой кишки, и ни в одном случае не обнаружены ER [9].
Таким образом, результаты по поводу гормонположительных опухолей очень противоречивы.
РЭА является неспецифическим маркером и не может быть использован как скрининг-тест. Показатель РЭА может быть неспецифически повышен при беременности. Повторное определение РЭА должно выполняться только для выявления динамики опухолевого процесса [10]. Определение других стандартных маркеров при КРР не имеет клинического значения.
Проведение компьютерной томографии во время беременности, особенно в I триместре, категорически противопоказано ввиду тератогенного действия [11, 12].
Для оценки распространения КРР и метастазирования у беременных используется рентгенологическое обследование органов грудной полости, УЗИ органов малого таза и брюшной полости или трансректальное УЗИ, а также МРТ (ограниченно) [13, 14].
Лечение
Стандартных схем родоразрешения и лечебной тактики при столь сложной клинической ситуации не существует. Принимая во внимание неблагоприятное влияние беременности на клиническое течение КРР, необходимо убедить женщину в целесообразности начать лечение с момента диагностирования рака, а беременность, особенно в I и II триместрах, лучше прервать; наличие низкодифференцированного рака в связи с крайне неблагоприятным прогнозом для матери и плода является показанием для прерывания беременности на любом сроке и начала незамедлительного лечения [15, 16].
Тактика лечения КРР определяется гестационным возрастом плода, стадией опухоли и наличием показаний к неотложной или плановой оперативной помощи.
В первой половине беременности (до 20-й недели) даже при жизнеспособном плоде при выявлении КРР клиницист обязан рекомендовать прерывание беременности и удаление опухоли. При выявлении опухоли во второй половине беременности (после 20-й недели) рекомендовано родоразрешение в 32-34 недели с последующим плановым оперативным лечением по стандартам ESMO.
Гистерэктомию нужно выполнять, если опухоль распространяется на матку и угрожает жизни матери и плода. Однако мать должна быть обязательно проинформирована о всех последствиях такой тактики лечения. Согласие матери необходимо задокументировать в письменном виде [17].
Важно отметить, что довольно часто у беременных при КРР выявляются метастазы в яичники (25%) по сравнению с небеременными – 3-8%, а выживаемость у беременных составляет всего 3-12 мес [1, 5, 6].
Многие авторы рекомендуют двустороннюю сальпингоовариэктомию вместе с удалением опухоли. Даже в таком случае обязательным является разрешение матери 18.
Однако данная операция привела к увеличению самопроизвольных абортов, особенно в I триместре беременности. Несбит и соавт. рекомендуют производить вместе с удалением опухоли двустороннюю клиновидную биопсию яичников с экспресс исследованием материала с последующим решением вопроса о их удалении (при вовлечении в процесс). Сохраненные яичники с морфологически подтвержденным отсутствием метастазов могут дать шанс женщине на суррогатное материнство [22].
Химиотерапия локализованной формы КРР (Dukes C), выявленной во II-III триместре беременности, после хирургического этапа лечения обычно откладывается до послеродового периода.
На фоне беременности применение 5-фторурацила и его производных, антрациклинов или платиносодержащей химиотерапии как в адъювантном режиме, так и с паллиативной целью, может назначаться только после I триместра с относительным риском для плода с низким весом [23, 24, 25]. Нет доступных данных о безопасности использования иринотекана, оксалиплатина, цетуксимаба или бевацизумаба на фоне беременности [24].
Лучевая терапия имеет очень важное значение при опухолях прямой кишки стадий Duke B2, C. Данный метод лечения у беременных с КРР рекомендован к применению только в послеродовом периоде, так как плод не защищен от лучей [23, 26, 27].
Выводы
Беременные женщины с раком ободочной и прямой кишки в целом имеют неблагоприятный прогноз. Чан в своей статье сообщает о 42 случаях КРР у беременных. 23 (56%) из этих пациенток умерли еще до публикации статьи. Медиана выживаемости не превышала 5 месяцев. Только одна больная с опухолью ободочной кишки прожила 3,5 года, но у нее было несколько рецидивов опухоли после оперативного лечения. Ни одна пациентка не прожила более 5 лет [28].
Таким образом, принятие решений по затронутым выше вопросам должно быть коллегиальным – с обязательным привлечением хирурга-онколога, акушера-гинеколога, радиолога, химиотерапевта, морфолога и педиатра. Диагностическую и лечебную тактику необходимо обязательно детально обсудить с пациенткой и членами ее семьи.
Литература
1. Pentheroudakis G. Pavlidis Cancer and pregnancy: Poemamagna, not anymore // European journal of cancer. – 2006. – Vol. 42. – issue 2. – P. 126-140.
2. Koren G., Lishner M., Santiago S. (2005) The Motherisk Guide to Cancer in Pregnancy and Lactation (Second edition). Toronto, Canada. Motherisk program.
3. Curado M.P., Edwards B., Shin H.R., Ferlay J., Heanue M., Boyle P., Storm H. Cancer incidence in Five Continents // IARC. Scientific Publication. – Lyon. – 2007. – Vol. IX. – № 160. – 897 p.
4. Girard R.M., Lamarche J., Baillot R. Carcinoma of the colon associated with pregnancy: report of a case. Dis Colon Rectum. 1981; 24: 473-475.
5.Bernstein M.A., Madoff R.D., Caushaj P.F. Colon and rectal cancer in pregnancy // Diseases of the Colon & Rectum. – 1993. – Vol. 36. – P. 172-178.
6. Вишневская Е.Е. Рак и беременность. – Минск: Вышэйшая школа, 2000. – 319 с.
7. Cappell M.S. Gastrointestinal endoscopy in high risk patients. Dig Dis.1996: 14; 228-244.
8. Melmed A.D. Anesthesia principles and techniques in pregnancy. In: Cherr S.T., Merkatz I.R., eds. Complications of Pregnancy: Medical, Surgical, Gynecologic, Psychosocial, and Perinatal. 4th ed. Baltimore, Md: Williams and Wilkins; 1991.
9. Slattery M.L., Samowitz W.S., Holden J.A. Estrogen and progesterone receptors in colon tumors. Am J ClinPathol. 2000: 113; 364-368.
10. Fletcher R.H. Carcinoembryonic antigen. Ann Intern Med. 1986: 104; 66-73.4
11. Brent R.L. Radiation teratogenesis. Teratology. 1980: 21; 281-298.
12. Brent R.L. The effect of embryonic and fetal exposure to x-ray, microwaves, and ultrasound: counseling the pregnant and nonpregnant patient about these risks. Semin Oncol. 1989: 16; 347-368.
13. Lees W.R. Ultrasound of liver and spleen. In: Sutton D., Isherwood I., Forbes W. et al., eds. A Textbook of Radiology and Imaging. 5th ed. Edinburgh, NY: Churchill Livingstone; 1993.
14. Nies C., Leppek R., Sitter H. et al. Prospective evaluation of different diagnostic techniques for the detection of liver metastases at time of primary resection of colorectal carcinoma. Eur J Surg. 1996: 162; 811-816.
15. Добродеев А.Ю. Беременность и рак желудочно-кишечного тракта // Сибирский онкологический журнал. – 2003. – № 3. – С. 37-39.
16. Chan Y.M., Ngai S.W., Lao T.T. Colon cancer in pregnancy: a case report // The Journal of Reproductive Medicine. – 1999 – Vol. 44. – P. 733-736.
17. Walsh C., Fazio V.W. Cancer of the colon, rectum, and anus during pregnancy: the surgeon’s perspective. GastroenterolClin North Am. 1998: 27; 257-267.
18. Knoepp L.F. Jr, Ray J.E., Overby I. Ovarian metastases from colorectal carcinoma. Dis Colon Rectum. 1973: 16; 305-311.
19. Mason M.H. 3rd, Kovalcik P.J. Ovarian metastases from colon carcinoma. J SurgOncol. 1981: 17; 33-38.
20. Pitluk H., Poticha S.M. Carcinoma of the colon and rectum in patients less than 40 years of age. Surg Gynecol Obstet. 1983: 157; 335-337.
21. Recalde M., Holyoke E.D., Elias E.G. Carcinoma of the colon, rectum and anal canal in young patients. Surg Gynecol Obstet. 1974: 139; 909-913. Clinics of North America. – 1998. – Vol. 27. – P. 257-267.
22. Nesbitt J.C., Moise K.J., Sawyers J.L. Colorectal carcinoma in pregnancy. Arch Surg. 1985; 120: 636-640.
23. Cappell M.S. Colon cancer during pregnancy // Gastroenterology Clinics of North America. – 2003. – Vol. 32. – P. 341-385.
24. Cardonick E., Iacobucci A. Use of chemotherapy during human pregnancy // The Lancet Oncology. – 2004. – Vol. 5. – P. 283-291.
25. Janne P.A., Rodriguez-Thompson D., Metcalf D.R. et al. Chemotherapy for a patient with advanced non small cell lung cancer during pregnancy: a case report and review of chemotherapy treatment during pregnancy // Oncology. – 2001. Vol. 61(3). – P. 175-183.
26. Kal H.B., Struikmans H. Radiotherapy during pregnancy: fact and fiction // The Lancet Oncology. – 2005. – Vol. 6. – Iss.5 – P. 328-333.
27. Weisz B., Meirow D., Schiff E. et al. Impact and treatment of cancer during pregnancy // Expert Review of Anticancer Therapy. – 2004. – Vol. 4. – P. 889-902.
28. Chan Y.M., Ngai S.W., Lao T.T. Colon cancer in pregnancy: a case report. J Reprod Med. 1999: 44; 733-736.
СТАТТІ ЗА ТЕМОЮ Онкологія та гематологія
Здебільшого коронавірусна хвороба – 2019 (COVID‑19) зумовлює інфекційне ураження дихальних шляхів. Однак у частини пацієнтів захворювання прогресує та має тяжчий перебіг, що характеризується лихоманкою, стійкою до протизапальної терапії, гострим ушкодженням легень із розвитком гострого респіраторного дистрес-синдрому, шоковим станом і мультиорганною дисфункцією, котра асоціюється зі значним ризиком смерті [1]. У багатьох пацієнтів із тяжким перебігом COVID‑19 присутні порушення коагуляції, що імітують інші системні коагулопатії, пов’язані з тяжкими інфекціями, такі як синдром дисемінованого внутрішньосудинного згортання (ДВЗ‑синдром) або тромботична мікроангіопатія, але COVID‑19 має відмінні риси [2].
Виникнення хвороби, зумовленої коронавірусом 2019 (COVID‑19), спричинило глобальну надзвичайну ситуацію в системі охорони здоров’я. У грудні 2019 р. спалах респіраторного захворювання, спричинений новим коронавірусом, вперше був виявлений у Китаї і відтоді поширився на понад 150 країн [1]. Інфекція отримала назву тяжкого гострого респіраторного синдрому коронавірусу‑2 (SARS-CoV‑2). .
Рак стравоходу (РС) – одне з 10 найпоширеніших онкологічних захворювань у світі та шоста за частотою причина смерті від раку [1]. Ендоскопічна резекція слизової оболонки (ЕМR) та ендоскопічна підслизова дисекція (ESD) є ендоскопічними техніками лікування РС, що демонструють хороші результати [3]. .
Клінічні настанови Європейського товариства медичної онкології щодо діагностики, лікування та подальшого спостереження пацієнтів.
В Беларуси в 2018 году выявлено 5415 новых случаев колоректального рака (злокачественная опухоль толстой кишки). В 45% из них опухоль диагностирована на III и IV стадиях, что снижает шансы на выживаемость и качество жизни после оперативного лечения. Рост заболеваемости связывают со старением населения и культурой нашего питания.

Фото: Виталий Гиль, 24health.by
Как проверяться и что исключить из питания?
Слышал, что наиболее значимых успехов в диагностике и лечении рака кишечника достигли в Японии, один из ключевых факторов — обязательный скрининг по уникальному иммунохимическому тесту на гемоглобин и трансферрин в кале. Можно в Минске сделать такой тест?
Скрининг хорош тем, что позволяет выявить злокачественные опухоли и предопухолевые заболевания у бессимптомных лиц. Также есть исследования, которые показывают снижение частоты послеоперационных осложнений у пациентов, поскольку заболевание выявлено на более ранней стадии.
Этот рак можно предотвратить, так как практически 90% злокачественных опухолей толстой кишки возникают из доброкачественных полипов. Это происходит не сразу, может пройти 5−10 лет. Трансформация в рак зависит от размера полипа. Риск увеличивается, если полип больше 1 см, а полип около 4 см в 90−100% случаев перерастет в раковую опухоль.
Немаловажную роль играет наследственная предрасположенность.
В нашей стране скрининг проводится пациентам с 50 лет, так как основная масса злокачественных заболеваний кишечника возникает после этого возрастного порога и достигает пика после 70 лет. Но в последнее время в странах Европы, Северной Америки планка снижена до 45 лет, поскольку наблюдался прирост заболеваемости раком толстой кишки у молодых людей. Поэтому международные рекомендации для профилактики заболевания советуют пройти тест на скрытую кровь и колоноскопию в 45 лет. Если все хорошо, то следующая колоноскопия выполняется через 5−10 лет, а тест кала на скрытую кровь — раз в два года. Если же были обнаружены полипы, врач определит тактику наблюдения и кратность обследования.
Продолжение работы скрининговой программы ожидается и в следующем году.
От редакции: иммунохимический тест на скрытую кровь проводится в РНПЦ онкологии и медицинской радиологии, онкодиспансерах, некоторых поликлиниках, больницах, медицинских коммерческих лабораториях.
У меня язвенный колит. Достаточно ли раз в полгода сдавать анализы (в т.ч. на кальпротектин и скрытую кровь) и раз в год осматриваться у проктолога, чтобы предотвратить онкопатологию? Какое питание желательно?
— Язвенный колит — это одно из предраковых заболеваний, чем дольше человек им болеет, тем выше риск развития рака толстой кишки. Если язвенным колитом поражена вся толстая кишка, то развитие рака можно ожидать в течение 5−8 лет, если поражен левый фланг и прямая кишка, этот период может растянуться на более длительный срок.
Одного анализа крови на кальпротектин недостаточно. Нужно обязательно выполнять колоноскопию с биопсией из различных частей слизистой толстой кишки. Кратность обследования зависит от активности процесса заболевания и лечения. Пациентам с низкой активностью процесса колоноскопия рекомендуется раз в 3−4 года, при активном процессе — раз в год.

Фото: Александра Квиткевич, TUT.BY
Мне 36 лет. Необходимо ли проверять кишечник, если есть хронический гастрит?
— Риск развития злокачественной опухоли толстой кишки у молодых людей может быть связан с генетическими факторами. В группе риска находятся лица, у чьих родственников в молодом возрасте были опухоли толстой кишки, женской репродуктивной системы, полипы в кишечнике, рак в 2−3 поколениях, воспалительные заболевания толстой кишки. Им необходимо следить за собой более внимательно.
В целом, обследовать кишечник стоит при изменении характера стула (запоры, диарея), появлении крови и слизи в кале, беспричинной слабости и потери веса, дискомфорте в брюшной полости.
Сам по себе хронический гастрит не является фактором риска развития рака кишечника.
Слышал, что хеликобактер вызывает рак кишечника. Я уже несколько раз его пролечивал, но снова и снова заражаюсь. Как быть, если я веду активную сексуальную жизнь (эта бактерия передается через поцелуи)?
— Бактерия Хеликобактер пилори может вызвать рак желудка, но не кишечника. Чтобы исключить рецидивы болезни, нужно более тщательно пролечиться у гастроэнтеролога, возможно, провести дополнительные обследования. Сейчас хеликобактерную инфекцию лечат достаточно успешно.
Геморрой может быть предвестником колоректального рака?
— Сам по себе геморрой не приводит к раку толстой кишки. Но иногда под его симптомами может скрываться опухоль прямой кишки. Зуд, боли, жжение в заднем проходе, выделение крови могут быть симптомами не только геморроя, но и опухоли толстой кишки.
Может ли сидячий образ жизни спровоцировать развитие рака прямой кишки?
— Наряду с злоупотреблением алкоголем, курением, чрезмерным употреблением красного мяса малоподвижный образ жизни — фактор риска колоректального рака.
Запор, вздутие, диарея, множественные полипы: что делать?
Я беременна (28 недель). Последние полтора месяца наблюдаю устойчивые запоры от 3 до 6 дней. При этом не хочется есть и нет позывов в туалет. Стул и аппетит налаживаются только когда ем в больших количествах слабящую пищу. В анамнезе есть гипотериоз, аутоиммунный тиреоидит с медицинской компенсацией эутироксом. Стоит ли бить тревогу и как обследоваться после родов?
— Во-первых, нужно рассказать про эти жалобы своему акушеру-гинекологу. Если данные симптомы сохраняются после родов, необходимо выполнить колоноскопию. Развитие опухолей в период беременности — серьезная проблема. В нашей практике бывают случаи, когда одновременно в операционной акушеры-гинекологи принимают роды, а онкологи-хирурги удаляют злокачественные образования.
В 2011 году в 33 года у меня был диагностирован множественный полипоз кишечника, два полипа оказались злокачественными (2 ст.). Была тотальная резекция кишечника, сложная операция, колостому не вывели. Генетический анализ показал наличие мутации BRCA1. В оставшихся 60 см толстого кишечника ежегодно появляются полипы (в этом году — 23). Можно что-то сделать для замедления такого интенсивного роста, для профилактики?
Пока стопроцентных методов профилактики не существует. При синдроме Линча, к примеру, пациентам назначают ежедневный прием аспирина (ведутся исследования по определению наиболее эффективной дозы).
Обследование и динамическое наблюдение пациентов с семейным аденоматозным полипозом и синдромом Линча проводятся с 14−15 летнего возраста.
Моей маме 80 лет. Хронические болезнь Паркинсона и гипертония. В последний год для освобождения кишечника два раза в неделю принимает лактулозу. С августа 2019 года стало беспокоить вздутие живота: держится по 4−5 часов, проходит, затем повторяется. Черный хлеб, молочное, бобовые практически не употребляет. Все показатели в норме, УЗИ новообразований не показало. Может ли быть регулярное долгое вздутие кишечника признаком онкологического заболевания? Можно ли обойтись без колоноскопии?
— Такие жалобы не всегда можно списать на возраст. Поэтому если вздутия продолжаются, следует обследоваться. Анализ крови и УЗИ не всегда могут указать на патологию. Поэтому колоноскопию необходимо пройти. Сейчас в ряде случае эта процедура выполняется под анестезией. Если есть противопоказания к анестезии, тогда можно выполнить ирригоскопию (рентгенологическое исследование толстой кишки). Но этот метод тоже не всегда позволяет хорошо ее исследовать.
Мне 46 лет. В декабре 2018 года по причине кишечной непроходимости была удалена подвздошная часть кишечника. На сегодняшний день остается диарея средней степени тяжести. Режим питания соблюдаю, плюс Нутриэн Стандарт. Вес не набираю. Возможно ли развитие рака в связи с неоднократным вмешательством и диареей?
— Прямой связи между неоднократным вмешательством, диареей и развитием рака кишечника нет. Нужно искать причины самой диареи. Это может быть связано как с удалением большого участка тонкой кишки, так и с другими проблемами. Необходимо проконсультироваться у терапевта и гастроэнтеролога, выполнить колоноскопию.
Мне 50 лет. После смерти близкого человека на нервной почве ела много сладостей. Начался метеоризм, диарея, присоединился геморрой, периодически появляется слизь в кале плотного белого цвета. Показатели общего анализа крови и биохимии в норме, слегка повышены лейкоциты. Что это может быть и как избавиться?
— Многие полипы и опухоли вырабатывают слизь в чрезмерном количестве. Поэтому слизь в кале — серьезный симптом, который нельзя оставлять без внимания. При таких жалобах показана колоноскопия. По ее результатам назначат лечение.
— Мне 33 года. Последние несколько лет испытываю дискомфорт в нижней правой части живота (будто надувается шар и начинается газообразование). Эти легкие боли в основном зависят от приема пищи. УЗИ брюшной полости в норме, в желудке — легкая эрозия. Раньше данный дискомфорт проявлялся 1−2 раза в неделю, теперь сильные газообразования каждый день. С чем это связано? К кому обращаться за лечением?
— Избыточное газообразование каждый день — тревожный сигнал. Необходимо обратиться к хирургу, пройти колоноскопию.
Есть ли альтернатива колоноскопии?
Колоноскопия показала, что у меня эрозивный проктосигмоидит. Анализ на скрытую кровь отрицательный. Кальпротектин - 60,6. После лечения месалазином — кальпротектин-10. Обязательно ли делать контрольную колоноскопию? Насколько анализ на кальпротектин информативен?
— В данном случае повторную колоноскопию с биопсией делать обязательно. Одного анализа на кальпротектин недостаточно. Если проблемы с толстой кишкой сохраняются, необходимо повторно обратиться к проктологу, гастроэнтерологу, которые определят кратность обследований.
Мама второй месяц переживает ужасные боли внизу живота/в кишечнике. Ей рекомендовали колоноскопию. Она несколько раз пыталась подготовиться к процедуре, но по состоянию здоровья не смогла пропить и половину дозы. Есть ли альтернатива подготовки к колоноскопии? Как попасть к вам на прием, чтобы понять причину болей?
— Некоторым пациентам тяжело принимать сильные слабительные перед колоноскопией. Поэтому их готовят при помощи очистительных клизм и определенной диеты за несколько дней до процедуры (переход на более жидкое питание, прием вазелинового, касторового масла). О методах подготовки более подробно нужно поговорить с терапевтом.
Чтобы записаться к нам на прием, нужно позвонить в колл-центр РНПЦ: +375 17 389−99−00,+375 17 389−99−10.
В РНПЦ есть консультативно-поликлиническое отделение, куда можно обратиться по направлению и самостоятельно как с наличием онкозаболевания, так и с подозрением на него. Работает два кабинета, где принимают врачи-онкопроктологи и я консультирую.
Что делать после операции?
Брату 47 лет. Диагноз — стенозирующий рак сигмовидной кишки. Хроническая обтурационная кишечная непроходимость. Множественные метастазы в печень, по брыжейке, отсевы по брюшине малого таза. Стадия 4. В марте 2020 года была проведена операция в Могилеве: паллиативная передняя резекция, биопсия печени, дренирование малого таза. Проходит второй курс химиотерапии. После операции появились боли в плечах. Часто повышается температура (до 37,5). Сбивать ли ее? Стоит ли принимать обезболивающие? Что посоветуете с физическими нагрузками в период реабилитации?
— Обо всех новых симптомах, которые появляются во время проведения химиотерапии, нужно сообщать лечащему врачу, химиотерапевту. Существуют препараты, которые могут снизить риски и выраженность побочных эффектов лечения. Температура, боли в мышцах нередко могут возникать при химиотерапии. Можно самостоятельно принимать жаропонижающие (парацетамол), если температура тяжело переносится. Физические нагрузки нужны, но они должны быть соразмерны состоянию. Показаны пешие прогулки, легкие пробежки, велосипед.
В 2015 году была резекция сигмовидной кишки с наложением кишечного анастомоза. Какие контрольные анализы и исследования рекомендуете в дальнейшем и с какой периодичностью? Не вредны ли умеренные физические нагрузки: велосипед, легкое качание пресса? Насколько прочен этот сшитый участок (анастомоз)?
— Через 5 лет о прочности сшитого участка переживать не стоит: как правило, осложнения возникают в ближайший послеоперационный период. Физические нагрузки, в том числе велосипед, легкие нагрузки на пресс не противопоказаны, наоборот, активность — это хорошо, если человек нормально себя чувствует.
Лечение и дальнейшее наблюдение за онкопациентами проходит по определенных алгоритмам, в которых четко определены и сроки обследования.
Колоноскопия выполняется через 1 и 3 года после удаления первичной опухоли, далее каждые 5 лет с целью выявления повторной опухоли или удаления обнаруженных полипов толстой кишки. При выявлении полипов колоноскопия выполняется ежегодно. Если до операции толстая кишка была обследована не полностью (когда опухоль препятствует осмотру ее вышележащих отделов), процедуру нужно выполнить в ближайшие 2−3 месяца после хирургического лечения.
После лечения опухолей толстой кишки в первый год 2 раза в год проводится УЗИ или КТ органов брюшной полости и таза, раз в год КТ или рентген легких.
Рентген легких и УЗИ органов брюшной полости нужно продолжать делать раз в год. Это связано с тем, что легкие и печень — первые органы, куда может метастазировать опухоль.
Также исследуются онкомаркеры, в частности раково-эмбриональный антиген (РЭА): первый-второй годы — 1 раз в 3 мес, третий-пятый — 1 раз в год. Если показатель после хирургического лечения повышается, это сигнал врачам, что пациента нужно более детально обследовать.
Мероприятия по обследованию четко прописаны, и врачи-онкологи должны сообщать пациентам об этом. Первые пять лет после операции пациенты находятся под строгим контролем.
В августе 2019 года папе удалили злокачественную опухоль толстого кишечника. Наследуется ли этот рак? И как мне обследоваться в таком случае?
— Имеет значение, заболел ли отец раком кишечника в молодом возрасте, были ли у других родственников опухоли толстой кишки и иных органов, полипы в кишечнике. Чтобы исключить семейный аденоматозный полипоз и синдром Линча, можно пройти молекулярно-генетическое исследование. Если же отец заболел в позднем возрасте, тогда нужно следовать стандартным рекомендациям: в 45 лет пройти колоноскопию и тест на скрытую кровь в кале.
Какие ограничения будут после оперативного лечения рака кишечника?
— Имеет значение локализация опухоли. Если она справа, после операции пациенты быстро восстанавливаются и в большинстве случаев ведут обычный образ жизни. Более серьезные последствия возникают при удалении опухоли прямой кишки: у пациентов возникает синдром низкой передней резекции: более частые позывы в туалет и более длительные опорожнения. Придется тщательно подбирать продукты для регуляции деятельности кишечника.
В толстой кишке происходит всасывание воды и формирование плотных каловых масс. Поэтому при ее полном удалении возникает диарея, происходят большие потери жидкости, из-за чего возможны проблемы с почечной и сердечно-сосудистой системой. В данном случае придется тщательно следить за водным балансом, осторожно принимать препараты по купированию диареи.
Читайте также:

