Аденокистозный рак молочной железы

-
4 минут на чтение

Аденокистозный рак представляет собой редкое заболевание, представляющее собой злокачественное новообразование. Чаще всего поражает слюнные железы и трахею. Заболевание отличается агрессивным течением и быстрым метастазированием. Для наиболее положительного прогноза рак должен быть выявлен на начальных этапах.
- Что это такое
- Классификация
- Причины
- Симптомы
- Диагностика
- Лечение
- Осложнения
- Прогноз
Что это такое
Аденокистозная карцинома диагностируется редко. В первую очередь патология поражает слюнные железы или трахею.
В некоторых случаях локализуется и в других местах – в молочных железах, на кожном покрове и в других органах. Рак данного типа протекает крайне специфично. Это обуславливается тем, что эпителиальные клетки размножаются и увеличиваются в размерах хаотично. Также в это время вырабатываются так называемые шнуры, их невозможно рассмотреть невооруженным взглядом.
Одна из основных особенностей данной патологии – низкая степень дифференциации. Именно поэтому отмечается агрессивное течение заболевания.
Новообразование быстро увеличивается в размерах, затем начинает оказывать влияние на соседние ткани. Метастазы в лимфатических узлах могут появиться даже на первых стадиях.
Классификация
Все опухоли классифицируются по 33 основным группам – доброкачественные, злокачественные и местно-деструирующие. При обнаружении злокачественного новообразования они также классифицируются по стадиям в зависимости от этапа прогрессирования и распространения.
Аденокистозный рак относится к злокачественным опухолям. Учитывая классификацию ВОЗ, аденокистозный рак относится к группе злокачественных эпителиальных опухолей. Данная форма не имеет признаков, которые характерны для других форм рака.
Причины
Точные причины появления аденокистозного рака в настоящий момент не выявлены. Но существуют провоцирующие факторы, значительно повышающие вероятность развития онкологии.
К ним относятся:
- Несбалансированное питание. В первую очередь это касается продуктов, содержащие канцерогены. Именно они зачастую становятся причиной нарушения ДНК.
- Воздействие радиации и химических веществ.
- Вредные привычки. Особенно это касается курения и употребления спиртных напитков.
- Наследственная предрасположенность. Генетический фактор является одним из самых главных. Если человек входит в эту группу, то вероятность развития онкологии у него на 20% больше.
- Частые стрессы и нервные истощения. Напрямую стресс не оказывает воздействия на развитие опухоли, но при частых депрессиях значительно ослабевают защитные функции организма.
- Ослабленные иммунные функции организма.
- Вирусные заболевания.

- Общее
![]()
Наталья Геннадьевна Буцык- 6 декабря 2019 г.
Если учитывать все вышеперечисленные факторы, то можно снизить вероятность появления злокачественных опухолей. Однако, если человек имеет наследственную предрасположенность, у него может нарушиться структура ДНК в любом случае.
Особую роль в этом играет возраст. Чем старше человек, тем больше снижается работа его иммунной системы.
Симптомы
На ранних стадиях аденокистозный рак не имеет заметных проявлений, поэтому пациенты чаще всего обращаются в медицинское учреждение уже на поздних этапах. Выраженность проявлений зависит от стадии рака.
К возможным симптомам рака относят следующее:
- Снижение трудоспособности и повышенная утомляемость.
- Повышение температуры тела.
- Головные боли и головокружения.
- Снижение аппетита.
- Потеря веса, необусловленная другими причинами.
- Наличие опухолевидного новообразования. По мере прогрессирования оно становится заметным невооруженным глазом.
- Появление проблем с употреблением пищи, проявляющихся затруднением глотания.
- Непрекращающийся насморк.
- Затруднение дыхания носом.
- Нарушения в мимике.
Обращаться к врачу необходимо при первых, даже не самых явных признаках онкологического процесса, так как на последних стадиях аденокистозный рак с трудом поддается лечению.
Диагностика
Для того чтобы подтвердить диагноз, необходимо провести комплексное обследование. Первым этапом является личный осмотр врачом.
Как правило, при пальпации опухоль обнаруживается только на поздних стадиях. Также на начальном исследовании пациенту необходимо сдать лабораторные анализы. Их показатели могут свидетельствовать о наличии воспаления в организме, но для того, чтобы понять, является ли опухоль злокачественной, необходимы другие меры диагностики.
Обязательным этапом является рентгеновский снимок. Он помогает понять не только, какова природа новообразования, но и оказывает ли оно воздействие на рядом находящиеся ткани.
Также необходимо провести биопсию. Она представляет собой гистологическое исследование ткани. Без биопсии невозможно назначить правильный курс лечения.
УЗИ и МРТ проводится не всегда. УЗИ помогает определить границы опухоли, а также имеется ли у нее собственный кровоток.
Лечение
Существует несколько вариантов лечения. Это может быть лучевая или химиотерапия, а также хирургическое вмешательство.
Не редки случаи, когда эти методики дополняют друг друга. Хирургическое вмешательство проводится преимущественно на начальных этапах, так как на запущенных стадиях оно опасно появлением осложнений.
Лучевая терапия подразумевает облучение пораженного участка. Методика позволяет предотвратить метастазирование, а также уменьшить размер новообразования.
Лучевая терапия может быть назначена перед операцией, если требуется уменьшить размеры опухоли. Также в некоторых случаях она назначается совместно с химиотерапией для повышения результативности.
Химиотерапия – самый распространенный способ лечения аденокистозного рака. Она подразумевает употребление цитостатических препаратов. Химиотерапия может проводиться в тех случаях, когда пациент имеет противопоказания к проведению хирургического вмешательства.
Осложнения
Осложнения в большинстве случаев возникают на поздних стадиях рака. Если опухоль имеет большие размеры, то может потребоваться полное удаление пораженного органа. Осложнения развиваются по причине того, что некоторые функции в организме перестают выполняться.
Если новообразование локализуется во рту, то это может потребовать удаления неба и всех прилегающих тканей. Впоследствии этого образуются серьезные дефекты, которые могут потребовать пластической операции.
Осложнения также возможны на фоне проведения химиотерапии. Особенно самочувствие пациента ухудшается при первых процедурах. Оно проявляется в снижении трудоспособности, уменьшении аппетита, потери волос, тошнотой и повышением температуры тела.
Прогноз
Дальнейший прогноз зависит от стадии, на которой был обнаружен онкологический процесс, а также от того, на сколько эффективно подобран курс лечения.
Аденокистозный рак представляет собой достаточно редкое заболевание. Он образуется из клеток эпителиальной ткани, которая выстилает просветы выводных желез. Следовательно, данная разновидность злокачественных опухолей может развиваться лишь в некоторых органах. Наиболее часто поражаются слюнные железы, трахея, бронхи, пищевод, шейка матки, верхние дыхательные пути, молочные железы.
- Особенности аденокистозного рака
- Клинические проявления
- Методы диагностики
- Особенности лечения аденокистозного рака
- Прогноз
Особенности аденокистозного рака
Для каждой локализации опухоли характерны определенные особенности. Например, среди органов дыхательной системы аденокистозный рак в трахее выявляется в два раза чаще, чем в бронхах. Первичная опухоль локализуется на ее боковой и задней стенке. Отдаленные метастазы в регионарных лимфатических узлах выявляются в 30-50% случаев. Аденокистозный рак не связан с курением. Наиболее частыми причинами его развития являются:
- Генетическая предрасположенность.
- Воздействие некоторых канцерогенов.
- Частые инфекции дыхательных путей.
Опухоль характеризуется экзофитным ростом. Во время диагностики определяется новообразование бугристой структуры, которое выступает в просвет трахеи или бронха. В некоторых случаях опухоль имеет вид полипа.
Характерные особенности присущи и для аденокистозного рака других локализаций. Врач должен помнить и учитывать их при осмотре пациента, составлении плана диагностики и лечения.
Клинические проявления
Специфические симптомы аденокистозного рака любой локализации отсутствуют. Пациенты могут предъявлять стандартные жалобы на боль, слабость, плохой аппетит. Как и при других видах злокачественных опухолей, на первых стадиях часто не отмечается никаких симптомов. По мере прогрессирования, клиническая картина становится более отчетливой.
- При поражении слюнных желез отмечается появление опухолевидного образования в области щеки или слизистых оболочек полости рта. При этом отмечается онемение и нарушение двигательной функции лицевых мышц, воспалительные процессы в слюнной железе.
- При аденокистозном раке трахеи и бронхов пациентов беспокоит одышка, кашель (сухой или с мокротой, в которой могут определяться прожилки крови), осиплость голоса, свистящие звуки во время дыхания.
- Если поражается молочная железа, то женщины могут отмечать небольшое объемное образование, которое при надавливании может быть болезненным. В некоторых случаях отмечаются патологические выделения из сосков, изменение кожи в области опухоли.
На поздних стадиях рака клиническая картина дополняется выраженным похудением, постоянно повышенной температурой тела и др.
Методы диагностики
Для того чтобы выявить очаг рака, определить его размер, точную локализацию и особенности роста, пациенту назначается комплексное обследование. Важное место в нем занимают методы визуальной оценки опухоли. К ним относятся:
- Бронхоскопия.
- Эзофагогастроскопия.
- Ультразвуковая диагностика.
- Магнитно-резонансная и компьютерная томография.
- Рентгенография и др.
Однако поставить точный диагноз после визуализации рака невозможно, поэтому дополнительно назначаются и другие методы диагностики, например, биопсия, молекулярно-генетические и лабораторные исследования, диагностические операции и др.
Особенности лечения аденокистозного рака
Выбор метода лечения во многом зависит от стадии опухолевого процесса. Если рак выявлен на 1-2 стадии, то предпочтение отдается радикальному хирургическому лечению, которое подразумевает удаление опухоли в пределах здоровых тканей или полное удаление органа. При наличии показаний проводится лимфодиссекция (удаление регионарных лимфоузлов).
Аденокистозный рак считается умеренно чувствительным к лучевой терапии, поэтому ее редко используют в качестве единственного метода лечения. Однако при комбинации с хирургическим вмешательством лучевая терапия может оказаться достаточно эффективной. Ее активно применяют в таком сочетании при лечении аденокистозного рака слюнных желез средней и низкой степени дифференцировки. Также комбинация дистанционной лучевой терапии и хирургического вмешательства применяется в тех случаях, когда выявляются дополнительные неблагоприятные признаки:
- Периневральная инвазия.
- Нарушение капсулы слюнной железы.
- Положительные края резекции.
Химиолучевую терапию применяют на поздних стадиях аденокистозного рака при наличии отдаленных метастазов в лимфатических узлах или органах. Схемы лечения подбираются индивидуально.
После проведенного лечения пациент должен регулярно наблюдаться у онколога. Причем в первые 1-2 года консультироваться у специалиста и проходить специальное обследование необходимо каждые 3-6 месяцев, а затем не реже двух раз в год. Если отмечается высокий риск рецидива рака, то врач может назначить индивидуальный график консультаций.
Прогноз
Существует прямая связь между прогнозом заболевания, его стадией, общим состоянием здоровья пациента и его ответом на проведенное лечение. Например, 5-летняя выживаемость после радикального лечения аденокистозного рака трахеи на начальных стадиях составляет 65-85%, что является очень хорошим показателем. Если лечение проводится на более поздних стадиях, и при этом применяют радикальные операции в сочетании с лучевой терапией, то вероятность прожить 10 лет составляет около 25%.
Самые худшие показатели выживаемости при аденокистозном раке отмечаются при запущенных случаях либо при агрессивных видах опухолей, которые плохо поддаются лечению. Продолжительность жизни таких пациентов может не превышать и года, но, к счастью, на практике такие примеры встречаются очень редко.
БИФАЗНАЯ) КАРЦИНОМА
СМЕШАННАЯ ПРОТОКОВАЯ И ДОЛЬКОВАЯ
Такие карциномы характеризуются частично микроскопическими признаками инфильтрирующей дольковой карциномы, частично - инфильтрирующей протоковой. Она выявляется достаточно редко и ее необходимо отличать от случаев, когда две отдельные опухоли различного микроскопического строения существуют рядом в одной и той же молочной железе.
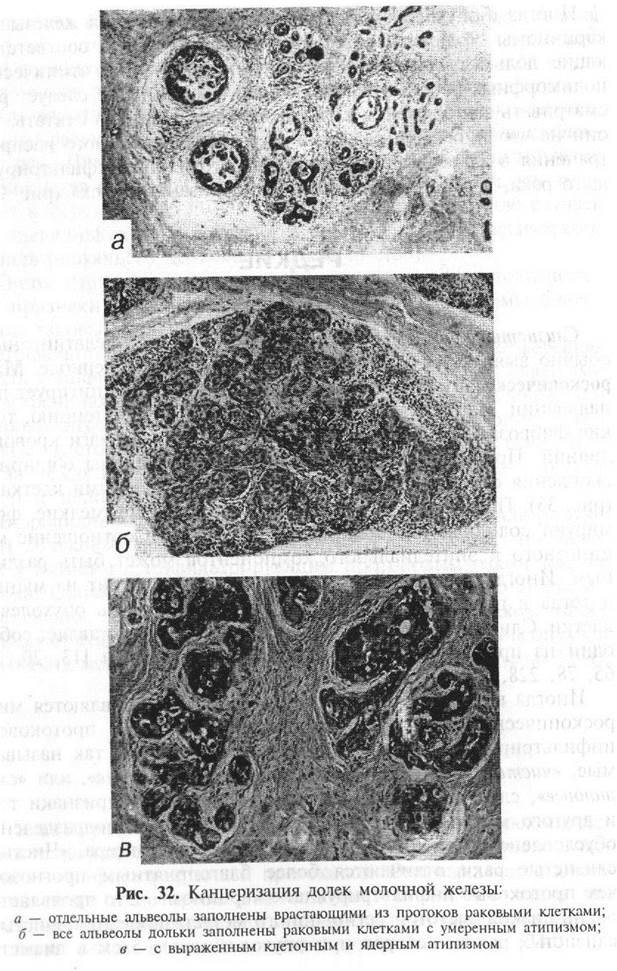

Иногда слизистый рак почти целиком состоит из муцина и тогда в препарате необходимо тщательно искать опухолевые, клетки. Слизь в таких случаях внеклеточная и представляет собой один из продуктов распада коллагеновых волокон.
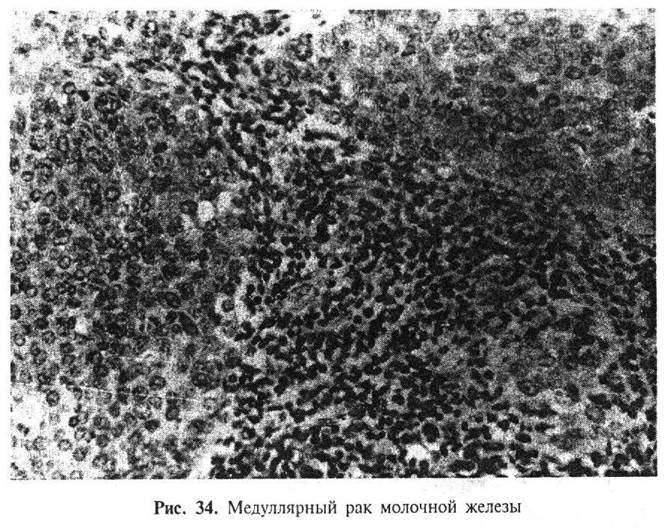
Постоянным микроскопическим компонентом является выраженная лимфоцитарная инфильтрация периферии опухоли. Иногда значительное количество лимфоцитов проникает вглубь опухоли, располагаясь между раковыми клетками.
Прогноз при медуллярной карциноме лучше, чем при обычном инвазивном раке. 10-летняя выживаемость при медуллярной карциноме составляет 84%, по сравнению с 63% при обычных протоковых раках. Метастазы в подмышечных лимфатических узлах выявляются часто, но обычно поражаются единичные лимфатические узлы и их локализация ограничена нижней аксиллярной группой. Прогноз особенно благоприятен при медуллярной карциноме менее 3 см в диаметре и сохраняется лучшим, чем для протоковой инфильтрирующей карциномы, даже когда имеются метастазы в регионарных лимфатических узлах.
Диагноз медуллярная карцинома должен ставиться лишь в тех случаях, когда имеются все признаки, ее характеризующие (ровные контуры опухолевого узла, массивные поля полиморфных опухолевых клеток, скудные соединительнотканные прослойки и выраженная лимфоплазмоцитарная инфильтрация). Опухоли, лишенные хотя бы одной из этих черт, следует расценивать как обычные инфильтрирующие протоковые карциномы высокой степени злокачественности.
Папиллярный инвазивный рак встречается очень редко, преимущественно у женщин в период менопаузы. При макроскопическом исследовании определяется четко очерченный деревянистой плотности серого цвета опухолевый узел, плотно спаянный с тканью молочной железы. Микроскопическое исследование показывает, что среди грубоволокнистой соединительной ткани располагаются неправильной формы и разной величины железистые полости, сформированные раковыми клетками. В просветы полостей выступают истинные сосочки, покрытые опухолевым эпителием.
Метастазирует папиллярная инвазивная карцинома редко и в метастазах в регионарные лимфатические узлы, обычно, сохраняет папиллярное строение. Прогноз инвазивного папиллярного рака значительно благоприятнее, чем при обычной протоковой инфильтрирующей карциноме. Иногда в одном и том же опухолевом узле выявляются стpyктуры инвазивного папиллярного рака и обычной протоковой карциномы (скиррозные, солидные и прочие структуры). Такие опухоли следует относить к инфильтративным протоковым раковым опухолям, так как прогноз в этих случаях не отличается от аналогичного показателя при банальной протоковой карциноме.
Редко инфильтрирующая папиллярная карцинома бывает представлена расположенными в строме железистыми полостями, имеющими правильную округлую или овальную форму и содержащими истинные сосочковые структуры, эпителий которых не имеет выраженного полиморфизма. Такие опухоли при микроскопическом исследовании бывает трудно отличить от папиллярного протокового рака in situ. Главным критерием в пользу инвазивного рака является наличие определяемого при макроскопическом исследовании плотного четко очерченного опухолевого узла.
Тубулярный рак - редкий гистологический вариант карциномы молочной железы, выявляющийся у женщин как в репродуктивном возрасте, так и менопаузальном периоде. Средний возраст таких больных около 50 лет.
Макроскопически новообразование представляет собой опухолевый узел твердой консистенции, неподвижный по отношению к окружающим тканям молочной железы. Нередко опухоль имеет звездчатую конфигурацию и похожа на протоковый инфильтрирующий рак скиррозного строения. Характерной особенностью опухолевого узла служат его небольшие размеры (1,5-2,5 см), что связано с медленным ростом карциномы.
Микроскопическая картина тубулярного рака представлена мелкими железами, расположенными на значительном расстоянии друг от друга в обильной строме. Железы не ветвятся и не анастомозируют друг с другом. Значительная часть желез имеет угловатую форму. Эпителий желез кубический или низкий цилиндрический, располагается в один ряд. Многие клетки на апикальной поверхности имеют реснички (апокриновый тип секреции). Клеточные элементы, формирующие железы, мономорфны, митотические фигуры не обнаруживаются.
Миоэпителиальные клетки не определяются; базальная мембрана отсутствует или обнаруживается в виде небольших ее фрагментов, что хорошо демонстрируется при использовании ШИК-реакции.
В просветах большинства желез не содержится продуктов секреции. В некоторых железистых структурах имеются клеточные мостики, соединяющие противоположные стенки железы (рис. 35).

В значительной части (более 2/3) тубулярных карцином в опухолевом узле или вне его определяются очаги внутридолькового или внутрипротокового рака, как правило, микропапиллярного или криброзного типа (рис. 36).
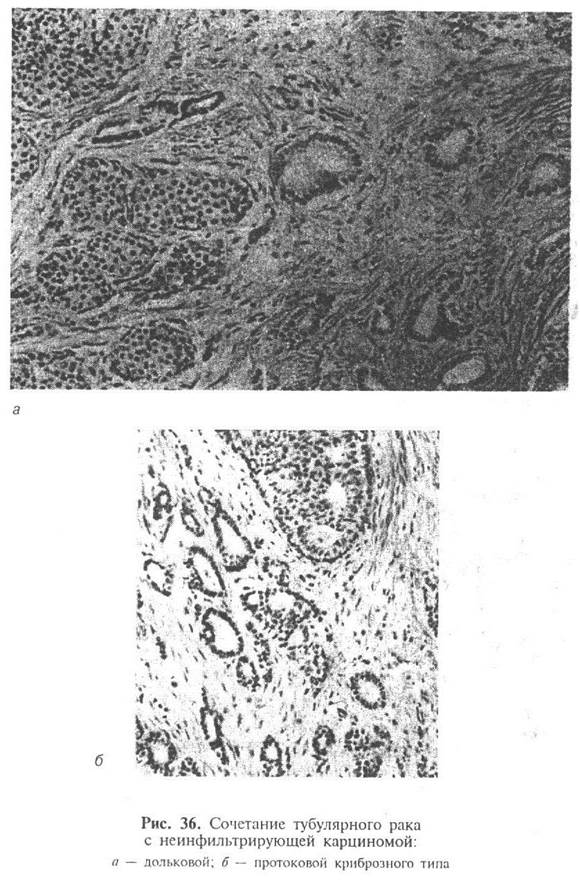
Строма опухоли обычно богата клеточными элементами. Микрокальцификаты выявляются, примерно, в половине случаев тубулярного рака. Количество их может быть разным, локализация - как в просветах железистых структур, так и в строме опухоли.
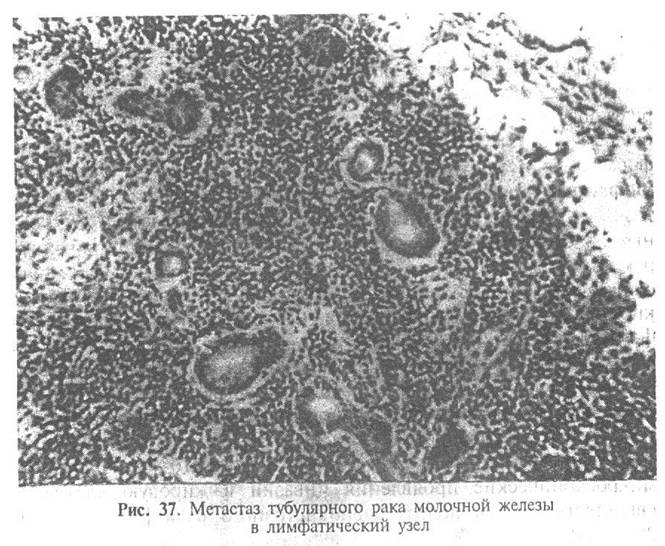
Тубулярный рак иногда имитирует доброкачественное поражение молочной железы и, прежде всего, мелкожелезистый аденоз. Дифференциально-диагностические критерии этих процессов изложены в разделе, посвященном фиброкистозной болезни.
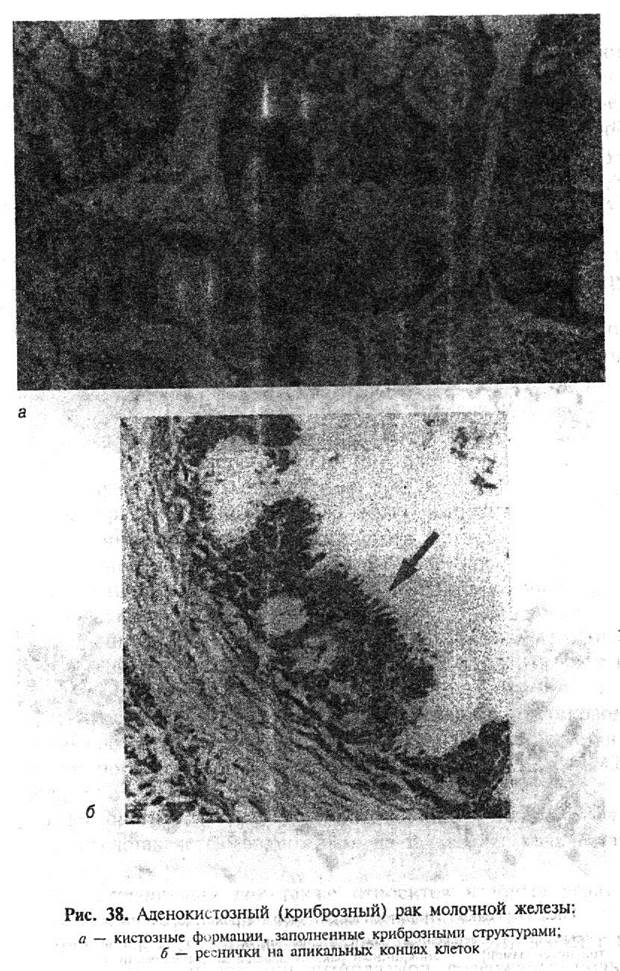
Прогноз благоприятный. Регионарное и отдаленное метастазирование выявляется редко.
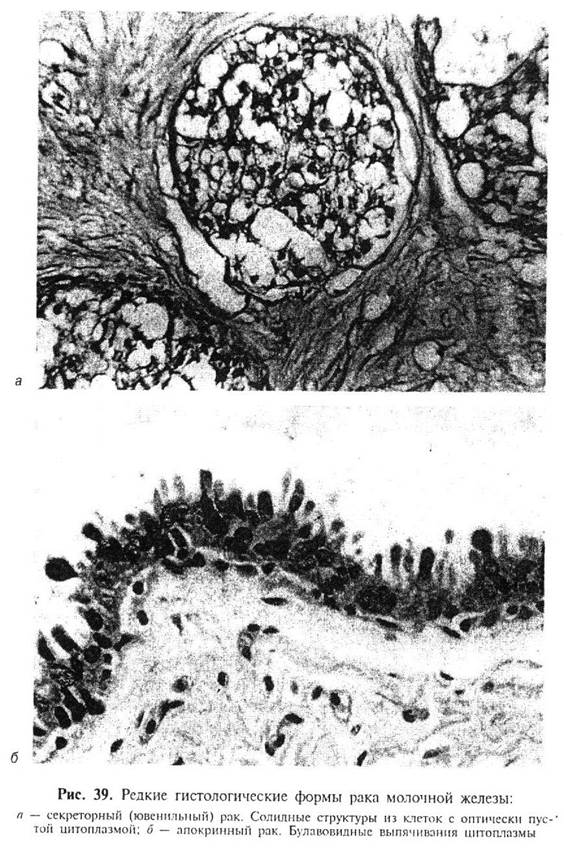
Апокринный рак - крайне редкая форма, образованная эпителием апокринового типа. Опухолевые клетки крупные, имеют хорошо выраженную обильную, ШИК-положительную цитоплазму, содержащую эозинофильную зернистость. Ядра светлые, с хорошо выраженными ядрышками. Опухолевые клетки формируют железисто-солидные или выстилают кистозные структуры. На апикальных концах раковых клеток нередко видны булавовидные выпячивания цитоплазмы (рис. 39б). Некоторые опухоли представляют собой пристеночный узел в пределах кисты, выстланной доброкачественным эпителием апокринового типа. В связи с редкостью наблюдений апокринного рака достоверных сведений о его прогнозе не имеется.
Рак с метаплазией представляет собой инфильтрирующий протоковый рак, при котором наблюдаются различные варианты метапластических изменений. К их числу относится эпидермоидная карцинома - исключительно редкая опухоль молочной железы, выявляемая у женщин пожилого возраста. Макроскопически не отличается от обычного протокового инфильтрирующего рака. В отдельных случаях в опухолевом узле можно увидеть центрально расположенную кисту, выполненную роговыми массами. Микроскопически опухоль представляет собой протоковый инфильтрирующий рак с очагами плоскоклеточного строения, величина которых может варьировать в широких пределах. Иногда наряду с очагами высокодифференцированного плоскоклеточного рака можно наблюдать веретеноклеточные плоскоклеточные участки, непосредственно переходящие друг в друга.
В редких случаях в низкодифференцированном протоковом раке выявляются очаги хондроидного, остеоидного и даже гигантоклеточного остеокластоподобного строения.
Судить о прогнозе метапластических карцином молочной железы не представляется возможным из-за малого количества наблюдений.
Липидсекретирующий рак также относится к числу редких гистологических вариантов карцином молочной железы. Он представлен солидными комплексами из крупных клеток с обильной вакуолизированной цитоплазмой, содержащей большое количество липидов (рис. 40), наличие которых следует подтвердить с помощью специальных методов окраски.
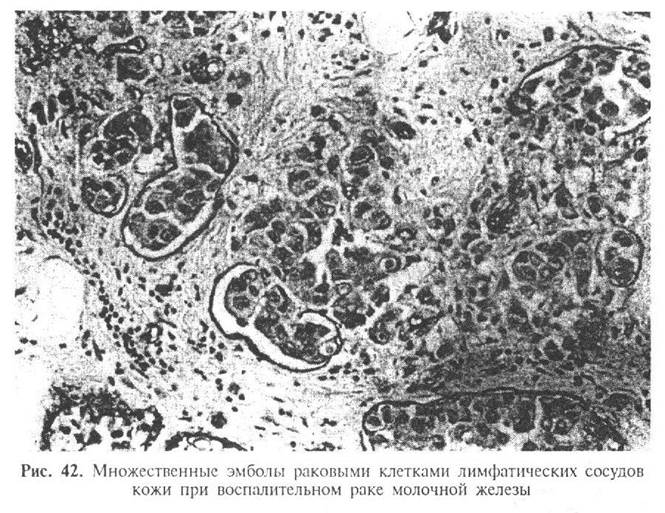
Описана, так называемая, карциноидная опухоль молочной железы (инвазивный протоковый рак с эндокринной дифференцировкой). Клиническая и макроскопическая картина при этой гистологической форме рака не отличается от таковой при обычных инфильтрирующих карциномах. Карциноидный синдром не отмечается даже при распространенных формах заболевания. При микроскопическом исследовании определяются солидные гнезда мелких мономорфных клеток, разделенные фиброзными прослойками, лентовидные и розеткоподобные структуры (рис. 41). Клетки этой формы рака содержат аргирофильные гранулы.
Болезнь Педжета соска наиболее часто выявляется у пожилых женшин. Средний возраст больных около 50 лет, т.е. такой же, как и при других формах рака молочной железы. Болезнь Педжета характеризуется экземоподобным поражением соска и протоковым раком молочной железы.
Первым клиническим проявлением болезни служат изменения кожи соска: отек, покраснение, мокнутие; могут появляться корочки или чешуйки, иногда поверхностное изъязвление. В дальнейшем эти изменения могут распространиться на ареолу и даже изредка на окружающую ее кожу. В отличие от экземы, которая протекает волнообразно, с обострениями и ремиссиями, при болезни Педжета ее проявления неуклонно прогрессируют и не реагируют на местное лечение.
При микроскопическом исследовании в эпидермисе соска или ареолы определяются крупные (значительно крупнее эпителия эпидермиса) клетки с выраженной эозинофильной светлой цитоплазмой (клетки Педжета). Ядра таких клеток полиморфны, иногда пикнотизированы. Эти клетки чаше располагаются в глубоких слоях эпидермиса, но могут лежать на разных его уровнях. Клетки Педжета могут лежать отдельно друг от друга, располагаться изолировано или в виде небольших скоплений (рис. 43). Они никогда не проникают в дерму. Такие клетки могут быть обнаружены в выводных протоках и придатках кожи. Иногда в цитоплазме клеток Педжета выявляются гранулы меланина - признак, который может привести к ошибочной диагностике меланомы. Вероятно, меланин перемешается в опухолевые клетки Педжета из близлежащих меланоцитов путем цитокринии.
Иммуногистохимически опухолевые клетки Педжета экспрессируют ЕМА, мембранный антиген глобул молочного жира, СЕА (при использовании поликлональных антител), кератин низкомолекулярной массы и инволюкрин.
В начальной стадии болезни эпидермис представляется мало дезорганизованным и сохраняет типичное подразделение на слои (стратификацию). В дальнейшем эпидермис расширяется, появляются акантотические тяжи. Часто возникают нарушения стратификации разной степени, вплоть до картины, соответствующей тяжелой дисплазии. Иногда появляется клеточный и ядерный полиморфизм, что в сочетании с выраженным нарушением стратификации напоминает карциному in situ.

Зависимости между количеством клеток Педжета и степенью дезорганизации эпидермиса не выявляется. Число клеток Педжета при нарастании дезорганизации эпидермиса в одних случаях может уменьшаться, в других увеличиваться.
Иногда в акантотических тяжах могут возникать полости, ограниченные одним слоем эпителиальных клеток (рис. 44), в результате чего возникают железистоподобные формации.
По мере развития болезни в дерме усиливается лимфоцитарная и плазмоклеточная инфильтрация.
Болезнь Педжета соска почти всегда сочетается с протоковым инфильтрирующим раком молочной железы.
Последний может локализоваться в любом квадранте молочной железы, исходить из средних и даже мелких протоков и не иметь видимой связи с соском или ареолой. Имеются сведения о малочисленных случаях возникновения долькового рака при болезни Педжета соска.
Столь частое сочетание болезни Педжета соска и рака молочной железы дает основание ряду авторов говорить о существовании болезни Педжета молочных желез. При этом выявляемые в эпидермисе клетки Педжета, не будучи раковыми, служат маркером расположенной в глубине ткани молочной железы карциномы. В связи с этим, при обнаружении в эпидермисе соска клеток Педжета необходима 
мастэктомия, даже если карцинома в молочной железе не выявляется при клиническом обследовании.
В описании макропрепарата и гистологическом заключении должна быть подробно охарактеризована карцинома молочной железы, что является основанием для дальнейшего выбора рационального метода комплексной и комбинированной терапии.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Аденокистозный рак молочной железы – это редкая разновидность инвазивного протокового рака груди. Она составляет менее 1% от всех онкологических заболеваний молочных желез. Как и другие формы инвазивного протокового рака, аденокистозный рак молочной железы зарождается в молочных протоках и постепенно распространяется в соседние ткани.

Изучая клетки аденокистозной опухоли под микроскопом, специалисты отмечают, что они выглядят как те злокачественные клетки, которые обнаруживаются в слюнных железах и слюне. Таким образом, клетки аденокистозного рака отличаются от клеток типичных протоковых опухолей.
Лечение аденокистозного рака молочной железы
Местное лечение направлено на предотвращение рецидива рака в молочной железе. К методам местного лечения относятся хирургическое вмешательство (лампэктомия или мастэктомия) и – в определенных случаях – лучевая терапия. Когда аденокистозный рак молочной железы распространяется, он обычно не проникает в лимфатическую систему, поэтому в лимфоузлах злокачественные клетки отсутствуют. Соответственно, аксиллярную лимфаденэктомию (удаление подмышечных лимфоузлов) большинству пациенток не назначают.

Системная терапия направлена на предотвращение рецидива или образования метастазов в другой части тела. Сюда относятся эндокринная (гормональная) терапия, химиотерапия и прием препаратов, воздействующих на белок HER2. Для достижения наилучших результатов врачи часто комбинируют разные способы борьбы с раком.
План лечения основывается на характеристиках опухоли (тип клеток, степень их злокачественности, наличие или отсутствие рецепторов гормонов и белка HER2) и стадии заболевания (размер опухоли и состояние лимфоузлов). Специалисты онкоцентра Ихилов (Израиль, Тель-Авив) порекомендуют вам программу лечения, основанную на общих сведениях об аденокистозном раке молочной железы и персонализированную под особенности именно вашего заболевания.

В сентябре 2015 года я почувствовала комок в левой груди. Я не паникер, но я знала, что это может значить. У меня была назначена встреча через месяц с моим акушером-гинекологом, поэтому сначала я подумала, что подожду и поговорю об этом со своим врачом.
У меня была маммография всего шесть месяцев назад. Но после изучения информации в интернете, я поняла, что для безопасности нужно встретиться с врачом раньше.

За пять лет до того, как мне поставили диагноз, я тренировалась четыре раза в неделю и была в отличной форме. Друзья заметили, что я сильно похудела, но я просто думала, что это связано с моим активным образом жизни. В это время у меня постоянно были проблемы с желудком. Мои врачи рекомендовали безрецептурные препараты.
В течение месяца у меня также была постоянная диарея. Мои врачи не нашли ничего плохого.

В начале 2016 года я воспользовалась советом врача и сделала колоноскопию. Я никогда этого не делала до этого. Мой доктор показал мужу, и мне изображение толстой кишки. На изображении были видны два полипа. Врач указал на первое место на моей толстой кишке, заверив нас, что беспокоиться не о чем. Затем он указал на другое место и сказал нам, что, по его мнению, есть подозрение на рак. Во время процедуры он сделал биопсию, и ткань была проанализирована.

В 2011 году у меня начался кислотный рефлюкс. Это было неудобно и тревожно, поэтому я пошел к нашему семейному врачу для обследования. Во время визита он спросил меня, когда я в последний раз проверял свой антиген пса, рутинный тест, который многие мужчины делают, чтобы проверить возможные признаки рака простаты. Прошло около трех лет с тех пор, как я делал этот тест, поэтому он добавил его к моему визиту в тот день.

Моя история начинается с онемения. Однажды в 2012 году три пальца на моей левой руке внезапно потеряли чувствительность. Я сразу же записался на прием к врачу. К тому времени, когда врач меня смог принять, уже все прошло, но жена убедила меня все-таки пойти на консультацию. У меня был рентген, чтобы увидеть, есть ли какие-либо признаки повреждения позвоночника, возможно, от вождения грузовика. Когда на пленке появились какие-то.

Зимой 2010 года, когда мне было 30 лет, я почувствовала внезапную боль в правом боку. Боль была резкой и началась без предупреждения. Я сразу же отправилась в ближайшую больницу.
Врач получил результаты моего анализа крови, и он увидел, что мой уровень лейкоцитов был чрезвычайно повышен. Врач и другие, кто видел эти результаты, были встревожены и попросили гинеколога по вызову приехать ко мне сразу же.

Около трех лет я боролся с прерывистым кашлем. Он появлялся зимой и исчезал к весне, а потом я забывал о нем. Но осенью 2014 года это произошло раньше. В октябре моя жена позвонила местному пульмонологу. Первая встреча нам назначили через три месяца.
. В онкоцентре Ихилов мы встретились с торакальным хирургом. Решили полностью удалить узелок.
Первый шаг к выздоровлению вы можете сделать прямо сейчас. Для этого заполните заявку – и в течение 2 часов с вами свяжется один из наших врачей.
Либо позвоните по телефону: +972-3-376-03-58 в Израиле и +7-495-777-6953 в России.
Читайте также:


