Выраженные клинические симптомы имеются при опухоли яичника

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Эпидемиология
- Факторы риска
- Патогенез
- Симптомы
- Где болит?
- Стадии
- Диагностика
- Что нужно обследовать?
- Как обследовать?
- Какие анализы необходимы?
- Лечение
- К кому обратиться?
- Дополнительно о лечении
- Лекарства
- Профилактика
- Прогноз
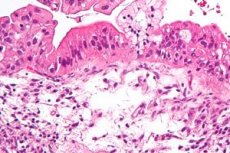
Первичным раком называют злокачественные опухоли, первично поражающие яичник. Вторичный рак яичников (цистаденокарцинома) встречается наиболее часто по отношению к злокачественным опухолям этого органа. Чаще развивается в серозных, реже муцинозных цистаденомах. К вторичным поражениям яичников относится эндометриоидная цистаденокарцинома, развивающаяся часто у молодых женщин, страдающих первичным бесплодием.

[1], [2], [3], [4], [5], [6], [7], [8]
Код по МКБ-10
Эпидемиология
Заболеваемость колеблется от 3,1 случаев на 100000 женщин в Японии до 21 случаев на 100000 женщин в Швеции. Во всем мире, более чем 200.000 женщин заболевают на рак яичников каждый год, и около 100000 умирают от этой болезни. Эпителиальный рак встречается чаще у белых женщин в промышленно развитых странах северной и западной Европы и Северной Америки и реже всего в Индии и Азии.

[9], [10], [11], [12], [13], [14], [15], [16]
Факторы риска
- нарушение менструального цикла: раннее менархе, ранняя (до 45 лет) или поздняя (после 55 лет) менопауза, маточные кровотечения;
- репродуктивной функции (бесплодие);
- миома матки;
- генитальный эндометриоз;
- гиперпластические процессы эндометрия;
- операции по поводу опухолей внутренних половых органов с оставлением одного или обоих яичников;
- заболевания молочных желез (мастопатия, фиброаденоматоз).

[17], [18], [19], [20]
Патогенез
Клиническое течение злокачественных опухолей яичников отличается агрессивностью, коротким периодом удвоения опухоли и универсальным характером метастазирования. Регионарными для яичников являются подвздошные, боковые крестцовые, парааортальные и паховые лимфатические узлы. Преобладает имплантационный путь распространения отдаленных метастазов – в париетальную и висцеральную брюшину, плевру, карциноматозный асцит и гидроторакс. Лимфогенные метастазы (в парааортальные и подвздошные коллекторы) отмечаются у 30–35% первичных больных. Гематогенные метастазы в легких и печени никогда не бывают изолированными. Они определяются нередко на фоне широкой имплантационной и лимфогенной диссеминации.

[21], [22], [23], [24], [25], [26], [27], [28], [29]
Симптомы злокачественных опухолей яичников
Злокачественные опухоли яичников характеризуются сследующими признаками: боли в животе (тянущие, постоянные, нарастающие, внезапные, приступообразные и т. д.), изменение общего состояния (утомляемость, слабость, сухость во рту и т. д.), снижение массы тела, увеличение живота, изменение менструальной функции, появление ациклических кровянистых выделений из половых путей и др.
Где болит?
Стадии
В настоящее время в онкологии используется классификация злокачественных опухолей яичников по системе TNM:
Т – первичная опухоль.
- Т0 – первичная опухоль не определяется.
- Т1 – опухоль ограничена яичниками.
- Т1А – опухоль ограничена одним яичником, асцита нет.
- Т1В – опухоль ограничена двумя яичниками, асцита нет.
- Т1С – опухоль ограничена одним или двумя яичниками, асцит или в смыве из брюшной полости имеются злокачественные клетки.
- Т2 – опухоль поражает один или оба яичника с распространением на параметрии.
- Т2А – опухоль с распространением и/или метастазами в матку и/или одну или обе трубы, но без вовлечения висцеральной брюшины и без асцита.
- Т2В – опухоль распространяется на другие ткани и/или поражает висцеральную брюшину, но без асцита.
- Т2С – опухоль распространяется на матку и/или одну или обе трубы, и/или на другие ткани таза. Асцит.
- ТЗ – опухоль поражает один или оба яичника, распространяется на тонкую кишку или сальник, ограничена малым тазом или имеются внутрибрюшинные метастазы за пределами малого таза или в лимфатических узлах забрюшинного пространства.
N – регионарные лимфатические узлы.
- N0 – нет признаков поражения регионарных лимфатических узлов.
- N1 – имеется поражение регионарных лимфатических узлов.
- NX – недостаточно данных для оценки состояния регионарных лимфатических узлов.
М – отдаленные метастазы.
- М0 – нет признаков отдаленных метастазов.
- Ml – имеются отдаленные метастазы.
- MX – недостаточно данных для определения отдаленных метастазов.
В практике применяется классификация рака яичника в зависимости от стадии опухолевого процесса, которая определяется на основании клинического обследования и во время операции.
I стадия – опухоль ограничена яичниками:
- 1а стадия – опухоль оганичена одним яичником, асцита нет;
- 16 стадия – опухоль ограничена обоими яичниками;
- 1в стадия – опухоль ограничена одним или обоими яичниками, но при наличии очевидного асцита или определяются атипические клетки в смывах.
II стадия – опухоль поражает один или оба яичника с распространением на область таза:
- IIа стадия – распространение и/или метастазы на поверхности матки и/или маточных труб;
- IIб стадия – распространение на другие ткани таза, включая брюшину и матку;
- К IIв стадия – распространение как при IIа или II6, но имеется очевидный асцит или определяются атипические клетки в смывах.
III стадия – распространение на один или оба яичника с метастазами по брюшине за пределами таза и/или метастазы в забрюшинных лимфатических узлах:
- IIIа стадия – микроскопические метастазы по брюшине;
- IIIб стадия – макрометастазы по брюшине меньше или равные 2 см;
- IIIв стадия – метастазы по брюшине более 2 см и/или метастазы в регионарных лимфатических узлах и сальнике.
IV стадия – распространение на один или оба яичника с отдаленными метастазами (отдаленные лимфатические узлы, печень, пупок, плевра). Асцит.

[30], [31], [32], [33]
Диагностика злокачественных опухолей яичников
Возраст больной, от которого зависят: частота возникновения различных опухолей, прогрессирование заболевания и прогноз лечения.
Профессия больной, особенно сопряженная с воздействием неблагоприятных производственных факторов и факторов внешней среды, может быть фактором риска развития опухолевых процессов.
Общий осмотр: окраска кожных покровов, похудание, отеки ног, увеличение живота, состояние периферических лимфоузлов, пальпация живота (величина, болезненность, подвижность, консистенция опухоли, наличие асцита).
Гинекологическое исследование и влагалищно-прямокишечное исследование: состояние шейки и тела матки, наличие опухоли в области придатков, ее размеры, консистенция, связь с окружающими органами, состояние ректо-вагинальной перегородки, дугласова пространства и параметриев.

[34], [35], [36], [37]
УЗИ органов малого таза, компьютерная и магнитно-резонансная томография, пункция дугласова пространства с последующим цитологическим исследованием смыва, диагностическая лапароскопия (лапаротомия) с экспресс-биопсией и взятием мазков-отпечатков, для уточнения гистотипа опухоли, и ревизией органов брюшной полости (при злокачественной опухоли выясняется степень распространения процесса).
С целью уточнения состояния смежных органов и особенностей топографии опухоли показаны ирригоскопия, экскреторная урография, фиброгастроскопия, рентгенологическое исследование органов грудной клетки и т. д.
Иммунологические методы ранней диагностики рака яичника – определение опухолевых маркеров СА-125 (при серозной и низкодифференцированной аденокарциноме), СА-119 (при муцинозной цистаденокарциноме и эндометриоидной цистаденокарииноме), гликопротеидный гормон (при гранулезоклеточном и муцинозном раке яичника).

[38], [39], [40], [41], [42]
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
К кому обратиться?
Лечение злокачественных опухолей яичников
Основные принципы лечения больных с различными опухолями яичников
Доброкачественные опухоли - В репродуктивном возрасте (до 45 лет) – удаление придатков матки на стороне поражения. При двухсторонних опухолях у молодых женщин – резекция опухоли с возможным сохранением ткани яичника. В пре- и постменопаузе – надвлагалишная ампутация или экстирпация матки с придатками.
Злокачественные опухоли - При I и II стадии – лечение начинают с операции (экстирпация матки с придатками и удапение большого сальника), после которой проводится химиотерапия. При III и IV стадии – лечение начинают с полихимиотерапии, затем проводят циторедуктивную операцию (максимально возможное удаление опухолевых масс и метастазов, надвлагалишная ампутация или экстирпация матки с придатками, удаление большого сальника и метастатических узлов). В последующем повторные курсы полихимиотерапии.
Пограничные опухоли - Показана экстирпация матки с придатками и оментэктомия. У молодых женщин возможна органосберегаюшая операция (удаление опухоли и резекция большого сальника), которая дополняется несколькими курсами адъювантной полихимиотерапии (особенно при прорастании капсулы опухоли или наличии имплантационных метастазов).
В настоящее время адекватным считается комплексное лечение больных со злокачественными опухолями яичников: сочетание операции с полихимиотерапией и (или) дистанционным облучением таза и брюшной полости. В большинстве случаев лечение предпочтительно начинать с операции. При асците и гидротораксе возможно введение препаратов платины в брюшную или плевральную полость. Полихимиотерапия включает несколько противоопухолевых препаратов, обладающих различным механизмом действия. В послеоперационном периоде полихимиотерапия проводится после получения результатов гистологического исследования удаленных органов.
Стандартные схемы проведения полихимиотерапии рака яичников
| Схема | Состав, курс |
| СР | Цисплатин – 75 мг/м 2 и ииклофосфан 750 мг/м 2 внутривенно каждые 3 нед., 6 курсов |
| САР | Цисплатин – 50 мг/м 2 , доксорубицин 50 мг/м 2 и ииклофосфан 500 мг/м внутривенно каждые 3 нед., 6 курсов |
| Таксаны | Паклитаксел – 135 мг/м 2 /24 ч, цисплатин 75 мг/м 2 внутривенно каждые 3 нед., 6 курсов |
Большинство препаратов оказывают побочные действия, связанные с угнетением костномозгового кроветворения и развитием лейкопении, тромбоцитопении, максимум выраженности которых наступает к концу 2-й недели после проведения курса. В связи с этим необходимо контролировать показатели крови и прекращать лечение противоопухолевыми препаратами при падении числа лейкоцитов ниже 3 х 10 6 /л и тромбоцитов – ниже 1 х 10 6 /л.
Существенное значение имеет также переносимость препаратов больной и выраженность реакций, возникающих в процессе их использования. В частности, применение циклофосфана вызывает у пациентов тошноту, рвоту, алопецию, иногда боль в мышцах и костях, головную боль, в редких случаях токсический гепатит, цистит.
На этапе химиотерапии необходимо стремиться к достижению полной регрессии заболевания (исчезновения всех проявлений болезни. нормализации уровня СА-125), а затем закрепить эффект проведением 2–3 дополнительных курсов. При достижении частичной регрессии следует продолжить химиотерапию до момента, когда в течение двух последних курсов лечения будет отмечена стабилизация процесса, оцениваемая по размерам остаточных опухолевых масс и величине опухолевых маркеров. В этих случаях у большинства пациенток число курсов лечения составляет от 6 до 12, но не менее 6.
Для определения дозы химиопрепаратов подсчитывается площадь тела (в м 2 ). В среднем при росте 160 см и массе тела 60 кг площадь тела составляет 1.6 м 2 , при росте 170 см и массе 70 кг – 1,7 м 2 .
По данным Международной федерации акушеров-гинекологов (RGO) показатели 5-летней выживаемости для всех стадий рака яичников не превышают 30-35%, 5-летняя выживаемость при I стадии составляет 60-70%; II - 40-50%; III - 10-15%; IV стадии - 2-7%.
Опухоли яичников (доброкачественные и злокачественные) могут возникнуть в любом возрасте, но чаще появляются в 40-50 лет. По частоте они занимают второе место среди опухолей женских половых органов, со значительным превалированием доброкачественных форм (75-80%).
Проблема распознавания злокачественных опухолей яичников является одной из наиболее актуальной. Актуальность ее обусловлена несомненным ростом заболеваемости и смертности от этой патологии, отмечаемой за последние десятилетия во многих странах мира. Большинство (75-87%) больных злокачественными опухолями яичников поступают на лечение в запущенных стадиях заболевания, что сказывается на низких показателях 5-летней выживаемости не превышающей 10%.Поздняя диагностика злокачественных опухолей яичников обусловлена как отсутствием специфических признаков заболевания, так и поздним обращением женщин за медицинской помощью.
При запущенных формах рака яичников нарушается менструальный цикл, возникают дисфункциональные маточные кровотечения, уменьшается количество выделяемой мочи, возникают запоры.
Диагноз опухолей яичников основывается на выявлении врачом различной величины и формы опухолевого образования в малом тазу, безболезненного, умеренно и ограниченно смещаемого, с бугристой или гладкой поверхностью, имеющего плотную или тугоэластическую консистенцию. Нередко утром при наполнении мочевого пузыря больная сама над лоном прощупывает опухоль.
Бессимптомное развитие опухолевого процесса в яичниках на ранних стадиях заболевания вынуждает клиницистов разрабатывать более совершенные методы их распознавания и выделять группу больных повышенного риска, т.е.лиц с факторами риска. Суждения о значении анамнестических данных у больных раком яичников неоднородны, но, все же, суммируя их, можно найти указания на признаки, предшествующие развитию опухоли в виде эндокринных гормональных нарушений:
- более позднее наступление менструаций;
- бесплодие;
- сахарный диабет;
- раннее или позднее наступление менопаузы;
- ожирение;
- миома;
- аденомиоз и пр.
Особое значение при злокачественных новообразованиях имеют сведения о наличии в анамнезе хронического воспаления придатков матки либо операции по поводу доброкачественной опухоли яичника. Известно, что при одностороннем удалении доброкачественной опухоли яичника весьма вероятно возникновение опухоли в другом, оставленном яичнике, но при этом уже злокачественной. Имеют значения также сведения об опухолевых заболеваниях в семье. Обо всех этих деталях должны знать женщины всех возрастов, стремящихся помочь врачу в распознавании рака яичников на ранних стадиях.
Фундаментальными работами, посвященными выявлению наследственных форм рака яичников, установлено, что примерно 18% онкологических больных в семейном анамнезе имеют родственников, пораженных раком яичников, раком молочной железы, толстой кишки.
Следует подчеркнуть, что опасность рака гениталий возрастает при наличии у обследуемых пациенток совокупности 2-х и 3-х признаков. Поэтому каждая женщина, когда она отмечает у себя наличие факторов риска, должна явиться на профилактические обследования к акушерке или врачу не менее 2-х раз в год, что позволяет выявить рак яичников на ранней стадии заболевания.
Для уточнения диагноза больная обследуется и с помощью ультразвукового сканирования таза. Достоинством ультразвукового метода в диагностике опухолей яичников является его высокая информативность, простота, быстрота, безвредность, безболезненность, возможность многократного проведения и объективного документирования.
Большое значение в диагностике злокачественных опухолей яичников отводится поиску опухолевых маркеров – специфических биологических веществ, продуцируемых опухолью, которые можно определить биохимическими или иммунологическими методами. В отношении рака яичников наиболее изучен опухоль – ассоциированный антиген СА-125.Содержание СА-125 выше 35 Е/мл определяется почти у 80% больных раком яичников.
Единственно целесообразным методом лечения доброкачественных опухолей яичников является хирургический. Так как без морфологического исследования выявить доброкачественный или злокачественный характер опухоли не представляется возможным, то выработано правило, согласно которому каждая диагностированная опухоль яичника, независимо от того, велика она или мала, подлежит оперативному лечению. У женщин молодого возраста при доброкачественном характере новообразования яичника рациональным объемом вмешательства является или резекция яичника (удаление измененной ткани), или удаление только опухоли, или удаление придатков матки с одной стороны.
У женщин, находящихся в менопаузе, показано удаление не только опухоли, но и непораженных придатков матки с другой стороны.
Лечение злокачественных опухолей яичников проводится по индивидуальному плану с учетом результатов всестороннего исследования, дающего полное представление о степени распространенности опухолевого процесса и его морфологической структуре.
Начинать лечение с хирургического этапа целесообразно при наличии больших опухолевых образований в малом тазу. У тех больных раком яичников, у которых вследствие распространенности опухолевого процесса или резкой ослабленности, радикальный объем вмешательства представляется невыполнимым, то на первом этапе применяется химиотерапия, а операция предпринимается, когда под влиянием химиотерапии опухоль уменьшилась в размерах, стала смещаемой и улучшилось общее состояние больной.
В числе мер профилактики рака яичников предполагается здоровый образ жизни.
Учитывая факт нарушения обменных процессов и в том числе ожирения в развитии злокачественных опухолей яичников, женщины всех возрастов не должны допускать ожирения и соблюдать режим питания, обеспечивающий оптимальное использование бета-каротинов, к числу которых относят такие продукты, как петрушка, укроп, шпинат, зеленый лук, помидоры, чеснок и др.
Противоопухолевой активностью обладают также и витамины и в особенности А, В, С, содержащиеся в рыбьем жире, рыбе, печени, в орехах, капусте, черной смородине и т.д.
Поскольку рак яичников нередко развивается у женщин с бесплодием, то с целью его профилактики показано использование витамина Е, содержащегося в растительных маслах, в зародышах пшеницы, в орехах.
В качестве справки сообщаем, что наиболее известным противоопухолевым действием также обладает микроэлемент – селен, наибольшее содержание которого находится в морских водорослях, морской капусте, в отрубях злаковых растений, пивных дрожжах и др.продуктах.
Суть диетической профилактики рака состоит и в умеренности приема пищи, в ограничении, вплоть до исключения, солений, консервов, маринадов, копченостей, соли, животного жира и сахара в готовых пищевых продуктах.
Следует помнить, что пониженная физическая активность и гиподинамия способствуют нарушению работы сосудов, эластичности мышц, нарастанию избыточной массы тела, что ведет к возникновению ожирения и рака.
Почаще двигайтесь, занимайтесь спортом, избегайте абортов, ведите нормальную половую жизнь. Воздерживайтесь от смены половых партнеров и от курения.
Парная железа женской половой системы – яичник – это циклически работающий орган, что продуцирует гормоны. Он является местом, где развиваются и созревают половые клетки женщины. Опухоли яичника достаточно распространенное заболевание. К счастью, около большинство этих новообразований – доброкачественные, но, к сожалению, около тридцати процентов опухолей – пограничные и злокачественные.
В мире каждый год диагноз рака яичников выставляют более чем двести пятидесяти тысячам женщин, и больше чем для половины из них он становится летальным.
В Юсуповской больнице занимаются лечение как доброкачественных, так и злокачественных и пограничных заболеваний половых желез женщины. Оборудование Юсуповской больницы позволяет на высоком уровне проводить как точную раннюю диагностику, так и понимать обширность процесса при запущенности заболевания. Доктора Юсуповской больницы постоянно занимаются развитием и усовершенствуют мастерство диагностики и лечения пациентов. Подбирая индивидуальные комплексные решения, формируя план ведения пациентов и достигая результата, специалисты с каждым днем помогают все большему количеству больных. Запись на консультацию по телефону или с помощью интернета. Сайт Юсуповской больницы имеет большое количество информации и является одним из лучших медицинских сайтов, но при личной встрече со специалистом можно задать конкретный вопрос, получив на него ясный ответ, касающийся классификации, клиники, диагностики и лечения всех видов опухоли яичников.
Виды опухолей яичников
Классификация опухолей яичников делит все новообразования на следующие виды:
- Доброкачественные опухоли яичников. Патологические новообразования, которые образоваться из-за дефекта процессов разрастания и разделения. Доброкачественные образования яичников делят на: кистомы, или истинные опухоли яичников, которые растут за счет деления клеток; кисты (неистинные опухоли) растут из-за накопления жидкости. Клинические проявления доброкачественной опухоли характеризуются явлениями дискомфорта и тянущих болей внизу живота, нарушениями менструации, диспепсическими, дизурическими нарушениями и т.д. Диагностируют доброкачественные опухоли яичника на основании жалоб, анамнеза, гинекологического осмотра, данных лабораторных анализов, ультразвукового исследования, магниторезонансной и компьютерной томографии и лапароскопии. Лечение доброкачественных опухолей яичника необходимо проводить для устранения симптомов, предупреждения осложнений, сдавлений и малигнизации.
- Злокачественные новообразования яичников. Поражение женских половых желез, которое характеризуется быстрым и агрессивным ростом и способностью прорастать в соседние органы, ткани. Также для злокачественных новообразований яичников свойственно возникновение регионарных и отдаленных метастазов. Размер опухоли при раке яичника может достигать огромных величин. На ранних стадиях протекает практически бессимптомно, а прогрессирование процесса вызывает как местные симптомы, так и признаки раковой интоксикации, а затем присоединяются и симптомы метастазов. Диагностика злокачественных новообразований яичников включает сбор жалоб, анамнеза жизни и болезни, проведение физикального и гинекологического осмотра, лабораторные исследования – общие анализы крови и мочи, биохимическое исследование, определение уровня половых гормонов и онкомаркеров, ультразвукового исследования, магниторезонансной и компьютерной томографии и лапароскопии. Тактика ведения пациентов отличается в каждом конкретном случае. Используются хирургические методы, химиотерапевтическое лечение, лучевые методы и др.
- Пограничные опухоли яичника. Патологические новообразование, которые имеют признак стратификации клеток, является митотически активной, ей свойственна клеточная атипия, но данные опухоли не инвазивны, что не позволяет их отнести ни к доброкачественным, ни к злокачественным. Хоть и течение более благоприятное, чем в случае злокачественных опухолей, но риск распространения и малигнизации очень высок.
ТНМ классификация рака яичников
Существует много классификаций рака яичников в зависимости от строения, типа роста, продукции гормонов и др.
Во всем мире принята классификация ТНМ, в том числе и для рака яичников. Данная классификация злокачественных опухолей позволяет установить степень тяжести и распространения образования.
Классификации ТНМ является аббревиатурой, символы которой обозначают:
- T - распространение опухоли первичного характера в организме человека;
- Н - степень поражения органа и состояние регионарных лимфоузлов;
- М - наличие или отсутствие регионарных, или отдаленных метастазов.
Классификация рака яичников по стадиям
Классификация рака яичников по стадиям широко применяется и известна каждому онкологу.
На первой стадии раковое новообразование не распространяется за пределы пораженного яичника.
Стадия 1а - одностороннее поражение, а раковые клетки находятся внутри яичника, отсутствуя на поверхности.
Стадия 1в - двухсторонний процесс. Раковые клетки находятся внутри желез, отсутствуя на наружной поверхности и брюшной полости.
Стадия 1с - двухсторонний процесс и есть хотя бы один из факторов:
- Разрыв капсулы новообразования;
- Поверхностная локализация раковых клеток;
- Раковые клетки при исследовании внутрибрюшной жидкости.
Вторая стадия ракового процесса яичников характеризуется вовлечением органов малого таза.
Стадия 2а выставляется при поражении матки без присутствия раковых клеток в внутрибрюшной жидкости.
Стадия 2в означает вовлечение органов малого таза - мочевого пузыря, прямой кишки или сигмы.
Стадия 2с позволяет обнаружить раковые клетки еще и при исследовании жидкости с брюшной полости.
Третья стадия рака яичников, когда кроме одного или двух яичников еще поражаются лимфоузлов и/или оболочку брюшной полости.
Стадия 3а свидетельствует о наличии патологических клеток в яичниках и в оболочке брюшной полости, ее верхних отделах.
3в – метастазы в диаметре до двух сантиметров обнаруживаются в оболочке брюшной полости.
Стадия 3с обозначает вовлечение лимфоузлов и/или диаметр метастазов во внутрибрюшную оболочку более двух сантиметров.
4 стадия рака яичников характеризуется распространением процесса за пределы брюшной полости.
Виды рака яичников
Классификация основана на механизме возникновения делит злокачественные новообразования на первичный, вторичный, метастатический раки и злокачественную папиллярную цистаденому.
Первичный чаще всего двухсторонний и обнаруживается у женщин репродуктивного возраста.
Вторичный рак возникает вследствие малигнизации доброкачественных образований яичника. Примером вторичного рака яичников является саркома - злокачественное образование с соединительной ткани неровной поверхности, эластична, склонна к кровоизлиянию и некрозу. Агрессивна – быстро дает метастазы в мозг, кости, легкие.
Метастатический рак возникает вследствие метастаза первичной опухоли иной локализации в яичники.
Злокачественная папиллярная цистаденома – множественные кисты с папиллярными выростами, склонна к быстрому метастазированию.
Гистологическая классификация разделяет раковые новообразования на:
- Эпителиальные опухоли – серозные, муцинозные, светлоклеточные, опухоли Бреннера, смешанные.
- Опухоли стромы полового тяжа - гранулезостромально-клеточные, андробластомы, гинандробластома.
- Липидноклеточные опухоли.
- Герминогенные опухоли – дисгерминома, опухоль эндодермального синуса, эмбриональная карцинома, полиэмбриома, хорионэпителиома, тератома.
- Гонадобластома.
Аденокарцинома яичника – опухоль из клеток железистых клеток. Гистологическое строение аденокарциномы в зависимости от степени дифференцировки:
- высокодифференцированная аденокарцинома яичников;
- умеренно дифференцированная аденокарцинома яичников;
- низкодифференцированная серозная аденокарцинома яичников.
Диагностика новообразований яичника
Консультация у специалиста начинается со сбора жалоб, анамнеза болезни и жизни. Затем проводится бимануальное исследование, если опухоль яичника больших размеров – она хорошо пальпируется, а маленькая - не всегда обнаруживается. Из дополнительных методов назначают биохимические и клинические анализы крови и мочи, определение в сыворотке крови уровня онкомаркеров, половых гормонов.
Инструментальные методы - ультразвуковое исследование, компьютерная и магнитно-резонансная томография и др.
Окончательное заключение и установление диагноза дает гистологическое и цитологическое исследование биоптата, взятого путем оперативного вмешательства.
Лечение новообразований яичника
Лечение новообразований яичника зависит от вида, строения, степени дифференцировки, гормон чувствительности, распространенности и многих других факторов.
Применяют хирургические методы, химиотерапевтическое лечение, гормональную терапию, лучевые методы, и многие др.
Метод лечения, подбор препаратов, дозу, длительность подбирает доктор индивидуально.
Большое значение имеет ранняя диагностика, правильно назначенное лечение, дальнейшее наблюдение. Все это можно получить в Юсуповской больнице. Хорошие специалисты и внимательный персонал быстро и качественно окажет помощь в комфортных условиях. Запись на консультацию по телефону или с помощью интернета.
Читайте также:

