Узи при диагностике забрюшинной опухоли

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Комплексное ультразвуковое исследование неорганных забрюшинных образований
Забрюшинное пространство заключено между задним листком париетальной брюшины и задней стенкой полости живота, которая образована телами позвонков, четырьмя нижними ребрами и предбрюшинной фасцией, покрывающей ножки диафрагмы, квадратную поясничную и подвздошную мышцы. Верхней границей пространства является диафрагма, нижней - промонториум и безымянная линия, боковыми границами - места перегиба париетальной брюшины.
В забрюшинном пространстве, в клетчатке, расслоенной фасциями, находятся почки с мочеточниками, надпочечники, брюшная аорта с крупными ветвями, нижняя полая вена с рядом крупных притоков, восходящие поясничные вены, начальные отделы vv. Azygos и hemiazygos, вегетативные нервные сплетения, поясничный отдел симпатического нервного К ретроперитонеальным органам относят также двенадцатиперстную кишку (кроме начального отдела), поджелудочную железу (кроме хвоста). Вышесказанное определяет многообразие клинических форм и различие по генезу первичных неорганных забрюшинных опухолей.
Суммируя данные об особенностях неорганных забрюшинных образований (НЗО), следует отметить, что:
- Отсутствует специфическая клиническая картина НЗО. Разнообразие клинических признаков заболевания обусловлено тем, что НЗО могут распространяться от диафрагмы до малого таза, и только локализация опухоли обуславливает развитие патогномоничных клинических симптомов.
- Ведущими характеристиками общего состояния являются признаки опухолевой интоксикации и потеря массы тела. Несоответствие между большими размерами новообразования и малой степенью его воздействия на организм в течение длительного времени является характерной чертой НЗО.
Общепризнанным является тот факт, что ультразвуковое исследование в В-режиме является скрининговым методом в диагностике опухолей брюшной полости и забрюшинного пространства. На основании данных исследования в В-режиме можно получить сведения о размерах, форме и структуре образования. Несмотря на то, что в литературе существуют различные точки зрения, данные УЗИ в В-режиме дают довольно определенную информацию о структуре отдельных нозологических форм НЗО, таких как опухоли из жировой ткани, некоторые нейрогенные образования, тератомы.
Для уточнения расположения новообразования и решения вопроса о его резектабельности В.В. Цвиркуном предложена схема деления забрюшинного пространства на 5 зон, нумеруемых по часовой стрелке:
- между диафрагмой сверху, аортой слева, левой почечной артерией снизу и боковой брюшной стенкой справа;
- между левой почечной артерией сверху, аортой слева, левой подвздошной артерией снизу и боковой брюшной стенкой справа;
- тазовая - ниже подвздошных артерий и безымянной линии;
- между правой общей подвздошной артерией снизу, инфраренальным сегментом аорты справа, боковой брюшной стенкой слева и правой почечной артерией сверху;
- между правой почечной артерией снизу, супраренальным сегментов аорты справа, боковой стенкой слева и правым куполом диафрагмы сверху.
По данным УЗ-изображения магистральных артерий и вен необходимо анализировать их анатомическое расположение и ход относительно новообразования. При этом анатомический ход сосудов может иметь следующие варианты: неизменен, изменен или находится в структуре образования. Регистрация ЛСК позволяет судить о состоянии гемодинамики в исследуемых сосудах с учетом наличия либо отсутствия локальных изменений кровотока. Так, согласно данным Ю.А. Степановой, среди 60 исследованных НЗО изменения анатомического хода сосудов выявили в 76,7% наблюдений, из которых у 65,9% больных диагностировали гемодинамически значимую экстравазальнук компрессию на этом участке. При рецидивных опухолях возможны изменения анатомического хода магистральных сосудов.
Сосуды, огибающие опухоль, визуализируются только при злокачественном генезе опухоли. Источником данных сосудов могут быть поясничные артерии. нижняя полая вена, подвздошные артерии и вены. Исследуемые сосуды диаметром 1,5-3,0 мм представлены артериями с коллатеральным кровотоком и венами с монофазным спектром кровотока. Однако при опухолях больших размеров, полициклической и/или многоузловой форме могут возникать трудности в определении наличия и регистрации анатомического хода сосудов. огибающих опухоль. В ряде наблюдений поясничные, подвздошные сосуды являются источником сосудов, участвующих в кровоснабжении НЗО. Используя режим ЦДК и/или ЭДК, удается проследить их анатомический ход к опухоли. зарегистрировать диаметр (1,5-5,0 мм), а также определить характер и величину кровотока.
Диагностика различных вариантов внутриопухолевой ангиоархитектоники является одним из интересных и малоизученных вопросов. При интерпретации данных ангиоархитектоники НЗО следует оценить степень их васкуляризации. НЗО могут быть гиперваскулярными, гипо- и аваскулярными. Степень васкуляризации зависит от вида, размера опухоли и характера ее кровоснабжения. Мы провели сопоставление результатов морфологического исследования неорганных опухолей и данных цветового допплеровского сканирования. Полученные нами данные позволили проанализировать ангиоархитектонику различных по генезу групп забрюшинных образований и выявить некоторые их особенности. Так, анализ ангиоархитектоники 80 НЗО, по данным Ю.А. Степановой, показал, что в липоме не выявляют внутриопухолевый кровоток. В липосаркоме прослеживают следующие тенденции: при размере опухоли менее 5,0 см данные о наличии внутриопухолевого кровотока не получены ни в одном наблюдении, но по мере увеличения опухоли выявляют единичные артерии с коллатеральным типом кровотока и вены. Опухоли больших размеров преимущественно гиперваскулярные. В них регистрируется множество артерий и вен. Рецидивные опухоли, как правило, гиперваскулярны. Сосудистая сеть внутри опухоли усиливается с каждым новым рецидивом. По-видимому, именно этим обстоятельством можно объяснить отсутствие очагов распада в липосаркоме в отличие от лейомиосаркомы. Внутриопухолевая сеть внутри лейомиосаркомы представлена артериями и венами, однако она незначительна даже при размере опухоли более 15,0 см. Не выявили внутриопухолевого кровотока в гемангиомах, лимфангиомах, при системных заболеваниях. При злокачественных морфологических формах диагностировали артериальный и венозный кровоток у больных с рабдомиосаркомой, гемангиасаркомой, лимфангиосаркомой, мезенхимомой, нейросаркомой, опухолями неясного генеза. Описанные УЗ-картины на уровне опухолевых сосудов изобилуют различными вариантами, что связано с многообразием морфологических видов опухоли, различным генезом и индивидуальными особенностями их кровоснабжения.
Суммируя представленные данные о возможностях цветового допплеровского сканирования при обследовании больных с НЗО, следует подчеркнуть, что метод позволяет уточнить локализацию новообразования и определить взаимоотношение с магистральными сосудами, выявить источники и пути кровоснабжения новообразований, он является одним из ведущих методов в оценке регионарной ан-гиоархитектоники в зоне НЗО. Подобный объем информации об анатомическом и функциональном состоянии артерий и вен брюшной полости и забрюшинного пространства помогает хирургам решить вопрос о характере и объеме хирургического вмешательства у данной категории больных.
Однако ЦДС присущи и ограничения: УЗ-изображение сосудистой системы возможно лишь отдельными сегментами; при наличии низкой скорости кровотока в сосуде проследить его анатомический ход не представляется возможным.
Трехмерная реконструкция УЗ-изображения включает исследование в В-режиме, режиме УЗ-ангиографии и сочетание В-режима и УЗ-ангиографии. Применение трехмерной реконструкции в В-режиме при обследовании пациентов с НЗО позволяет получить: более четкое изображение структурных особенностей исследуемых образований благодаря прозрачности изображения; больший объем информации о состоянии прилежащих тканей и структур за счет объединения их в единый визуальный массив; преимущества в оценке краевой зоны и формы патологического очага.
Подобная информация позволяет уточнить детали структурных особенностей новообразования, однако большое клиническое значение имеют данные, полученные при использовании сочетания В-режима и УЗ-ангиографии.
Трехмерная реконструкция при использовании сочетания В-режима и УЗ-ангиографии позволяет визуализировать магистральные сосуды на большем протяжении, в ряде случаев проследить анатомический ход, не определяемый при цветовом допплеровском сканировании. Особенно улучшается возможность визуализации сосудов среднего и мелкого калибра, что позволяет более тщательно проследить их анатомический ход. Эта информация особенно важна в диагностике сосудов, участвующих в кровоснабжении новообразования, и сосудов, огибающих его, а также внутриопухолевых сосудов. Использование сочетания В-режима и УЗ-ангиографии позволяет правильно соотнести анатомическое расположение сосудов относительно образования и получить цельную картину ангио-архитектоники неорганных забрюшинных образований. Цветовое допплеровское сканирование и трехмерная реконструкция взаимно дополняют друг друга, что дает основание предложить эти два метода для комплексного применения при проведении УЗ-исследования больных с неорганными забрюшинными образованиями.
Анализируя наш материал, основанный на результатах обследования больных с НЗО с помощью трехмерной реконструкции, полагаем, что показанием к проведению трехмерной реконструкции является уточнение анатомических особенностей и расположения сосудистой системы в зоне неорганного забрюшинного образования.
Таким образом, использование новейших ультразвуковых технологий - цветового допплеровского сканирования и трехмерной реконструкции абдоминальных сосудов - показало, что неинвазивная ультразвуковая диагностика выходит на качественно новый уровень, позволяющий принимать участие в выборе тактики лечения больных.
Ультразвуковое исследование назначается для оценки состояния различных областей тела. УЗИ забрюшинного пространства представляет комплексное обследование: сканирование почек, поджелудочной железы, надпочечников, лимфатических протоков и объемных сосудов, вен.

Что входит в УЗИ забрюшинного пространства
В медицине брюшиной называют серозную ткань, которая покрывает стенки живота изнутри одним листком, а внутренние органы – другим. Оба тканевых отрезка связываются друг с другом: у мужчин полностью, у женщин частично.
УЗИ органов забрюшинного пространства проводится на внутренних участках тела, где располагается брюшина. Обычно исследование затрагивает поясничную зону спины. К органам забрюшинного пространства относят:
- почки;
- надпочечники;
- аорту;
- мочеточники;
- нижнюю полую вену, которая проходит по линии позвоночника.
Некоторые органы частично покрываются брюшиной и попадают в забрюшинную полость:
- двенадцатиперстная кишка;
- восходящая, нисходящая ободочные кишки;
- поджелудочная железа.
УЗИ забрюшинного пространства не только показывает состояние органов, но и оценивает жировую клетчатку, отвечающую за поддерживающую функцию. Она по максимуму пропускает ультразвуковые волны. Жировая клетчатка плотно обволакивает органы, что помогает точно определить диагноз.

Показания и противопоказания
Врач опрашивает человека перед назначением проведения УЗИ на органах забрюшинного пространства. Показаниями к обследованию являются:
- Ранее полученные травмы живота.
- Почечная недостаточность.
- Наличие камней в мочеточниках, почках.
- Нарушения в работе мочеполовой системы: боли при мочеиспускании, обнаружение в моче крови и других примесей.
- Сахарный диабет.
- Перепады температуры тела без особых причин и дополнительных симптомов.
- Гломерулонефрит.
- Подозрения на наличие злокачественных или доброкачественных новообразований.
- Гидронефроз.
- Инфекционное заболевание в хронической форме.
- Пиелонефрит.
- Атеросклероз брюшной аорты.
- Периодические боли в зоне малого таза вплоть до поясницы.
Преимущество УЗИ ЗП (забрюшинного пространства) перед другими методами заключается в малом количестве противопоказаний. Человеку не назначают исследование, если на животе обширная рана, нарушена целостность кожи большой площади. Ультразвуковая диагностика не проводится при образовании гнойников на животе и других воспалительных процессов.
У процедуры нет возрастных ограничений. Исследование назначают как взрослым, так и маленьким детям.

Как подготовиться к исследованию
Подготовка к УЗИ ЗП всегда индивидуальна. Это зависит от исследуемого органа. К общим требованиям относится наличие одноразовой пеленки, которая нужна в качестве подстилки на кушетку, и салфетки для вытирания остатков геля после УЗИ. Но обычно в платных медицинских учреждениях выдают пеленки, бахилы и другие подобные принадлежности.
Нюансы подготовки к исследованию датчиком с ультразвуком в зависимости от обследуемого органа, системы:
- Мочеполовая система. Особой подготовки не потребуется. Перед проведением диагностики уменьшают потребление воды. При игнорировании требования возможны неточные результаты УЗИ: из-за активной работы почек расширяется одна из лоханок. Подобное в ходе обследования интерпретируется как норма или патология. Для УЗИ мочевого пузыря его, наоборот, потребуется наполнить.
- Надпочечники. На ультразвуковой диагностике ткань надпочечников практически не определяется. Поэтому врач визуально осматривает область расположения органов. Этого достаточно для определения образований, если такие есть. Процедуру проводят на голодный желудок: запрещается есть, пить любую жидкость или воду за 8–9 часов до проведения исследования.
- Аорта с нижней полой веной. Перед проведением УЗИ забрюшинного пространства на этих сосудах исключается еда, которая приводит к газообразованию в кишечнике. Нельзя принимать лекарственные препараты: энтеросорбенты, ферментные медикаменты и ветрогонные средства.
Как делают УЗИ ЗП
УЗИ забрюшинного пространства практически не отличается от обследования этим методом других органов. Человек оголяет живот, поясницу и располагается на кушетку, предварительно постелив одноразовую простыню. Сонолог размазывает гель на коже, он помогает датчику со встроенным ультразвуком свободно двигаться.
УЗИ делают в разных позах: сонолог может попросить человека повернуться на бок, живот или спину. Но сканирование почек часто делают в стоячем положении, так как лежа нельзя определить, опущены они или увеличены. Опущение или увеличение в размерах почек считается патологией.
Для исследования крупных сосудов подключают допплерографию. Задача программы – оценить состояние кровотока. Дополнительная процедура не вызывает дискомфортных ощущений у человека.
Сигналы ультразвукового датчика передают отражение волн от органов на сканер, где все превращается в объемное изображение на экране УЗИ-аппарата. При необходимости делают снимки, видеозапись диагностики забрюшинного пространства.
Смотрите подробное видео про УЗ БП и забрюшинного пространства:
Расшифровка результатов
После УЗИ сонолог выдает человеку протокол об исследовании. В нем указаны параметры почек: форма, величина, положение и состояние паренхимы, обволакивающей орган ткани. Учитываются и показатели надпочечников, лимфатических узлов, поджелудочной железы: размер, расположение.
В протоколе указывают характер эхогенности каждого органа. Она может быть нормальной, повышенной или пониженной. Последние 2 показателя говорят о наличии заболеваний. При обследовании вен определяют толщину их стенок, скорость протекания крови и ширину просвета.
При УЗИ забрюшинного пространства безошибочно диагностируются:
- Заболевания почек. При обследовании врач в первую очередь обращает внимание на расположение парного органа. В нормальном состоянии левая почка немного выше правой. При глубоком дыхании допускается смещение максимум на 2 сантиметра. При повышенной эхогенности диагностируют развитие новообразований.
- Аномалии поджелудочной железы. При диагностике учитывается форма, размер и структура. На УЗИ диагностируется панкреатит, кисты, воспалительный процесс, опухоли злокачественного или доброкачественного характера.
- Нарушения в работе кровотока аорты и нижней полой вены. Возможно выявление аневризм, абдоминального ишемического синдрома и вазоренальной артериальной гипертензии.
- Болезни надпочечников. В норме продольный размер надпочечника не превышает 3 сантиметров. Если во время диагностики орган визуально увеличен, это может говорить об аномалии. В таком случае назначается дополнительное исследование – мультиспиральная томография.
- Наличие камней в мочеточниках. Обычно на УЗИ забрюшинного пространства мочеточники плохо просматриваются. Мелкие конкременты, новообразования обнаруживаются только при проведении мини-инвазивного метода исследования. Суть метода – ввод миниатюрного датчика через нижние мочевыводящие пути вверх.
Смотрите, как выглядит забрюшинное пространство на мониторе:
На видео пример образования в почке:
Сколько стоит обследование
Стоимость проведения ультразвуковой диагностики забрюшинного пространства определяется по регионам. Цена – 1000–2000 рублей. Дополнительная процедура, допплерография забрюшинных сосудов, стоит 1100–2200 рублей.
УЗИ забрюшинного пространства считается самой информативной диагностикой. Особая подготовка при этом не требуется.
Проходили ли вы такое обследование? Расскажите об этом в комментариях. Поделитесь статьей с друзьями в социальных сетях. Будьте здоровы.
Полноценная диагностика опухолей забрюшинного пространства предполагает использование ряда современных инструментальных методов.
Обзорная рентгенография органов грудной и брюшной полостей. Относится к методам первичной уточняющей диагностики, осуществима на поликлиническом этапе обследования. С помощью ее могут быть выявлены забрюшинная опухоль, ее размеры, характер контуров, наличие рентгеноконтрастных включений (например, костей, зубов при тератоме, ангиолитов при сосудистых опухолях и т. д.) и в определенной мере отношение опухоли к окружающим органам. Могут быть обнаружены также метастазы в легких, ребрах, позвоночнике, лимфатических узлах средостения.
Рентгеноконтрастное исследование органов желудочно-кишечного тракта и мочевыделительной системы. Широко используется на первых этапах обследования больных. Позволяет установить или исключить опухолевое поражение соответствующих органов, то есть определить характер поражения — органное или неорганное, а при неорганном — выявить распространенность процесса на соседние органы. Некоторые онкологи до сих пор придают существенное значение сочетанию рентгенографии с ретропневмоперитонеумом.
Ультразвуковое исследование. Метод отличается рядом положительных особенностей: неинвазивность, безопасность, необременительность для больного, доступность, возможность многократного проведения, отсутствие лучевой нагрузки. Ультразвуковая томография используется как в амбулаторных условиях для ранней уточняющей диагностики, так и в условиях стационара в рамках углубленного комплексного обследования больных. Диагностическая эффективность метода по трем показателям составляет: чувствительность — 84,6%, специфичность — 62,5%, точность — 75,5%; правильная оценка распространения неорганной опухоли на соседние анатомические структуры устанавливается в 64% случаев, причем эффективность оценки распространенности выше у больных с тазовой локализацией опухоли (А. К. Бачиашвили, 1988).
Рентгеновская компьютерная томография. Метод отличается высокой диагностической эффективностью, поскольку чувствительность его составляет 93,4%, специфичность — 79,5%, точность — 87,1%, а правильная оценка местной распространенности опухоли в сопоставлении с операционными находками — 84,7% (А. К. Бачиашвили, 1988). Компьютерная томография достаточно эффективна в оценке распространенности опухоли как при ограниченном ее росте, так и при вовлечении соседних органов и магистральных сосудов. К числу положительных свойств метода относятся неинвазивность, относительная необременительность, практически отсутствие противопоказаний.
Ангиографическое исследование (аортография, селективная ангиография, кавография) является одним из ведущих методов диагностики опухолей забрюшинного пространства. Благодаря четкой одномоментной визуализации магистральных артерий, вен и их ветвей, а также мочевыделительной системы оно нередко играет решающую роль в определении тактики лечения, показаний, вида и объема хирургического вмешательства. Диагностическая эффективность ангиографии достаточно высока: чувствительность — 86,7%, специфичность — 85,4%, точность — 86,2%, а правильная оценка местной распространенности опухолевого процесса относительно операционных находок — 89,9% (А. К. Бачиашвили, 1988). По данным этого автора (материал ОНЦ РАМН), при использовании ангиографии правильный дооперационный диагноз был поставлен у 90,7% больных, при сочетании ее с компьютерной или ультразвуковой томографиями — у 96,4%, а при применении комплекса этих трех методов специальной диагностики — в 100% наблюдений.
Вместе с тем, трепанобиопсию нельзя производить в случаях, когда:
а) объемное образование расположено в проекции магистральных сосудов и высока опасность их повреждения;
б) траектория движения трепана будет пересекать органы брюшной полости и забрюшинного пространства, что сопряжено с их ранением, перфорацией;
в) расстояние до опухоли от места разреза на коже для проведения трепана более 10 см;
е) новообразие имеет небольшие размеры — до 3 см в диаметре.
В таких случаях с успехом используется видеохирургический метод диагностики посредством соответствующего современного лапароскопического оборудования. Видеохирургическое вмешательство достаточно легко переносится больными, занимает немного времени, позволяет осуществить визуальную ревизию брюшной полости, установить связь забрюшинной опухоли с окружающими органами, выявить признаки генерализации первичного опухолевого процесса, получить достаточное количество материала из патологического очага для морфологического исследования, обеспечить надежную коагуляцию места биопсии в целях антибластики и гемостаза. Метод перспективен и находится в стадии интенсивной клинической разработки.
Несмотря на совершенствование методов обследования, существенно расширивших возможности клиницистов, диагностика неорганных опухолей забрюшинного пространства остается весьма трудной. По данным большинства исследователей, правильный диагноз до операции в целом устанавливается не более чем в 70% случаев.
Дифференциальный диагноз. Число заболеваний, которые могут симулировать истинные неорганные опухоли забрюшинного пространства, велико. К ним относятся прежде всего забрюшинные опухоли вторичного характера, то есть имеющие метастатическое происхождение. Полагают, что при этом у 95% больных первичный очаг локализуется в тех органах, для которых забрюшинные лимфатические узлы являются зоной регионарного и отдаленного метастазирования (почки, мочеточники, яички, простата, мочевой пузырь, прямая кишка, толстая кишка, желудок, тонкая кишка, яичники, шейка матки, тело матки).
Весьма ответственным является распознавание и выделение локализующихся в забрюшинном пространстве новообразований лимфоидно-гемопоэтического ряда (лимфогранулематоз, лимфосаркома), поскольку тактика и методы их лечения имеют свои особенности и к настоящему времени достаточно хорошо определились.
Причиной диагностических ошибок могут быть различные специфические (в частности, туберкулезные) и неспецифические воспалительные процессы, паразитарные кисты, идиопатический фиброз и др. Идиопатический фиброз относится к неопухолевым заболеваниям забрюшинной клетчатки, но может сопровождать некоторые злокачественные опухоли. В последние годы, судя по данным литературы, отмечается рост заболеваемости забрюшинным идиопатическим фиброзом. Этиология этого заболевания, описываемого также под названиями фиброзный периуретерит, пластический периуретерит, фасциит Героты, склерозирующая забрюшинная гранулема, неизвестна, однако большинство исследователей говорят о воспалительной природе болезни. Морфологические признаки сходны с таковыми при фиброзном медиастините и тиреоидите Риделя. Поражение может быть односторонним или двусторонним, диффузным или ограниченным. При дифференциальной диагностике с неорганными забрюшинными опухолями особые трудности возникают в случаях локализованных или так называемых опухолеподобных форм.
Многообразие патологических процессов, которые могут симулировать неорганные забрюшинные опухоли, а также многочисленные проявления самих неорганных забрюшинных новообразований диктуют настоятельную необходимость тщательного комплексного обследования больных. Тем не менее полностью избежать ошибок все же не удается, и онколог, занимающийся опухолями забрюшинного пространства, должен быть всегда готовым к оказанию адекватного лечебного пособия в нестандартной ситуации. По мнению ряда специалистов (В. Л. Черкес с соавт., 1976), все диагностические ошибки при распознавании забрюшинных опухолей сводятся принципиально к двум группам: 1) ошибки, которые можно было бы устранить при более тщательном обследовании больного с применением специальных методов исследования, и 2) ошибки, избежать которых даже с помощью всех существующих методов диагностики представляется невозможным.
Классифицируя ошибки в диагностике и лечении первичных неорганных забрюшинных опухолей, В. И. Чиссов и A. M. Авербах выделяют таковые на следующих этапах:
а) первичной диагностики,
б) стационарной помощи,
в) уточняющей диагностики и планирования лечения,
Эта градация ошибок, безусловно, упорядочивает подход практикующего врача к такой сложной патологии, какой являются забрюшинные опухоли, и позволяет в каждом конкретном случае избрать наиболее рациональную диагностику и лечебную тактику или по крайней мере приблизиться к ней.
Внеорганные забрюшинные опухоли – группа злокачественных и доброкачественных новообразований мезодермального, нейрогенного и эмбриогенного происхождения, локализующихся в забрюшинном пространстве. Характерно длительное бессимптомное течение. При забрюшинных опухолях большого размера наблюдаются диспепсические расстройства, нарушения мочеиспускания, одышка, неврологические симптомы и отеки нижних конечностей. При злокачественных поражениях на поздних стадиях выявляются признаки раковой интоксикации. Диагноз выставляется с учетом данных КТ, МРТ, УЗИ, биопсии и других исследований. Лечение – операция, радиотерапия, химиотерапия.
- Классификация забрюшинных опухолей
- Причины развития забрюшинных опухолей
- Симптомы забрюшинных опухолей
- Диагностика забрюшинных опухолей
- Лечение и прогноз при забрюшинных опухолях
- Цены на лечение
Общие сведения
Внеорганные забрюшинные опухоли – группа новообразований, происходящих из тканей забрюшинного пространства, в том числе из жировой, мышечной, соединительной и нервной ткани, лимфоузлов, лимфатических и кровеносных сосудов и эмбриональных элементов. Группа забрюшинных опухолей не включает в себя онкологические процессы в органах, расположенных в данном пространстве, а также метастатические поражения забрюшинных лимфоузлов при опухолях других локализаций. Причинами объединения столь разнородных заболеваний в одну группу являются сходные особенности клинического течения, общие методы диагностики и терапии.
Забрюшинные опухоли могут быть как злокачественными, так и доброкачественными. Встречаются редко, по различным данным составляют от 0,03 до 0,3% от общего количества онкологических заболеваний. Некоторые специалисты полагают, что эта цифра занижена из-за диагностических затруднений при выявлении данной патологии. Обнаруживаются преимущественно в возрасте 50 лет и старше. Представители обоих полов страдают одинаково часто. Лечение осуществляют специалисты в области онкологии, неврологии и сосудистой хирургии.

Классификация забрюшинных опухолей
Забрюшинным пространством называют пространство между задним листком брюшины, диафрагмой, мышцами спины, позвоночником и мышцами, выстилающими дно малого таза. В этой анатомической зоне локализуются поджелудочная железа, почки, надпочечники, мочеточники, часть двенадцатиперстной кишки и часть толстого кишечника. Пространство между органами заполнено клетчаткой, в которой располагаются нервные сплетения, лимфоузлы, лимфатические и кровеносные сосуды. Забрюшинная клетчатка разделена фасциями на несколько отделов.
Внеорганными забрюшинными опухолями считаются любые узлы, расположенные в данном пространстве за исключением новообразований, происходящих из перечисленных выше органов, а также метастатических поражений лимфоузлов и опухолей, прорастающих в забрюшинное пространство из других анатомических зон (например, из брюшной полости). В основе наиболее популярной классификации забрюшинных опухолей, созданной Аккерманном в 1954 году, лежат гистогенетические особенности неоплазий. Согласно этой классификации различают три больших подгруппы таких новообразований: мезодермальные, нейрогенные и происходящие из элементов эмбриональных тканей.
Мезодермальные забрюшинные опухоли:
- Происходящие из жировой ткани: липомы (доброкачественные) и липосаркомы (злокачественные).
- Происходящие из гладкомышечной ткани: лейомиомы (доброкачественные) и лейомиосаркомы (злокачественные).
- Происходящие из поперечно-полосатой мышечной ткани: рабдомиомы (доброкачественные) и рабдомиосаркомы (злокачественные).
- Происходящие из соединительной ткани: фибромы (доброкачественные) и фибросаркомы (злокачественные).
- Происходящие из кровеносных сосудов: гемангиомы (доброкачественные) и ангиосаркомы (злокачественные), гемангиоперицитомы (доброкачественные и злокачественные).
- Происходящие из лимфатических сосудов: лимфангиомы (доброкачественные) и лимфангиосаркомы (злокачественные).
- Происходящие из остатков первичной мезенхимы: миксомы (доброкачественные) и миксосаркомы (злокачественные).
- Неясного гистогенеза: ксантогранулемы (доброкачественные).
Нейрогенные забрюшинные опухоли:
- Происходящие из оболочек нервов: нейрофибромы (доброкачественные), нейролемоммы (доброкачественные и злокачественные).
- Происходящие из симпатических нервных ганглиев: ганглионевромы (доброкачественные) и ганглионейробластомы (злокачественные).
- Происходящие из хромаффинных и нехромафинных клеток параганглиев и внеогранно расположенных участков ткани надпочечников: параганглиомы (доброкачественные, злокачественные), феохромоцитомы, рак из клеток надпочечников.
Забрюшинные опухоли из эмбриональных остатков: тератомы, хордомы.
Причины развития забрюшинных опухолей
Причины появления забрюшинных опухолей пока не выяснены. Ученые выделяют ряд факторов, способствующих развитию этой патологии. В числе таких факторов – специфические и неспецифические генетические нарушения, воздействие ионизирующего излучения и некоторых химических веществ. На возможную связь с ионизирующим облучением указывает повышенная вероятность возникновения забрюшинных опухолей у пациентов, ранее получавших радиотерапию в процессе лечения других онкологических заболеваний.
Существуют исследования, свидетельствующие о повышении риска развития некоторых видов новообразований данной локализации при воздействии гербицидов и пестицидов, особенно – диоксина и производных феноксиацетоновой кислоты. Механизм стимуляции роста забрюшинных опухолей в подобных случаях пока не выяснен. Есть версии, как о прямом воздействии, так и об опосредованном влиянии в результате подавления иммунитета при токсическом воздействии химикатов.
Симптомы забрюшинных опухолей
Особенностью забрюшинных опухолей является длительное отсутствие клинической симптоматики, обусловленное наличием большого количества рыхлой клетчатки и относительной подвижностью соседних органов. Некоторые новообразования достигают огромных размеров, не вызывая нарушений функций пищеварительной и мочевыводящей системы. В литературе встречаются описания отдельных узлов массой от 13 до 51 кг.
Еще одним типичным признаком забрюшинных опухолей является отсутствие специфических симптомов. Клиническая картина заболевания обусловлена не видом новообразования, а его локализацией (в нижней, верхней или боковой части забрюшинного пространства), близостью тех или иных органов и анатомических образований (кровеносных сосудов, нервов, лимфатических протоков). Пациенты с забрюшинными опухолями обычно впервые обращаются к врачу в связи с постоянными болями в животе. При пальпации у 80% больных определяются узлы различного размера и консистенции. В половине случаев прощупывание забрюшинной опухоли сопровождается болью различной интенсивности.
Возможны жалобы на тошноту, рвоту, преждевременное появление чувства насыщения и нарушения стула. При новообразованиях, локализующихся в нижней части забрюшинного пространства, могут наблюдаться расстройства мочеиспускания, вызванные сдавлением мочевого пузыря. При высоко расположенных забрюшинных опухолях иногда развивается одышка, обусловленная давлением на диафрагму. На ранних стадиях у многих больных выявляются гипотермия и гипергидроз нижней конечности на стороне поражения. На поздних этапах болезни гипотермия конечности сменяется гипертермией. Развитие этого симптома при забрюшинных опухолях обусловлено начальным раздражением и последующим параличом симпатического нерва.
При сдавлении крупных вен, расположенных в забрюшинном пространстве, наблюдаются отеки и варикоз в области нижних конечностей. У 25-30% пациентов выявляются неврологические расстройства. При злокачественных забрюшинных опухолях на поздних стадиях отмечаются снижение веса, потеря аппетита, лихорадка неясного генеза и общая гипертермия. Новообразования данной локализации часто рецидивируют, но редко метастазируют. Характерно метастатическое поражение печени и легких. Реже встречаются вторичные опухоли в яичниках и лимфоузлах.
Диагностика забрюшинных опухолей
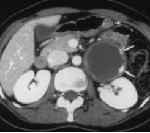
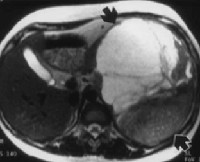
Диагноз устанавливается на основании жалоб, результатов внешнего осмотра и дополнительных исследований. Пациентов с подозрением на забрюшинную опухоль направляют на УЗИ, КТ и МРТ органов брюшной полости и забрюшинного пространства. Перечисленные диагностические методы позволяют определить структуру и локализацию новообразования, оценить степень вовлеченности близлежащих органов и выявить отдаленные метастазы в печени. Учитывая ряд признаков (форма, плотность, наличие или отсутствие капсулы, уровень гомогенности, степень васкуляризации), после проведения УЗИ, МРТ и КТ специалист может оценить злокачественность забрюшинной опухоли и выдвинуть обоснованные предположения о типе новообразования.
Для оценки состояния пищеварительной и мочевыводящей системы применяют рентгенконтрастные методы (ирригоскопию и экскреторную урографию). Для выявления герминогенных новообразований назначают тесты на определение альфа-фетопротеина и хорионического гонадотропина. Поскольку основным методом лечения забрюшинных опухолей является их радикальное удаление, биопсию обычно не проводят из-за высокого риска обсеменения и недостаточной целесообразности исследования. Исключением являются ситуации, когда забор материала осуществляется для планирования операции, определения резектабельности новообразования или исключения метастатического характера онкологического поражения.
Лечение и прогноз при забрюшинных опухолях
Единственным радикальным способом лечения является оперативное вмешательство. В зависимости от локализации удаление забрюшинной опухоли производят с использованием бокового доступа, срединной лапаротомии или торакоабдоминального доступа. Более чем у половины пациентов операция включает в себя резекцию близлежащих органов: почки, поджелудочной железы, двенадцатиперстной кишки или толстой кишки. Эффективность пред- и послеоперационной радиотерапии и химиотерапии при забрюшинных опухолях пока остается под сомнением. Показанием к использованию этих лечебных методик является доказанная злокачественность новообразования при наличии сомнений в его операбельности.
Данные об операбельности забрюшинных опухолей сильно различаются. В литературе встречаются указания как на 25%, так и на 95% резектабельность подобных новообразований. Послеоперационная летальность при удалении забрюшинных опухолей составляет около 5%, вероятность развития местных рецидивов в отдаленном периоде – около 50%. До 5 лет с момента операции доживает менее 10% пациентов, страдающих злокачественными новообразованиями. При доброкачественных забрюшинных опухолях прогноз более благоприятный, однако, высокая вероятность рецидивирования обуславливает необходимость большого количества повторных хирургических вмешательств.
Читайте также:

