Симптомами энтероколитический формы рака толстой кишки являются
Эта форма клинического течения колоректального рака характеризуется симптомокомплексом начальных клинических проявлений, вызванных нарушением функции кишечника. В клинической картине энтероколитической формы рака на первый план выступают такие симптомы, как запоры, поносы, чередование запоров с поносами, чувство распирания и вздутия кишечника, урчание в животе, расстройство акта дефекации, наличие кровянистых, кровянисто-слизистых и слизисто-гнойных выделений из заднего прохода. Все вышеперечисленные симптомы сопровождаются болевым синдромом. Боли в животе бывают различной интенсивности — от слабых болей с неопределенной локализацией до значительных приступообразных, типа кишечных колик.
При энтероколитической клинической форме рака толстой кишки с начала заболевания доминирующим является симптомокомплекс кишечных расстройств. Эти расстройства с развитием заболевания постепенно прогрессируют и становятся более выраженными, а частота отдельных симптомов увеличивается. Запоры при раке толстой кишки особенно упорны, длительны и трудно устранимы обычными лечебными мероприятиями. Запоры длятся по нескольку дней и даже недель и обычно разрешаются отхождением обильного количества каловых масс. Появившийся вслед за запором понос сопровождается выделением зловонного водянистого стула. Скопление газов, вздутие кишечника, урчание в животе, смена запоров поносами указывают на нарушение функции кишечника. Воспалительный процесс в опухолевом очаге и кишечной стенке, нарушение процессов всасывания, брожения и гниения, повышение секреции клинически могут проявляться появлением слизистых, кровянисто-слизистых и гнойных выделений из кишечника. Патологические выделения обычно наблюдаются при клинически выраженном раке толстой кишки, но нередко патологические выделения и скрытые кровотечения отмечаются и в ранних стадиях. Выраженность симптомокомплекса кишечных расстройств и наличие патологических выделений характеризуют клиническую картину энтероколитической формы рака толстой кишки.
Энтероколитическая клиническая форма рака толстой кишки может протекать под видом хронической дизентерии (амебной и бациллярной), хронического колита и периколита, язвенного колита, полипоза толстой кишки. Энтероколитическая клиническая форма рака в начальных стадиях и при последующем развитии опухоли протекает с весьма сходными симптомами вышеперечисленных заболеваний: запоры, поносы, чередование запоров с поносами, запоров и нормального стула, вздутие и урчание кишечника, периодические боли в животе, наличие патологических выделений из прямой кишки кровянистого, слизистого и гнойного характера.
Дифференциальная диагностика рака толстой кишки и хронической дизентерии должна основываться на учете клинических данных и результатов специальных и лабораторных методов исследования. Для хронической дизентерии характерно, что периоды обострений и улучшений чередуются с довольно длительными промежутками. В периоде улучшения у больных часто исчезают все клинические явления, и они считают себя здоровыми. При энтероколитической клинической форме рака периоды обострений выражены слабо, а значительного улучшения не наступает, болезнь постепенно прогрессирует. Решающими дифференциально-диагностическими приемами являются рентгенологические исследования, ректороманоскопия и биопсия. Повторное проведение этих исследований дает возможность поставить правильный диагноз. Следует лишь подчеркнуть, что наличие дизентерии не гарантирует от заболевания раком, а скорее, наоборот, хронический воспалительный процесс может лежать в основе более частого появления рака.
Отличить энтероколитическую форму рака от хронических колитов, а особенно хронических язвенных колитов, часто очень трудно. Дифференциальный диагноз проводится па основании рентгенологических исследований, ректороманоскопии и биопсии. При хронических язвенных колитах процесс протекает длительно и поражает значительные отрезки кишечника. Рентгенологически выявляются множественные поверхностные ниши, проникающие на глубину слизистой оболочки кишки.
Труднее различать одиночные язвы при колите от начальной стадии язвенной разновидности рака. Инфильтрация кишечной стенки и перестройка рельефа слизистой оболочки всегда подозрительны на раковую опухоль. Трудность дифференциальной диагностики усугубляется тем, что относительно часто наблюдается развитие рака на фоне язвенного колита. Лечение больных язвенным колитом необходимо периодически контролировать рентгенологическими исследованиями, что дает возможность своевременно распознать возникновение рака.
В сомнительных случаях лучшим методом диагностики и лечения является ранняя резекция пораженных сегментов кишечника. Безуспешность консервативного лечения хронического язвенного колита является также показанием к операции.
Наибольшие трудности в дифференциальной диагностике наблюдаются при аденоматозных полипах (полипозе) толстой кишки, которые довольно часто являются основой возникновения рака. Полипоз кишечника может быть распознан ректоро-маноскопией и рентгенологическими исследованиями. Обычной методикой ирригоскопии с тугим заполнением толстой кишки полипы выявляются плохо. Наилучшие условия для выявления полипов создает методика двойного контрастирования. Однако даже при самых тщательных рентгенологических исследованиях трудно установить наступление малигнизации полипа. Особенно трудна рентгенодиагностика одиночных полипов ворсинчатого или многодольчатого строения. Изъязвления, инфильтрация и ригидность кишечной стенки указывают на ма-лигнизацию полипов. Если полипы локализируются в прямой и сигмовидной кишках, диагностика упрощается в связи с возможностью проведения ректороманоскопии и биопсии. Отличить полипозную форму рака от полипов всегда затруднительно, тем более, что величина полипа не всегда определяет его строение:нередко меньшие по размеру полипы оказываются малигнизи-рованными, а большие имеют доброкачественную структуру. Иногда может иметь большое значение темп роста полипов, который выявляется на повторных рентгенограммах, проводимых через определенные промежутки времени (1,5 месяца). Быстрое увеличение размеров полипов,изъязвление их поверхности и инфильтрация кишечной стенки говорят о наступлении малигнизации.
Поскольку полипоз толстой кишки является предраковым заболеванием, дифференциально-диагностическая задача несколько облегчается тем, что в сомнительных случаях лучше прибегать к активной хирургической тактике. Одиночные полипы могут быть электрокоагулированы или удалены электроножом. При множественном полипозе следует шире применять резекции кишечника, вплоть до субтотального или полного удаления толстой кишки.
Толстая кишка – это нижняя часть пищеварительного тракта, в которой происходит в основном всасывание воды и формирование из пищевой кашицы (химуса) оформленного кала.
Толстая кишка имеет длину 1,5 м и разделяется на слепую кишку с аппендиксом, ободочную кишку, которая делится на 4 отдела, включая сигмовидную кишку, и прямую кишку.
Рак толстой кишки — злокачественная опухоль, которая образуется из слизистой оболочки, выстилающей стенки толстой кишки.
Точные причины возникновения онкологических заболеваний толстой кишки не известны, но существуют факторы, которые могут спровоцировать образование раковых клеток.
- Характер питания. Преобладание в рационе мясных, жирных и мучных блюд, недостаточное содержание продуктов растительного происхождения. При избыточном содержании животных жиров и белков в пище в кишечнике образуются вещества (канцерогены), которые способствуют развитию опухоли.
- Нарушение стула (запоры). При запорах время воздействия канцерогенов на стенки толстого кишечника значительно увеличивается, что может привести к перерождению нормальных клеток в раковые.
- Заболевания толстой кишки. Колиты, полипы, ворсиначатые опухоли толстой кишки, болезнь Крона, неспецифический язвенный колит могут со временем спровоцировать онкологическое заболевание толстой кишки.
- Наследственная предрасположенность. Если в семье у трёх и более родственников был рак толстой кишки, а также если в семье были один или нескольких случаев этой патологии в возрасте до 50 лет, то это может указывать на большую вероятность заболевания раком толстой кишки.
- Пожилой возраст. Рак кишечника чаще всего встречается в пожилом возрасте. Причем с каждым годом таких больных становится все больше, особенно в развитых странах с высоким уровнем жизни.
По макроскопической картине выделяют три формы роста рака толстой кишки:
- Экзофитная. Опухоль растет в просвет органа и постепенно может перекрывать его, вызывая непроходимость кишки.
- Эндофитная. В этом случае опухоль распространяется в стенке органа. Этот вид рака часто вызывает трудности в диагностике.
- Смешанная.
По микроскопической картине выделяют следующие разновидности рака толстой кишки:
- Аденокарцинома.
- Муцинозная (слизистая) аденокарцинома.
- Перстневидноклеточный рак.
- Плоскоклеточный рак.
- Железисто-плоскоклеточный рак.
- Недифференцированный рак.
- Неклассифицируемый рак.
По клиническому течению рак толстой кишки делится на следующие формы:
- Токсико-анемическая - среди начальных клинических проявлений у больных, выступают такие симптомы, как недомогание, слабость, быстрая утомляемость, потеря сил и работоспособности, повышение температуры, бледность кожных покровов и развитие прогрессирующей анемии. Внешний вид больного указывает на наличие тяжелого заболевания.
- Энтероколитическая - на первый план выступают такие симптомы, как запоры, поносы, чередование запоров с поносами, чувство распирания и вздутия кишечника, урчание в животе, расстройство акта дефекации, наличие кровянистых, кровянисто-слизистых и слизисто-гнойных выделений из заднего прохода, болевой синдром. Боли в животе бывают различной интенсивности - от слабых болей с неопределенной локализацией до значительных приступообразных, по типу кишечных колик.
- Диспептическая - эта клиническая форма характеризуется функциональными расстройствами желудочно-кишечного тракта. Клинические признаки диспептической формы проявляются болями в животе и симптомами желудочно-кишечного дискомфорта - потеря аппетита, неприятные ощущения во рту, тошнота, отрыжка, срыгивание, периодическая рвота, чувство тяжести и вздутия в эпигастральной области.
- Обтурационная - эта клиническая форма характеризуется ранним появлением нарушения проходимости кишечника. Она наблюдается наиболее часто при раке левой половины толстой кишки. Опухоли левой половины уже на ранних стадиях заболевания приводят к нарушению перистальтики и сужению просвета кишки в участке расположения опухоли. Клиническая картина при обтурационной форме нарастает постепенно от симптомов кишечных расстройств, частичной непроходимости до наступления полной обтурации (закупорки) кишечника.
- Псевдовоспалительная - проявляется симптомами воспалительного процесса в брюшной полости, такими как боли в животе, раздражение брюшины и напряжение мышц брюшной стенки, повышение температуры, нарастание лейкоцитоза и повышение скорости оседания эритроцитов (СОЭ). Со стороны органов брюшной полости отмечаются воспалительные изменения с возможным последующим развитием воспалительных инфильтратов, абсцессов и флегмон.
- Опухолевая или атипическая - эта клиническая форма рака толстой кишки характеризуется наличием опухоли в брюшной полости при малой выраженности клинических симптомов заболевания.
Слепая кишка — это первый отдел толстой кишки, который располагается в месте соединения тонкой и толстой кишок. В слепой кишке наиболее часто образуются доброкачественные и злокачественные образования (более 40% зарегистрированных случаев опухолей толстой кишки приходится именно на этот отдел).

Проявления болезни зависят от места нахождения опухоли, ее размеров, наличия или отсутствия осложнений, сопутствующих заболеваний желудочно-кишечного тракта.
Пациенты жалуются на постоянную ноющую боль в нижней части живота, преимущественно справа. При этом непроходимости кишечника не наблюдается, т.к. просвет слепой кишки довольно широк.
Для поздних стадиях рака слепой кишки характерно расстройство пищеварения, отсутствие аппетита, метеоризм, тошнота.
При развитии раковой интоксикации может наблюдаться истощение, желтуха, гепатомегалия – чрезмерное увеличение печени.
Ободочная кишка - основная часть толстой кишки, в состав которой входят четыре отдела:
- восходящая ободочная кишка,
- поперечная ободочная кишка,
- нисходящая ободочная кишка,
- сигмовидная кишка.
Симптомы рака ободочной кишки
Клинически рак ободочной кишки проявляет себя общими симптомами, характерными для онкологического процесса, и местными симптомами, указывающими на опухоль толстой кишки.
Из неспецифических признаков этой опухоли толстой кишки важными являются слабость, быстрая утомляемость, повышение температуры тела без видимых причин, снижение массы тела вплоть до полного истощения за достаточно короткий промежуток времени, резкая бледность кожных покровов.
Также больной предъявляет жалобы на боль тупого характера в животе, однако при развитии кишечной непроходимости боль приобретает схваткообразный характер. В результате того, что в стенке кишки отмечаются воспалительные процессы, помимо болевого синдрома пациент отмечает наличие тошноты, отрыжки, вздутие живота. В случае распада опухоли в кале обнаруживаются прожилки крови, гноя или слизи.
В редких случаях больной не предъявляет жалобы - это так называемая опухолевидная форма течения заболевания, когда, кроме того, что опухоль, возможно определить через переднюю брюшную стенку, других признаков ракового процесса не выявляется.
Если рак локализуется в области анального канала, то боль появляется практически сразу, так как анальный канал содержит много нервных окончаний.
Причиной обращения больного к врачу, прежде всего, служит появление примесей в кале – крови, гноя, слизи, а также нарушением стула – понос может смениться запором и наоборот.
В зависимости от места расположения в прямой кишке выделяют следующие клинические признаки:
- Если имеет место рак анального канала, то пациент указывает на наличие тупых болевых ощущений в области заднего прохода, постоянные и усиливающиеся при акте дефекации. В кале постоянно присутствует кровь, слизь. Может развиться недержание кала из-за того, что опухоль проросла в сфинктер.
- Если раковая опухоль находится в ампуле прямой кишки, появляются примеси в кале, затем нарушается функция кишечника, и только в случае прорастания опухоли – появляется боль.
- Если рак располагается в месте перехода прямой кишки в сигмовидную, то ведущим признаком являются запоры с кишечной непроходимостью.
Наиболее простым и доступным методом постановки диагноза рака прямой кишки является пальцевое исследование прямой кишки. Больного обследуют в коленно-локтевом положении, на корточках или на боку. Опухоль можно прощупать примерно в пределах 10-12 сантиметров. У женщин помимо прямокишечного пальцевого исследования проводят обследование через влагалище.
Если опухоль удалось пропальпировать или же она располагается выше возможностей пальцевого исследования, проводят ректороманоскопию уже с целью точного установления наличия опухолевого процесса. Если опухоль большая, то очень часто ректоскоп представляется возможным ввести только до ее нижней границы, что не позволяет оценить размеры, распространенность опухоли. В данной ситуации применяют рентгенологическое исследование.
Диагностика рака толстой кишки включает в себя опрос больного, выявление жалоб, сбор анамнеза, при котором обращают внимание на канцерогенные риски, наличие опухолевых образований и семейный онкоанамнез, проведение лабораторных (общий и биохимический анализ крови, тестирование на онкомаркеры, копрограмму) и инструментальных исследований.
Проведение колоноскопии
Основным методом лечения рака толстой кишки является хирургический. Вид операции зависит от расположения опухоли и ее размеров. Если опухоль маленькая и удачно расположена, ее удаляют полностью, сохранив при этом нормальное функционирование кишечника.
Если зафиксировано поражение метастазами других органов, тканей и лимфатических узлов, вместе со опухолью приходится удалять другие части толстой и тонкой кишки.
При больших размерах опухоли и некоторых особенностях ее расположения, а также если нет возможности провести радикальное лечение, то выполняют паллиативные операции с целью облегчить страдания больного при развитии кишечной непроходимости. Они заключаются, в основном, в создании противоестественного заднего прохода (колостомы) с выведением нижнего отдела ободочной кишки или сигмовидной кишки на переднюю брюшную стенку в левой подвздошной области.
Химио- и лучевая терапия также включаются в комплекс мероприятий, направленных на облегчение симптомов, уменьшение опухолевого процесса, предотвращение метастазирования. Если пациент поступает уже с запущенной формой рака или наличествуют противопоказания к операции, назначается только химиотерапия.
Любую опухоль легче лечить, пока она имеет небольшие размеры. Именно поэтому очень важно проходить профилактическое обследование у врача-гастроэнтеролога, которое включает исследование кала на скрытую кровь. После 40 лет профилактические осмотры у врача необходимо проходить каждые три года, а сдавать анализ кала на скрытую кровь ежегодно.
Подробнее о мероприятиях по раннему выявлению рака толстой кишки Вы можете прочитать в разделе скрининг колоректального рака.
Для профилактики рака толстой кишки необходимо:
- включать в рацион больше овощей и фруктов;
- бороться с запорами;
- своевременно лечить воспалительные заболевания толстой кишки (колиты);
- важно вовремя удалять полипы толстой кишки.

- В каких отделах толстой кишки может развиваться рак?
- Кто чаще страдает раком кишечника?
- Возможно ли что-то сделать для предупреждения развития рака толстой кишки?
- Какие симптомы должны насторожить в отношении злокачественной опухоли толстого кишечника?
- История пациентки с заболеванием толстой кишки
- Существуют ли методы, на 100% гарантирующие точность диагностики рака толстой кишки?
- Диагностика рака кишечника по анализу онкомаркеров
- Особенности болезни при раке прямой кишки
- Разновидности рака толстой кишки
- Цены в Европейской онкологической клинике на лечение рака толстой кишки
Толстая кишка (термин толстый кишечник некорректен с точки зрения хирургии и топографической анатомии, однако широко используется в литературе) – это протяженный отрезок желудочно-кишечного тракта, включающий в себя:
- слепую кишку с аппендиксом,
- восходящую ободочную кишку,
- поперечную ободочную кишку,
- нисходящую ободочную кишку
- и сигмовидную кишку до прямой кишки.
Общая длина толстой кишки взрослого человека составляет от 1,5 до 2 метров. Злокачественные онкологические заболевания толстой кишки занимают третье место по распространенности среди раковых заболеваний.
Опухоли обычно называемые раком кишечника или колоректальным раком, включают несколько различных по строению, преимущественному расположению и течению злокачественных новообразований. Как правило, они представляют собой аденокарциномы - новообразования из клеток слизистой оболочки, продуцирующих слизь. Хирургическое лечение опухолей толстой кишки проводится врачами - колопроктологами, онкологами, хирургами.
В каких отделах толстой кишки может развиваться рак?
Начальной частью толстой кишки является слепая кишка. Слепая кишка имеет вид купола, направленного вниз, от которого отходит червеобразный отросток — аппендикс. Немного выше в слепую кишку впадает конечный отдел тонкого кишечника — подвздошная кишка.
Слепая кишка находится в брюшной полости внизу справа — в подвздошной области. В месте впадения тонкой кишки слепая кишка заканчивается, и начинается восходящая ободочная кишка. Она имеет длину примерно 12 см, поднимается вверх до печени и делает изгиб, переходя в поперечную ободочную кишку.
Поперечная ободочная кишка расположена горизонтально, имеет длину 25–30 см. Она проходит справа налево, после чего делает изгиб и переходит в нисходящую ободочную кишку.
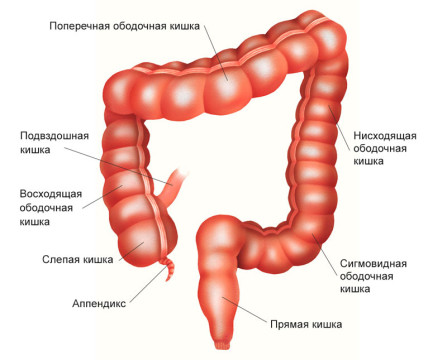
Нисходящая ободочная кишка имеет длину 10-30 см, проходит сверху вниз в левой части брюшной полости и переходит в сигмовидную ободочную кишку. Последняя, изгибаясь, переходит в прямую кишку — конечный отдел толстого кишечника.
Ширина просвета толстой кишки в разных отделах различается. В слепой кишке она в среднем составляет 7 см, а в сигмовидной — 4 см. Поэтому симптомы опухоли в конечных отделах толстого кишечника обычно нарастают быстрее.
Кто чаще страдает раком кишечника?
Чаще колоректальный рак (рак кишечника) встречается у людей старше 50-60 лет с примерно одинаковой частотой у мужчин и женщин. Наиболее часто поражается ободочная кишка. Повышают риск развития опухолей толстой кишки высококалорийная диета с большой долей животных жиров и небольшим содержанием грубой клетчатки и пищевых волокон, курение, хронические запоры, постоянный многомесячный прием нестероидных противовоспалительных средств, длительно существующие хронические воспалительные заболевания толстого кишечника – неспецифический язвенный колит, болезнь Крона, аденоматозный полип. Пациенты с имевшейся ранее злокачественной опухолью также имеют риск развития второй опухоли толстой кишки.
Метаболический синдром (комбинация артериальной гипертензии, висцерального ожирения, нарушений липидного и углеводного обмена) у мужчин способствует развитию рака толстого кишечника из-за нарушения гормонального баланса и процесса эпителизации толстой кишки. Около 10% случаев толсто-кишечных опухолей составляют наследственные формы, среди которых синдром наследственного неполипозного рака, обусловленный мутациями генов, отвечающих за репарацию ДНК, семейный аденоматозный полипоз, связанный с потерей гена FAP, и ряд других заболеваний.
Возможно ли что-то сделать для предупреждения развития рака толстой кишки?
Чтобы предупредить развитие злокачественной опухоли толстой кишки, особенно лицам старшей возрастной группы, рекомендуется вести здоровый образ жизни и придерживаться универсальных профилактических мероприятий – проходить ежегодное обследование (ректальное обследование, анализ кала на скрытую кровь, колоноскопия). На нашем сайте мы разместили подробный материал о скрининге рака толстой кишки.
Выявление предраковых изменений и злокачественных опухолей толстой кишки на ранних стадиях позволяет своевременно начать лечение. Ранняя диагностика и активное лечение, широко внедренные в широкую клиническую практику, позволили добиться высоких показателей пятилетней выживаемости – при первичном выявлении колоректального злокачественного новообразования на 1 стадии этот показатель составляет 90-93%, на 2 стадии – около 70-75%, на 3-й стадии – 40-48%. И несмотря на совершенствование методов лечения, выживаемость при первичном выявлении рака на 4-й стадии не превышает 5-9%.


Какие симптомы должны насторожить в отношении злокачественной опухоли толстого кишечника?
- Как правило, на ранних стадиях заболевания симптомы скудные: хроническая усталость, вялость, потеря интереса к жизни, общий дискомфорт в животе, необъяснимая потеря веса, гипохромная нормоцитарная анемия.
- На более поздних стадиях могут появиться упорные запоры, отвращение к пище, недержание газов или фекалий, кровь в стуле (могут быть как прожилки, так и существенное количество алой крови), болезненные позывы на неэффективные испражнения (тенезмы).
- При далеко зашедших опухолях может развиться хроническая или острая непроходимость кишечника. Симптомами этого опасного для жизни осложнения являются рези в животе, тошнота, рвота, иногда даже каловая, невозможность испражнения в сочетании с болезненными позывами на дефекацию.
- При распространении процесса по брюшине – канцероматозе брюшины — развивается асцит. При этом в брюшной полости накапливается жидкость, которая сдавливает внутренние органы и усугубляет тяжелое состояние больного.
В возрасте старше 50 лет сочетание даже невыраженного дискомфорта в области живота с гипохромной анемией (снижение гемоглобина и эритроцитов в общем анализе крови) в сочетании с повышением СОЭ и уровня лейкоцитов, а также положительным анализом кала на на скрытую кровь и повышением свертываемости крови должны в обязательном порядке повлечь за собой эндоскопическое исследование кишечника.
История пациентки с заболеванием толстой кишки

Существуют ли методы, на 100% гарантирующие точность диагностики рака толстой кишки?
Современный уровень эндоскопической техники при своевременном проведении позволяет диагностировать и типировать опухоли кишечника на самых ранних стадиях, при необходимости данные ректороманоскопии или колоноскопии с биопсией подозрительных участков могут быть дополнены проведением ректального УЗИ, ирригоскопии, УЗИ брюшной полости и малого таза. Эти исследования позволяют уточнить локализацию опухоли, степень её прорастания в близлежащие органы и ткани, наличие воспаления в окружающих тканях. Для получения всей полноты картины проводят МРТ и компьютерную томографию. Современные технологии позволяют при психологической невозможности выполнения колоноскопии провести так называемую виртуальную колоноскопию. Для диагностики наличия и локализации отдаленных метастазов используется ПЭТ-КТ (позитронно-эмиссионная томография).
Диагностика рака кишечника по анализу онкомаркеров
Онкомаркеры СА 19,9 и раково-эмбриональный антиген (РЭА) используются для скрининговой диагностики рака толстой кишки. Определение РЭА бывает полезным для предоперационного стадирования и наблюдения за больными с колоректальным раком после хирургического лечения. Как правило, на фоне прогрессирования болезни концентрация РЭА в сыворотке неуклонно растет.
Однако, повышение уровня онкомаркеров в скрининговом анализе крови не всегда означает наличие опухоли кишечника. Описаны многочисленные случаи впервые выявленного колоректального рака на поздних стадиях без существенного повышения этих показателей. Ведущими методами диагностики колоректального рака являются эндоскопические методы, а онкомаркеры используются в комплексе с другими лабораторными и клиническими показателями для оценки стадии процесса, эффективности лечения и стабильности ремиссии.
Согласно исследованиям, представленным 1 июля 2015 года на конгрессе Европейского общества медицинской онкологии (European Society for Medical Oncology World Congress on Gastrointestinal Cancer), при раке ободочной кишки средняя выживаемость среди пациентов с лишним весом на 2,5 месяца выше, чем у людей с субтильным телосложением и больных ожирением.
Особенности болезни при раке прямой кишки
Разновидности рака толстой кишки
Цены в Европейской онкологической клинике на лечение рака толстой кишки
- Консультация онколога — 4500 руб.
- Консультация химиотерапевта — 6900 руб.
- Восстановление непрерывности толстой кишки после ранее наложенной колостомы — 119700 руб.
- Фотодинамическая терапия при опухолевом стенозе толстой кишки (без стоиомости фотосенсибилизатора) — 178300 руб.
- Эндоскопическая резекция слизистой толстой кишки — 69000 руб.
В отдельном материале сайта мы подробно рассматриваем вопросы лечения рака толстой кишки.


Рак толстой кишки – поражение различных отделов толстого кишечника (слепой, ободочной, сигмовидной, прямой кишки) злокачественной опухолью, исходящей из эпителия кишечной стенки. Симптоматика при раке толстой кишки включает абдоминальные боли, метеоризм, кишечные расстройства, нарушение кишечной проходимости, патологические примеси в каловых массах, слабость, исхудание. Рак толстой кишки может определяться при пальпации живота; для подтверждающей диагностики проводится колоноскопия с биопсией, ультрасонография, ирригоскопия, КТ, ЯМР, ПЭТ. Радикальными методами лечения рака толстой кишки являются одномоментные или поэтапные резекционные вмешательства.
Рак толстой кишки

Рак толстой кишки (колоректальный рак) – злокачественное новообразование, развивающееся из эпителиальной выстилки стенки толстого кишечника. Статистика по заболеваемости раком толстой кишки неутешительна: ежегодно в мире выявляется свыше 500 тыс. новых случаев колоректального рака, причем большая часть из них приходится на индустриально развитые страны — США, Канаду, страны Западной Европы, Россию. В структуре женской онкопатологии рак толстой кишки занимает 2-ое место после рака молочной железы, а у мужчин по частоте уступает лишь раку предстательной железы и раку легкого. Большинство случаев заболевания колоректальным раком приходится на лиц старше 50 лет; мужчины болеют в 1,5 раза чаще женщин. Тревожным фактором является поздняя выявляемость: у 60-70% больных рак толстой кишки обнаруживается на III-IV стадии.
Причины рака толстой кишки
Многолетнее изучение и анализ проблемы позволили назвать наиболее значимые этиологические факторы, способствующие повышению риска развития рака толстой кишки, — это семейно-наследственные и алиментарные факторы, а также предраковые заболевания. В числе генетически детерминированных причин наибольшее значение имеет семейный полипоз, который практически в 100% случаев приводит к развитию рака толстой кишки. Кроме этого, повышенный риск развития колоректального рака имеют пациенты с синдромом Линча — в этом случае опухолевое поражение обычно развивается у лиц моложе 45 лет и локализуется в правых отделах ободочной кишки.
Исследуя зависимость частоты рака толстой кишки от характера питания и образа жизни, можно констатировать, что возникновению онкопатологии способствует преобладание в пищевом в рационе животных белков, жиров и рафинированных углеводов при дефиците растительной клетчатки; ожирение и метаболические нарушения, гипокинезия. Мутагенным и канцерогенным действием на клетки кишечного эпителия обладают различные химические соединения (ароматические углеводороды и амины, нитросоединения, производные триптофана и тирозина, стероидные гормоны и их метаболиты и др.)
Вероятность колоректального рака прогрессивно возрастает в условиях хронических запоров, длительного стажа курения, хронических заболеваний кишечника. В частности, к предраковым заболеваниям в колопроктологии отнесены: хронические колиты (НЯК, болезнь Крона), дивертикулярная болезнь толстого кишечника, одиночные полипы толстой кишки (аденоматозные и ворсинчатые полипы диаметром более 2 см озлокачествляются в 45-50% случаев).
Классификация рака толстой кишки
Злокачественная опухоль может возникать в различных анатомических отделах толстого кишечника, однако частота их поражения неодинакова. Преобладающей локализацией является нисходящая ободочная и сигмовидная кишка (36%); далее следует слепая и восходящая ободочная кишка (27%), прямая кишка и анальный канал (19 %), поперечная ободочная кишка (10%) и др.
По характеру роста опухоли толстой кишки подразделяются на экзофитные (растущие в просвет кишки), эндофитные (распространяющиеся в толщу кишечной стенки) и смешанные (опухоли-язвы, сочетающие экзо- и эндофитную форму роста). С учетом гистологического строения рак ободочной кишки может быть представлен аденокарциномой различного уровня дифференцировки (более 80%), слизистой аденокарциномой (мукоидный рак), мукоцеллюлярным (перстневидноклеточным) раком, недифференцированным и неклассифицируемым раком; рак прямой кишки и анального канала дополнительно – плоскоклеточным, базальноклеточным и железисто-плоскоклеточным раком.
В соответствии с международной системой TNM, на основании критериев глубины инвазии первичной опухоли, регионарного и отдаленного метастазирования, выделяют стадии:
- Тх – данных для оценки первичной опухоли недостаточно
- Тis – определяется опухоль с интраэпителиальным ростом или инвазией слизистой оболочки
- Т1 – инфильтрация опухолью слизистого и подслизистого слоя толстой кишки
- Т2 – инфильтрация опухолью мышечного слоя толстой кишки; подвижность кишечной стенки не ограничена
- Т3 – прорастание опухолью всех слоев кишечной стенки
- Т4 – прорастание опухолью серозной оболочки или распространение на соседние анатомические образования.
С учетом наличия или отсутствия метастазов в регионарных лимфоузлах различают следующие степени рака толстой кишки: N0 (лимфатические узлы не поражены), N1 (метастазами поражено от 1 до 3 лимфатических узлов), N2 (метастазами поражены 4 и более лимфатических узла). Отсутствие отдаленных метастазов обозначается символом М0; их наличие — M1. Метастазирование рака толстой кишки может осуществляться лимфогенным путем (в регионарные лимфатические узлы), гематогенным путем (в печень, кости, легкие и др.) и имплантационным/контактным путем с развитием карциноматоза брюшины и ракового асцита.
Симптомы рака толстой кишки
Клинические признаки рака толстой кишки представлены 5 ведущими синдромами: болевым, кишечными расстройствами, нарушением кишечной проходимости, патологическими выделениями, ухудшением общего состояния больных. Абдоминальные боли являются наиболее ранним и постоянным признаком рака толстой кишки. В зависимости от локализации опухоли и стадии злокачественного процесса они могут быть различными по характеру и интенсивности. Пациенты могут характеризовать боли в животе, как давящие, ноющие, схваткообразные. При выраженной болезненности в правом подреберье необходимо исключить у больного холецистит и язвенную болезнь 12-перстной кишки; в случае локализации боли в правой подвздошной области дифференциальный диагноз проводится с острым аппендицитом.
Уже в начальных стадиях рака толстой кишки отмечаются симптомы кишечного дискомфорта, включающие отрыжку, тошноту, рвоту, потерю аппетита, ощущение тяжести и переполнения желудка. Одновременно развиваются кишечные расстройства, свидетельствующие о нарушении моторики кишечника и пассажа кишечного содержимого: диарея, запоры (или их чередование), урчание в животе, метеоризм. При экзофитно растущем раке толстой кишки (чаще всего левосторонней локализации) в конечном итоге может развиться частичная или полная обтурационная кишечная непроходимость.
О развитии рака дистальных отделов сигмовидной и прямой кишки может свидетельствовать появление в испражнениях патологических примесей (крови, слизи, гноя). Обильные кишечные кровотечения возникают редко, однако длительная кровопотеря приводит к развитию хронической постгеморрагической анемии. Нарушение общего самочувствия при раке толстой кишки связано с интоксикацией, вызванной распадом раковой опухоли и застоем кишечного содержимого. Больные обычно жалуются на недомогание, утомляемость, субфебрилитет, слабость, исхудание. Иногда первым симптомом рака толстой кишки становится наличие пальпаторно определяемого образования в животе.
В зависимости от клинического течения выделяют следующие формы рака толстой кишки:
- токсико-анемическую – в клинике преобладают общие симптомы (лихорадка, прогрессирующая гипохромная анемия).
- энтероколитическую – основные проявления связаны с кишечными расстройствами, что требует дифференциации рака толстой кишки с энтеритом, колитом, энтероколитом, дизентерией.
- диспепсическую – симптомокомплекс представлен желудочно-кишечным дискомфортом, напоминающим клинику гастрита, язвенной болезни желудка, холецистита.
- обтурационную – сопровождается прогрессирующей кишечной непроходимостью.
- псевдовоспалительную – характеризуется признаками воспалительного процесса в брюшной полости, протекающего с повышением температуры, абдоминальными болями, лейкоцитозом и пр. Данная форма рака толстой кишки может маскироваться под аднексит, аппендикулярный инфильтрат, пиелонефрит.
- атипичную (опухолевую) – опухоль в брюшной полости выявляется пальпаторно на фоне видимого клинического благополучия.
Диагностика рака толстой кишки
Целенаправленный диагностический поиск включает клиническое, рентгенологическое, эндоскопическое и лабораторное обследование. Ценные сведения могут быть получены при объективном осмотре, пальпации живота, перкуссии брюшной полости, пальцевом исследовании прямой кишки, гинекологическом исследовании.
Рентгенологическая диагностика включает обзорную рентгенографию брюшной полости, ирригоскопию с применением контрастного вещества. С целью визуализации опухоли, взятия биопсии и мазков для цитологического и гистологического исследования проводится ректосигмоскопия и колоноскопия. К числу информативных методов топической диагностики принадлежат ультрасонография толстого кишечника, позитронно-эмиссионная томография. Лабораторная диагностика рака толстой кишки предполагает исследование общего анализа крови, кала на скрытую кровь, определение раково-эмбрионального антигена (РЭА). С целью оценки распространенности злокачественного процесса выполняется УЗИ печени, МСКТ брюшной полости, УЗИ малого таза, рентгенография грудной клетки, по показаниям — диагностическая лапароскопия или эксплоративная лапаротомия.
Рак толстой кишки требует дифференциации со многими заболеваниями самого кишечника и смежных с ним органов, в первую очередь, — хроническим колитом, неспецифическим язвенным колитом, болезнью Крона, актиномикозом и туберкулезом толстой кишки, доброкачественными опухолями толстой кишки, полипозом, дивертикулитом, кистами и опухолями яичников.
Лечение рака толстой кишки
Радикальный способ лечения рака толстой кишки предполагает проведение резекционных вмешательств на ободочной, сигмовидной или прямой кишке. Характер операции и объем резекции зависит от локализации и распространенности опухолевой инвазии. При раке толстой кишки возможно проведение как одномоментных, так и поэтапных оперативных вмешательств, включающих резекцию кишки и наложение колостомы с последующей реконструктивной операцией и закрытием кишечной стомы. Так, при поражении слепой и восходящего отдела ободочной кишки показана правосторонняя гемиколэктомия; при раке поперечно-ободочной кишки — ее резекция, при опухоли нисходящего отдела — левосторонняя гемиколэктомия, при раке сигмовидной кишки – сигмоидэктомия.
Хирургический этап лечения рака толстой кишки дополняется послеоперационной химиотерапией. В запущенных неоперабельных случаях производится паллиативное хирургическое вмешательство (наложение обходного кишечного анастомоза или кишечной стомы), химиотерапевтическое и симптоматическое лечение.
Прогноз рака толстой кишки зависит от стадии, на которой был диагностирован опухолевый процесс. При выявлении онкопатологии на стадии Т1 отдаленные результаты лечения удовлетворительные, 5-летняя выживаемость составляет 90-100 %; на стадии Т2 – 70%, Т3N1-2 – около 30%. Профилактика рака толстой кишки предполагает диспансерное наблюдение групп риска, лечение предраковых и фоновых заболеваний, нормализацию питания и образа жизни, проведение скрининговых исследований (кала на скрытую кровь и колоноскопии) лицам старше 50 лет. Пациенты, оперированные по поводу колоректального рака, для своевременной диагностики рецидива рака толстого кишечника в первый год каждые 3 месяца должны проходить обследование у проктолога, включающее пальцевое исследование прямой кишки, ректороманоскопию, колоно- или ирригоскопию.
Читайте также:

