Патологоанатомический диагноз при раке молочной железы
Диагностика рака молочной железы
Рак молочной железы (РМЖ) довольно частое заболевание среди женщин, смертность вследствие этого заболевания занимает одно из первых мест в мире.
В Великобритании у каждой 12-й женщины диагностируют РМЖ, являющийся причиной 5% летальности.
В мире проводят большое количество научных исследовании, направленных на решение этой глобальной проблемы.
Определены два основных направления повышения эффективности лечения. Это ранняя диагностика и применение адекватной терапии с учетом индивидуальных особенностей рака.
Ранняя диагностика рака молочной железы повышает эффективность лечения и снижает смертность на 35%. Так, в США пятилетняя выживаемость при локализованных формах РМЖ достигает 97%, в случаях мстастазирования в регионарные лимфатические узлы — немного более 70%, при гематогенных метастазах в органах — 20%.
Также отмечают четкую зависимость выживаемости от стадии рака молочной железы. В 2006 г. зарегистрированы 15 323 больных РМЖ. I-II стадия выявлена у 72,4% обследованных (5-летняя выживаемость в этой группе составила 80%), II-IV стадия — у 23,9% (5-летняя выживаемость 56%), у 2,3% больных стадия не установлена.
Для ранней диагностики рака молочной железы во многих странах мира разработаны Национальные программы. Одними из первых успешных скрининговых программ стали пpoграммы, проведенные в США и Швеции в 70-х годах прошлого столетия.
В докладе о результатах этих программ отмечено, что у женщин в возрасте старше 50 лет проведение скрининга позволяет на 1/3 снизить смертность вследствие РМЖ благодаря выявлению опухоли на ранней стадии. В 1992-1993 гг. частота рака молочной железы у обследованных женщин в возрасте 50 лет-64 года составила в 1-й год программы 5,7 на 100 тыс. обследованных, а во 2-й — 6,2, а у женщин в возрасте старше 65 лет — 14.
Многим странам, пока недоступна реальная широкомасштабная скрининговая программа, подобная таковым в европейских странах. Данная программа включает целый комплекс мероприятий, состоящих из учета населения региона, организации его обследования, а также технического, программного и кадрового обеспечения процесса сбора и обработки информации.
Наиболее важным звеном скрининга является проведение маммографических исследований, качество которых зависит не только от разрешающей способности аппаратуры, по и квалификации врачей-рептгенологов, анализирующих результаты маммографического исследования, рентгеплаборантов, предоставляющих врачу информацию для анализа. Для приобретения маммографов и обеспечения расходным материалом необходимо создание финансируемого государственного
Анализ результатов данного исследования подтвердил недостаточный уровень информированности. Так, 26,2% пациенток не имели каких-либо сведений об онкологической патологии до выявления заболевания, 28,9% впервые получили информацию от врача, 27,2% — из газет и журналов, 17,3% — из телевизионных программ.
Маммография — один из методов диагностики, тщательно апробированный и дающий хорошие результаты. Несколько обширных научных исследований доказали значительную эффективность этого метода. Возникшие сомнения по поводу обоснованности подобных исследований опровергнуты в результате обсуждения на экспертном заседании, организованном Международным агентством по исследованию рака (IARC) при ВОЗ в марте 2002 г.
Маммографию используют для диагностики рака молочной железы у пациенток разного возраста. Организованная диагностика населения с помощью маммографии введена в некоторых странах Европы с конца 80-х годов XX ст. Обследование женщин в возрасте от 50 цо 70 лет позволило увеличить количество диагностирования этого заболевания на ранних стадиях и снизить смертность. Маммографическое исследование в определенном проценте коррелирует с гистологическим диагнозом.
Диагностика молочной железы с помощью маммографии имеет некоторые ограничения. Чувствительность метода при выявлении маленькой опухоли снижается при исследовании груди с плотной фиброзной стромой. Ультразвук не имеет такого ограничения, поэтому применение этих двух методов повышает точность диагностики.
При применении пункционной биопсии можно получить материал не только для цитологического исследования, но и гистологического. Это зависит от используемой иглы. В Киевской городской онкологической больнице широко применяют пункционную биопсию для получения столбика ткани для гистологического и иммуногистохимического исследования.
Необходимость в последнем обусловлена получением характеристики предсказательных факторов РМЖ для неоадъювантной терапии. Адекватная гормональная ихимиотерапия позволяет уменьшить опухоль и провести радикальную операцию в последующем.
Классификация опухолей молочной железы
Для унификации терминологии и сопоставимости результатов исследований опухолей важно использовать единую гистологическую классификацию. Всеобъемлющей классификации опухолей пока не существует, поскольку создатели ее наталкиваются на ряд спорных и нерешенных проблем первостепенной важности.
Главнейшая проблема — гистогенез опухолей, так как еще нет ясности в отношении происхождения целого ряда клеток и тканевых структур (APUD-система, гломусные клетки, перициты и др.). По мере накопления научных данных классификации пересматриваются, усовершенствуются.
Изданная ВОЗ в 1959 г. Всеобщая номенклатура опухолей человека основывалась на данных локализации опухоли и ее гистологии с учетом клинического течения заболевания. Затем была создана в качестве приложения к Международной классификации болезней (МКБ)-9 расширенная номенклатура опухолей, получившая дальнейшую детализацию и ставшая исходной для создания органных классификаций опухолей специальными комиссиями ВОЗ.
Классификации опухолеподобных процессов и опухолей молочной железы пересматривались неоднократно. Эти пересмотры проводил Международный справочный центр, работающий под эгидой ВОЗ. Первое издание ВОЗ Классификации РМЖ вышло в 1968 г., второе-в 1981 г.
В январе и марте 2002 г. в Лионе (Франция) состоялись две конференции Рабочей группы ВОЗ. Результатом этой работы явилась изданная в 2003 г. новая
Классификация рака молочной железы и женских половых органов как отражение попыток систематизации знаний и подходов изучения опухолей молочной железы на современном этапе с учетом гистологического строения, результатов иммуногистохимического и генетического исследований.
Новая классификация отличается от предыдущей тем, что включает не только вопросы гистологического строения опухоли, но и эпидемиологии, этиологии, клиники и прогноза заболевания. Кроме эпителиальных и мезенхимальных опухолей, в повой классификации выделяют группу миоэпителиальных, фиброэпителиальпых опухолей.
В отдельную группу выделены опухоли соска и злокачественные лимфомы. Лимфомы в свою очередь имеют подварианты: диффузная крупноклеточная В-лимфома, лимфома Беркитта, экстранодальнаялимфома из клеток маргинальной зоны, фолликулярная лимфома.
Предопухолевые поражения и опухоли грудной железы у мужчин рассматривают отдельно.
- Инвазивиый протоковый рак
- Рак смешанного типа
- Плеоморфпый рак
- Рак с гигантскими клетками типа остеокластов
- Рак с признаками хорионкарциномы
- Рак с меланоцитарными признаками
- Инвазивиый дольковый рак
- Тубулярный рак
- Инвазивный криброзный рак
- Медуллярный рак
- Слизепродуцирующий рак
- Слизистый рак
- Цистаденокарцинома и рак со столбчатыми мукоцитами
- Перстневидно-клеточный рак
- Нейроэндокринные опухоли
- Солидный нейроэндокринный рак
- Атипичный карциноид
- Мелко-овсяноклеточный рак
- Нейроэндокринный крупноклеточный рак
- Инвазивный папиллярный рак
- Инвазивный микропапиллярный рак
- Апокриновый рак
- Метапластический рак
- Истинный эпителиальный метапластический рак
- Плоскоклеточный рак
- Адепокарпинома с веретеноклеточной метаплазией
- Аденосквамозный рак
- Мукоэпидермоидный рак
- Смешанный эпителиально-мезенхимальный
- Метапластический рак
- Рак, богатый липидами
- Секреторный рак
- Онкоцитарный рак
- Аденоидно-кистозный рак
- Рак из ацинарных клеток
- Светлоклеточный рак, богатый гликогеном
- Сальный (sebaceous) рак
- Воспалительный рак
- Дольковая неоплазия
- Дольковый рак in situ
- Внутрипротоковые пролиферативные изменения
- Простая протоковая гиперплазия
- Протоковая гиперплазия
- со слабо выраженной атипией
- Атипичная протоковая гиперплазия
- Протоковый рак in situ
- Микроинвазивный рак
- Внутрипротоковые папиллярные неоплазии
- Центральная папиллома
- Периферическая папиллома
- Атипичная папиллома
- Внутрипротоковый папиллярный рак
- Внутрикистозный папиллярный рак
Доброкачественные эпителиальные пролиферации:
- Адепоз и его варианты
- Склерозирующий аденоз
- Апокриновый аденоз
- Аденоз с формированием крупных протоков
- Мелкожелезистый аденоз
- Аденомиоэпителиальный аденоз
- Радиальный рубец/сложные склеротические изменения
- Аденомы
- Тубулярная аденома
- Лактирующая аденома
- Аденома с апокринизацией
- Плеоморфная аденома
- Протоковая аденома
- Миоэпителиальные поражения
Миоэпителиоз:
- Аденомиоэпителиальный аденоз
- Аденомиоэпителиома
- Злокачественная миоэпителиома
Мезенхимальные опухоли:
- Гемангиома
- Ангиоматоз
- Гемангиоперицитома
- Псевдоангиоматозная стромальная гиперплазия
- Миофибробластома
- Агрессивный фиброматоз
- Воспалительная миофибробластическая опухоль
- Липома
- Ангиолипома
- Гранулезоклеточная опухоль
- Нейрофиброма
- Шваннома
- Ангиосаркома
- Липосаркома
- Рабдомиосаркома
- Остеосаркома
- Лейомиома
- Лейомиосаркома
Фиброэпителиальные опухоли
- Фиброаденома
- Филоидная опухоль:
- доброкачественная
- пограничная
- злокачественная
- Перидуктальная стромальная саркома низкой степени злокачественности
Гамартома молочной железы
Опухоли соска молочной железы
- Аденома соска
- Сирингоматозная аденома
Болезнь Педжета соска
Злокачественная лимфома
- Диффузная крупноклеточная, В-клеточная лимфома Лимфома Беркитта
- Экстранодальная В-клеточная лимфома из маргинальной зоны (по типу MALT-лимфомы)
- Фолликулярная лимфома
Метастатические опухоли
Опухоли молочной железы у мужчин
- Гинекомастия
- Рак (инвазивиый, in situ)
Сложные случаи дифференциальной диагностики патологических процессов в молочной железе с помощью иммуногистохимического исследования
Действительно, морфологическое строение опухоли напоминало крупноклеточную лимфому (фото 97).

Фото 97. Общий вид опухоли. Гематоксилин-эозин, х 100
Опухоль имела нодулярно-дифффузное строение и состояла из округлых, разрозненных, лимфоцитоподобных клеток (фото 98).

Фото 98. Тот же участок опухоли. Гематоксилин-эозин, х 200
Только иммуногистохимическое исследование (а именно позитивная реакция с цитокератином) позволило установить диагноз низкодифференцированного рака молочной железы (фото 99).

Фото 99. CK pan — положительная реакция в клетках опухоли, х 200
Для верификации процесса в молочной железе в КГОБ проведено иммуногистохимическое исследование, результаты которого позволили утверждать, что у женщины хронический мастит. Инфильтрат стромы, подозрительный на рак, оказался лимфоцитарным (фото 100, 101, 102).

Фото 100. В молочной железе строма инфильтрирована мелкими клетками, формирующими местами структуры, похожие на скиррозный рак, протоки деформированы, сдавлены. Гематоксилин-эозин, х 100

Фото 101. Иммуногистохимическое окрашивание цитокератином 7 эпителия протоков, однако реакция негативная в клеточном инфильтрате стромы, х 100

Фото 102. Иммуногистохимическое окрашивание с CD45 в клеточном инфильтрате стромы, что указывает на лимфоцитарное его происхождение, х 100
Захарцева, М.В. Дятел, А.В. Григорук

- Как возникает рак молочной железы?
- Типы рака молочной железы
- Причины и факторы риска
- Симптомы рака молочной железы
- Самостоятельная диагностика рака груди
- Диагностика
- Стадии рака молочной железы
- Лечение рака молочной железы
- Прогноз при раке молочной железы
Как возникает рак молочной железы?
Рак груди развивается так же, как и любая другая злокачественная опухоль в организме. Одна или несколько клеток железистой ткани в результате произошедшей в них мутации начинают аномально быстро делиться. Из них образуется опухоль, способная прорастать в соседние ткани и создавать вторичные опухолевые очаги — метастазы.
Мутации, которые приводят к РМЖ, бывают наследственными и приобретенными .
Распространенными наследственными генетическими причинами рака молочной железы становятся мутации в генах BRCA1 и BRCA2. Носительницы мутации BRCA1 имеют риск заболеть раком молочной железы 55–65%, а носительницы BRCA2 — 45%. Такие генетические дефекты передаются по наследству от родителей детям, они становятся причиной рака молочной железы примерно в 15% случаев.
Намного чаще опухоль возникает из-за приобретенных мутаций: они возникают в клетках молочной железы и не передаются по наследству. Например, в 20% случаев увеличено количество копий гена, кодирующего HER2 — белок-рецептор, который находится на поверхности клеток и стимулирует их размножение.
Типы рака молочной железы
Злокачественные опухоли груди делятся на два типа: протоковые и железистые. Протоковый рак молочной железы встречается чаще. Он может быть внутриэпителиальным (in situ) и инвазивным. У внутриклеточного протокового рака молочной железы более благоприятный прогноз, он редко дает метастазы и излечивается в 98% случаев. Инвазивный же вариант опухоли склонен к бесконтрольному росту и генерализации процесса.
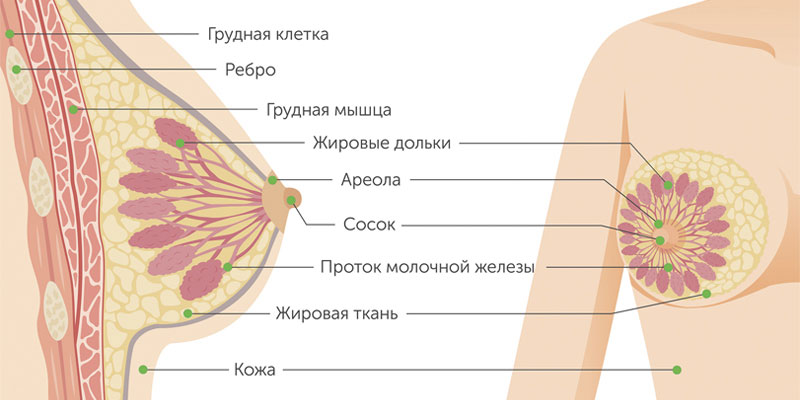
Железистый рак молочной железы может быть дольковым (инвазивная лобулярная карцинома) или произрастать из других клеток железистой ткани. Для долькового рака нередко характерен мультицентричный рост. Скорость увеличения в размерах и сроки метастазирования форм узлового рака груди зависят от степени дифференцировки опухоли.
Причины и факторы риска
К сожалению, полной информации о причинах возникновения рака молочной железы у ученых пока нет. Существует список факторов риска, влияющих на вероятность появления опухоли, однако у некоторых болезнь диагностируют при отсутствии этих факторов, другие же остаются здоровыми при наличии сразу многих из них. Тем не менее, ученые все же связывают развитие рака груди с определенными обстоятельствами, наиболее часто предваряющими его появление. К ним относятся:
- Возраст. Большинство случаев РМЖ приходятся на женщин в возрасте 55 лет и старше.
- Наследственность. Если РМЖ диагностирован у кого-то из близких родственников, риск повышается вдвое.
- Рак молочной железы в анамнезе.
- Повышенная плотность ткани молочной железы по результатам маммографии.
- Некоторые доброкачественные новообразования в молочной железе.
- Раннее начало менструаций — до 12 лет.
- Поздняя менопауза — после 55 лет.
- Отсутствие детей или поздние (после 35 лет) первые роды.
- Воздействие радиации, например, в ходе лучевой терапии, проводимой для лечения другого типа рака.
- Курение и злоупотребление алкоголем. Если женщина ежедневно потребляет 28–42 г этилового спирта, ее риски повышаются на 20%.
- Лишний вес и низкая физическая активность.
- Использование гормональных препаратов: оральные контрацептивы, заместительная гормональная терапия в постменопаузе.
- Травмы молочных желез.
- Сахарный диабет.
- Работа по графику с ночными сменами.
Симптомы рака молочной железы
На ранних стадиях рак молочной железы, как правило, никак клинически не проявляется. Чаще всего опухоль обнаруживается самими больными или выявляется случайно при проведении профилактических исследований.
Пациентки обычно жалуются на наличие пальпируемого образования, выделения из соска. Боль является редким симптомом рака грудной железы, однако болевой синдром может выйти на первый план на этапе генерализации процесса, в особенности при распространении метастазов в кости.
Довольно часто выявляются такие признаки рака груди, как появление асимметрии вследствие изменения размеров пораженной железы. Уменьшение, смещение кверху, деформация и сморщивание молочной железы может наблюдаться при скиррозной (фиброзной) форме опухоли. Напротив, увеличивается грудь на стороне поражения при быстром росте образования или из-за отека, который формируется по причине нарушенного оттока лимфы.
При распространении новообразования в подкожную клетчатку могут наблюдаться изменения кожи. При этом выявляются следующие симптомы рака молочной железы:
Иногда, при распространении опухоли на поверхность кожи могут наблюдаться такие признаки рака груди, как покраснение и изъязвление. Наличие этих симптомов говорит о запущенности процесса.
Изменения соска тоже могут определяться, но только на поздних стадиях. При этом имеют место такие симптомы рака грудной железы, как:
- Симптом Форга — на стороне поражения сосок находится выше, чем на здоровой стороне.
- Симптом Краузе — сосок утолщен, складки ареолы заметно выражены.
Такой признак рака молочной железы, как патологические выделения, является довольно редким, но в ряде случаев может быть единственным симптомом, который выявляется при осмотре. Часто выделения носят кровянистый характер, реже встречаются серозные и гнойные.
Также были выделены особые формы рака груди, которые проявляются типичной симптоматикой. К ним относятся:
- Отечно-инфильтративная форма, для которой характерно увеличение и отечность железы, мраморный цвет кожи, выраженная гиперемия.
- Маститоподобная. Данный вид рака груди проявляется уплотнением пораженной груди, повышением температуры тела.
- Рожистоподобная форма, при которой на коже выявляются очаги (иногда появляются изъязвления), которые внешне напоминают рожистое воспаление.
- Панцирная форма характеризуется наличием множественных узлов, за счет которых происходит сморщивание и деформация железы.
- Рак Педжета — поражает сосок и ареолу. При данной разновидности наблюдают утолщение соска, изменение кожи в виде покраснения и уплотнения, образование корок и чешуек.
Иногда люди, интересуясь по каким признакам можно распознать наличие опухоли молочной железы, по ошибке ищут симптомы рака грудины. Данное название является неверным, так как грудина является центральной плоской костью грудной клетки и даже при метастазировании злокачественного образования груди практически никогда не поражается.
Самостоятельная диагностика рака груди
Самостоятельно проверять грудь на наличие узелков или каких-либо других изменений стоит раз в месяц после менструации. Домашнюю диагностику удобнее всего проводить, принимая ванну или находясь под душем. О любых изменениях, которые удалось обнаружить, стоит как можно быстрее рассказать врачу.
Порядок проведения самообследования молочных желез:
- Разденьтесь выше пояса и встаньте перед зеркалом.
- Поднимите руки вверх и заведите их за голову. Внимательно осмотрите грудь. Повернитесь правым, левым боком.
- Ощупайте молочные железы в положении стоя сложенными указательным, средним и безымянным пальцем. Начинайте с верхней наружной части груди и двигайтесь по часовой стрелке.
- Сожмите сосок двумя пальцами. Проверьте, выделяется ли из него что-нибудь.
- Снова ощупайте молочные железы — теперь в положении лежа.
70% случаев рака молочной железы выявляются пациентами самостоятельно в результате самообследования груди.
Диагностика
Диагностика рака молочной железы начинается с беседы. На этом этапе для врача важно оценить жалобы женщины и выяснить, встречались ли случаи рака молочной железы в её семье, если да — насколько часто. Это помогает заподозрить наследственную форму рака, связанную с мутациями в генах BRCA1, BRCA2, NBS1, CHECK, TP53.
Далее врач осматривает, ощупывает молочные железы, проверяет, нет ли в них узлов и уплотнений, не увеличены ли лимфатические узлы в подмышечной, надключичной и подключичной областях.
После осмотра врач может направить женщину на маммографию — рентгенографию молочной железы. Показаниями к этому исследованию являются: уплотнения в молочной железе, изменения со стороны кожи, выделение крови из соска, а также любые другие симптомы, которые могут указывать на злокачественную опухоль. Также для диагностики рака молочной железы назначают ультразвуковое исследование. Маммография и УЗИ являются взаимодополняющими методами, каждый из них имеет свои преимущества:
Маммография
УЗИ молочных желез
Позволяет обнаружить патологические изменения за 1,5–2 года до появления симптомов.
При кровянистых выделениях из соска можно провести дуктографию — рентгенографию с контрастированием молочных протоков. Это помогает получить дополнительную полезную информацию.
Высокая чувствительность — точная диагностика до 90% случаев рака.
Возможность обнаружить микрокальцинаты до 0,5 мм.
Безопасность — нет воздействия на организм рентгеновскими лучами.
Хорошо подходит при высокой плотности ткани молочной железы, у молодых женщин (до 35–45 лет).
Позволяет отличать кисты (полости с жидкостью) от плотных опухолей.
Позволяет оценить состояние регионарных лимфатических узлов.
Хорошо подходит для контроля положения иглы во время биопсии.
Магнитно-резонансная томография — высокоинформативный метод диагностики злокачественных опухолей молочной железы. Ее применяют при лобулярном раке, когда неинформативны маммография и УЗИ, а также для оценки размеров и расположения опухоли, что помогает определиться с тактикой хирургического лечения. МРТ может применяться для скрининга у женщин-носительниц аномальных генов, связанных с повышенным риском рака молочной железы, при отягощенном семейном анамнезе.
О роли биопсии в диагностике рака молочной железы рассказывает врач Европейской клиники Портной С.М.:

В лаборатории проводят цитологическое и гистологическое исследование, то есть оценивают строение отдельных клеток и ткани. В настоящее время доступны молекулярно-генетические исследования: они помогают выявить мутации, за счет которых произошло злокачественное перерождение, и подобрать оптимальную противоопухолевую терапию.
Биопсия позволяет выяснить, является ли опухоль злокачественной, а также определить ее тип и стадию. Кроме того, исследование биопсийного материала дает ответ на вопрос, является ли опухоль гормонозависимой , что также влияет на схему лечения.
После того как рак диагностирован, важно определить его стадию и понять, насколько сильно он распространился в организме. Для этого применяют следующие исследования:

Стадии рака молочной железы
Стадирование при раке молочной железы опирается на общепринятую систему TNM. Буква T в этой аббревиатуре обозначает размер первичной опухоли:
Буквой N обозначают наличие метастазов в регионарных лимфатических узлах. N0 — очаги в лимфатических узлах отсутствуют. N1, N2 и N3 — поражение разного количества лимфатических узлов.
Буква M обозначает наличие отдаленных метастазов. Рядом с ней может быть указана одна из двух цифр: M0 — нет отдаленных метастазов, M1 — отдаленные метастазы имеются.
В зависимости от значений T, N и M, выделяют пять основных стадий рака молочной железы (внутри некоторых из них есть подстадии):
- Стадия 0: рак на месте.
- Стадия I: опухоль в молочной железе диаметром до 2 см.
- Стадия II: опухоль в молочной железе диаметром до 5 см и более, могут быть метастазы в подмышечных лимфоузлах на стороне поражения.
- Стадия III: опухоль в молочной железе до 5 см и более, может прорастать в грудную стенку или в кожу, имеются очаги в регионарных лимфатических узлах.
- Стадия IV: опухоль может быть любых размеров, не имеет значения, поражены ли регионарные лимфоузлы. Если обнаруживают отдаленные метастазы, всегда диагностируют рак четвертой стадии.
Лечение рака молочной железы
Стратегия лечения рака молочной железы должна подбираться индивидуально для каждой пациентки с учетом таких факторов, как тип опухоли, стадия, чувствительность новообразования к гормональной терапии. Берется во внимание и общее состояние больной. Если опухоль обнаружена на ранних стадиях и выбрана правильная тактика ведения пациентки, то шанс полностью вылечить рак груди является весьма высоким.
Выберите врача-онколога и запишитесь на приём:

Пластический хирург, онколог-маммолог, доктор медицинских наук

А. Я.ЯРЕМЧУК, А. С.ЗОТОВ
ФОРМУЛИРОВКА ДИАГНОЗА В КЛИНИЧЕСКОЙ ОНКОЛОГИИ
Медицинский диагноз - это врачебное заключение о состоянии здоровья пациента, об имеющихся у него патологических состояниях и болезнях, выраженное в общепринятой медицинской терминологии.
В клинической онкологии формулирование диагноза имеет ряд особенностей, которые не встречаются в других областях клинической медицины. К ним могут быть отнесены слудующие:
* диагноз онкологического заболевания ставится один раз и на всю жизнь, т. е. он не снимается даже по выздоровлении больного, меняются лишь его отдельные компоненты. Причиной этого является то, что в онкологии ведущим является диспансерный метод - все больные злокачественными новообразованиями пожизненно состоят на диспансерном учете. Исключением являются лишь больные базалиомой, которые по прошествии 5-летнего безрецидивного периода с учета снимаются. Необходимо отметить, что в западных странах эта категория пациентов вообще не включается в статистику онкозаболеваемости.
* для установления диагноза злокачественного новообразования необходимой является его гистологическая (или цитологическая) верификация. Если морфологическое подтверждение невозможно, допустимо выполнение операции как последнего этапа диагностики и первого лечебного мероприятия. Лучевой и лекарственный методы лечения могут быть использованы без морфологической верификации только тогда, когда промедление с началом лечения опасно для больного [4]. При отсутствии верификации диагноз устанавливается консилиумом по совокупности данных клинических, лучевых, эндоскопических, лабораторных и пр. методов исследования.
* в большинстве отечественных клиник в формулировке диагноза широко используется латинская терминология. Этот факт является отражением деонтологической традиции советских времен, когда считалось, что онкобольной ни при каких условиях не должен знать о своем диагнозе. Опасением, что пациент случайно или намеренно ознакомится с медицинской документацией, было и обусловлено применение латыни. Между тем, по мнению большинства западных врачей, больной имеет право знать о своем диагнозе и прогнозе, ибо сокрытие такой информации является нарушением прав человека. В последние годы существенно изменились и деонтологические установки отечественных онкологов в сторону информирования (полного или частичного) пациента о его болезни, однако формулировка диагноза во многом осталась традиционной.
Напомним, что формулирование клинического диагноза производится по единым правилам (приложение 7 к приказу № 4 МЗ СССР от 3 января 1952 г.), согласно которым последовательно указывается: на 1 месте - основное заболевание, на 2 - осложнения основного заболевания, на 3 - сопутствующие заболевания.
Основным считается заболевание, которое само по себе или посредством своего осложнения явилось причиной обращения больного за медицинской помощью, причиной госпитализации или смерти. Оно указывается в виде определенной нозологической формы и не может подменяться синдромом или перечислением симптомов.
Осложнением основного заболевания называют патологические процессы и состояния, патогенетически с ним связанные, но формирующие качественно отличные от его главных проявлений клинические синдромы, анатомические и функциональные изменения.
Сопутствующими заболеваниями считаются имеющиеся у больного болезни, не связанные с основным заболеванием этиологически, патогенетически имеющие иную номенклатурную рубрикацию. Это заболевание не оказывает существенного влияния на основное заболевание, значительно уступает ему в данное время по степени влияния на трудоспособность и опасность для жизни, по степени необходимости в лечении и не имеет значения в танатогенезе [3]
Исходя из этих определений, нам кажется неправомочным встречающееся в некоторых учебниках и руководствах такое, например, мнение: “осложнениями рака желудка могут быть прорастание в другие органы и метастазирование”. Указанные состояния - проявления основного заболевания и не формируют качественно нового клинического синдрома; осложнениями же могут быть обусловленный прорастанием и распадом опухоли желудочно-кишечный свищ или вызванная обширными метастазами печеночная недостаточность.
В повседневной клинической практике приходится сталкиваться с ситуацией наличия у большинства больных не одного, а нескольких заболеваний. Особенно остро проблема формулирования диагноза в этих случаях возникла в последние десятилетия в связи с увеличением продолжительности жизни в развитых странах, а также бурным развитием и внедрением в медицинскую практику новых методов исследования (иммунологических, ультрамикроскопии, гистохимии и пр.). Пионерами нововведений в структуру диагноза явились патологоанатомы, осуществляющие наиболее достоверную - морфологическую диагностику. Патологическая анатомия как практическая специальность является наиболее “теоретизированным” разделом клинической медицины, максимально приближенной к фундаментальной дисциплине - общей патологии (в том числе и учению о диагнозе), что нашло отражение в ее официальном названии в западных странах. Кроме того, на отечественную патологоанатомическую службу возлагается функция контроля качества и своевременности клинической диагностики, выявления дефектов лечебных мероприятий [Приказ МЗ СССР “О дальнейшем совершенствовании патологоанатомической службы в стране” № 000 от 4.04.83 г.].
Исходя из необходимости учитывать различные варианты одновременного наличия или развития по ходу болезни у одного больного различных заболеваний, в конструкцию диагноза было предложено внести понятие об комбинированном заболевании, которое включает в себя такие рубрики, как конкурирующие, сочетанные и фоновые заболевания [5]. Однако, как справедливо отмечают и (1976) [3], это усовершенствование коснулось только патологоанатомических и заключительных клинических диагнозов при летальном исходе. Авторы предлагают следующие критерии, “адаптирующие” указанные термины для формулирования прижизненных диагнозов.
Фоновое заболевание - нозологическая форма, которая способствует возникновению или неблагоприятному течению основного заболевания, либо способствует развитию тяжелых осложнений и/или наступлению смерти и поэтому требует лечения (вместе с основным заболеванием) в настоящее время.
Сочетанные заболевания - одновременно имеющиеся нозологические единицы, которые именно в этой совокупности обуславливают возникновение инвалидности, тяжелых осложнений и/или наступлению смерти. Это возможно в результате суммирования повреждений, невозможности применения эффективных методов лечения (противопоказанных в связи с одним из заболеваний), неблагоприятного влияния терапии одной болезни та течение другой, тогда как порознь каждое из заболеваний не могло бы привести к подобным осложенниям или исходу в данное время.
Конкурирующие заболевания - нозологические единицы, каждая из которых сама по себе или через осложнения могла обусловить возникновение инвалидности, тяжелых осложнений и/или наступление смерти. Протекая одновременно и обоюдно утяжеляя состояние больного, они значительно ускоряют время патогенеза и танатогенеза. Иначе говоря, каждое из конкурирующих заболеваний в равной мере соответствует критериям основного заболевания.
Структура онкологического диагноза. Диагноз состоит из следующих компонентов:
Название опухоли. Из всех злокачественных опухолей чаще всего встречаются эпителиальные (рак, карцинома) и соединительнотканные (саркома).[1] В записи обычно эти слова сокращаются до Са, Cr и Sa соответственно. В предварительном диагнозе при невыясненной гистоструктуре опухоли допустимы обозначения “neoplasma” и “tumor”. И наоборот, при достаточно точной диагностике может быть указан конкретный подвид опухоли, например “злокачественная гемангиоперицитома” вместо “ангиосаркома”.
Локализация опухоли - орган и его пораженный отдел - должна быть указана в соответствии с действующей Парижской анатомической номенклатурой (PNA). При наличии неорганных опухолей и в предварительном диагнозе следует указывать пораженный анатомический регион, например “неорганная опухоль малого таза”.
Стадия заболевания - определяемая клинико-морфологически степень распространенности опухоли к моменту начала специального лечения (т. е. к моменту завершения последнего диагностического мероприятия). После назначения специального лечения стадия болезни не меняется, как бы оно не протекало в будущем. Меняются при этом другие компоненты диагноза, но не стадия!
Стадия указывается на основе оценки опухоли по международной классификации TNM. При этом учитываются, как минимум, З показателя:
* символ Т (tumor) характеристика первичной опухоли
* символ N (noduli) характеристика поражения метастазами региональных лимфоузлов;
* символ М (metastasis) наличие отдаленных метастазов (в т. ч. и в лимфоузлах, не являющихся регионарными).
Для каждой локализации опухоли цифровое обозначение символов (от 1 до 4) индивидуальны и собраны в специальном сборнике (последняя 5 редакция 1997 г.), который периодически дополняется и исправляется международной комиссией экспертов. Между тем, имеются и общие обозначения: при недостаточности данных для оценки символа вместо цифры указывается “x ” (икс); если опухоль или метастазы отсутствуют, это обозначают как “0” (ноль).
По классификации TNM опухоль оценивается дважды: первый раз до операции, второй - после операции. В последнем случае она носит название постхирургической, или патогистологической классификации pTNM. Патоморфологическое исследование позволяет уточнить вышеназванные три символа, и, кроме того, дает возможность оценить дополнительные символы: G - гистологическая дифференцировка опухоли; V - инвазия опухолевыми клетками венозных сосудов; R - наличие резидуальной (остаточной) опухоли и т. д. Возможна также оценка т. н. фактора надежности С, который указывает какие диагностические процедуры были использованы при постановке диагноза: С1 - только клинические данные, С2 - специальные (инструментальные) мероприятия, С3 - данные пробной операции, С4 - данные радикальной операции, С5 - данные вскрытия.
Если до операции применялись другие методы специального лечения (лучевой, лекарственный) то перед pTNM ставится символ “y”. При оценке рецидивных опухолей перед соответствующим символом ставится “r”.
Определенное сочетание символов TNM группируется в стадии. Например, для рака молочной железы T1N0M0 - это 1 стадия; T2N0M0 и T1N1M0 составляют стадию 2А и т. д.
4. Отметки о динамике опухолевого процесса и проведенном лечении не являются обязательными (согласно нормативным документам), однако значительно облегчают чтение диагноза и помогают врачу быстрее сформировать представление о течении болезни у конкретного пациента. Так, кроме соответствующих дополнений в классификацию TNM, при наличии продолжения болезни (prolongatio morbi) - рецидива или метастаза - возможно указание этого в тексте диагноза. Допустимы в формуле диагноза также такие выражения, как “состояние после комбинированного лечения”, “состояние после сочетанной лучевой терапии” и пр.
5. Осложнения онкозаболевания следует указывать в соответствии с приведенными выше соображениями.
6. Клиническая группа являтся по сути группой диспансерного наблюдения и может (в отличии от стадии) меняться на протяжении жизни больного. Выделяют сдедующие клинические группы ( Инструкция по ведению учета и составлению отчетов о злокачественных новообразованиях, 1985 [4]):
I A - больные с заболеванием, подозрительным на злокачественное новообразование. В течение 10 дней эти пациенты должны быть дообследованы и либо сняты с учета (при неподтверждении диагноза), либо переведены в другую клиническую группу (при обнаружении у них опухоли).
I Б - больные предопухолевыми заболеваниями.
II - больные злокачественными новообразованиями, подлежащие специальному (радикальному) лечению с прогнозом на выздоровление или длительную ремиссию.
II А - больные, подлежащие радикальному лечению.
III - практические здоровые лица, после проведенного радикального лечения злокачественной опухоли.
IV - больные, подлежащие симптоматическому или паллиативному лечению.
Возможны ситуации, когда у больного имеется 2 и более онкологических заболеваний. Они могут быть синхронными (т. е. возникшими и диагностированными одновременно) и метахронными (возникшими одна через некоторое время после другой) [6]. При множественных синхронных злокачественных опухолях в одном органе классификация строится на оценке наивысшей Т категории, а множественность и число опухолей указывается дополнительно: Т2(m) или Т2(5). При возникновении синхронных билатеральных опухолей парных органов каждая опухоль классифицируется отдельно. При опухолях щитовидной железы, печени, нефробластомах, невриномах множественность является критерием Т категории [8]. При метахронных опухолях выставляется 2 и более диагнозов для каждой опухоли отдельно. Решение вопроса о трактовке их как комбинированных или сопутствующих заболеваниях решается у каждого больного индивидуально.
Примеры формулировки диагнозов
1) Предположим, при обращении пациентки к гинекологу в районной поликлинике у нее заподозрен рак молочной железы. В направлении в онкодиспансер (ОД) диагноз следует формулировать так:
Suspicio (лат. - “подозрение”) Ca glandulae mammae sinistraе; клин. группа IА.
2) При обращении этой женщины в ОД и дообследовании установлено, что опухоль имеет диаметр 3,5 см (Т2), региональные лимфоузлы не пальпируются (Nx-) (хотя окончательно судить об отсутствии в них метастазов до операции нельзя), отдаленных метастазов клиническими и инструментальными методами не выявлено (M0). Диагноз принимает вид:
Ca glandulae mammae sinistrae T2Nx-M0 2A стадия, клин. группа II.
3) После установления диагноза больная получила предоперационную лучевую терапию и перенесла радикальную операцию (символы “y” и “р” соответственно перед ТNM). При патогистологическом исследовании препарата установлено, что опухоль была диаметром 3 см (T2), имела строение умереннодифференцированной аденокарциномы (G2), имелись метастазы в 3 подвижных подмышечных лимфоузлах (N1). Формулировка заключительного клинического диагноза будет такова:
Ca glandulae mammae sinistrae урТ2N1M0 G2 2Б стадия, клин. группа III.
Установленная таким образом стадия уже меняться не будет.
4) Далее течение опухолевого процесса может быть следующим. После радикального лечения (лучевой, химиотерапии, операции) в течение 4 лет признаки заболевания отсутствовали, однако на 5 году появились признаки рецидива в области послеоперационного рубца диаметром до 2 см (rT1). Вариантом формулы диагноза может быть такой:
Ca glandulae mammae sinistrae 2Б стадия, состояние после комплексного лечения. Prolongatio morbi: рецидив в послеоперационном рубце. урТ2rT1N1M0 G2 клин. группа II.
5) При первичном обращении у больного диагностирован рак выходного отдела желудка с прорастанием в поджелудочную железу (Т4) с метастазами в печень (М1), состояние лимфоузлов оценить не представляется возможным (Nx).
Са ventriculi (антрального отдела), metastasis (mts) in hepar T4NxM1 НЕР 4 стадия. Субкомпенсированный стеноз выхода из желудка, алиментарная и раковая кахексия, интоксикация. клин. группа IV.
6) В выписке из ОД указан следующий диагноз:
Са recti (нижнеампулярного отдела) урТ3N1М0G1C4 клин. группа III.
Анализ составных частей диагноза позволяет получить такую информацию:
· опухоль прямой кишки инфильтрировала субсерозу - Т3;
· имелись метастазы в 1-3 параректальных лимфоузлах - N1;
· отдаленных метастазов не было - М0;
· опухоль была высокодифференцированной аденокарциномой - G1;
· больной был прооперирован и перед операцией получил лучевую терапию - “р” и “у” перед TNM;
· данные получены при исследовании препарата, удаленного во время радикальной операции - С4;
· в настоящее время больной практически здоров - III клиническая группа.
В завершение приведем несколько примерных диагнозов без комментариев.
7) а) Sa мягких тканей правого бедра T1N0M0 клин. группа II (предварительный клинический диагноз).
б) Рабдомиосаркома мягких тканей правого бедра G1T1aN0M0 стадия II А; клин. группа III (окончательный клинический диагноз).
8) Са головки поджелудочной железы T3NxM0 стадия 2. Механическая желтуха; клин. группа II.
9) а) Меланома кожи поясничной области клин. группа II (предварительный клинический диагноз).
б) Меланома кожи поясничной области рT2N0M0 cтадия 1; клин. группа III (окончательный диагноз).
10) Са нижнедолевого бронха справа T2NxM0 cтадия 1; клин. группа II.
11) Папиллярный Са щитовидной железы рT2N0M0 стадия 2. Состояние после комбинированного лечения. Послеоперационный и постлучевой гипотиреоз средней тяжести в сост. субкомпенсации; клин. группа III.
12) Первично-множественный метахронный рак :
· Са восходящей ободочной кишки Т3NхМ0 2 ст. (токсико-анемическая форма); клин. группа II.
· Са сolli uteri T2bNxM0 II Б ст. Состояние после сочетанной лучевой терапии (1997 г.); .
, Силяева патология. - Гродно, 1986. - 95 с.
Калитеевский пособие для клинического патолога. - М.: М, 1979. - 183 с.
, О формулировании и структуре клинического и патологоанатомического диагнозов // Клин. медицина. - 1976. - № 4. - С. 138-143.
Сборник официальных инструктивно-методических указаний по вопросам организации онкологической помощи, профилактики, диагностики и лечения злокачественных опухолей и предопухолевых заболеваний (извлечения, положения, инструкции, заимствованные из соответствующих приказов МЗ СССР). - Л.: М, 1984. - 280 с.
, , Уранова составления патологоанатомического диагноза. - М.: М, 1977. - 68 с.
Слинчак злокачественные опухоли. - К.: Здоров’я, - 1976. - 111 с.
, , Фролова и семиотика диагноза. - М.: М, 1989. - 272 с.
TNM. Классификация злокачественных опухолей // под. ред. . - М.: б/и, 1989. - 131 с.
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ УКРАИНЫ
НАЦИОНАЛЬНЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
ИМ. А. А.БОГОМОЛЬЦА
Кафедра онкологии
Краткое пособие для студентов-иностранцев и интернов
под редакцией профессора
[1] Третья большая группа опухолей - гемобластозы (делящиеся на лейкозы и гематосаркомы) имеет особые правила формулировки диагноза, которые здесь не рассматриваются.
Читайте также:

