Лучевая диагностика опухолей позвоночника
а) Вопросы лучевой диагностики с позиций анатомии. Новообразования, поражающие позвоночник, могут распространяться напрямую, по лимфатическим путям, гематогенным путем и стоком ликвора. Может также наблюдаться сочетание различных путей распространения опухоли, при этом наиболее типичным является гематогенная диссеминация опухоли в тела позвонков с последующим прямым проникновением ее в эпидуральное пространство.
Первичные опухоли паравертебральных мягких тканей также могут поражать позвоночный столб. Примером служит рак легких, прорастающий в грудную стенку, паравертебральные ткани и далее в позвоночник и эпидуральное пространство. Опухоли предстательной железы, мочевого пузыря или кишечника могут прорастать в пресакральное пространство и затем в позвоночник и эпидуральное пространство. Рак носоглотки может распространяться в область ската и основания черепа и далее следовать вдоль черепных нервов. В редких случаях может наблюдаться прямой рост опухоли ЦНС вдоль биопсийного тракта или операционной раны.
Также описаны редкие случаи роста опухоли ЦНС вдоль постоянного шунтирующего катетера с последующим системным метастазированием. Данные лучевой диагностики в случае прямого распространения опухоли и поражения позвоночника включают мягкотканное объемное образование с разрушением соседних костных структур и различной выраженности сдавлением нервных образований. Напрямую в эпидуральное пространство наиболее часто распространяются опухоли из тел позвонков, разрушающие заднюю продольную связку. Передняя продольная связка и межпозвонковый диск относительно резистентны к опухолевой инвазии. Передняя продольная связка более мощная по сравнению с задней и характеризуется меньшим числом перфорирующих ее сосудов. При проникновении в эпидуральное пространство опухоль встречается с достаточно толстой твердой мозговой оболочкой, которая является эффективным барьером для дальнейшего распространения опухоли.
Описанные барьеры позволяют на основании лучевых признаков достаточно четко разграничить инфекционное поражение диска с вовлечением смежных участков позвонков, при котором эпицентром является именно межпозвонковый диск, и опухолевое поражение, когда эпицентром являются тела позвонков, а межпозвонковые диски остаются относительно сохранными. Прямое распространение опухоли также может наблюдаться при первичных опухолях спинного мозга на шейном уровне, когда опухоль растет в инфратенториальное пространство. Изредка до верхнешейного уровня могут распространяться опухоли ствола мозга или мозжечка.
Лимфогенный путь распространения опухолей в лучевой диагностике поражений позвоночника имеет лишь ограниченное значение. Местно-распространенный рост опухолей таза с инвазией поясничного отдела позвоночника при отсутствии метастазов в легких позволяет предположить распространение опухоли по венозным или лимфатическим коллекторам.
Гематогенный путь является наиболее актуальным путем метастазирования злокачественных опухолей в позвоночник. Сплетение Батсона представляет собой продольно ориентированную сеть бесклапанных вен, расположенных вдоль позвоночного столба. Эти вены лежат вне плевральной и брюшной полости и имеют множество анастомозов с другими отделами венозной системы - полой веной, позвоночными венами, воротной веной, межреберными венами, легочными и почечными венами. Направление кровотока в сплетении Батсона вариабельно и зависит от внутригрудного и внутрибрюшного давления.
Опухоли самой различной анатомической локализации могут метастазировать по венам этого сплетения, минуя легкие или печень. Клетки рака простаты вместе с током крови по венам сплетения Батсона могут метастазировать в тела позвонков, минуя нижнюю полую вену. Рак молочной железы распространяется в тела позвонков через систему непарной вены и сплетение Батсона. В сплетение Батсона шунтируется не более 5-10% объема портального кровотока, что объясняет относительно невысокую частоту спинальных метастазов при первичных опухолях желудочно-кишечного тракта и мочеполовой системы. При подавляющем большинстве метастатических поражений позвоночника точно сказать, каким путем произошло метастазирование, невозможно. Органотропные характеристики опухолевых клеток и особенности зоны их имплантации могут иметь даже более важное значение, чем тот или иной путь их метастазирования.
Распространение по ликворопроводящим путям является важным путем метастазирования первичных интракраниальных опухолей. Опухолевые эмболы попадают в ликвор при фрагментации опухоли, а также при тех или иных хирургических манипуляциях. Распространение по ликворопроводящим путям описано для таких опухолей ЦНС, как медуллобластома, эпендимома, опухоли шишковидной железы, астроцитома и лейкемия, карцинома сосудистого сплетения и ретинобластома (неблагоприятный прогноз при амплификации гена MYCN). Метастазирование по ликворопроводящим путям может наблюдаться и после первичной гематогенной диссеминации опухоли. Например, подобная картина будет иметь место при метастатическом поражении спинного мозга и мягких мозговых оболочек после первичного гематогенного поражения позвоночника при раке легких и молочной железы.
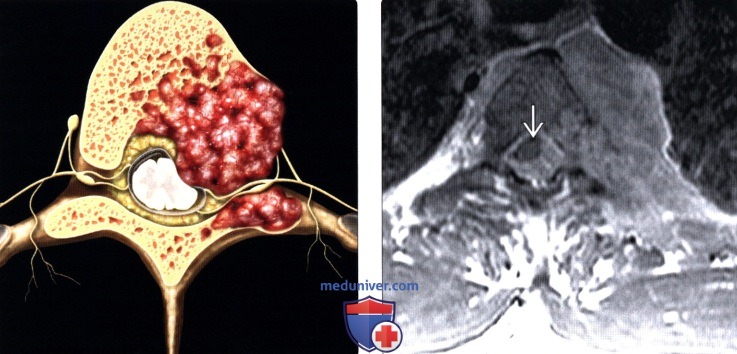
(Слева) На схеме сагиттального среза показано гематогенно-диссеминированное литическое метастатическое поражение тела и корня дуги грудного позвонка с последующим прямым эпидуральным распространением опухоли и сдавлением спинного мозга.
(Справа) Аксиальный срез, Т1-ВИ с КУ: гематогенный метастатический паравертебральный очаг, поражающий тело позвонка и распространяющийся на задние элементы, грудную стенку и эпидуральное пространство со сдавлением спинного мозга. 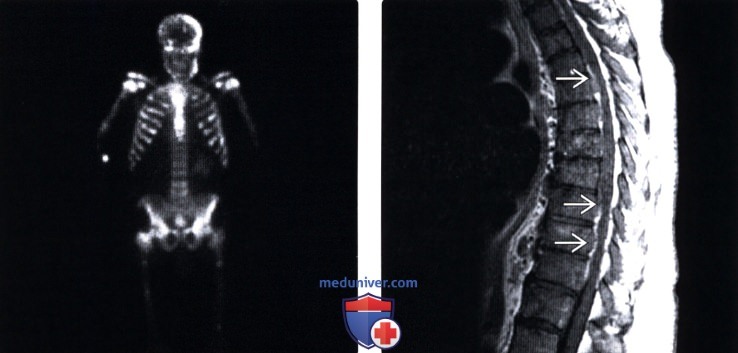
(Слева) Сцинтиграмма скелета пациента с распространенным бластическим метастатическим поражением на фоне рака предстательной железы: множественные фокусы усиленного захвата изотопа, соответствующие диффузному метастатическому поражению скелета.
(Справа) Сагиттальный срез, Т1-ВИ с КУ, пациент с распространенным метастатическим поражением позвоночника на фоне рака предстательной железы: диффузное патологическое снижение интенсивности тел и задних элементов всех позвонков с множественными очагами распространения опухоли в вентральные отделы эпидурального пространства и незначительной компрессией спинного мозга на этих уровнях.
б) Вопросы патологической анатомии. Метастатическое поражение внутренних органов и костей скелета развивается у 40% больных раком. Позвоночник является наиболее типичным местом костного метастазирования. Метастатическое поражение позвонков несколько чаще наблюдается у мужчин (соотношение мужчин и женщин составляет 3:2). Большинство метастатических поражений тел позвонков составляют метастазы рака предстательной железы, легких и молочной железы. Локализация— грудной отдел (70%) > поясничный отдел (20%) > шейный отдел.
Первичные опухоли обычно образованы различными в биологическом отношении клетками, отличающимися различным метастатическим потенциалом. Клетки опухолей постоянно попадают в общий кровоток, но сохраняют жизнеспособность и достигают отдаленных органов-мишеней менее 0,01-0,1 % из них. Процесс метастазирования достаточно сложен и включает несколько этапов: отделение клетки от первичной опухоли, попадание в кровоток, ликвор или лимфатическую систему, сохранение жизнеспособности в транспортной системе, прикрепление к эндотелию сосудов отдаленных от первичного источника органов и тканей, а также выход из сосуда в интерстициальное пространство и, наконец, формирование локального кровоснабжения в зоне имплантации. Отдаленные от первичного источника органы и ткани отличаются своими анатомическими особенностями. Это касается в т.ч. и характера венозного и артериального кровоснабжения.
в) Механизмы туморогенеза. Туморогенез у человека является многоэтапным процессом. Его этапы являются отражением генетических нарушений, которые индуцируют прогрессирующую трансформацию нормальных клеток человеческого тела в высокозлокачественные их формы. Показано, что заболеваемость раком имеет четкую возрастную зависимость и связана с развитием 4-7 ограниченных во времени случайных событий. Развитие опухоли требует наличия определенных изменений генома клетки, каждое из которых характеризуется теми или иными изменениями роста и деления клеток, что в конечном итоге приводит к прогрессирующей трансформации нормальных клеток в опухолевые. Раковые клетки по определению характеризуются дефектами регуляторных механизмов, которые в норме отвечают за пролиферацию клеток и их гомеостаз. Дефекты эти подразделяют на шесть типов:
1) самодостаточность ростковых сигнальных систем;
2) нечувствительность к подавляющим эти сигнальные системы факторам;
3) обход механизмов запрограммированной гибели клеток (апоптоза);
4) неограниченный репликативный потенциал;
5) поддержание процессов ангиогенеза и
6) инвазия в другие ткани и метастазирование.
Каждое из этих шести изменений физиологии клетки является отражением нарушения механизмов противораковой защиты, присущих всем клеткам и тканям человеческого тела.
Нормальные клетки человеческого тела начинают активно пролиферировать только при получении соответствующих сигналов. Эти сигналы передаются клеткам через трансмембранные рецепторы, которые способны связываться с самыми различными сигнальными молекулами - диффундирующие факторы роста, компоненты внеклеточного матрикса и клеточные адгезивные молекулы (КАМ). Многие опухолевые клетки приобретают способность самостоятельно синтезировать необходимые им факторы роста, что формирует патологический замкнутый круг. Примерами являются продуцирование клетками глиобластомы тромбоцитарного фактора роста (TDGF) или клетками сарком фактора роста опухолей α (TGF-α). В опухолях мозга обнаруживается рецептор к эпидермальному фактору роста (EFR-R).
Нормальные ткани обладают различными механизмами, ограничивающими их пролиферацию. Это и ингибиторы факторов роста, и ингибиторы в составе внеклеточного матрикса на поверхности соседних клеток. Многие антипролиферативные факторы проникают в клетку через каналы, образованные различными вариантами белка, называемого супрессором роста ретинобластомы (pRb). Нарушение этого пути делает клетки нечувствительными к антипролиферативным факторам за счет репрессии факторов транскрипции, кодируемых геном E2F, и пролиферации клеток.
Обход механизма запрограммированной гибели клетки (апоптоза) обычно развивается за счет мутаций гена-супрессора опухолей р53. Инактивация белка, кодируемого этим геном, наблюдается более чем у 50% больных злокачественными опухолями.
Одним из наиболее изученных аспектов патофизиологии опухолевых клеток является, наверное, ангиогенез опухолей. В качестве классических индукторов ангиогенеза рассматриваются сосудистый эндотелиальный фактор роста (VEGF) и фактор роста фибробластов (FGF). Всего известно более двух дюжин ангиогенез-индуцирующих факторов и такое же количество их ингибиторов.
г) Метастазирование и движение клеток. Метастазы являются причиной 90% смертей от онкологических заболеваний. Инвазивный рост опухоли и метастазирование являются очень сложными процессами, в которых задействовано множество генетических и биохимических механизмов. Эти процессы можно описать такими терминами, как инвазия опухоли, гематогенная или лимфогенная диссеминация опухолевых клеток, колонизация отдаленных органов и развитие метастаза. В удержании клеток в присущем для них микроокружении участвует несколько классов белков. При инвазии и метастазировании эти механизмы меняются. Межклеточная регуляторная сигнальная система построена на КАМ и интегринах. Первым барьером на пути опухолевых клеток является базальная мембрана. Рецепторы на поверхности клеток распознают гликопротеины базальной мембраны, к которой прикрепляются клетки.
За этим следует протеолиз входящего в состав базальной мембраны коллагена IV типа опухолеспецифичными коллагеназами. Происходит лизис базальной мембраны и клетки получают доступ в интерстициальное пространство, лимфатические и кровеносные сосуды. Хемоаттрактанты путем активации специфических рецепторов и нисходящих внутриклеточных сигнальных путей могут активировать процесс миграции и инвазии клеток. Этот процесс коренным образом реорганизует актиновый цитоскелет клеток. Хорошо известными регуляторами организации цитоскелета являются Rho/Rac ГТФ-азы. Активация Rac приводит к формированию складок клеточных мембран, образованию адгезивных комплексов и развитию у клеток ламеллоподий.
Диссеминация и движение опухолевых клеток осуществляется тремя различными путями, включающими эпителиально-мезенхимальное перемещение (ЭМП), амебообразное движение и коллективную миграцию. При ЭМП клетка удлиняется, ферментативно разрушает расположенный вокруг себя матрикс и мигрирует, образуя на своей поверхности выросты, подобные псевдоподиям. При амебообразном движении клетка приобретает сферическую форму и проходит по пространствам во внеклеточном матриксе. При коллективной миграции клетки мигрируют целыми пластами или кластерами. ЭМП включает уменьшение числа эпителиальных маркеров в области плотных межклеточных контактов и цитокератиновой филаментной сети и увеличение числа мезенхимальных маркеров — N-кадерина, виментина, интегринов, тенасцина С, фибронектина и фибробласт-специфичного протеина 1.
N-кадерин, по-видимому, является наиболее важным из этой группы маркеров. Процессы ЭМП управляются внутриклеточными онкогенными факторами, например, мутацией K-Ras или гиперэкспрессией гена Нег2. При некоторых опухолях, например, раке легкого, роль центрального регулятора ЭМП принадлежит TGFβ. TGFP индуцирует процессы ЭМП путем влияния на гены, участвующие в процессах пролиферации клеток, апоптоза, дифференцировки, движения и миграции.
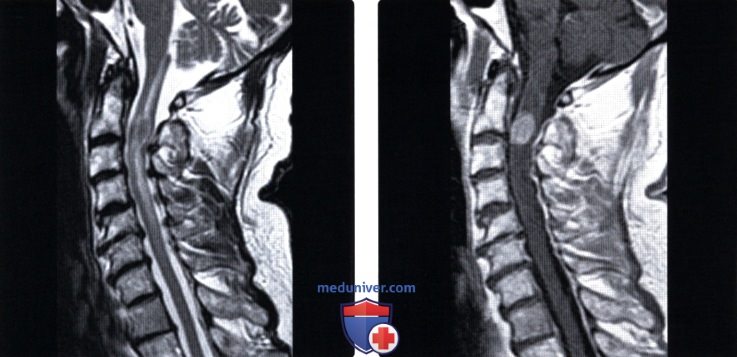
(Слева) Сагиттальный срез, Т2-ВИ, пациент с раком легкого и метастатическим поражением шейного отдела спинного мозга: определяются признаки диффузного отека спинного мозга, продолжающегося от цервикомедуллярного перехода до уровня С5. Более очаговые изменения сигнала отмечаются на уровне С2-С3.
(Справа) Сагиттальный срез, Т1-ВИ с КУ: у этого же пациента отмечается накопление контраста в области интрамедуллярного метастатического образования на уровне С2-С3. 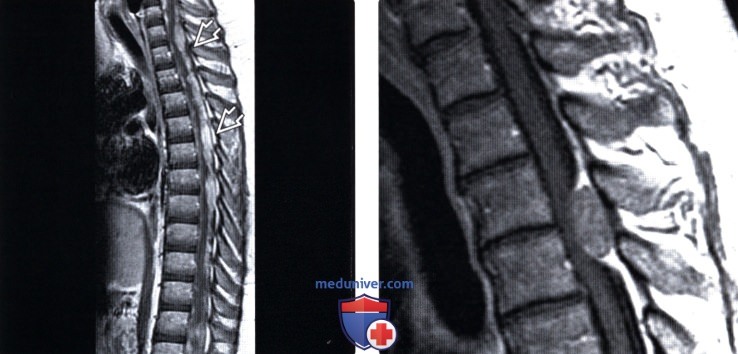
(Слева) Сагиттальный срез, Т1-ВИ с КУ, пациент с высокозлокачественной олигодендроглиомой головного мозга и распространенным метастатическим поражением мягких мозговых оболочек: отмечается массивное узелковое контрастное усиление сигнала опухолевых очагов в толще мягкой мозговой оболочки. Ребенок поступил с клиникой быстро развившейся вялой параплегии, что позволяет заподозрить инфаркт спинного мозга вследствие сдавления опухолью.
(Справа) Сагиттальный срез, Т1-ВИ с КУ: фокальное эпидуральное объемное образование, являющееся метастазом меланомы. Путь метастазирования в данном случае только гематогенный.
д) Клинические вопросы. Основным проявлением метастатического поражения позвоночника является постоянная боль в спине. При объективном исследовании чаще всего ничего не обнаруживается, либо обнаруживается только на поздней стадии заболевания (пальпируемое объемное образование или деформация позвоночника). Боль в спине и слабость нижних конечностей являются признаками эпидурального распространения опухолевого процесса. Ввиду наличия перекреста спиноталамических трактов уровень нарушения чувствительности может определяться на 1-2 сегмента ниже уровня компрессии. Чувствительные нарушения являются редким проявлением метастатического поражения позвоночника.
е) Список использованной литературы:
1. Balic М et al: Circulating tumor cells: from bench to bedside. Annu Rev Med. 64:31-44, 2013
2. Perlikos Fetal: Key molecular mechanisms in lung cancer invasion and metastasis: a comprehensive review. Crit Rev Oncol Hematol. 87(1):1 -11,2013
3. lanari A et al: Cell death or survival: The complex choice of the retinoblastoma tumor suppressor protein. Cell Cycle. 9(1):23-4, 2010
4. Chen HZ et al: Emerging roles of E2Fs in cancer: an exit from cell cycle control. Nat Rev Cancer. 9(11):785-97, 2009
5. Fiorentino FP et al: Senescence and p130/Rbl2: a new beginning to the end. Cell Res. 19(9): 1044-51, 2009
6. Mazel C et al: Cervical and thoracic spine tumor management: surgical indications, techniques, and outcomes. Orthop Clin North Am. 40(1):75-92, vi-vii, 2009
7. Sciubba DM et al: Solitary vertebral metastasis. Orthop Clin North Am. 40(1): 145-54, viii, 2009
8. Fokas E et al: Metastasis: the seed and soil theory gains identity. Cancer Metastasis Rev. 26(3-4):705-15, 2007
9. Guillevin R et al: Spine metastasis imaging: review of the literature. J Neuroradiol. 34(5):311—21, 2007
10. Christofori G: New signals from the invasive front. Nature. 441 (7092):444-50, 2006
11. Demopoulos A: Leptomeningeal metastases. Curr Neurol Neurosci Rep. 4(3):196-204, 2004
12. Batson OV: The function of the vertebral veins and their role in the spread of metastases. Ann Surg. 112(1):138-49, 1940
Редактор: Искандер Милевски. Дата публикации: 22.8.2019
Опухоли позвоночника
В позвоночнике встречаются те же опухоли, что и в других костях, они бывают доброкачественными и злокачественными. В возрасте до 30 лет чаще опухоли имеют доброкачественный характер, в более старшем — злокачественный.
Доброкачественные опухоли и опухолеподобные заболевания позвоночника (рис. 301). Остеохондрома (рис. 301, Л) хрящевая опухоль растущего организма. Клинически протекает бессимптомно. На рентгенограммах определяется образование на ножке, исходящее из губчатой кости (1). Па МРТ (рис. 301, Б) — остеохондрома заднего отдела дужки позвонка.
Аневризматическая костная киста (рис. 301, 4). Образование, исходящее из костномозговых (чаще венозных) пространств, окруженное новообразованной костной тканью и растущее наружу. Поражаются тела позвонков и их задние отделы — дужки. Встречается у детей и лип молодого возраста. Клиника: симптомы сдавления окружающих структур, радикулярные боли. На рентгенограммах — крупный очаг деструкции с четкими контурами.
Эозинофильная гранулема (рис. 301, 5). Разновидность гистиоцитоза, аномальная пролиферация гистиоцитов, замещающих кость. Встречается в любом возрасте, но чаще всего у детей 5-10 лет. При рентгенологическом исследовании определяются округлой формы очаги деструкции в теле позвонков с четкими контурами и компрессионные переломы.
Гемангиома
Бессимптомная опухоль сосудистого характера, встречается в любом возрасте. При рентгенологическом исследовании (рис. 302) определяется вертикальная исчерченность тел позвонков. Часто позвонок вздут, определяется дефект с мелкофестопчатыми контурами и мелкоячеистым рисунком (утолщенные трабскулы), иногда к дефекту подходит сосуд.
Характерны переход процесса на дужки и интактное состояние диска. Поражение дужки является плохим прогностическим признаком, так же как симптом вздутия и мягкотканный компонент — это признаки активного роста опухоли.
Первичные злокачественные опухоли
Ранним клиническим признаком злокачественной опухоли позвоночника является боль, усиливающаяся в покое, ночью, не ослабевающая при массаже и тепловых процедурах.
Рентгенологическое исследование в стандартных проекциях позволяет выявить опухоль, но не па ранней стадии. Методом выбора является КТ, МРТ, радиоиуклидное сканирование. При мисломе исчерпывающую информацию дает рентгенологическое исследование.
Рентгенологические признаки злокачественной опухоли.
1. Деструкция в губчатом веществе позвонка часто не видна до момента компрессии. При отрицательной рентгенологической картине может быть разрушено до 1/3, тела позвонка. Диагностика ранней деструкции возможна при КТ, МРТ (рис. 303).
2. Остеосклероз — часто определяется при остеобластических метастазах. Дифференциальный диагноз с компактными островками. Диагностируется рентгенологическим и радиоизотоппым исследованием.
4. Увеличение мягких тканей — отмечается чаще при первичной опухоли, реже при метастатической. Мягкие ткани обычно увеличены больше, чем видно на рентгенограмме, особенно в поясничном отделе, где наслаивается тень мышц. Диагноз устанавливается рентгенологически и с помощью КТ, МРТ.
5. Обызвествление и окостенение мягких тканей. На рентгенограмме видны хлопьевидные хаотичные округлые тени на уровне пораженного позвонка — признак экзофитного роста опухоли.
Миеломная болезнь
Хондрома. Опухоль из рудиментов хорды. В 33% случаев локализуется в основании головного мозга и в 15% — в позвоночнике, преимущественно в шейном отделе. Основными клиническими проявления являются симптомы сдавления окружающих структур — черепно-мозговых нервов.
Саркома Юинга. Высокозлокачественная опухоль, из тканей самого позвоночника исходит редко, но может метастазировать в тела позвонков из другого очага. Встречается у детей, молодых пациентов. Клиника: боль, субфебрильная температура, лейкоцитоз, увеличение СОЭ. Быстро дает симптомы сдавления спинного мозга и метастазы в легкие, печень, кости, лимфоузлы, головной мозг. При рентгенологическом исследовании определяется очаг деструкции.
Вторичные метастатические опухоли
Метастазы поражают позвоночник наиболее часто. Возраст пациентов различный, но чаще после 40 лет. Клиника: боль постоянная, не исчезающая в покое. В 5-10% у больных раком развиваются симптомы сдавления спинного мозга, при этом уровень поражения определяется при миелографии, КТ, МРТ. При рентгенологическом исследовании (рис. 304) определяются очага уплотнения костной ткани при метастазах рака молочной и предстательной железы (остеобластические метастазы). Но чаще определяются очаги деструкции (остеокластические, литические метастазы). Характерны патологические компрессионные переломы при интактности межпозвоиковых дисков.
И.А. Реуцкий, В.Ф. Маринин, А.В. Глотов
Опухоли позвоночника и спинного мозга
Периодическая боль в спине – это распространенная проблема. Большинство случаев возникновения боли является результатом обычных нагрузок и растяжений или дегенеративных изменений, появляющихся с возрастом.
Но иногда причиной боли может стать спинальная опухоль – злокачественное или доброкачественное новообразование, развивающееся в спинном мозге, его оболочках или в костях позвоночника.
Опухоли позвоночника и спинного мозга являются достаточно редкой патологией и составляют не более 0.5% от всех онкологических заболеваний. Как и опухоли других органов, они могут быть доброкачественными или злокачественными. Опухоли спинного мозга могут исходить как из его оболочек (экстрамедуллярные), так и из самого белого или серого вещества (интрамедуллярные). Лечение опухолей в подавляющем основной массе случаев оперативное: производится удаление опухоли с неотъемлемым применением операционного микроскопа.
Боль в спине, особо в средней или нижней ее части, является самым распространенным симптомом как доброкачественной, так и злокачественной спинальной опухоли. Боль часто может усиливаться по ночам или при пробуждении. Она также может распространяться через позвоночник к ногам, ступням или рукам и может усиливаться со временем, несмотря на лечение. В зависимости от локализации и типа опухоли могут развиваться другие признаки и симптомы, особо в процессе роста и воздействия злокачественной опухоли на спинной мозг или на нервные корешки, на кровеносные сосуды или кости позвоночника.
К этим симптомам относятся:
- Потеря поверхностной чувствительности в конечностях (пониженная восприимчивость по отношению к боли, теплу и холоду)
- Появление нарушений глубокой чувствительности в конечностях – пациент перестает ощущать приближение пола ногами
- Появление мышечной слабости в конечностях (парезы), которая может быть различной локализации и степени тяжести в зависимости от того, где расположена опухоль и какую часть спинного мозга она сдавливает
- Трудности при хождении, обусловленные появлением спастичности в конечностях, иногда приводящие к падениям
- Ухудшение функции кишечника и/или мочевого пузыря, вплоть до полного нарушения функции тазовых органов (задержка дефекации и мочеиспускания, недержание)
- Сколиоз или другая спинальная деформация, появившаяся вследствие большой, но доброкачественной опухоли.
Спинальные опухоли прогрессируют с различной скоростью. В целом, злокачественные опухоли растут быстро, в то время как доброкачественные опухоли могут развиваться медленно, иногда существуя по нескольку лет до появления проблем.
Разновидности спинальных опухолей
Спинальные опухоли подразделяются в соответствии с их расположением в позвоночнике.
Экстрадуральные (позвоночные) опухоли.
Большинство опухолей, поражающих позвонки, распространяются на позвоночник из другого места организма, часто из простаты, молочной железы, легкого или почек. Хотя первичный рак обычно диагностируется до развития значительных проблем, связанных со спиной, боль в спине может быть первым симптомом заболевания у пациентов с метастазирующими спинальными опухолями.
Раковые опухоли, берущие начало в костях позвоночника – менее распространенное явление. К ним относятся остеосаркомы (остеогенные саркомы), самый распространенный тип рака кости у детей и саркома Юинга, особенно агрессивная опухоль, поражающая молодых людей. Множественная миелома – это раковое заболевание костного мозга – пористой внутренней части кости, которая продуцирует кровяные клетки – наиболее часто развивающееся у взрослых пациентов.
Доброкачественные опухоли, такие как остеоид-остеомы, остеобластомы и гемангиомы также могут развиваться в костях позвоночника, вызывая продолжительную боль, искривление позвоночника (сколиоз) и неврологические нарушения.
Интрадуральные-экстрамедуллярные опухоли. Эти опухоли развиваются в твердой мозговой оболочке спинного мозга (менингиомы), в нервных корешках, выходящих из спинного мозга (шванномы и нейрофибромы) или у основания спинного мозга (эпендимомы). Менингиомы чаще всего развиваются у женщин в возрасте от 40 лет и старше. Они практически всегда бывают доброкачественными, их несложно удалить, но иногда они могут рецидивировать. Опухоли корешков нервов являются обычно доброкачественными, хотя нейрофибромы, при длительном росте и больших размерах опухоли, могут перерасти в злокачественные. Эпендимомы, расположенные в конце спинного мозга, часто имеют большой размер, их лечение может быть осложнено сращением опухоли с корешками конского хвоста, расположенного в этой области.
Интрамедуллярные опухоли. Эти опухоли берут начало внутри спинного мозга. Большинство из них является астроцитомами (чаще всего они развиваются у детей и подростков) или эпендимомами - самым распространенным типом опухолей спинного мозга у взрослых. Часто интрамедуллярными опухолями являются сосудистые гемангиобластомы спинного мозга. Интрамедуллярные опухоли могут быть либо доброкачественными, либо злокачественными и, в зависимости от их расположения, они могут вызывать онемение, потерю чувствительности или изменения в работе кишечника или мочевого пузыря. В редких случаях опухоли из других частей тела могут метастазировать в спинной мозг.
Спинальные опухоли иногда можно не диагностировать, поскольку они являются редким явлением и их симптомы напоминают симптомы более распространенных заболеваний. По этой причине особо важно, чтобы врач собрал полный анамнез и провел физикальное и неврологическое обследование. При подозрении на спинальную опухоль врач может назначить проведение одного или нескольких указанных ниже исследований, чтобы подтвердить диагноз и выявить расположение опухоли:
- Магнитно-резонансная томография (МРТ)
- Компьютерная томография (КТ)
- Миелография
При проведении миелографии пациенту в позвоночный канал вводят контрастное вещество. Затем контрастное вещество проходит через спинной мозг и спинальные нервы, оно выглядит белым на рентгеновских снимках и изображениях КТ. Поскольку этот тест предполагает больше рисков, чем МРТ или традиционная КТ, миелография обычно не является первым выбором для постановки диагноза, но ее могут использовать для выявления сдавленных нервов.
Единственный способ определить, является ли опухоль доброкачественной или злокачественной – это исследовать небольшой образец ткани (биопсия) под микроскопом. Способ получения образца зависит от состояния здоровья пациента и расположения опухоли. Врач может использовать тонкую иглу, чтобы взять немного ткани или образец может быть получен во время операции.
Лечение
В идеале цель лечения спинальной опухоли – это полное ее удаление, но эта цель осложнена риском необратимого поражения окружающих нервов. Врачи должны учитывать возраст пациента, общее состояние здоровья, разновидность опухоли, является ли она первичной или распространилась в позвоночник из других органов (метастазировала).
Иногда спинальные опухоли обнаруживаются до того, как они вызывают появление симптомов, часто во время прохождения медосмотра по поводу другого заболевания. Если небольшие опухоли являются доброкачественными и не растут, не сдавливают окружающие ткани, единственным необходимым вариантом лечения может быть тщательное наблюдение. Это особенно применимо к пожилым людям, для которых операция и лучевая терапия сопряжена с высоким риском. Если вы решили не подвергаться оперативному вмешательству в отношении спинальной опухоли, врач порекомендует периодически делать снимки, чтобы наблюдать за ростом опухоли.
Оперативное лечение
Новые методы и инструменты позволяют нейрохирургам находить доступ к опухолям, которые ранее были недоступны. Мощные микроскопы, используемые в микрохирургии, делают возможной дифференциацию между опухолью и здоровой тканью.
Врачи могут исследовать различные нервы во время операции с помощью электродов, что уменьшает возможность неврологического поражения. В некоторых случаях врачи могут использовать ультразвуковой аспиратор - прибор, который ультразвуком разрушает опухоль и удаляет оставшиеся фрагменты.
Даже учитывая современные достижения в лечении опухолей, не все они могут быть удалены полностью. Хирургическое удаление – это лучший вариант для многих интрамедуллярных и интрадуральных-экстрамедуллярных опухолей, но крупные эпендимомы, расположенные в конечном отделе позвоночника, бывает невозможно удалить из-за большого количества нервов, находящихся в этой области. И хотя доброкачественные опухоли в позвонках обычно можно удалить полностью, метастазирующие опухоли обычно не являются операбельными.
Лучевая терапия
Эта терапия используется после операции для уничтожения остатков тканей, удаление которых невозможно, или для лечения неоперабельных опухолей. Обычно этот метод лечения является терапией первого ряда для метастазирующих опухолей. Облучение также может применяться для облегчения боли или если операция несет в себе слишком большой риск.
Прогноз для пациента
Наибольшее значение для определения прогноза заболевания имеют следующие факторы:
1. Тип опухоли (злокачественная, доброкачественная, первичная или вторичная и конкретный вид).
2. Анатомическое расположение – определяет возможность или невозможность радикальной операции.
3. Своевременность диагностики и лечения – чем раньше опухоль была обнаружена, тем выше шансы на полное излечение.
4. Возраст пациента и наличие сопутствующих заболеваний – повлияют на выбор метода лечения.
Читайте также:

