Кт для диагностики рака прямой кишки
Современная диагностика рака прямой кишки включает ряд методов и лабораторных анализов, позволяющих обнаружить опухоль, определить степень ее злокачественности и стадию заболевания, а также спрогнозировать риск рецидивов. Это дает возможность врачу составить оптимальную схему лечения и оценить его эффективность.
Благодаря использованию современного оборудования и инновационных технологий, опытные диагносты способны выявить рак прямой кишки в абсолютном большинстве случаев, в том числе и на ранних стадиях.
Определение онкомаркеров
Одним из современных методов диагностики рака прямой кишки является исследование с помощью онкомаркеров. Исследование специфических для рака прямой кишки онкомаркеров применяется при постановке диагноза, оценке прогноза и эффективности лечения.
Анализ уровня сывороточного РЭА (ракового эмбрионального антигена) перед операцией позволяет прогнозировать дальнейшее течение заболевания у больных с II-III стадией.
Определение маркеров TIMP-1 и suPAR используется при диагностике рака прямой кишки для прогноза и решения вопроса о назначении послеоперационной адъювантной химиотерапии больным с начальными стадиями болезни. Результаты проведенных исследований показали, что у пациентов со стадией заболевания не выше II/В (по Dukes) и низким уровнем TIMP-1 и suPAR срок жизни после операции сравним со сроком жизни здорового человека аналогичного возраста. Таким больным, как правило, не требуется какое-либо дополнительное лечение.
Ректороманоскопия, сигмоидоскопия и колоноскопия
Эндоскопические исследования – основные методы диагностики рака прямой кишки на ранней стадии. В процессе выполнения манипуляции врач получает возможность:
- осмотреть стенки кишки;
- удалить небольшой полип (до 1 мм) и отправить его на биопсию;
- взять для анализа небольшие фрагменты ткани из других подозрительных областей слизистой оболочки.
Диагностика рака прямой кишки может проводиться с помощью жесткого ректороманоскопа, сигмоидоскопа (гибкого ректороманоскопа) или колоноскопа.
При наличии требуемого оборудования первичное обследование обычно выполняется с помощью сигмоидоскопа: гибкий прибор расширяет возможности врача и уменьшает дискомфорт пациента во время процедуры. Однако такое устройство, как и жесткий ректороманоскоп, ограничено по длине. В связи с этим специалист может обследовать только нижние отделы толстого кишечника – прямую и сигмовидную кишку.
Поэтому при необходимости расширенного исследования, включающего осмотр вышележащих отделов кишечника, используют более длинное устройство – колоноскоп.
Каждый из перечисленных методов (сигмоидоскопия, ректороманоскопия и колоноскопия) диагностики рака прямой кишки позволяет выявить еще на стадии бессимптомного течения болезни и может входить в схемы профилактических обследований.
КТ-колонография
Данный метод также называется виртуальной колоноскопией. Исследование проводится с помощью компьютерного томографа. Перед сканированием для распрямления складок в соответствующую область кишечника нагнетается воздух. После этого делается ряд снимков, на основании которых строится 3-х мерное изображение определенных участков кишечника. КТ-колонография более комфортна и безопасна для пациента, но не всегда может заменить эндоскопическое исследование, так как не дает возможность выполнить биопсию.
Биопсия
Диагностика методом биопсии при раке прямой кишки позволяет определить наличие, тип и степень злокачественности опухолевых клеток. По последнему показателю новообразования принято подразделять на 3 категории:
- 1 – медленно растущие раковые опухоли с низкой степенью злокачественности и малой вероятностью распространения за пределы кишечника;
- 2 – умеренно быстро растущие опухоли со средней вероятностью распространения за пределы кишечника;
- 3 – быстрорастущие новообразования с высокой вероятностью распространения за пределы кишечника.
Если при биопсии обнаруживаются низкодифференцированные атипичные клетки (3 степень злокачественности), велика вероятность не только распространения рака в другие ткани и органы, но и рецидива болезни после операции. Таким больным обычно назначается комплексное лечение независимо от стадии заболевания.
Ирригоскопия с двойным контрастированием
Больному также может быть назначен особый вид рентгенографии – ирригоскопия с двойным контрастированием. В начале процедуры в освобожденную от каловых масс прямую кишку с помощью клизмы вводится контрастное вещество – бариевая взвесь. Затем для растягивания слизистой оболочки в кишечник порциями нагнетается воздух и выполняются снимки.
МРТ – сканирование
Магнитно-резонансная терапия – современный метод, отличающийся исключительно высокой информативностью и полной безопасностью для пациента. За счет детализации изображения проблемной зоны и окружающих органов с помощью МРТ рак прямой кишки можно диагностировать тогда, когда результаты других исследований сомнительны или отсутствуют. Возможности метода позволяют обнаружить мельчайшие опухолевые очаги, как в стенке кишечника, так и за его пределами.
УЗИ и КТ
УЗИ при раке прямой кишки назначается для уточнения диагноза и распространенности процесса. Обследование может проводиться обычным способом (через переднюю стенку живота), а также ректальным датчиком. УЗ-исследование прямой кишки наиболее информативно при оценке состояния близлежащих лимфоузлов.
Если есть подозрение, что процесс распространился на другие органы, для определения метастазов в печени и легких проводится компьютерная томография (КТ) брюшной полости и грудной клетки.
Если вам требуется второе мнение для уточнения диагноза или плана лечения, отправьте нам заявку и документы для консультации, или запишитесь на очную консультацию по телефону.
МРТ и КТ кишечника в клиниках СПб активно применяется для диагностики рака кишки и метастазных поражений. Кишечник - это очень длинный орган. Его части имеют различную доступность. Поэтому при выявлении кишечной онкологии используют различные аппаратные методы. Единого всеобъемлющего способа хорошо визуализировать весь кишечник пока в медицине нет. Рак тонкого кишечника требуется энтероскопии или же КТ или МРТ тонкого кишечника (МР-энтерографии), а также биопсии. Рак толстой и прямой кишки диагностирует с помощью МР-колонографии, КТ виртуальной колоноскопии и традиционной колоносокопии. Некоторые отделы кишечника могут быть видны на МРТ или КТ брюшной полости или МРТ органов малого таза.
- Признаки рака кишечника
- МРТ кишечника с контрастом при онкологии
- МРТ или КТ кишечника, что лучше?
- МРТ кишечника или колоноскопия
- Колоноскопия при лечении рака прямой кишки
- МРТ при раке прямой кишки
Признаки рака кишечника
Злокачественные заболевания кишечника клинически протекает в виде :
- хронических болей в животе;
- лихорадки;
- снижения веса;
- нарушения стула;
- диарея с примесью крови или слизи.
Их ранняя диагностика сопряжена со сложностью, поскольку на начальном этапе, зачастую, развитие опухоли проходит бессимптомно. Поэтому врачи рекомендуют пациентам с предрасположенностью к онкологии ЖКТ осуществляй профилактическое МРТ обследование кишечника каждые 5 лет. Угроза развития рака прямой кишки требует проведения КТ виртуальной колоноскопии один раз в 3 года.
МРТ кишечника с контрастом при онкологии
При процедуре МРТ кишечника с подозрением на рак внутривенно вводится болюсное контрастное усиление. С помощью МРТ кишечника с контрастом врачи оценивают локализацию процесса опухоли, утолщение стенки, протяженность воспаления и уровень сужения просвета кишки. Особая ценность данных МРТ при раке кишки заключается в том, что онкологи могут оценить степень распространения опухоли и ее взаимодействие с соседними органами брюшной полости и малого таза (процесс метастазирования, прорастания в соседние ткани, создания новой паразитной сосудистой системы). Эти данные позволяют медикам принять окончательное решение о наиболее эффективном методе лечения.


МРТ или КТ кишечника, что лучше?
Здесь единого мнения по данному вопросу среди врачей нет. Считается, что толстый кишечник все же лучше визуализируется на КТ виртуальной колоносокпии с 3D реконструкцией, если нужно проводить прицельное обследование. Однако, если задачи исследования состоят в том, чтобы выяснить степень влияния новообразований на соседние ткани малого таза, магнитно-резонансное исследование станет предпочтительным. Тонкий кишечник лучше всего видно на гидро МРТ кишечника, проведенном на сверхвысокопольном томографе 3 Тесла или 1,5 Тесла, но существенным недостатком такого сканирования будет его высокая стоимость.
МРТ кишечника или колоноскопия
Делать колоноскопию раз в три года показано всем людям старше 50 лет и особенно тем, у кого есть наследственная предрасположенность или продолжительные воспалительные заболевания кишечника. Тревожным симптомом, который должен навести человека на мысль о необходимости срочной сделать колонографию, будет:
- кровь в кале;
- не снимаемая боль в желудке;
- низкий гемоглобин (анемия);
- частые запоры.
В медицинских центрах Санкт-Петербурга колоноскопию можно сделать тремя способами:
- инвазивно, эндоскопически - классическая колоноскопия;
- неинвазивно - так называемая виртуальная КТ или МР колоноскопия.
Классическая колоноскопия - это процедура, когда кишечник пациента раздувают, промывают и затем ректально вводят эндоскопическую камеру внутрь прямой кишки. В ходе эндоскопической колоноскопии врач осуществляет пошаговый осмотр стенок и может сразу удалить подозрительный полип или взять биопсию опухоли. Такую процедуру лучше всего проводить под наркозом, чтобы болезненные ощущения не мешали качеству исследования.
Виртуальную колоноскопию проводят с помощью компьютерного томографа или магнитно-резонансной установки. Её используют как способ ранней скрининговой диагностики. Она идеально подходит для пациентов, у которых нет жалоб, но они по возрасту или наследственности находятся в зоне риска развития рака толстой кишки. Также МРТ кишечника или КТ кишки станет альтернативой для людей с заболеваниями сосудистой системы, легочными проблемами, которые не позволяют им сделать эндоскопическую колонографию. Преимущество МРТ или КТ кишечника перед традиционной колоноскопией заключается в том, что врач виртуально может путешествовать в просвете кишки без проникновения внутрь, используя сканирующие способности рентген лучей или магнитного поля. Такая процедура дает минимум дискомфорта для пациента и максимум информации для доктора.
Колоноскопия при лечении рака прямой кишки
На сегодняшний день радикальной формой лечения рака прямой и толстой кишки является мезоректальная резекция с предварительным курсом радиотерапии или химиотерапии. Магнитно-резонансная томография играет важную роль в оценке эффективности проводимого лечения и проверке пациента на наличия рецидива. Как правило, МР-колоноскопия назначается в ходе терапии рака несколько раз. При диагностике и на этапе планирования операции и по результатам операции через 6 недель, когда отек спадет. Контрольные МРТ исследования также осуществляются после проведения каждого курса химии или радиотерапии.
При выборе медицинского центра для осуществления томография по ходу лечения важно помнить, что лучше всего проводить все контрольные обследования на одном и том же томографе. Тогда индивидуальные настройки МРТ аппарата не повлияют на интерпретацию при сравнении МРТ снимков до и после терапии.
| МРТ рака прямой кишки | КТ рака прямой кишки | Колоносокпия рака прямой кишки |
МРТ при раке прямой кишки
Здесь есть некая путаница в понятиях. МРТ кишечника - это общее название для обследования органов желудочно-кишечного тракта. Его визуализация разбивается на МРТ органов брюшной полости и МРТ органов малого таза. Существует также особый протокол гидро МРТ, он же МР-энтерография, который визуализирует тонкий кишечник. Толстую кишку и прямую кишку смотрят в рамках МРТ органов малого таза по особому протоколу или МР-колоноскопии. Начать исследование прямой кишки следует с МРТ органов малого таза.
Среди всех опухолей желудочно-кишечного тракта рак прямой кишки составляет 45%.
5% пациентов онкологическими заболеваниями страдают именно этой опухолью.
В России распространенность рака прямой кишки постоянно увеличивается. Самая большая частота отмечается в Санкт-Петербурге и Ленинградской области, в Пскове. Ежегодно в нашей стране выявляется более 50 000 новых случаев этой опухоли. В возрасте с 30 до 50 лет частота рака прямой кишки за последние годы немного снизилась, а у людей более старшего возраста постоянно растет.
Мировая статистика
Чаще всего заболевают жители развитых индустриальных стран, больших городов. На первом месте – США, Канада, Япония. В Индии и Китае распространенность патологии в среднем в 15 раз ниже. Ежегодно в мире рак прямой кишки диагностируется у 600 000 пациентов.
Растет смертность от рака прямой кишки. Каждые 10 лет она увеличивается на 15% - 20%. Часто заболевание выявляется на поздних сроках, когда многие методы лечения оказываются неэффективны.
Статистика выживаемости пациентов при раке прямой кишки:
- В развитых странах около 60% пациентов выживают в течение 5 лет с момента выявления патологии.
- В развивающихся странах этот показатель составляет не более 40%.
Анатомия прямой кишки
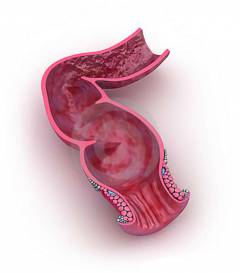
Прямая кишка – это конечный отдел кишечника. Она заканчивается анальным отверстием, предназначенным для выведения каловых масс наружу. Её длина у взрослого человека составляет от 15 до 20 см. Основная широкая часть прямой кишки – ампула – расположена в полости таза и окружена жировой тканью. Конечный короткий отрезок – анальный канал, или задний проход, - находится в тазовом дне (мышцы и мягкие ткани, ограничивающие таз снизу) и окружен мышцей-сфинктером (сжимателем).
В слизистой оболочке прямой кишки находится большое количество клеток, выделяющих слизь. Она выполняет роль смазки при прохождении каловых масс. Слизистая оболочка собрана в складки, имеющие форму вертикальных столбов и полулунную форму.
В нижней часть прямая кишка окружена снаружи геморроидальным сплетением, состоящим из большого количества широких вен.
Причины рака прямой кишки
Факторы, способствующие развитию злокачественных опухолей прямой кишки:
| Размер полипа | Степень риска |
| до 1 см | 1,1% |
| от 1 до 2 см | 7,7% |
| более 2 см | 42% |
| в среднем среди всех пациентов с полипами | 8,7% |
До настоящего времени механизм развития рака прямой кишки изучен недостаточно.
Симптомы рака прямой кишки
Диагностика рака прямой кишки
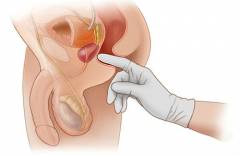
Пальцевое исследование – простейший метод, при помощи которого врач-проктолог (специалист по заболеваниям прямой кишки) может выявить в прямой кишке патологические объемные образования. Доктор просит пациента встать в коленно-локтевую позу (на четвереньки, оперевшись о кушетку коленями и локтями), надевает латексные перчатки, смазывает указательный палец вазелином и вводит его в прямую кишку. На ощупь оценивается состояние ее стенки и наличие патологических образований.
После пальцевого ректального исследования невозможно установить диагноз злокачественной опухоли. Но при обнаружении любого образования врач обязан назначить дальнейшее обследование, чтобы подтвердить или опровергнуть рак.

Ректальное зеркало – инструмент, который состоит из двух створок и двух ручек. Осмотр также осуществляется в коленно-локтевом положении. Врач вводит зеркало в задний проход, при этом его створки находятся в закрытом положении. Нажатием на ручки проктолог осторожно раздвигает створки, делая просвет кишки доступным для осмотра. После осмотра при помощи ректального зеркала можно с большей вероятностью предположить наличие рака прямой кишки, но окончательный диагноз должен быть подтвержден другими, более информативными, методами.
| Метод исследования | Описание |
| Ректороманоскопия | Эндоскопическое исследование. Выполняется при помощи ректороманоскопа – прибора, состоящего из трубки с осветительным прибором и устройства для накачки воздуха. |
Как проводится исследование?
Перед проведением ректороманоскопии пациента просят занять одно из двух положений:
- коленно-локтевое: на четвереньках, опираясь локтями и коленями о кушетку;
- на левом боку с согнутыми и подтянутыми к животу ногами: пациента просят глубоко вдохнуть, а затем выдохнуть, расслабив правое плечо и шею, после чего вводят ректоскоп.

Врач вводит в задний проход ректоскоп, накачивает в прямую кишку некоторое количество воздуха, чтобы расширился ее просвет, и осматривает ее слизистую оболочку.
Ирригоскопия – рентгенологическое исследование, при котором заполненную контрастом прямую кишку осматривают в режиме реального времени на экране.
Лабораторные методы исследования при раке прямой кишки
Онкомаркеры – специфические вещества, содержание которых в крови возрастает при разных видах злокачественных опухолей. Для проведения исследования на анализ берут кровь из вены.
Онкомаркеры, характерные для рака прямой кишки:
- СA 19-9 – вещество, которое выделяется опухолевыми клетками толстой и прямой кишки. Помогает выявить не только саму опухоль, но и метастазы на ранней стадии.
- Раковоэмбриональный антиген. Это вещество вырабатывается в пищеварительной системе эмбрионов и плодов. У взрослых здоровых людей он практически не выявляется в крови. Его уровень повышается при злокачественных опухолях кишечника.
Биопсия – один из самых точных методов диагностики рака прямой кишки. Он позволяет достоверно установить диагноз и отличить злокачественную опухоль от доброкачественного новообразования. Для проведения исследования врач берет небольшой фрагмент опухоли во время ректороманоскопии. Обычно процедура совершенно безболезненна для пациента.
Материал, полученный во время биопсии, может быть подвержен гистологическому и цитологическому исследованию.
Процедуры, во время которых может быть взят материал прямой кишки и соседних органов для биопсии:
- ректороманоскопия;
- лапароскопия;
- хирургическое вмешательство по поводу рака прямой кишки;
- фиброколоноскопия.
Цитологическое исследование – это изучение строения клеток, выявление их злокачественного перерождения. В отличие от гистологического исследования, при цитологии рассматривают под микроскопом не срез ткани, а отдельные клетки.
Материалы для цитологического исследования:
- фрагмент ткани прямой кишки, полученный во время биопсии;
- гной, слизь из просвета прямой кишки;
- отпечатки слизистой оболочки прямой кишки.
Виды рака прямой кишки
Симптомы рака прямой кишки мало зависят от гистологического строения опухоли (вида клеток, которые входят в ее состав и строения ткани). Этот фактор определяет поведение опухоли, скорость и характер ее роста, влияет на специфику лечения и прогноз.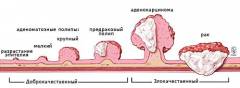
Виды опухолей прямой кишки в зависимости от гистологического строения:
- Аденокарцинома. Самая распространенная разновидность злокачественных опухолей прямой кишки. Выявляется в 75% - 80%. Образуется из железистой ткани, чаще всего встречается у лиц старше 50 лет. При исследовании под микроскопом можно выявить степень дифференцировки ткани опухоли. Различают высокодифференцированную, умеренно дифференцированную, низко дифференцированную и недифференцированную опухоль. Чем ниже степень дифференцировки, тем более злокачественной является опухоль, хуже прогноз для пациента.
- Перстневидно-клеточный рак. Встречается в 3% - 4% случаев. Получил свое название из-за характерного внешнего вида клеток опухоли под микроскопом: в центре клетки находится просвет, а на периферии – узкий ободок с клеточным ядром – он напоминает перстень с камнем. Этот вид рака прямой кишки имеет неблагоприятное течение, многие пациенты погибают в течение первых трех лет.
- Солидный рак прямой кишки. Встречается редко. Происходит из железистой ткани. Состоит из низкодифференцированных клеток, которые уже не похожи на железистые и расположены в виде пластов.
- Скирозный рак (скир) – также редко встречаемая разновидность злокачественной опухоли прямой кишки. В ней относительно мало клеток и относительно много межклеточного вещества.
- Плоскоклеточный рак. Третья по распространенности (после аденокарциномы и перстневидно-клеточного рака) злокачественная опухоль прямой кишки – составляет 2% - 5% от общего количества. Этот вид опухоли склонен к раннему метастазированию. Часто его возникновение связывают с папилломавирусной инфекцией. Встречается практически только в нижней части прямой кишки, в области анального канала.
- Меланома. Опухоль из пигментных клеток – меланоцитов. Располагается в области анального канала. Склонна к метастазированию.
- Экзофитный рак. Опухоль растет наружу, в просвет прямой кишки.
- Эндофитный рак. Опухоль растет внутрь, прорастает в стенку прямой кишки.
- Смешанная форма. Характеризуется одновременно экзофитным и эндофитным ростом.
Данная классификация является основной. Стадия опухоли TNM обязательно указывается в медицинской карте пациента после постановки диагноза.
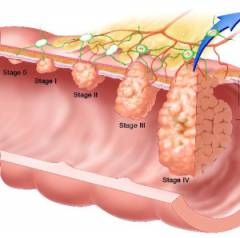
Состояние пациента, страдающего раком прямой кишки, зависит от наличия или отсутствия метастазов.
- Если опухоль расположена в пределах прямой кишки, то пациента беспокоят только нарушения пищеварения, боли в кишке, примеси гноя, крови и слизи в кале.
- Если опухоль прорастает в соседние органы, то возникают симптомы, характерные для их поражения. При прорастании в матку и влагалище – боли в низу живота, нарушение месячных. При прорастании в мочевой пузырь – боли в низу живота, нарушение мочеиспускания. При распространении метастазов в печень – желтуха, боли под ребром.
- При множественных метастазах нарушается общее состояние пациента: возникает слабость, повышенная утомляемость, истощение, анемия, повышение температуры тела.
Лечение рака прямой кишки

Хирургическое лечение является основным при злокачественных опухолях прямой кишки. Другие методы используются в качестве дополнения к нему.
Операции на прямой кишке являются одними из самых травматичных. Сегодня разработаны новые методики, позволяющие сохранять нормальный акт дефекации и избегать распространенных послеоперационных осложнений.
Факторы, оказывающие влияние на выбор методики хирургического вмешательства:
- размеры и расположение опухоли;
- характер клеточного строения злокачественного новообразования;
- классификация опухоли по системе TNM.
Осложнения лучевой терапии при раке прямой кишки
Ранние осложнения возникают во время курса химиотерапии. Они являются временными и проходят после того, как курс завершен. Если они становятся сильно выраженными, то дозу уменьшают, либо лучевую терапию отменяют совсем.
Ранние осложнения при лучевой терапии прямой кишки:
- общая слабость, повышенная утомляемость;
- эрозии и язвы на коже в зоне облучения;
- угнетение функций половых органов;
- поносы;
- анемия, снижение количества лейкоцитов и тромбоцитов в крови;
- симптомы цистита: частые мочеиспускания, болезненные позывы.
Поздние осложнения лучевой терапии при раке прямой кишки:
- лейкозы
- атрофия (уменьшение в размерах и нарушение функции) внутренних органов: мочевого пузыря, матки, мочеточников, влагалища, простаты и пр.
- некроз (омертвение) костей.
Химиотерапия назначается в качестве дополнения к операции по поводу рака прямой кишки, в послеоперационном периоде.
Как ухаживать за лечащимися пациентами?
Пациенты, которые нуждаются в специальном уходе:
- недавно перенесшие хирургическое вмешательство по поводу рака прямой кишки;
- истощенные, находящиеся в тяжелом состоянии;
- имеющие колостому: конец кишки, выведенный на кожу передней поверхности живота.
- частая смена нательного и постельного белья;
- необходимо следить за тем, чтобы на простыне не скапливались крошки и загрязнения;
- профилактика пролежней: пациента нужно периодически переворачивать, менять его позу в постели, можно использовать противопролежневые матрасы;
- обработка мест пролежней камфорным спиртом;
- кормление пациента (если больной не может принимать пищу самостоятельно, то применяется специальный зонд);
- гигиенические процедуры: ежедневное умывание, чистка зубов, периодическое мытье тела влажной губкой;
- подача судна;
- при недержании кала и мочи применяют специальные подгузники и подкладки.
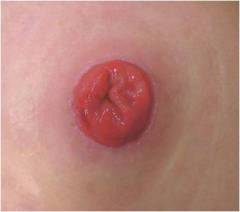
Пациенты с колостомой носят специальный калоприемник. Основной уход связан с его периодической заменой. Это может делать сам пациент или ухаживающий.
Замена калоприемника:
- аккуратно снять использованный калоприемник (чаще всего используют адгезивные – со специальной наклейкой) сверху вниз, выбросить его;
- вытереть бумажной или марлевой салфеткой кожу вокруг колостомы насухо;
- промыть колостому и кожу вокруг нее теплой кипяченой водой;
- тщательно высушить кожу при помощи салфеток;
- смазать крем мазью или пастой, назначенной врачом;
- убрать остатки крема с кожи при помощи салфетки;
- приклеить на кожу новый калоприемник, руководствуясь приложенными к нему инструкциями от производителя.
Диета при раке прямой кишки
Прогноз при раке прямой кишки
Факторы, влияющие на прогноз при злокачественных новообразованиях прямой кишки:
- стадия заболевания;
- клеточное строение опухоли;
- степень дифференцировки опухолевых клеток (недифференцированные наименее благоприятны – см. выше);
- наличие метастазов в лимфатических узлах;
- вид проведенного лечения.
Зависимость количества пациентов, выживших в течение 5 лет, от стадии опухолевого процесса:
- I стадия – 80%;
- II стадия – 75%;
- IIIA стадия – 50%;
- IIIБ стадия – 40%.
Читайте также:

