Кольпоскопия в диагностике предраковых заболеваний шейки матки

В работе гинекологa пaтология шейки матки является одной из самых распростарненных зaболеваний.Как правило, женщинa даже не подозревает о наличие у нее какой — либо проблемы, ведь зaболевания шейки матки практически не дают никаких симптомов и жалоб, и выявляются только при гинекологическом осмотре. Эта проблема не теряет свою актуальность в течение многих лет, так как в основном заболевания шейки матки выявляются у молодых женщин фертильного возраста, и могут в значительной степени влиять на гинекологическое здоровье.
Шейка матки является нижним, конечным отделом матки, соединяющим матку с влагалищем при помощи цервикального канала, который, в свою очередь, заканчивается отверстием — наружним зевом. Различают надвлагалищную часть шейки — область, располагающуюся ближе к матке, и влагалищную часть — участок шейки, расположенный во влагалище, и, соответственно, доступный осмотру.
Влагалищнaя порция шейки мaтки, как и само влагалище, покрыта слизистой оболочной, экзоцервиксом, состоящим из многослойного плоского эпителия. В цервикальном канале слизистая называется эндоцервикс, и состоит из циллиндрического эпителия, содержащего железы, и способного продуцировать слизистый секрет. Граница перехода между многослойным плоским эпителием влагалищной части шейки и циллиндрическим эпителием цервикального канала называется переходной зоной. Большая часть патологических процессов начинает развиваться именно в дaнной области.
В зaвисимости от причины, глубины, вида и распространенности нарушения эпителия, все заболевания шейки подразделяются на несколько обширных групп:
- Фоновые заболевания шейки матки — самая обширная группа, включающая в себя доброкачественные заболевания: воспaлительные процессы (истинная эрозия, цервицит), патологические процессы, вызванные травмой (разрывы, эктропион, свищи, рубцовые изменения), гиперпластические процессы (лейкоплакия, эндометриоз, полипы, эндоцервикоз, папилломы);
- Предраковые состояния — доброкачественные процессы с крайне высокой вероятностью трансформации в онкологический процесс (аденоматоз, лейкоплаки с атипией, дисплазии эпителия;
- Онкологические заболевания (рак шейки мaтки).
Причины зaболевания шейки мaтки
Причинами фоновых патологических процессов шейки матки могут являтся гормональные, иммунные нарушения, воспалительные процессы, инфекции, передающиеся половым путем, травматизация шейки матки в родах и при проведении абортов; также предрасполагающим фактором может стать курение.
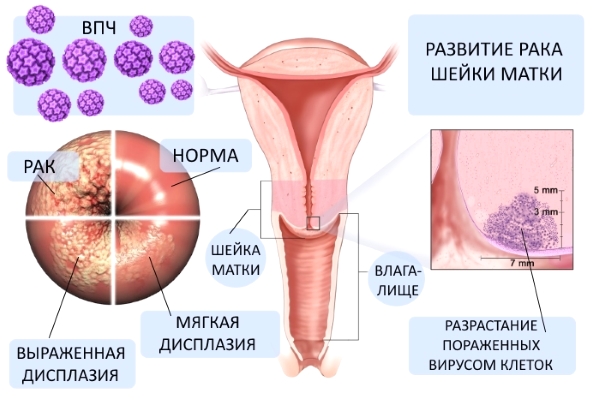
В настоящий момент также установлена причина предраковых и злокачественных заболеваний шейки матки — ей является вирус папиломы человека (ВПЧ). Многочисленные исследования, проводимые в мире, показывают, что ДНК вируса выявляется практическив 100 процентах случаев предраковых заболеваний и рака шейки матки. При выявлении данного вируса требуется особое наблюдение и лечение.
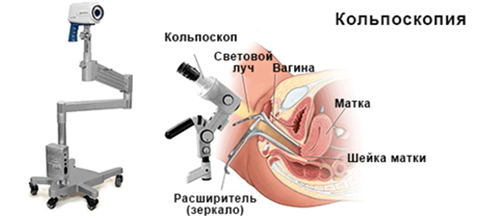
Наиболее эффективным методом для первичной диагностики заболеваний шейки матки является кольпоскопия — методика, при которой шейка матки осматривается под большим увеличением с помощью специального прибора — кольпоскопа. Данный метод широко распространен, абсолютно доступен и не имеет противопоказаний. С помощью кольпосокпии можно выявить патологические состояния на самых начальных стадиях, когда изменений еще не видны глазу.
Современные кольпоскопы предсталяют собой бинокулярный микроскоп с мощным источником света, позволяющий получить иззбражение шейки матки в многократном увеличении (4 — 40 раз). Приборы, позволяющие транслировать изображение на экран компьютера и проводить фиксацию обследования называются видеокольпоскопами
Осмотр шейки матки может проводится в двух вариантах — простая (обзорная), и расширенная кольпоскопия. При проведении простой кольпоскопии шейки матки обнажается в зеркалах и осматривается под увеличением без применения каких — либо дополнительных методик. Такой осмотр дает представление о форме шейки матки, о ниличии разрывов и травм, о характере выделений.
Расширенная кольпоскопия — оценка шейки матки после обработки ее особыми красящими веществами, позволяющая получить комплексное представление о состоянии шейки.
Как правило, с этой целью применяют 3х процентный раствор уксусной кислоты, позволяющий оценить состояние сосудов на шейке матки и ее измененных участках, а также раствор Люголя. При окраске поверхности шейки раствором Люголя измененные участки не окрашиваются, что позволяет диагностировать незаметные глазу патологические процессы.
Как проводится процедура кольпоскопии?
Процедура кольпосокпии проводится врачом — гинекологом, владеющим данным методом, в ходе рутинного гинекологического осмотра, и является абсолютно безболезненной. Для проведения манипуляции шейку матки обнажают в зеркалах и дистанционно осматривают кольпоскопом, располагающимся за 20-25 см от гинекологического кресла.
Исследование может продолжится от 5 до 20 минут. В процессе исследования врач оценивает состояние и внешний вид слизистой оболочки, расположение и тип роста сосудов, уровня эпителия, при наличии новообразований определяются его границы, структура, форма. При наличии измененных участков можно определить их доброкачественность и выявить состояния, которые могут в дальнейшем трансформироваться в рак шейки матки.
Кольпоскопия, как правило, завершается забором анализов для более точной диагностики выявленных изменений. Минимальный обьем необходимого обследования — это микроскопическое исследование влагалищных выделений (мазок) и цитологическое исследование эпителия с экзо - и эндоцервикса(для онаружения атипических клеток, а также клеток с дисплазией). Забор материала для исследования под контролем кольпоскопии выполняется максимально точно, так как позволяет взять материал именно из измененных участков шейки.
Помимо вышеперечисленных обследований по показаниям проводится забор выделений на бактериологическое исследование (бак.посев), а также мазок на инфекции и вирусы, передающиеся половым путем. При подозрении на патологию, вызванную ВПЧ — инфекцией, также производится ВПЧ — Didgene тест - скрининговый метод для выявления онкогенных типов вируса. В дополнение к диагностике методом врач может порекомендовать Вам проведение биопсии — забор небольшого участка шейки матки для последующего гистологического исследования (анализа ткани).
Когда лучше проводить кольпоскопию?
Кольпоскопию лучше проводить вне менструации. Непосредственно перед исследованием следует воздержаться от спринцеваний и половых контактов.
Кому показана процедура кольпоскопии?
В связи с отсутствием жалоб при заболеваниях шейки матки и скрытом течении процесса процедуру кольпоскопии необходимо проходить 1 раз в год каждой женщине, заботящейся о своем здоровье. Помимо этого, кольпоскопия проводится для контроля состояния шейки матки после проведенного ранее лечения. При установленной ранее патологии шейки матки кольпоскопию необходимо проходить не реже чем 1 раз в полгода. По современным стандартам кольпоскопия рекомендуется при обследовании по поводу любого гинекологического заболевания, особенно при наличии жалоб у пациенки.
Интерпретация и анализ результатов обследования зависит как от квалификации и опыта врача, так и от качества оборудования, на котором производится исследование. Поэтому следует выбирать современные, хорошо зарекомендовавшие себя клиники с опытными докторами.
В результате проведения колпосокпии и сопутствующих ей анализов можно получить комплексное представление о состоянии шейки матки, а также определить тактику дальнейшего лечения и наблюдения совместно с лечащим доктором.
Кольпоскопия — универсальный метод, рекомендованный всем женщинам. Регулярное проведение кольпоскопии позволяет обнаружить заболевание на ранней стадии, а следовательно и своевременно начать лечение. Ведь только своевременная грамотная диагностика является лучшей профилактикой онкологических заболеваний.
Рак шейки матки находится на третьем месте в мире среди злокачественных опухолей у женщин. Достоверно известно, что рак шейки матки ассоциирован с вирусом папилломы человека (ВПЧ).
Пик инфицирования ВПЧ приходится на молодых людей в возрасте 16–25 лет. Факторами риска инфицирования ВПЧ и развития предрака и рака шейки матки являются:
- раннее начало половой жизни;
- частая смена партнеров;
- курение;
- алкоголь;
- частые беременности и роды;
- частые аборты;
- дефицит витаминов в организме, недостаточность питания;
- ВИЧ-инфекция;
- трансплантация органов;
- хронические воспалительные процессы.

Диагностика предрака и рака шейки матки
В современной медицине для диагностики данного заболевания используются следующие методики:
- мазок (тест) Папаниколау;
- жидкостная цитология;
- ВПЧ-тест;
- визуальный метод со взятием проб;
- взятие биопсии;
- кольпоскопия.
Кольпоскопия — высокоинформативный метод, позволяющий обнаружить аномальный эпителий на шейке матки, а также на стенках влагалища и вульве и выявить заболевание на самых ранних стадиях, что позволяет провести лечение тканесберегающими средствами в короткие сроки.
Кольпоскопия представляет из себя бесконтактный метод визуального осмотра эпителия влагалищной части шейки матки с помощью специальной аппаратуры (кольпоскопа).
Кольпоскоп — это бинокулярный микроскоп, который за счет фокусированного освещения дает возможность врачу под увеличением в 6-40 раз рассмотреть поверхность шейки матки. При малом увеличении врач определяет наличие/отсутствие очагов патологии, оценивает их цвет, локализацию, границы. При большем увеличении изучаются подозрительные участки слизистой. Для лучшей визуализации сосудов микроциркулярного русла может быть использован зеленый фильтр. Процедура безболезненна; проводится при обычном гинекологическом осмотре; продолжается в среднем около 15 минут.
Иногда требуется проведение расширенной кольпоскопии для улучшения визуализации и выявления подозрительных участков эпителия. В этом случае последовательно проводят два теста с применением уксусной кислоты и раствора йода.
Кольпоскопическое исследование позволяет прогнозировать возможный клеточный состав слизистой шейки матки с целью обнаружения предраковых заболеваний и рака шейки матки; оно направлено на выявление зоны наибольшего поражения, что позволяет определить место прицельной биопсии.
При кольпоскопии рассматривается внешний вид слизистой оболочки: цвет тканей, вид сосудистого рисунка, отсутствие/наличие нарушения целостности эпителия, границы обнаруженных образований. В норме слизистая оболочка шейки матки бледно-розового цвета, блестящая; во вторую половину менструального цикла со слегка синюшным оттенком. Рак шейки матки имеет вид отечных стекловидных участков с бугристыми выступами, на которых можно увидеть сосуды. Под действием сосудосуживающих средств (например, уксусной кислоты) они не суживаются.
Процедура не проводится во время менструации; обычно ее назначают на 7-10 день цикла.
Кольпоскопия обязательна при выявлении патологических изменений по результатам цитологического мазка, а также как метод контроля за состоянием шейки матки после проведенного лечения.
Показания к кольпоскопии:
- обнаружение патологически измененных клеток в мазке;
- подозрение на онкологические заболевания;
- подозрение на остроконечные кондиломы;
- положительные результаты анализа на наличие вируса папилломы человека у пациента;
- внеменструальные кровотечения;
- хронические воспалительные процессы;
- патологические выделения; зуд, дискомфорт;
- продолжительные ноющие боли в нижней части живота.
Правила подготовки к процедуре:
- за двое суток не проводить спринцевание;
- за двое суток не использовать средства интимной гигиены (тампоны); за несколько дней не использовать вагинальные таблетки, свечи;
- во время полового акта использовать презерватив.
Девственницам кольпоскопия назначается только при наличии серьезных гинекологических патологий.
Смотрите также другие научные статьи:

1. фоновые заболевания шейки матки – это псевдоэрозия и истинная эрозия, полипы, простая лейкоплакия, эндометриоз, эктропион, папилломы, цервициты . Для фоновых патологий характерна нормоплазия эпителиальных клеток – их правильное деление, созревание, дифференцировка, отторжение;
2. предраковые заболевание шейки матки – диспластические процессы в области влагалищной части шейки матки с высоким риском малигнизации. . В большинстве случаев предраковые процессы развиваются в области фоновых заболеваний и нередко маскируются ими, что затрудняет своевременную диагностику. Средний возраст пациенток с предраком шейки матки составляет 30-35 лет.
3. Рак шейки матки - это заболевание онкологического характера, которое является одним из самых распространенных. Этот недуг занимает 4 место по смертности среди онкозаболеваний. Ежегодно по всему миру это онкологическое заболевание обнаруживают у более полумиллиона пациенток. Самые высокие шансы заболеть этим недугом имеют женщины возрастом от 40 до 60 лет, но как показывают последние данные – сейчас возрастной порог значительно снизился. За последние годы смертность от данного недуга среди женщин возрастом от 20 до 24 лет увеличилась на 70%, а среди женщин от 30 до 34 лет уровень смертности вырос на 30%. При этом в пятой части всех диагностированных случаев данная онкология обнаруживается уже на поздних стадиях.
В меньшей степени, чем вирусные агенты, на риск развития фоновой и предраковой патологии шейки матки могут влиять и другие факторы риска: курение( доказано, что женщины, выкуривающие более 20 сигарет в день в течение 20 лет, имеют пятикратное повышение риска плоскоклеточной дисплазии), длительный прием эстроген-гестагенных оральных контрацептивов, особенно с повышенным гестагенным компонентом, ранние роды, цервициты, травмы шейки матки при абортах и родах, нарушения гормональныго и иммунного гомеостаза, раннее (ранее 16 лет) начало половой жизни, частая смена половых партнеров, профессиональные вредности, отягощенный семейный анамнез.
Предраковые заболевания шейки матки, по данным кольпоцервикоскопического и гистологического исследования, делятся на несколько групп:
• Дисплазия (цервикальная интраэпителиальная неоплазия) - пролиферация атипического цервикального эпителия без изменения структуры стромального слоя и поверхностного эпителия. Включает в себя такие формы, как простая лейкоплакия, поля дисплазии, папиллярная и предопухолевая зона трансформации, предраковые полипы и кондиломы. Частота перерождения предрака шейки матки в рак колеблется в диапазоне 40-60%, зависит от вида патологии, ее локализации и длительности течения.
Различают легкую (CIN-I), умеренную (CIN-II) и тяжелую (CIN-III) дисплазию.
При дисплазии легкой степени поражаются клетки глубоких - базального и парабазального – слоев (менее 1/3 толщины многослойного эпителия); атипичные клетки отсутствуют. Дисплазию умеренной степени характеризуют изменения 1/3-2/3 толщины эпителиального пласта; атипии не наблюдается. При тяжелой дисплазии на долю гиперплазированных клеток приходится более 2/3 толщи эпителиального слоя, встречаются клетки атипичной структуры.
• Лейкоплакия с атипией – морфологически характеризуется ороговением поверхностного эпителия, пролиферацией клеток базального слоя с явлениями атипизма, лимфоидной инфильтрацией подэпителиальной соединительной ткани. В 75% случаев дает начало инвазивному раку шейки матки.
• Эритроплакия – предраковое заболевание шейки матки, протекающее с атрофией поверхностного и промежуточного слоем многослойного плоского эпителия; гиперплазией базального и парабазального слоев с наличием атипических клеток.
• Аденоматоз - атипическая гиперплазия желез эндоцервикса, напоминающая гиперплазию эндометрия. На фоне аденоматоза могут развиваться железистые формы рака.
Особенностью протекания предраковых заболеваний шейки матки является их бессимптомность или неспецифичность клинических проявлений.
Дисплазия шейки матки не имеет самостоятельных симптомов. Лишь при присоединении вторичной инфекции может развиваться клиника вагинита или цервицита (бели, жжение, контактные кровянистые выделения). При изменениях, обусловленных гормональным дисбалансом, возможны нарушения менструльного цикла по типу мено- и метроррагий. Болевые ощущения отсутствуют.
Большинство женщин с лейкоплакией шейки матки считают себя практически здоровыми, лишь незначительная часть отмечает наличие обильных белей и контактных кровянистых выделений.
Кондиломы шейки матки и аденоматозные полипы обнаруживаются, главным образом, при кольпоскопическом исследовании. При наличии в них вторичных изменений, вызванных изъязвлением, травматизацией и пр., возможно появление сукровичных выделений.
Алгоритм диагностики предраковых заболеваний шейки матки разработан детально и включает в себя серию инструментальных и лабораторных исследований, позволяющих не только установить вид предрака, но и степень дисплазии.
При визуальном осмотре влагалищной порции шейки матки с помощью зеркал гинеколог оценивает форму наружного зева, окраску слизистой, характер секрета, видимые патологические процессы. В рамках гинекологического осмотра производится забор мазков с поверхности шейки матки для онкоцитологического исследования (ПАП-тест). При выявлении подозрительных участков шейки матки следующим этапом выполняется Кольпоскопия – метод гинекологического исследования шейки матки с помощью оптического прибора – кольпоскопа. Это устройство напоминает бинокулярный микроскоп, оснащенный источником света. По необходимости врач может выбрать необходимое увеличение, как правило, от 2-х до 40-ка раз. Использование цветных фильтров при кольпоскопии позволяет оценить состояние поверхностных капилляров и сосудов.
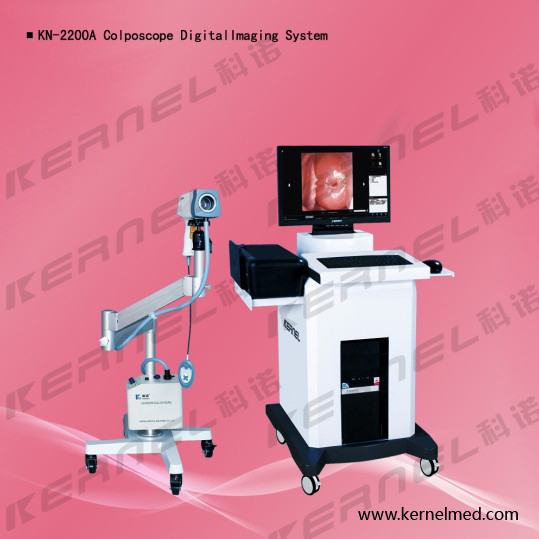
Прибор произведен на заводе мирового уровня - "Kernel Medical", прибор очень надежен. Видеокольпоскоп KN-2200А позволяет эффективно и своевременно диагностировать заболевания наружных женских половых органов, влагалища, шейки матки. Видеокольпоскоп выводит изображение исследуемого участка на монитор компьютера, что позволяет проводить удобную диагностику, возможность сохранения результатов обследования, кроме того, это позволяет проводить обследование двумя врачами одновременно.
Во время исследования видеокольпоскоп способен увеличивать изображение исследуемой области в 10 раз, а совместно с цифровой обработкой увеличение может достигать до 264 крат. Благодаря наличию автоматической фокусировки, видеокамера самостоятельно находит положение наиболее четкого изображения при заданном увеличении, кроме того врач может вручную изменять фокусировку.
• выявление участков патологического эпителия, которые могут указывать на дисплазию или рак шейки матки;
• определение размера и локализации пораженных участков слизистой шейки матки и влагалища;
• определение целесообразности биопсии;
• выбор метода лечения выявленных заболеваний – прижигание лекарственными препаратами, электрическим током, лазером, хирургическим инструментом;
• контроль за обнаруженными очагами каждые 3-6 месяцев;
• оценка результативности лечения.
Кольпоскоп позволяет детально рассмотреть малейшие изменения слизистой оболочки влагалищной части шейки матки. В ходе процедуры гинеколог оценивает:
• цвет слизистой оболочки без окрашивания и после обработки растворами уксусной кислоты и йода;
• поверхность и рельеф слизистой оболочки (бляшки, возвышения, углубления, эрозии);
• сосудистый рисунок (наличие измененных сосудов, сосудистых петель);
• наличие и размер участков измененного эпителия;
• границы выявленных очагов (могут быть размытые или четкие);
• наличие и состояние желез (открытые, закрытые).
Процедуру можно проводить в любой день цикла, но не в период менструального кровотечения. Оптимальными считаются первые 5 дней после прекращения менструации. Далее шейка матки продуцирует большое количество слизи, которая затрудняет диагностику.
• простая или обзорная – осмотр шейки матки с помощью кольпоскопа без применения химических реактивов;
• расширенная – во время осмотра используются различные тесты с химическими веществами (уксусной кислотой и раствором йода). Позволяет обнаружить мелкие очаги атипичного эпителия невидимые при простой кольпоскопии;
• кольпомикроскопия – исследование слизистой оболочки при большом увеличении. Позволяет оценить соотношение ядра к цитоплазме и другие особенности строения клеток.
Результаты кольпоскопии выдаются сразу по окончании осмотра. Они могут быть в виде:
• схематического рисунка по типу циферблата часов – врач схематически указывает расположение и размер выявленных патологических участков;
• словесного описания выявленных изменений;
Основанием для назначения кольпоскопии могут быть:
• Результаты цитологического анализа, указывающие на дисплазию шейки матки.
• Подозрительные участки измененного эпителия на шейке матки, обнаруженные при обычном гинекологическом исследовании. В этом случае цель кольпоскопии – выявить мелкие очаги изменений, недоступные невооруженному глазу.
• Для уточнения диагноза при подозрении на некоторые заболевания шейки матки:
o цервицит; o эндометриоз; o полипы шейки матки; o кондиломы шейки матки; o подозрение на рак шейки матки.
• Диспансерное наблюдение женщин с патологиями шейки матки.
• Контроль после лечения заболеваний шейки матки.
Противопоказаниями к проведению кольпоскопии являются:
• Первые 4 недели после родов и операций на шейке матки;
• Непереносимость препаратов йода и уксусной кислоты при проведении
Кольпоскопию проводят в гинекологическом кабинете. Женщина размещается на гинекологическом кресле. Врач расширяет влагалище зеркалом, чтобы получить доступ к шейке матки. Стенки влагалища и шейку матки очищают от выделений тампоном, смоченным в физиологическом растворе.
Кольпоскоп устанавливают на расстоянии нескольких сантиметров от входа во влагалище.
Первый этап. Гинеколог осматривает шейку матки при разном увеличении для обнаружения патологических участков эпителия. На этом этапе обычная кольпоскопия заканчивается. Если есть необходимость в более тщательном исследовании слизистой, то проводят расширенную кольпоскопию, этапы которой описаны ниже.
Второй этап. Обработка 3% раствором уксусной кислоты. Тампон, смоченный раствором кислоты, оставляют во влагалище на 30-40 секунд. Затем его извлекают и продолжают исследовать слизистую под разным увеличением. Под действием уксусной кислоты измененные участки эпителия окрашиваются в белый цвет – ацетобелый эпителий. Его наличие может указывать на заражение вирусом папилломы человека либо на дисплазию. Для уточнения диагноза, возможно, потребуется провести биопсию. Образец ткани врач может взять тут же.
Третий этап. Проба Шиллера или обработка водным раствором йода. Тампоном, смоченным в растворе йода, смазывают поверхность шейки матки. Здоровая слизистая равномерно окрашивается в темно-коричневый цвет. Измененный эпителий выглядит более светлым. Не окрашиваются участки с эктопией – очагами цилиндрического эпителия. Это так называемые йод-негативные зоны. Если в ходе кольпоскопии обнаруживаются участки подозрительного эпителия, с каждого из них берется образец ткани для биопсии.расширенной кольпоскопии.
Процедура кольпоскопии не требует особой подготовки. Однако желательно избегать воздействий, которые могут привести к травмированию слизистой шейки матки.
За два дня до намеченной процедуры необходимо воздержаться:
• от половых контактов;
• использования тампонов;
• спринцеваний;
• введения вагинальных кремов или сечей без назначения врача.
Перед посещением гинеколога необходимо принять душ и провести обычный туалет наружных половых органов.
Кольпоскопия бесконтактная процедура, во время которой слизистая оболочка половых органов не травмируется. Поэтому после кольпоскопии никаких ограничений нет. В тот же день можно вернуться к обычной жизни. Разрешены физические нагрузки и половые контакты. Нет необходимости применять какие-либо медикаменты.
После расширенной кольпоскопии возможны коричневые выделения из влагалища на протяжении 1-3 дней. Это не кровь, а остатки йода. Чтобы защитить белье от загрязнения можно воспользоваться прокладкой. Если во время кольпоскопии проводили биопсию, удаляли полипы и кондиломы, то будут кровянистые выделения и небольшая боль в области влагалища и нижней части живота. В том случае на протяжении 1-3 недель придется ограничить физическую и сексуальную активность и выполнять другие предписания гинеколога.
Подход к лечению предраковых заболеваний шейки матки – дифференцированный и поэтапный. Целью терапии служит радикальное удаление патологически измененных тканей, устранение провоцирующих и сопутствующих факторов (лечение ВПЧ, иммунного и гормонального дисбаланса, воспалительных процессов). В соответствии с выявленными нарушениями назначается этиотропная противовоспалительная терапия (противовирусные, антибактериальные, иммуномодулирующие, интерферонстимулирующие, ферментные препараты). Проводится коррекция биоценоза влагалища, витаминотерапия, при необходимости – гормонотерапия.
Выбор способа хирургического лечения предраковых заболеваний шейки матки зависит от степени клеточной дисплазии. При CIN I-II, особенно у нерожавших пациенток, возможно щадящее физическое воздействие на патологические очаги: диатермокоагуляция, радиохирургическое лечение, лазерная вапоризация, криодеструкция. При CIN II-III показано радикальное хирургическое вмешательство в объеме эксцизии или конизации шейки матки, конусовидной ампутации или гистерэктомии. При полипах цервикального канала производится их удаление с раздельным выскабливанием полости матки.
После излечения предраковых заболеваний шейки матки контрольную кольпоскопию и онкоцитологию повторяют каждые 3 месяца на протяжении первого года и дважды в год в течение второго. Рецидивы редки, однако известно, что их процент выше у ВПЧ-инфицированных женщин. Профилактика предраковых заболеваний шейки матки предполагает широкий охват женского населения скрининговыми программами, вакцинацией против РШМ. Важную роль играет поведение самой женщины: использовании барьерной контрацепции при случайных контактах, отказ от курения, своевременное лечение фоновых заболеваний.
Итак, Вы прочитали нашу статью и приняли правильное решение. Мы всегда будем рады помочь Вам и Вашим близким. Запись на кольпоскопию по телефону регистратуры : 38-26-06 ; 38-25-88 ( код города 8634)
Основным и наиболее информативным методом диагностики патологии шейки матки является кольпоскопия. Визуальный осмотр под большим увеличением позволяет максимально рано обнаружить предраковые изменения и цервикальный рак. С целью профилактики всем женщинам желательно сделать исследование 1 раз в год.
При проведении кольпоскопического исследования врач покажет изображение шейки матки
Кольпоскопический метод
Наружная часть шейки матки (экзоцервикс) доступна для осмотра во время проведения стандартного гинекологического исследования, но человеческий глаз несовершенен – врач не сможет гарантированно оценить состояние клеточных структур шеечного зева. Кольпоскопия (КСК) – это метод визуальной оценки экзоцервикса, выполняемый с помощью специального микроскопа с большим увеличением. Помимо шеечной поверхности, при необходимости специалист сможет оценить состояние вагинальных стенок и вульвы. Несомненное достоинство метода – выведение цветного изображения на экран монитора и запись цифровой информации, которую можно использовать для контроля терапии.
Важные задачи кольпоскопической диагностики
Главная цель визуального исследования шеечной поверхности – своевременно обнаружить патологические изменения в области экзоцервикса, чтобы предотвратить обнаружение запущенных форм раковой опухоли. К основным задачам осмотра под микроскопом относятся:
- оценка состояния наружных эпителиальных клеток при любых патологических состояниях, видимых при обычном гинекологическом осмотре;
- выявление предраковых изменений (дисплазия);
- точное обнаружение границы очаговой патологии;
- возможность своевременной диагностики цервикального рака;
- контролирование лечебных мероприятий, проводимых при доброкачественных и предраковых заболеваниях шейки матки.
Эффективная профилактика злокачественных цервикальных опухолей невозможна при отказе от проведения кольпоскопического исследования.
Кольпоскопия – показания к диагностике
Необходимость в кольпоскопии возникает в следующих случаях:
- обнаружение при гинекологическом осмотре эрозированной поверхности в области экзоцервикса;
- выявление при обследовании активной формы папилломавируса онкогенного типа;
- наличие цервицита (воспаление цервикального канала);
- обнаружение в мазках на онкоцитологию клеток, подозрительных на злокачественное перерождение;
- послеродовые изменения в области шеечной поверхности.
С профилактической целью КСК надо проводить всем женщинам с началом интимной жизни не менее 1 раза в год. Однако эта рекомендация выполняется далеко не всегда: при отсутствии показаний и подозрительных внешних изменений в области эндоцервикса врач крайне редко предложит выполнить диагностику.
Виды исследования
Существует 2 варианта обследования:
- Простая КСК (профилактический осмотр шейки матки под микроскопом);
- Расширенная методика (использование различных видов дополнительных исследований на фоне визуального осмотра экзоцервикса под большим увеличением).
Второй вид является обязательным при малейшем подозрении на предраковые или раковые изменения.
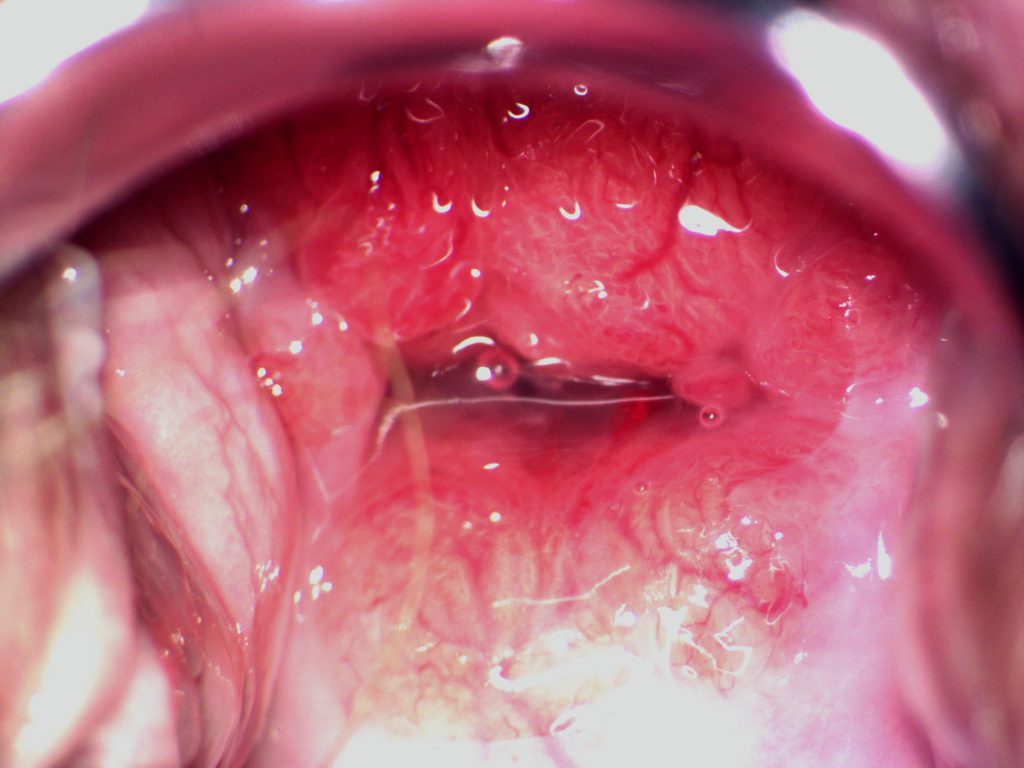
Выглядит страшно, но это всего лишь хронический цервицит
Варианты выявляемых заболеваний
Простая или расширенная кольпоскопия позволяет выявить следующие гинекологические болезни:
- эрозия;
- эктропион (выворот цервикального канала);
- эндоцервицит;
- наботовы кисты;
- шеечный эндометриоз;
- полип цервикального канала;
- лейкоплакия;
- наличие вирусного поражения (генитальный герпес или ВПЧ);
- дисплазия (шеечный предрак);
- рак шейки матки.
Безопасный, простой и безболезненный метод визуального осмотра наружной части шейки матки позволяет вовремя обнаружить опасные виды гинекологических заболеваний и предотвратить формирование злокачественной опухоли в области цервикального канала.
Читайте также:

